Болезнь педжета шреттера это
Синдром Педжета-Шреттера – это тромбоз в острой стадии, поражающий подключичную или подмышечную вену.
Согласно имеющейся статистике, заболевание в 2 раза чаще возникает на правой руке, чем на левой. Среди пациентов с данным синдромом больше представителей мужского пола, чем женщин. Причем все мужчины преимущественно молодого возраста. Манифестация синдрома редко бывает спонтанным, для его дебюта требуется воздействие определенных факторов. Синдром усилия – так иногда в медицинской практике называют этот тромбоз.
Симптомы синдрома Педжета-Шреттера

Заболевание проходит через две стадии развития: острую (в легкой, средней и тяжелой форме, тяжесть определяется уровнем венозного давления) и хроническую.
Симптомы синдрома Педжета-Шреттера следующие:
В подмышечной впадине, либо в районе ключицы возникает сильная боль. Она является неожиданной для человека, так как появляется внезапно. Характер боли тупой, распирающий. Иногда возможно возникновение мигрирующего чувства жжения в различных местах плеча и предплечья.
Появляется ощущение тепла или жара в зоне воспаления.
По ходу вены возможно покраснение или посинение кожных покровов.
Отек распространяется от кисти к подключичной области и набирает максимума спустя 24 часа от дебюта синдрома. В итоге вся верхняя конечность утолщается, ее мышцы находятся в напряжении. По мере прогрессирования заболевания, напряженность с тканей руки спадает и отек становится рыхлым. Возможно распространение отека на верхнюю часть грудной клетки.
Дистальные отделы конечности становятся цианозными.
В районе подмышечной впадины, около шеи с пораженной стороны, начинает проступать венозная сетка.
В локтевой ямке и около предплечья сильно набухают и расширяются сосуды, что указывает на неспособность коллатералей, справляться с оттоком крови.
Если тромбоз распространяется на плечевую и подкрыльцовую вены, то заболевание приобретает тяжелое течение. Отек нарастает, перекрывая пульс на лучевой артерии, пораженная конечность холодеет, появляется риск образования гангрены.
По мере регресса заболевания, наблюдается обратное развитие клинической картины, хотя полного исчезновения симптомов добиться не всегда возможно.
При возникновении подобных симптомов требуется своевременное лечение, так как повышается риск развития легочной эмболии.
Причины синдрома Педжета-Шреттера
Причины синдрома Педжета-Шреттера различны, среди них:
Предрасположенность к формированию синдрома имеется у людей с высоким стоянием первого ребра. Риск тромбообразования повышается при гипертрофии подключичной мышцы и сухожильной части малой грудной мышцы.
Занятия спортом, либо тяжелым физическим трудом, часто приводят к пережатию подключичной мышцы в результате выраженных напряжений мускулатуры плечевого пояса в сочетании с движениями плечевого сустава. Зажатие мышцы происходит ключицей и первым ребром.
Фактором риска является поднятие тяжестей.
Нарушения осанки увеличивают риск развития глубокого тромбоза подключичной вены.
Негативным образом сказываются патологии костей (разрастание шейных позвонков, наличие добавочного шейного ребра).
Факторами-провокаторами являются перенесенные переломы ключицы, особенно те, которые сопровождаются появлением костной мозоли.
Значение имеет положение руки во время сна. Негативным образом влияет та поза, при которой голова человека лежит на плече.
Итак, существенное значение для развития синдрома Педжета-Шреттера имеет:
Выраженная физическая нагрузка на вену;
Ее длительная систематическая травматизация.
Лечение синдрома Педжета-Шреттера
Лечение синдрома Педжета-Шреттера в подавляющем большинстве случаев консервативное. Целями терапевтических мероприятий являются: торможение процесса тромбообразования, фиксация тромба к венозной стенке, снятие спазма, устранение воспаления, нормализация микроциркуляции в тканях.
Больному не показан строгий постельный режим, однако для поврежденной руки необходимо обеспечить максимальный комфорт. Желательно поддерживать ее в приподнятом положении.
Если имеется необходимость, то возможно использование антикоагулянтов: Гепарина в сочетании с Фибринолизином. Препараты вводятся внутривенно, а впоследствии внутримышечно.
Сразу же после манифестации синдрома, врачи назначают больному флавоноиды: Венорутон, Детралекс, Троксевазин, Эскузан, Гливенол. Эти лекарственные препараты способны устранить боль и воспаление, улучшить процессы метаболизма.
Для купирования спазма, улучшения тока крови назначают внутривенное введение Трентала или Ксантинола. Перорально, после ликвидации острой фазы, можно принимать Но-шпу, Галидор, Папаверин.
Показанием для хирургического вмешательства является угроза формирования гангрены, выраженные нарушения гемодинамики.
Если болезнь хронитизировалась, то возможно выполнение сосудистых операций, направленных на реконструкцию вены с целью улучшения венозного оттока.
Что касается прогноза, то в целом он является благоприятным, однако, полного выздоровления может не наступить. Тяжелые осложнения, такие как гангрена или тромбоэмболия возникают достаточно редко.

Из-за чего возникает
Поскольку болезнь достаточно редка – официально зарегистрировано всего около 900 обращений за медицинской помощью по всему миру, – доподлинно установить первопричину, в которой может заключаться ее возникновение, не удалось. Тем не менее, сегодня существует несколько теорий, объясняющих причины появления синдрома Педжета-Шреттера.
Травматическая – наиболее распространенная среди научных деятелей. Суть теории заключается в установлении прямой взаимосвязи патологии с получением повреждений вен, которые расположены в подключичной и подмышечной областях. Согласно ей, тромб образуется именно вследствие травматизации венозной оболочки, получаемой в результате приложения человеком чрезмерных усилий. Достоверно неизвестно, где образуется первичный разрыв. Есть лишь предположения отдельных ученых о вероятности сдавливания вены сужением щели под первым ребром и ключицей, которые официально не подтверждены. Не существует и четко обозначенного перечня действий, вызывающих подобные травмы, которые могут послужить предпосылкой болезни Педжета-Шреттера. Их достаточно много, к тому же большинство из них совершаются людьми практически каждый день.
Нейрогенная теория появления симптомов болезни Педжета-Шреттера выдвинута в 1932 году, на основе результатов хирургической операции. Идея теории предполагает наличие процесса патологии в тканях, который является источником нарушений вазомоторного равновесия.
Инфекционная теория имеет в качестве основы мнение о том, что причиной возникновения синдрома Педжета-Шреттера выступает инфекция неизвестной природы. Это подтверждают типичные для синдрома симптомы: повышенная температура, лейкоцитоз, а также ускоренное оседание эритроцитов.
Выделяется теория Савельева и Яблокова. Согласно ей, причина возникновения синдрома Педжета-Шреттера – повреждение проксимального отдела вены, расположенной в подключичной области. В результате подобной травмы стенки вены и клапан внутренней оболочки гипертрофируются, что и приводит, в конечном итоге, к недомоганию.
Болезнь может быть вызвана инфекционным заражением.
Как определить заболевание
Проявление комплекса симптомов наиболее часто замечается у людей после плановой либо вынужденной повышенной физической активности организма. Для синдрома Педжета-Шреттера характерны температура тела выше нормы, постоянная отдышка, чувство утомленности, напряженность мышечных тканей, расширение подкожных вен, отеки и посинение конечностей.
Кроме того, большинству пациентов присущи повышенная чувствительность и пониженное артериальное давление. Это выражается в изменении рефлекторной способности мышц и сухожилий.
Случаи осложнений данного синдрома крайне редки и связаны, в основном, с полным игнорированием показанного лечения. Выражаются в нарушении кровообращения: аритмия, хроническая сердечная недостаточность. Некоторые из них могут даже привести к летальному исходу – например, венозная гангрена. К счастью, происходит это в единичных случаях.
Терапевтические вариации
Лечебная методика устанавливается специалистами по результатам обследований, определяющих форму и степень тяжести синдрома у конкретного пациента. Заниматься самолечением с помощью народных средств без предварительной консультации врачи настоятельно не рекомендуют. Медицина предусматривает несколько методов лечения синдрома Педжета-Шреттера.

Прибегать к методам народного лечения без предварительного обследования не рекомендуется.
В основе медикаментозного метода лежит терапия с помощью специализированных препаратов, в частности антитромботическая. Лекарства, используемые во время терапии синдрома Педжета-Шреттера:
- Антикоагулянты – препараты, напрямую препятствующие образованию тромбов посредством уменьшения показателей свертываемости крови: Фибринолизин в сочетании с Гепарином. Вводятся сперва внутривенно, впоследствии – внутримышечно. Назначаются на первой неделе лечения.
- Флавоноиды – лекарственные средства, устраняющие боль, отечность и воспаление, ускоряющие процесс обмена веществ в организме: Эскузан, Троксевазин, Гливенол, Детралекс, Венорутон. Подлежат назначению после проявления наиболее опасных симптомов.
- Антиагреганты, стабилизирующие работу кровеносной системы: Ксантинол, Трентал.
Вдобавок в качестве закрепляющих достигнутый результат препаратов медиками рекомендуются Но-шпа, Папаверин, Галидор. Указанные лекарства продаются в форме таблеток, их прием способствует недопущению повторного развития симптомов синдрома Педжета-Шреттера.
Операционный метод применяется в исключительных случаях, когда остальные варианты лечения являются малоэффективными. Операция показана больным с тяжелым нарушением оттока крови, который влечет невозможность вести нормальный образ жизни и ограничивает способность к труду. Предусмотрены следующие виды хирургического вмешательства:
- аортокоронарное шунтирование – операция, способствующая кровотоку в артериях с помощью обхода места сужения сосуда специальными трансплантантами – шунтами. В сравнении с другими вариантами хирургического вмешательства шунтирование наименее рискованно с точки зрения травмоопасности.
- Тромбоэктомия – удаление тромба путем вырезания и извлечения из сосудистой системы. Проводится в течение первых трех суток с момента диагностирования синдрома.

В основе медикаментозного лечения лежит антитромботическая терапия.
Медицинская практика показала, что именно эти два варианта проведения операций возымели наибольший практический успех в лечении заболевания Педжета-Шреттера.
Терапевтический способ актуален для пациентов в постоперационный период и предусматривает банальное соблюдение стационарного режима.
Для недопущения повторного появления симптомов синдрома Педжета-Шреттера их нужно постоянно профилактировать. Как известно, лучшее лечение – это профилактика. Начать следует с полного отказа от пагубных привычек: употребление алкогольных напитков, курение и т.д. Физические нагрузки, получаемые организмом на протяжении дня, следует нормировать, а иногда – и полностью исключить. Ежедневное соблюдение режима дня и диеты также станет преимуществом и произведёт лечебный эффект. Потребуется регулярное насыщение организма необходимыми витаминами и полезными веществами. Посещение врача с целью диагностики текущего состояния, получения рекомендаций и назначения дополнительного лечения должно осуществляться не реже, чем раз в 5-6 месяцев.
Заключение
Несмотря на то, что болезнь Педжета-Шреттера до сих пор до конца не изучена, предотвратить ее развитие на стадии возникновения, а также излечить с минимальным риском возникновения рецидива возможно.
В целом, синдром Педжета-Шреттера, лечение которого было произведено своевременно, не представляет прямой угрозы для жизненно важных функций организма. Важным условием является также соблюдение профилактических мер, в особенности отказ от спиртного и табачной продукции, злоупотребление которыми более всего способствуют возникновению рецидива.
Тем не менее, игнорирование симптоматики синдрома Педжета-Шреттера может привести к серьезным негативным последствиям, в том числе к инвалидности.
Несмотря на то, что шансы полного выздоровления сравнительно невелики, прогнозы специалистов, в целом, благоприятны.
Восстановление венозного оттока при острых и хронических окклюзиях подключичной и подмышечной вен остается трудной задачей. Накопленный клинический опыт свидетельствует о том, что хирургическое лечение этого заболевания является исключением, а консервативная терапия - правилом.
Консервативное лечение
Лечебная тактика при болезни Педжета-Шреттера определяется стадией заболевания. В острой стадии показана активная антитромботическая терапия в условиях стационара. В состав антитромботической терапии входят фибринолитики (фибринолизин, стрептаза, стрептокиназа, стрептодеказа, целеаза), антикоагулянты прямого (гепарин и др.) и непрямого (пелентан, фенилин, варфарин и др.) действия и антиагрегантные препараты (низкомолекулярные декстраты, препараты никотиновой кислоты, трентал, вазонит, тиклид, клопидогрель). Фибринолитики показаны в первые часы и дни (не более трех-пяти суток) от начала заболевания, когда тромб рыхлый и лизис его возможен. Антиагрегантная и антикоагулянтная терапия проводится в течение двух-трех недель в зависимости от выраженности клинических проявлений. В ее состав входит внутривенное вливание реополиглюкина (реоглюман, реохем, реомакродекс) по 10 мг/кг массы тела, трентала по 5-10 мл в сутки (5 мл на 400 мл реополиглюкина) и компламина по 2-4 мл на ту же дозу реополиглюкина. Вместо компламина может быть назначена никотиновая кислота по 4-6 мл 1%-ного раствора в один флакон реополиглюкина. Суточная доза гепарина определяется показателями свертывающей системы крови и индивидуальной чувствительностью организма к этому препарату и составляет, как правило, не более 20 000 ЕД. При постоянном внутривенном вливании антиагрегантных препаратов гепарин вводится внутривенно. При дробном введении гепарин вводится и внутривенно, и подкожно из расчета постоянной концентрации препарата в крови. Обычный гепарин может быть заменен низкомолекулярными фракциями: фраксипарином, клексаном, фрагмином.
Одновременно с антитромботической терапией назначаются нестероидные противовоспалительные препараты: реопирин по 5 мл внутримышечно 1-2 раза в сутки, бруфен, индометацин, вольтарен, диклофенак и другие в течение двух-трех недель. При наличии язвенной болезни или гастрита эти препараты могут назначаться в виде свечей. Аспирин по 0,25 г 2 раза в сутки больные принимают также в течение двух-трех недель, затем по 0,25-0,15 г ежедневно принимают постоянно. Обычный аспирин целесообразно заменить кишечнорастворимыми формами (тромбо Асе, аспирин кардио), которые назначаются по 100-300 мг в сутки. В течение одного-двух месяцев больные должны принимать препараты, улучшающие венозный и лимфатический отток: детралекс, гинкор-форт, цикло-3 форт, венорутон (троксевазин), гливенол, анавенол, асклезан.
Сосудорасширяющие средства (папаверин, но-шпа) назначаются по показаниям. В ряде случаев показана десенсибилизирующая и седативная терапия.
Режим обусловлен состоянием больного. При ходьбе рука должна быть на косынке, в постели руке придается возвышенное положение.
Из физиотерапевтических процедур при отсутствии противопоказаний целесообразно назначить ионофорез лидазы (трипсина, химотрипсина), новокаина, гепарина, аспирина.
Эластичное бинтование конечности показано с первых дней заболевания при отсутствии тотального тромбоза вен и дискомфорта в конечности при наложенном бинте.
Анализ результатов консервативной терапии, по данным ряда авторов ( М.В. Портной, 1970 г.; А.Н. Веденский, 1979 г.; А.А. Шалимов, И.И. Сухарев, 1984 г.; и др.), показывает, что шансы на успех лечения имеют далеко не все больные. У многих пациентов велика вероятность рецидива заболевания. В связи с этим больным, перенесшим синдром Педжета-Шреттера, должны назначаться постоянные профилактические дозы антиагрегантных препаратов и систематически проводиться курсы консервативной терапии.
Хирургическое лечение
Хирургическое лечение синдрома Педжета-Шреттера заключается в восстановлении кровотока по подключичной, подмышечной и плечевой венам. Показанием к хирургическому лечению служат тяжелое нарушение венозного оттока с выраженным болевым синдромом и невозможностью выполнять профессиональный труд. В острой стадии заболевания восстановительная операция (тромбэктомия) целесообразна в первые часы и дни заболевания. Gh. Mogos (1979 г.) наиболее благоприятным сроком для выполнения тромбэктомии считает первые 72 ч заболевания, так как в этот срок тромб не фиксирован к стенке вены и легко удаляется.
При посттромботической болезни верхней конечности (хроническая стадия синдрома Педжета-Шреттера) реконструктивные операции показаны при сегментарной окклюзии вен с выраженным нарушением венозного оттока. Хирургические доступы должны обеспечить достаточно свободный доступ к подключичной и подмышечной венам.
Наиболее удобным мы считаем доступ, разработанный B.C. Савельевым с соавт. (1972 г.). Они предлагают делать разрез ниже и параллельно ключице. Разрез кожи начинается над грудино-ключичным сочленением, идет под острым углом к ключице по ходу мышечной ключично-грудной борозды и заканчивается по передней подмышечной линии, на 2-3 см выше верхней границы подмышечной впадины. После рассечения кожи, подкожной клетчатки и поверхностной фасции большой грудной мышцы последняя тупо разделяется. Малая грудная мышца отводится кнаружи. Подключичная вена мобилизуется после иссечения проксимальной части подключичной мышцы и рассечения реберно-клювовидной связки. Описанный доступ позволяет осуществить ревизию подключичной вены на достаточном протяжении, включая область первичного тромбообразования. Кроме того, он отличается минимальной травматичностью, так как мышцы и ключица не пересекаются.
Для выделения подмышечной вены А.Н. Бакулев и соавт. (1967 г.) рекомендуют производить дугообразный разрез кожи в верхней трети плеча в области медиальной борозды двуглавой мышцы плеча до большой грудной мышцы. Доступ к внутренней яремной вене осуществляется из разреза по передней поверхности грудино-ключично-сосцевидной мышцы. После рассечения кожи, подкожной клетчатки и подкожной мышцы шеи и отведения грудино-ключично-сосцевидной мышцы сзади выделяется наружная яремная вена. Она может быть использована в качестве шунта при реконструктивной операции. После вскрытия влагалища сосудисто-нервного пучка шеи выделяется внутренняя яремная вена, расположенная латеральнее и сзади от сонной артерии. Между сонной артерией и внутренней яремной веной проходит блуждающий нерв.
Для выполнения тромбэктомии из подключичной и подмышечной вен А.А. Шалимов и И.И. Сухарев (1984 г.) использовали комбинированный подключично-подмышечный доступ. По мнению большинства авторов, операция должна быть направлена не только на восстановление проходимости магистральных вен, но и на устранение факторов, вызывающих развитие первичного тромбоза: рассечение реберно-клювовидной связки, иссечение подключичной мышцы, деформированного клапана и I ребра.
Методика тромбэктомии. Из указанных выше доступов выделяют и берут в турникеты подключичную и подмышечную вены. Затем делается продольный разрез подключичной вены длиной 1-1,5 см и удаляется тромб из подмышечной и подключичной вены путем сдавления мышц плеча и предплечья. Если не удалились тромбы указанным способом, вскрывается просвет подмышечной вены и тромбэктомия выполняется катетером Фогарти (Fogarty). После удаления тромбов и получения дистального кровотока производится тромбэктомия из проксимального сегмента подключичной вены. Деформированный клапан иссекается. После получения хорошего ретроградного кровотока операция заканчивается ушиванием ран вен атравматичной нитью 6/00 или 7/00.
В послеоперационном периоде в течение 7-10 дней проводится активная антитромботическая и противовоспалительная терапия, о чем было сказано выше.
Реконструктивные операции. На возможность коррекции венозного кровотока при окклюзии подключичной вены путем создания анастомоза между внутренней яремной веной и неокклюзированной частью подключичной вены впервые указал Е. Hyghes (1949 г.).
А.В. Покровский и Л.И. Клионер (1968 г.) при указанном заболевании применяли аутовенное шунтирование сегментом большой подкожной вены. Анастомоз они накладывали между неокклюзированными участками подключичной или подмышечной вен и внутренней или наружной яремной веной.
А.Н. Веденский (1979 г.) предлагает перекрестное шунтирование путем перемещения на ножке латеральной подкожной вены руки, которую проводит в подкожном туннеле передней грудной стенки и анастомозирует с подмышечной веной или с одной из вен плеча на стороне поражения.
По мнению А.В. Покровского и Л.И. Клионера (1977 г.), наружная яремная вена мало пригодна для шунтирования вследствие небольшого ее диаметра, недостаточной длины и очень тонкой стенки. Более пригодна внутренняя яремная вена. Сегмент большой подкожной вены является оптимальным вариантом. К числу недостатков шунтирующих операций при хронической стадии синдрома Педжета-Шреттера можно отнести то, что шунты часто тромбируются. Этому способствуют условия венозного кровотока.
Для профилактики тромбоза шунтов в послеоперационном периоде проводится антитромботическая терапия. После выписки больного из стационара рекомендуется постоянный прием антиагрегатных препаратов, эластичное бинтование конечности до компенсации венозного кровотока и даются советы по трудоустройству.
Избранные лекции по ангиологии. Е.П. Кохан, И.К. Заварина
Синдром Педжета-Шреттера – затруднение оттока венозной крови по причине тромбоза глубоких сосудов плеча. Наиболее часто закупорка локализуется в подключичной и подмышечной венах. Заболевание является редким, на сегодняшний момент медицине известно всего 900 зарегистрированных случаев синдрома Педжета-Шреттера. В группе риска находятся профессиональные спортсмены и люди, занятые на работе, связанной с большой физической нагрузкой. Наиболее часто от патологии страдают мужчины в возрасте 20-40 лет, женщины заболевают в 4 раза реже.
Причины
Основная причина развития синдрома Педжета-Шреттера — травмирование сосуда. Во время физической нагрузки повреждается венозная оболочка, подобный процесс является пусковым механизмом тромбообразования. Существует предположение, что такие процессы могут происходить под первым ребром и ключицей: при физической нагрузке расстояние между ними сужается и проходящие в этой области сосуды сдавливаются.
Хроническое повреждение приводит к развитию асептического воспаления в венозной стенке, разрастается соединительная ткань, происходят процессы рубцевания. В результате просвет сосуда сужается. Такое состояние называют облитерирующим флебитом. В местах травмирования часто формируются пристеночные тромбы. К этому могут приводить привычные действия: подъем штанги для спортсменов или выполнение производственных действий.

В отличие от тромбозов другой локализации, синдром Педжета-Шреттера не поднимается выше по ходу сосуда, а наоборот, опускается дистально, к кисти. В результате происходит тромбоз плечевой вены.
Существуют предрасполагающие к подключичному тромбозу факторы:
- чрезмерная физическая нагрузка;
- анатомические особенности пациента: высокое положение первого ребра;
- искривление позвоночника;
- новообразования, увеличенные лимфоузлы или рубцовые процессы, сдавливающие сосуды;
- повреждение ключицы, особенно с формированием костной мозоли;
- патологии костной системы: дополнительное ребро или разрастание тканей позвонков;
- привычка пациента располагать голову на плече во время сна.
Симптомы
Клинические проявления отличаются по степени и интенсивности в зависимости от тяжести процесса, что зависит от степени сужения вены и стадии патологического процесса.
Стадии синдрома Педжета-Шреттера:
- острая;
- подострая;
- хроническая.
Симптомы тромбоза подключичной вены:
- внезапная сильная тупая боль в области ключицы и подмышечной впадины;
- иногда возникает мигрирующее ощущение жжения;
- жар в зоне поражения;
- покраснение или посинение кожи по ходу сосуда;
- отек, распространяющийся от кисти к ключице, нарастает и достигает максимума через 24 часа после начала болезни, рука утолщается, мышцы напряжены, по мере прогрессирования болезни отек приобретает рыхлый характер, может распространяться по верхней части груди;
- кисти становятся цианотичными при хронической форме патологии, в остром процессе вся верхняя конечность становится синюшной;
- в подмышечной области и на поверхности шеи проступает сосудистая сетка, в локтевой ямке и на предплечье видны расширенные вены;
- при поражении патологическим процессом плечевой вены нарастает отек, пораженная конечность становится холодной, пульс не прощупывается, есть риск гангрены;
- по мере регресса происходит обратное развитие симптоматики.

Симптомы обычно возникают после физической нагрузки. Помимо перечисленных признаков болезни, больные чувствуют повышенную утомляемость, усталость. Среди непостоянных симптомов могут встречаться нарушения чувствительности. Интенсивность проявлений зависит от скорости и степени тромбоза подключичной вены и возможности восстановления кровотока по коллатеральным сосудам. При легкой степени нарушения состояние стабилизируется в течение 3-5 дней. При более выраженной симптоматике острая стадия длится 2-3 недели.
Диагностика
Диагностика синдрома Педжета-Шреттера основывается на анализе характерной симптоматики и сборе анамнеза. Подтвердить предварительный диагноз позволяет флеботонометрия, лабораторные анализы и инструментальные исследования.
Общий анализ крови отображает наличие неспецифической воспалительной реакции: умеренное повышение уровня лейкоцитов на начальной стадии болезни. Причиной подобных изменений выступает гипоксия. Спустя 5-7 дней увеличивается скорость оседания эритроцитов. Изменяется функционирование свертывающей системы крови: растут показатели концентрации всех компонентов. При проведении коагулоргаммы отмечается повышение уровня фибриногена, появляется D-димер.
В случаях, когда объективных данных недостаточно для диагностики подключичного тромбоза, назначаются ультразвуковое исследование и флебография.
Флебоманометрия выявляет повышение венозного давления. УЗИ (дуплексное сканирование и ультразвуковая допплерография) позволяет определить сдавливание глубоких сосудов. Подключичная вена плохо визуализируется этими методами в виду ее глубокого расположения.
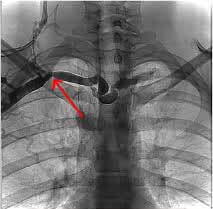
Флебография позволяет определить локализацию и распространенность тромба, а также степень развития коллатералей. Этот метод исследования предусматривает введение контрастного вещества и проводится наиболее часто в случае, когда предполагается выполнение тромболизиса. Рентгенография определяет костные причины нарушения кровообращения.
Лечение
Синдромом Педжета-Шреттера, как правило, лечится консервативно. Целью терапии является остановка процесса тромбообразования, фиксация сгустка к сосудистой стенке, снятие спазма, подавление воспаления и восстановление микроциркуляции в тканях.
Для поврежденной конечности следует создать условия покоя, придерживать ее в приподнятом состоянии. Традиционное лечение синдрома Педжета-Шреттера включает использование следующих групп препаратов:

- антикоагулянты (Гепарин с переходом на Варфарин);
- спазмолитики (Но-шпа);
- фибринолитики (Стрептокиназа в первые 5 суток);
- флавоноиды (Венорутон);
- антиагреганты (Трентал).
У молодых пациентов, при условии свежего тромба, предпочтительнее удаление закупорки с помощью процедуры тромболизиса, что позволяет полностью удалить тромботические массы и восстановить кровоток.
После курса лечения пациенту следует периодически проходить терапию для профилактики повторного тромбофлебита.
Хирургическое вмешательство при подключичном тромбозе проводится в случае, если консервативное лечение не дало необходимого эффекта, а также при тяжелом нарушении трофики тканей и угрозе осложнений. Проводятся следующие типы операций:
- тромбоэктомия;
- шунтирование.
Осложнение и прогноз
Подключичный тромбоз в большинстве случаев не несет угрозу для жизни. Острый тромбоз подключичной вены при своевременном оказании помощи редко приводит к каким-либо последствиям. При тяжелом нарушении кровообращения есть риск некроза тканей и развития гангрены. Появление одышки, резкой боли в груди, холодного опта, бледности кожного покрова, является признаком тромбоэмболии легочной артерии. Это состояние может привести к летальному исходу и требует оказания скорой медицинской помощи.
Для того чтобы избежать развития синдрома Педжета-Шреттера, необходимо ограничить нагрузку на руки, избегать подъема тяжестей и неудобных поз для сна, а также и вовремя лечить хронические заболевания грудного и шейного отдела позвоночника. Благодаря своевременно проведенной диагностике и терапии подключичного тромбоза можно избежать развития осложнений. Большинству пациентов для устранения нарушения оттока достаточно консервативной терапии. Если прием медикаментов не дает результата в течение 2 месяцев, проводится операция.
Видео: о синдроме Педжета-Шрёттера
Читайте также:


