Болезни костно хрящевой ткани

Существует несколько факторов, отрицательно сказывающихся на состоянии хрящевой ткани. Так, ее разрушение может быть спровоцировано определенными наследственными нарушениями, в этом случае сам состав таких участков тела способствует их ускоренной деструкции. Кроме того, целостность тканей хрящей может нарушаться по причине врожденных аномалий в развитии опорно-двигательного аппарата, к примеру, дисплазии, плоскостопия либо гипермобильности суставов. Такие недуги провоцируют травматизацию отдельных зон хрящевых тканей в суставе, способствуя их разрушению.
Перечисленные факторы становятся причиной первичного типа деструкции, но, кроме этого, патологические процессы могут быть спровоцированы и вторичными причинами. Так, их может вызвать механическое повреждение суставов – разного рода травмы, переломы, чрезмерные нагрузки (особенно характерны для спортсменов). Кроме всего прочего, разрушение может стать результатом чрезмерной массы тела и некоторых оперативных вмешательств.
Иногда нарушение целостности хрящевых тканей вызывается определенными заболеваниями воспалительного типа – синовитами, острыми и хроническими артритами и пр. Такая проблема также может являться результатом нарушенного обмена веществ, недугов эндокринной системы и серьезной нехваткой минеральных элементов в организме человека. В определенных случаях разрушение хрящевой ткани происходит при развитии у человека некоторых аутоиммунных болезней, среди которых - ревматоидный артрит, псориатический артрит, анкилозирующий спондилоартрит (болезнь Бехтерева).
Ревматоидный артрит – это патологический процесс, характеризующийся воспалением и эрозивно-деструктивным поражением мелких периферических суставов. Данная патология распространена по всему миру: согласно статистическим данным с ее проявлениями сталкивается от 0,5 до 1% современного населения планеты.
В развитии заболевания выделяют три основных стадии. На первой стадии наблюдается отек синовиальных сумок, периодические артралгии и локальное повышение температуры. Вторая стадия болезни характеризуется стремительным делением клеток и уплотнением синовиальной оболочки. На заключительной стадии воспаленные клетки выделяют секрет, поражающий хрящи и кости, приводящий к усилению болевого синдрома, деформации суставных тканей и потере двигательных функций. Стоит отметить, что ревматоидный артрит чаще всего поражает суставы локтей, колен, запястий, кистей и стоп. Реже патологический процесс затрагивает тазобедренные и плечевые суставы.
Стандартная программа терапии предусматривает назначение пациенту следующих препаратов:
- нестероидных средств, купирующих болевой синдром и воспаление (ибупрофена, диклофенака, напроксена);
- глюкокортикостероидов;
- медикаментов, позволяющих достичь ремиссии болезни и замедлить процесс дегенерации суставов (лефлуномида, метотрексата, сульфасалазина и др.);
- биологических средств, способных блокировать белок-цитокин (этанерсепт, адалимумаб, инфликсимаб, анакинра).
В последние годы все большее внимание уделяется такой методике лечения ревматоидного артрита, как терапия стволовыми клетками. Для восстановления структуры и функции суставных тканей (при развитии вторичного остеоартроза) может быть назначена терапия хондропротекторами.

Болезнь Бехтерева - хроническое системное заболевание, характеризующееся воспалительным поражением суставов позвоночника, околопозвоночных тканей и крестцово-подвздошных сочленений с анкилозированием (обездвиживанием) межпозвоночных суставов и развитием кальцификации спинальных связок.
При развитии заболевания происходит постепенное повреждение суставов различных отделов позвоночника. В первую очередь болезнь Бехтерева поражает крестцово-подвздошные сочленения (соединяют крестцовый отдел позвоночника с костями таза). Затем в воспалительный процесс вовлекаются межпозвонковые и реберно-позвонковые суставы. Если процесс вовремя не взять под контроль, у больного может значительно нарушиться подвижность позвоночника, вплоть до полной его неподвижности.
Первыми признаками данного заболевания являются нерезкие боли в области крестца, иногда также в паху и в области внешней стороны бедер. Эти ощущения наиболее выражены утром и ночью. Сон больного нарушается. По утрам в спине чувствуется скованность, больным трудно вставать с постели. Постепенно, иногда через несколько лет, появляются боли и скованность в области шеи и спины, при этом по утрам также ощущается дискомфорт. Наклоны в стороны, вперед и назад затруднены и болезненны. Глубокое дыхание, кашель, чихание также вызывают боли.
В настоящее время при лечении болезни Бехтерева используются нестероидные противовоспалительные средства - глюкокортикоиды, при тяжелом течении заболевания показаны иммунодепрессанты, генно-инженерные биологические препараты, хондропротекторы. Помимо лекарственной терапии применяются физиотерапия, мануальная терапия и лечебная гимнастика. Лечебная гимнастика и кинезотерапия (лечение с помощью двигательной активности) должны проводиться систематически и ежедневно (1-2 раза в день по 30 минут), что позволяет улучшить состояние больного. Массаж мышц спины снижает боли в позвоночнике, уменьшает мышечную слабость, укрепляет мышцы. При условии правильного медикаментозного лечения, регулярности проведения самостоятельных занятий, риск наступления полной неподвижности позвоночника или деформации других частей скелета значительно снижается.

Псориатический артрит - это одна из форм артрита, который проявляется у некоторых людей при таком заболевании кожи, как псориаз. Боль в суставах, скованность и припухлость - это основные симптомы псориатического артрита. ПА может поражать любую часть тела, в том числе руки и позвоночник. Вспышки заболевания чередуются с ремиссиями.
Считается, что псориатический артрит полностью не вылечивается, поэтому акцент, в основном, делается на контроль симптомов и предотвращение дальнейшего повреждения суставов.
Псориаз - это состояние кожи, характеризующееся быстрым наращиванием грубой, сухой, омертвевшей кожи. Оба (псориаз и псориатический артрит) эти аутоиммунные заболевания возникают, когда иммунная система тела, которая должна противостоять вредным организмам и воздействиям, таким как вирусы и бактерии, начинает атаковать здоровые клетки и ткани. Ненормальным иммунным ответом является воспаление в суставах, а также перепроизводство клеток кожи.
При болевом синдроме назначают нестероидные противовоспалительные средства или глюкокортикостероиды для снятия воспаления.
Часто назначают базисные противоревматические препараты (циклоспорин А, метотрексат). Однако это сильнодействующие средства с большим количеством побочных эффектов, к тому же действуют они медленнее, чем нестероидные противовоспалительные препараты.
При формировании вторичного артроза и разрушения хряща возможно применение хондопротекторов.
При псориатическом артрите обязательно назначают лечебную физкультуру с целью как можно дольше сохранить подвижность суставов, а также поддержать оптимальный вес, чтобы не увеличилась нагрузка на суставы. Часто при этом заболевании назначают аквааэробику. В воде выполнять упражнения проще, чем на суше, нагрузка на пораженные суставы меньше, и меньше риск травмы.
В некоторых случаях может потребоваться хирургическое вмешательство для удаления пораженных тканей, восстановления подвижности сустава или замены сустава протезом.

Общие сведения
Остеохондрома кости (синоним костно-хрящевой экзостоз) представляет собой доброкачественное экзофитное костно-хрящевое образование, которое располагается на наружной поверхности кости и состоит из костного основания, сверху покрытого хрящевой тканью (так называемой хрящевой шапочкой). Относится к наиболее распространенным опухолям скелета, на долю которых приходится около 20% всех костных новообразований человека и почти 40% из всей совокупности доброкачественных опухолей (хондрома, остеома, остеобластома, хондробластома, остеоид-остеома и др.).
Морфологически остеохондрома представляет губчатую кость с кортикальным слоем, которая покрыта хрящом, напоминающим суставной, толщина которого не превышает 1 см, может быть прикреплена к кости ножкой или широким основанием; хрящевое покрытие субхондральной замыкательной пластинкой от подлежащей кости не отделено (рис. ниже). При этом наблюдается нарушение процессов резорбции, ремоделирования физиологической регенерации костной ткани, что характеризует пикнодизостоз не наблюдается.
Этот вид опухоли наиболее часто встречается у детей и лиц молодого возраста (до 20 лет) у которых эпифизарный рост костей еще не завершён. Очаг остеохондромы может встречаться в любом месте скелета, однако, в большинстве случаев она локализуется в длинных трубчатых костях (бедренная, плечевая, большеберцовая), поражая их метафизарные отделы, а излюбленной локализацией является верхняя часть большеберцовой или нижняя часть бедренной кости. Ориентировочно частота встречаемости опухоли в различных костях скелета составляет: в бедренной части ноги около 30%; костях голени 15-20%; в плечевой кости 10-20%. Остальные кости скелета (лопатка, ключица, позвоночник, ребра, кости таза и др.) поражаются значительно реже.

Достаточно часто встречаются экзостозы в стоматологии. Чаще всего экостозы в полости рта локализуются в области альвеолярного отростка со щечной поверхности или тела челюсти в виде бугров, тупоконечных гребней и выступов. Экзостоз десны возникает чаще после удаления зубов, полученной травмы или в силу возрастных изменений альвеолярного гребня. Экзостозы кости нижней челюсти чаще располагаются с язычной стороны в области премоляров и значительно реже — в области моляров, резцов и клыков. Манифестируют в виде бугорка или гребня, отростка и при больших размерах может требоваться не только их удаление, но и реставрация десны (рис. ниже).

Костно-хрящевой экзостоз у детей в начале развития располагается со стороны метафиза вблизи эпифизарно-хрящевой пластинки, а экзостоз у детей старшего возраста располагается уже ближе к диафизу и по признаку отдаленности экзостоза от эпифиза кости можно судить о сроках его появления. Рост большинства экзостозов продолжается, как правило, до наступления синостоза эпифиза с метафизом (до момента окончания роста скелета). Код по мкб-10: D16 (доброкачественные новообразования костей и суставных хрящей).
Это костно-хрящевое образование может быть как солитарным (одиночным), так генерализованным в виде множественных экзостозов. Солитарные остеохондромы могут иметь узкое или широкое основание, а при множественном поражении — в патологический процесс вовлекаются все метафизы костей в виде овоидного/шаровидного образования, размеры которых варьируют в широких пределах (от 2 до 12 см и более), достигая иногда большой величины. Этот вид опухоли встречается чаще у лиц мужского пола, отмечаются случаи семейной предрасположенности к появлению и развитию множественных экзостозов. При этом, множественная экзостозная остеохондродисплазия наследуется по аутосомно-доминантному типу и манифестирует у больных до 20 лет.
Из-за воздействия опухоли на зоны роста длинных костей экзостоз может приводить к существенному укорочению сегментов нижней/верхней конечности, искривлению рук/ног, переломам конечностей и являться причиной ранней инвалидизации пациента, а постоянное переживание своей неполноценности отрицательно сказывается на психическом и эмоциональном состоянии пациентов.
Наиболее опасным осложнением остеохондромы кости является потенциальная возможность ее злокачественного преобразования, как правило, в хондросаркому. При этом, атипичный рост может проявляется как в зоне хрящевой шапки опухоли экзостоза, так и в средней части или у основания опухоли.
Озлокачествление экзостозов чаще встречается (72%) у пациентов с множественной формой экзостозной хондродисплазии, а превалирующей локализацией экзостозов с атипичным ростом являются преимущественно кости таза, реже ребра, лопатка, позвоночник.
Патогенез
Классификация
В основе классификации положено несколько признаков. По количественному признаку выделяют солитарную (одиночную) и множественные (генерализованная) формы.
По стадиям формирования остеохондромы:
По форме и направлению роста опухоли выделяет холмовидные, линейные и шаровидные экзостозы.
Причины
Вопрос об этиологии остеохондром до настоящего остается открытым. Ряд авторов не признают опухолевую природу остеохондром, а рассматривают ее как нарушение процесса энхондрального окостенения (как результат дизэмбриогенеза). Многие авторы склоняются к мнению, что появление и развитие остеохондромы связано с врожденной патологией, развитие которой продолжается во всем периоде роста кости (то есть эпифизарная пластинка смещается в процессе формирования костей ребенка еще во время внутриутробного формирования скелета).
К факторам, повышающим риск ее развития, относятся:
- Ионизирующая радиация.
- Сильные ушибы кости и переломы.
- Сбои в эндокринной системе.
- Инфекционные заболевания.
Симптомы
Симптоматика остеохондроза определяется формой заболевания, размерами, формой и локализацией экзостозов, их взаимоотношениями с окружающими тканями и органами. Как правило, при солитарной форме выявляются опухолевидные образования костной плотности, различных размеров и формы, неподвижные по отношению к кости. Кожные покровы над ними чаще не изменены. Поскольку процесс роста опухоли медленный, его течение в большинстве случаев протекает бессимптомно, а болевой синдром отсутствует. Однако костно-хрящевые экзостозы значительных размеров могут сдавливать сосуды/нервные стволы, суставы, вызывать реактивные бурситы/миозиты, что вызывает боль.
Остеохондрома бедренной кости в начальной стадии протекает бессимптомно. Когда размеры опухоли достигают значительных показателей появляются боли и нарушение функции. Экзостоз коленного сустава при достижении крупного размера с локализацией на конце большой берцовой кости может вызывать боль, особенно у женщин при ходьбе на высоких каблуках. В этой области могут отмечаться травмирование прилегающих мягких тканей коленного сустава с развитием тендинита или бурсита.
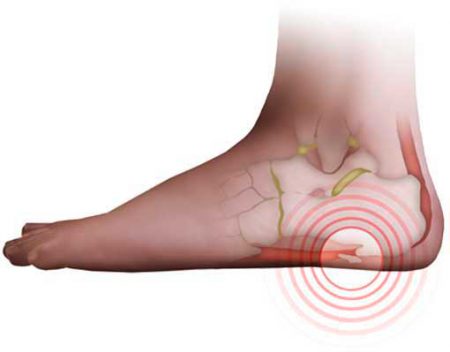
Экзостоз пяточной кости может иметь разную форму, что и определяет клиническую картину. Если костно-хрящевое образование пяточной кости имеет шаровидную/грибовидную форму с локализацией на задней части пятки, то после достижения в размере 3-4 см появляется болезненность при ходьбе с невозможностью полностью наступать на ногу. При этом из-за частой травматизации образования обувью кожные покровы над ним становятся грубыми, уплотненными с выраженными потертостями. Болевой синдром сильнее по утрам, а через некоторое время его интенсивность несколько уменьшается. Из-за длительного раздражения мышечно-связочного аппарата подошвы стопы при ходьбе вечером у появляется отек (рис. ниже).

При локализации экзостозов в области позвоночника при условии их роста в направлении позвоночного канала может наблюдаться компрессия спинного мозга с соответствующей симптоматикой в зависимости от места сдавливания. При форме множественной экзостозной хондродисплазии заболевание может манифестировать низкорослостью, вальгусной деформацией коленных суставов,косорукостью. Часто отмечаются переломы ножки остеохондромы.
Экзостозы челюсти незначительного размера каких-либо жалоб, как правило, не предъявляют и опухоли выявляются при посещении стоматолога. Открывание рта осуществляется в полном объеме. Экзостозы полости рта, не спаянные с окружающими мягкими тканями, слизистая над ними подвижная бледно-розового цвета, без видимых патологических изменений. По мере увеличения размеров экзостозов слизистая истончается, что повышает риск ее травматизации краями зубов. Более неблагоприятным является локализация опухоли в области суставного отростка, что вызывает болевые ощущения, смещение ментального отдела в здоровую сторону, отмечается ограничение вовремя открывании рта, нарушение окклюзии. Общее состояние больных с экзостозом челюсти не страдает.
По характеру развития и клинического течения выделяют несколько вариантов экзостоза, прогноз развития которых различается:
Анализы и диагностика
Диагноз ставится на основании жалоб пациента, анамнеза, результатов физикального обследования и данных рентгенографии в 2-х проекциях, на которой опухоль визуализируется как дополнительная с гладкими четкими контурами тень, соединяющаяся с костью широким основанием или ножкой. Если хрящевая шапочка обызвествлений не содержит, то на снимках она не определяется. Дополнительными методами инструментального обследования являются:
- КТ, что позволяет отследить наличие связи центральной части образования, которая заполнена костномозговым содержимым непосредственно с костномозговым каналом материнской кости.
- МРТ — позволяет получит данные о толщине хрящевой шапочки, что позволяет определить характер опухоли (толщина более 2 см является признаком злокачественной трансформации).
- Дифференциальный диагноз проводится с другими видами доброкачественных опухолей (хондрома, остеома, остеобластома, хондробластома, остеоид-остеома).
Лечение экзостоза
Лечение экзостозов хирургическое. В большинстве случаев, если опухоль пациента не беспокоит проводится наблюдение за опухолью. При появлении болевого синдрома, выраженных деформаций костей производится иссечение основания экзостоза с полным удалением хрящевой шапочки. Методики операций разнятся и зависят от локализации остеохондромы и ее размеров. В ряде случаев существует необходимость в костной пластике.
Консервативное лечение проводится при экзостозе пяточной кости, которое заключается в защите опухолевидного образования от давления обуви и уменьшении нагрузки на ахиллово сухожилие и давления на область пяточного бугра. Для этого используются специальные ортопедические фетровые прокладки (стельки), обувь со смещением края. Назначаются физиопроцедуры. При выраженном болевом синдроме боли проводится местная медикаментозная терапия, для чего назначаются местные нестероидные противовоспалительные гели, мази (Нимид, Вольтарен, Доларен, Фактум, Кетопрофен и др). При отсутствии эффекта проводят лекарственную блокаду противовоспалительным средством (Кеналог, Дипроспан, Гидрокортизон) в комплексе с препаратами-анестетиками (Лидокаин, Новокаин, Тримекаин и др.). Широко используется метод ударно-волновой терапии. Оперативное лечение применяется редко и по строгим показаниям.
Лечение экзостоза в стоматологии заключается в удалении экзостозов полости рта. Техника удаления экзостоза в стоматологии определяется локализацией опухоли и ее размерами.
Хрящ (cartilago) — разновидность соединительной ткани, является частью кости, которая способствует обеспечению ее подвижности, либо отдельным анатомическим образованием вне скелета. В непосредственной связи с костью находятся суставные хрящи (наиболее представительная группа), межпозвоночные диски, хрящи уха, носа, лобкового симфиза. Отдельные анатомические образования составляют группу хрящей воздухоносных путей (гортани, трахеи, бронхов), стромы сердца.
Хрящи выполняют интегративно-буферную, амортизационную, формоподдерживающую функции, участвуют в развитии и росте костей. Биомеханические функции осуществляются за счет упругоэластических свойств хряща.
Основная масса хряща представлена хрящевой тканью. В ее состав входят неклеточные и клеточные элементы. Неклеточные элементы являются определяющим функциональным звеном хрящевой ткани и составляют основную се часть. Эту часть условно разделяют на волокнистые коллагеновые и эластические структуры и основное вещество. Основу коллагеновых структур составляет коллагеновый белок, из которого построены все волокнистые структуры хряща: молекулы, микрофибриллы, фибриллы, волокна. Эластические структуры присутствуют в некоторых хрящах (ушной раковине, надгортаннике, надхрящнице) в форме молекул эластина и эластического гликопротеида, эластических фибрилл и волокон, пластических гликопротеидных микрофибрилл, аморфного эластина.
Волокнистые структуры и клеточные элементы хряща окружены основным веществом интегративно-буферной метаболической средой соединительной ткани, которая имеет гелеобразную консистенцию. Ее главными компонентами являются протеогликаны и удерживаемая ими вода, через которую осуществляются все обменные процессы. Она же обеспечивает амортизационную функцию хряща.
Важной частью хрящевой ткани является интерстициальное пространство (межволокнистое и межклеточное), представляющее единую систему своеобразных каналов, стенки которых образованы волокнистыми структурами. Эта система каналов заполнена основным веществом и является вторым звеном микроциркуляции. По ней происходит перемещение межтканевой жидкости под действием механического давления, капиллярных и осмотических сил, что обеспечивает метаболизм и биомеханическую функцию хрящевой ткани Каналы имеют форму трубочек, щелей округлых полостей.
Клеточные элементы хрящевой ткани создают хрящ, осуществляют его постоянное обновление и восстановление. Среди хрящевых клеток выделяют камбиальные хрящевые клетки, хондробласты и хондроциты.
Различают три вида хрящей — гиалиновые, эластические и волокнистые. Основанием для выделения гиалиновых хрящей служит их внешний вид — напоминают гиалин. К этой группе относятся хрящи суставные, воздухоносных путей, носа. Эластические хрящи выделены по качественному составу волокнистых структур, хотя внешне они идентичны гиалиновым хрящам. Это хрящи уха и надгортанника. Волокнистые хрящи выделены по признаку структурной организации. Их соединительнотканный остов в основном построен из коллагеновых волокон, в отличие от других хрящей, где основу составляют коллагеновые фибриллы.
Патология. Врожденные пороки развития могут быть связаны с нарушением формирования хрящевой ткани (см. Остеохондродисплазия) или закладки и развития органов, образованных Х. (нос, гортань, суставы и др.).
Повреждения Х. отмечают в результате действия физических (механических, термических и др.), химических и других травмирующих агентов. При механических повреждениях Х. может нарушаться целость надхрящницы (см. Перихондрит), части хрящевого покрытия суставного конца кости, например трансхондральный перелом (см. Коленный сустав), хрящевая зона роста кости (эпифизеолиз — см. Переломы), отдельных хрящей (носа, гортани, уха, ребер и др.). X. может повреждаться в результате длительного действия слабых механических агентов (см. Микротравма).
Поражения Х. отмечают при многих дистрофических процессах (см. Остеоартроз, Остеохондроз, Остеохондропатии), нарушениях обменных процессов (например, Кашина — Бека болезни, охронозе). В ряде случаев инфекционные болезни (сыпной тиф, сепсис различной этиологии) сопровождаются поражением хрящевых структур.
Опухоли. Различают доброкачественные хрящеобразующие опухоли — хондрома, остеохондрома, хондробластома, хондромиксоидная фиброма и злокачественные — хондросаркома.
Остеохондрома (костно-хрящевой экзостоз) состоит из костного выроста, покрытого слоем хряща. Обычно локализуется в области метафизов длинных трубчатых костей, на ребрах, костях таза. Поражение может быть солитарным или множественным, иногда имеет наследственный характер. Клинически экзостозы могут не проявляться. При достижении больших размеров возникают деформация пораженной кости и боли вследствие давления на нерв.
Хондробластома встречается крайне редко,
Хондромиксоидная фиброма — редкая опухоль. Встречается у лиц молодого возраста. Чаще располагается в костях, образующих коленный сустав. Клинически проявляется незначительными болями, ограничениями движений, реже — пальпируемой опухолью.
Ведущим методом диагностики является рентгенологический. Распознавание множественных хондром кистей и стоп обычно не вызывает трудностей. Диагностировать хондромы длинных трубчатых костей, хондробластомы и хондромиксоидные фибромы сложнее. Их приходится дифференцировать с медленно текущими хондросаркомами, гигантоклеточными опухолями и другими поражениями кости. Диагностические трудности преодолеваются с помощью гистологического исследования материала, полученного из очага поражения. Единственный метод лечения указанных новообразований — хирургический. Особого внимания требуют хондромы длинных трубчатых костей и остеохондромы, поскольку они чаще других доброкачественных опухолей подвергаются малигнизации после нерадикальных операций. При энхондроме длинной трубчатой кости показана сегментарная резекция. Хондромы мелких костей требуют удаления всей пораженной кости. Прогноз после радикально произведенной операции благоприятный.
Большое значение для решения вопроса о наступлении малигнизации имеет наблюдение за динамикой клинических и рентгенологических признаков. Основным симптомом озлокачествления хондромы является внезапное увеличение в размерах ранее длительно существовавшей опухоли. В сомнительных случаях повторные рентгенологические исследования необходимо проводить ежемесячно.
Хондросаркома встречается относительно часто, составляя 12—18% всех сарком кости. Наблюдается преимущественно в возрасте 25— 60 лет, у мужчин в 2 раза чаще. Преимущественная локализация — кости таза,
Основными симптомами при первичной хондросаркоме являются наличие опухоли и боли, которые усиливаются по мере роста опухоли. По клиническому течению, рентгеноморфологическим проявлениям и прогноз хондросаркомы значительно отличаются друг от друга, что обусловлено особенностями микроскопического строения. Для высокодифференцированных опухолей характерен длительный анамнез с малой выраженностью симптомов, что свойственно для лиц старше 30 лет. При анаплазированных хонросаркомах (чаще у лиц молодого возраста) длительность развития симптомов не превышает 3 мес.
Диагноз устанавливают с учетом клинико-рентгенологических признаков и морфологических данных. Объем хирургического вмешательства зависит от локализации и степени злокачественности опухоли. При 1—2 степени злокачественности возможна сегментарная резекция трубчатой кости с эндопротезированием. В случае анаплазированного варианта, особенно у лиц молодого возраста, показана ампутация конечности. При высокодифференцированных хондросаркомах 5-летняя выживаемость составляет до 90%. В случае анаплазированного варианта прогноз неблагоприятный — 5 лет переживает 5% больных.
Библиогр.: Гистология, под ред. Ю.И. Афанасьева и Н.А. Юриной, с. 310, М., 1989; Клиническая онкология, под ред. Н.Н. Блохина и Б.Е. Петерсона, с. 250, М., 1971; Кныш И.Т., Королев В.И. и Толстопятов Б.А. Опухоли из хрящевой ткани, Киев, 1986; Павлова В.Н. и др. Хрящ. М., 1988; Патологоанатомическая диагностика опухолей человека, под ред. Н.А. Краевского и др., с. 397, М., 1982; Трапезников Н.Н. и др. Опухоли костей, М., 1986; Хэм А. и Кормак Д. Гистология, пер. с англ., т. 3, М., 1983.
Костно-хрящевой экзостоз или остеохондрома – это доброкачественная опухоль, которая образуется на костях скелета. Как видно из названия, эта опухоль образована костной и покрывающей ее хрящевой тканями.
У кого образуется экзостоз?
Наиболее часто заболевание встречается у детей и подростков обоих полов в возрасте от 8–10 до 25–27 лет. Но могут болеть и взрослые.
Чаще всего опухоль солитарная (единичная), реже встречаются множественные экзостозы. Последние часто имеют врожденное происхождение.
Остеохондрома по МКБ 10 имеет код D16 – доброкачественное новообразование костей и суставных хрящей.
Как образуется экзостоз?
Экзостоз встречается примерно у каждого десятого больного с опухолью кости. А среди доброкачественных новообразований костей 35–45% случаев приходится именно на экзостоз. Следовательно, это самая распространенная доброкачественная опухоль кости.
Как известно, кость в период своего развития во внутриутробном периоде может происходить из двух источников: соединительной ткани и хряща. При первом варианте образуются большинство костей черепа, нижняя челюсть и ключица. Остальные кости скелета имеют в своей основе хрящевую ткань, которая затем заменяется костной почти на всем ее протяжении.
Остеохондрома развивается в костях хрящевого происхождения. Наиболее часто она встречается на эпифизе (окончании) трубчатой кости, например, большеберцовой или бедренной. Гораздо реже она появляется на плоских костях – тазовых, лопатке, ребрах и т. д.
Отдельной темой обсуждения является развитие экзостозов в полости рта: небные, на месте удаленногозуба, суставных отростках нижней челюсти и т. д.
Причины развития экзостоза

Достоверные причины образования опухоли на сегодняшний день неизвестны. Многие исследователи сходятся во мнении, что множественные экзостозы являются следствием нарушений хондрогенеза, то есть образования хрящевой ткани во внутриутробном периоде. А единичные остеохондромы являются истинными опухолями скелета.
Тем не менее есть данные о возможных факторах риска, которые в той или иной степени могут провоцировать образование и рост опухоли. К ним относятся:
- Различные травмы надкостницы и хряща, например, ушиб.
- Инфекционные поражения (сифилис и другие инфекции).
- Заболевания эндокринной системы.
- Воздействие ионизирующего излучения.
- Наследственность.
Также выделяют еще другие, менее значимые, факторы, роль которых в образовании опухоли полностью еще не изучена.
Проявления остеохондромы
В большинстве случаев заболевание протекает бессимптомно. Чаще всего небольших размеров опухоль является случайной находкой при проведении рентгенологического исследования. В случае значительного роста, остеохондрома может вызывать болевые ощущения в пораженной области. В связи с этим больной вынужден обратиться к врачу.
Вторым важным симптомом является появление видимой опухоли при значительных ее размерах. Обнаружение образования также является поводом для обращения за медицинской помощью.
Ниже мы рассмотрим отдельные, наиболее распространенные, виды экзостозов и их характерные проявления.
Длинные трубчатые кости являются самой частой локализацией остеохондромы. Обычно встречается у детей.
Наиболее часто поражаются бедренная, большеберцовая или плечевая кости. Как правило, длительное время опухоль ничем себя не проявляет. По мере роста остеохондромы появляются боли в ее проекции. Появление болевого синдрома связано со сдавлением растущей опухолью рядом расположенных мышц, связок, нервных пучков и других структур.
В запущенных случаях рост опухоли приводит к деформации конечности.
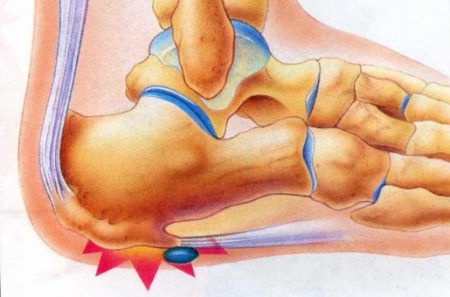
Поражение костей стопы происходит примерно в 10–12% случаев всех остеохондром. Чаще всего опухоль располагается на переднем или среднем отделе стопы. Гораздо реже экзостоз появляется на пяточной кости. Независимо от расположения костной опухоли, основными проявлениями заболевания будет боль в пораженной области и дискомфорт при ходьбе.
При поражении переднего отдела стопы в патологический процесс вовлекаются концевые фаланги пальцев ног. Также часто встречаются подногтевые экзостозы.
При образовании экзостоза на плюсневой кости она может укорачиваться. При этом стопа приобретает необычную форму, деформируется. В результате укорочения плюсневой кости соответствующий палец стопы визуально кажется короче остальных.
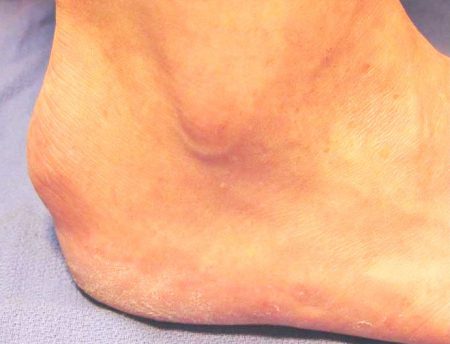
Выраженность проявлений заболевания зависит от формы и расположения экзостоза. Костные разрастания на пяточной кости могут иметь различную форму – линейную, грибовидную, шарообразную и др.
Первичный же экзостоз обычно носит наследственный характер. При этом экзостозы часто выявляются и в других костных структурах, в том числе и на соседней пяточной кости.
Проявлениями такой локализации экзостоза могут боли различной интенсивности, дискомфорт при ходьбе, отеки. Иногда может возникать нарушение чувствительности стопы при сдавлении костным разрастанием сосудисто-нервных пучков.
Такие разрастания на теле позвонка чаще всего появляются при остеохондрозе. Возникают они при трении костных структур тел позвонков друг о друга. Поэтому такой экзостоз образован только костным веществом без хрящевого компонента.
Костный экзостоз тела позвонка иначе называют остеофитом. Они обычно множественные и асполагаются по краям тел позвонков.
Краевые остеофиты тел позвонков чаще всего приводят к нарушению нормальной их подвижности. Экзостозы тел позвонков проявляются болями, хрустом при движениях и тугоподвижностью в пораженном отделе позвоночника. Также эти костные разрастания тел позвонков могут сдавливать важные сосуды и нервы, проходящие рядом с ними. При этом появляются характерные неврологические симптомы.
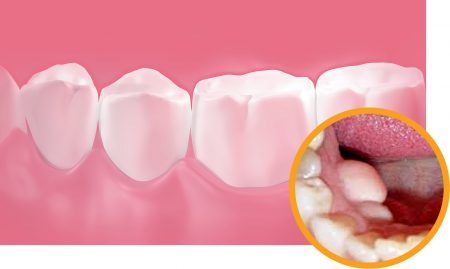
Костные разрастания в полости рта могут иметь различное местоположение. Соответственно, и возможные причины их происхождения также разные. Наиболее частыми локализациями экзостозов ротовой полости являются:
- Небные.
- На наружных и внутренних поверхностях нижней челюсти.
- На стенках альвеолярных отростков – анатомических образованиях нижней и верхней челюстей, несущих на себе зубы.
- На суставных поверхностях нижней челюсти.
Все экзостозы полости рта обычно растут медленно и в течение длительного времени не причиняют неудобств больному. Однако, по мере роста возникает давление образования на кости и зубы, а также травмирование слизистой оболочки полости рта. Это сопровождается болевыми ощущениями, иногда достаточно интенсивными.
Практически во всех случаях экзостоз полости рта представляет собой гладкий и твердый выступ под десной. Слизистая оболочка десны обычно не изменена. При больших размерах образования она может растягиваться и иметь сравнительно более бледную окраску.
Причиной появления экзостозов на стенках альвеолярных отростков чаще всего служит сложное удаление зуба. При этом происходит повреждение и смещение костной ткани и неправильное ее срастание.
При расположении разрастания в области суставного отростка нижней челюсти помимо болевого синдрома может наблюдаться асимметрия подбородочного отдела челюсти – смещение его в здоровую сторону. Это сопровождается ограничением открывания рта и нарушением прикуса зубов.
Особенности течения остеохондром у детей
Как уже указывалось выше, наиболее часто это заболевание встречается у детей и подростков. Это связано с периодами активного роста костей скелета в детском и подростковом возрасте. Первый пик роста возникает в возрасте 4–6 лет, а второй – в подростковом периоде. Следует отметить, что остеохондромы в возрасте до одного года, как правило, не встречаются.
Обычно остеохондромы прекращают свой рост в период окончания роста скелета. Если опухоль продолжает расти уже во взрослом возрасте, следует заподозрить ее малигнизацию (злокачественное перерождение).
Диагностика
Для уточнения диагноза, а также в случаях расположения остеохондром в труднодоступных местах применяется рентгенологическое исследование. В наиболее сложных случаях используется компьютерная диагностика (КТ) и магнитно-ядерная томография (МРТ).
Лечение остеохондром
По статистике, часть остеохондром (от 2 до 10%) может перерождаться в злокачественную опухоль. Поэтому все они подлежат лечению.
Однако, по мнению некоторых ученых, небольшие бессимптомные остеохондромы в детском возрасте могут самостоятельно исчезать и без лечения. В этом случае необходимо регулярное наблюдение врача.
Учитывая вышесказанное, единственно правильным методом лечения остеохондром является хирургический – удаление костной опухоли.
Объем операции обычно заключается в удалении образования и части кости, из которой исходит опухоль (краевая резекция). В подавляющем большинстве случаев этого достаточно для полного выздоровления.
Достаточно часто, особенно в интернете, можно встретить рекомендации по лечению остеохондром народными средствами, физиопроцедурами и прочими методами. Перед началом любого такого лечения следует обсудить его с врачом.
Из народных средств широко применяются компрессы на область поражения. Наиболее распространенным составом является смесь барсучьего или медвежьего жира, мумие и настойки золотого уса или сабельника:
- Для этого необходимо взять по одной ложке настойки и жира, а также таблетку мумие, которую предварительно надо растолочь. Все перемешать, нанести на экзостоз, сверху прикрыть салфеткой. Компресс накрыть фольгой, закрепить лейкопластырем или бинтом.
- Внутрь принимают настой цветков бузины и плодов боярышника. Следует взять по три столовые ложки сырья (или заранее приготовленной смеси), залить тремя стаканами кипящей воды и настоять до полного остывания. Рекомендуется принимать по 1/3 стакана два-три раза в день.
Необходимо учитывать, что средства народной медицины не помогают полностью излечиться от экзостоза. Все же радикальным методом лечения остается только операция.
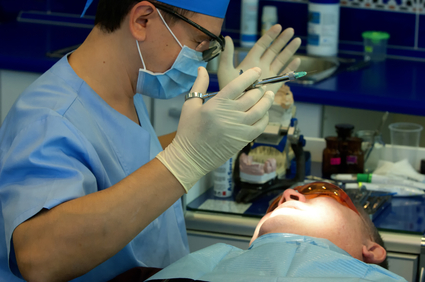
Экзостозы полости рта часто причиняют неудобства больному, а также являются значительной помехой для протезирования зубов. Мелкие образования иногда не удаляют, если они не производят дискомфорта.
Показания для удаления экзостозов полости рта:
- Значительные размеры и быстрый рост образований.
- Болевые ощущения из-за давления костного выступа на соседние зубы.
- Различные косметические дефекты.
- При подготовке к протезированию зубов.
Удаление экзостозов в полости рта обычно проводится под местной анестезией. Осложнений, как правило, не возникает.
Читайте также:


