Болят кости голени к кому идти
Ощущение ломоты в костях знакомо каждому. Оно появляется после повышенных физических нагрузок или бывает симптомом заболеваний ОДА или других органов. Если вовремя не выявить и не лечить патологию, это приведет к осложнениям и ухудшит качество жизни пациента.
Рассмотрим причины и лечение боли в костях ног и рук.
Основные причины появления ломоты
При дискомфортных ощущениях в верхних и нижних конечностях пациенты часто задают вопрос: от чего ломит кости?
К причинам, вызывающим боль и ломоту в суставах и костях, относятся:
- Травматические повреждения: ушибы, вывихи, переломы. У многих больных после переломов развиваются посттравматические расстройства нервной системы, которые проявляются периодическими болевыми ощущениями в области сросшегося перелома.
- Артрозы связаны с нарушением питания костей и суставов. Это приводит к повреждению хрящевой ткани. Пациенты жалуются, что сильно болят или ломит кости ног и рук.
- Ревматизм – системное аутоиммунное заболевание. Развивается после ангины и других инфекционных заболеваний, поражает сердце и суставы. Проявляется ломотой в суставах нижних конечностей.
- Остеопороз – заболевание, связанное с недостатком ионов кальция в костной ткани. Кости становятся хрупкими и легко повреждаются.
- Подагра. При ней может ломить кости во всем теле, а не только в руках и ногах. При подагре в разных органах откладываются кристаллы мочевой кислоты, которые впоследствии превращаются в плотные образования.
![]()
- Инфекционно-воспалительный процесс: туберкулез, сифилис, остеомиелит. Остеомиелит – это гнойное воспаление, поражающее кость со всеми ее элементами: самой костной тканью, надкостницей и костным мозгом.
- Кости болят при поражении нервных окончаний, мышц, связок: тендиниты, миозиты, бурситы.
- Опухоли в костях доброкачественного или злокачественного характера.
- Заболевания системы крови. Во многих костях находится красный костный мозг – главный кроветворный орган человеческого тела. При его поражениях болит все тело и кости.
- Эндокринные патологии: сахарный диабет, гиперсекреция паращитовидных желез.
Другие причины, почему ломит кости и суставы, не связаны с заболеваниями. Верхние и нижние конечности часто болят при физических перегрузках. Ноги, как и позвоночник, испытывают на себе всю тяжесть человеческого тела. Нагрузка увеличивается при избыточной массе тела и беременности.
Руки страдают от чрезмерного физического труда, ношения слишком тяжелых грузов. С возрастом ухудшается питание костной ткани, снижается интенсивность метаболических процессов, что вызывает периодические боли в костях.
Методы диагностики
Если ноют кости ног и рук, обратитесь к терапевту для выяснения причины симптомов. Врач на основании жалоб, анамнеза и осмотра проведет диагностику и назначит необходимые обследования.
В зависимости от клинической ситуации может потребоваться проведение следующих диагностических процедур:
- Общие анализы крови и мочи.
- Исследование биохимических показателей крови.
- Микробиологический анализ различных сред организма.
- Пункция костного мозга.
- Рентгенография.
- УЗИ сосудов с допплерографией.
- КТ или МРТ.
Важный вопрос: что делать если ломит кости? Если ломка костей связана с переутомлением, снижайте физические нагрузки.
Обращаться за срочной помощью нужно в следующих случаях:
- Если была травма.
- Продолжительный или острый болевой синдром.
- Боли возникают при беременности.
- Частые боли.

Симптоматическое лечение
Терапия направлена устранение основной причины. Симптоматическое лечение устраняет последствия и облегчает состояние больного. На основании результатов обследования врач подбирает комплексную терапию.
Внимание! Самолечение противопоказано, так как симптом боли и ломоты в костях может быть признаком серьезного поражения организма, требующего сложного лечения.
В комплексную терапию, если ломит и болят кости ног и рук, входят лекарственные препараты. Кроме медикаментов, направленных на лечение основной патологии, при заболеваниях опорно-двигательного аппарата используют:
- Нестероидные противовоспалительные препараты: «,Ибуклин»,, «,Кетонал»,, «,Диклофенак»,. Это таблетки от боли в костях и других органах. Они обезболивают, снимают воспаления, способны усилить действие других средств. Применяются при артрозе, травмах, поражении нервных окончаний.
- Хондропротекторы – лекарства, помогающие остановить дегенеративные процессы, ускорить обмен веществ, восстановить ткани костей, подвергшиеся повреждениям: «,Хондроксид«,, «,Артра»,, «,Терафлекс»,. Терапия длится не менее 3-х месяцев. Использование медикаментов дает медленный, но стойкий результат.
- Препараты фосфора, кальция, витамин D применяют при остеопорозе: «,Кальцемин»,, «,Кальций-Д3 Никомед»,.
- Комплексы из витаминов и минералов применяют в качестве поддерживающей терапии для восполнения запасов питательных веществ в организме: «,Центрум»,, «,Витрум»,, «,Компливит»,.
- Мази от боли в костях: «,Вольтарен«,, «,Долгит»,, «,Найз», и другие.
Диетическое питание рекомендуется, если боли появляются часто, а лечение лекарственными препаратами не помогает. Это значит, что кости и суставы испытывают недостаток питательных веществ. Питание должно быть сбалансированным.
Рекомендуемые продукты:
- Птица.
- Куриные яйца.
- Кисломолочные продукты.
- Бобовые и соевые продукты.
- Овощи и фрукты.
- Крупы.
- Продукты, содержащие жирные кислоты Омега-3 и Омега-6: лосось, макрель, орехи и семена.
- Растительные масла: рапсовое, оливковое, масло виноградных косточек.
В рационе нужно уменьшить содержание соли, сахара, животных белков, исключить алкоголь, копченные продукты, консервы.
Упражнения в рамках лечебной физкультуры показаны при травмах, воспалительных заболеваниях и дегенеративных процессах в суставах и костях.
Из методов кинезитерапии (лечение через движение) применяют:
- Утреннюю гигиеническую гимнастику.
- Лечебную гимнастику.
- Механотерапию (с помощью специальных средств – аппаратов, тренажеров).
- Упражнения на движение в воде.
Сначала любое упражнение тестируют на здоровой конечности, затем переходят на больную, постепенно увеличивая амплитуду движения. Чем больше выражена боль при движении, тем меньше воздействие на сустав. Движения через боль вызывают защитный мышечный спазм и ухудшают ситуацию. При некоторых состояниях лечебная физкультура противопоказана.
К ним относятся:
- Обострение и декомпенсация хронических заболеваний.
- Гнойные процессы.
- Высокая температура тела.
- Выраженный болевой синдром.
Правильно подобранный комплекс упражнений предотвращает развитие осложнений (уменьшение подвижности сустава после воспалительных заболеваний), сокращает сроки нетрудоспособности, ускоряет функциональное восстановление организма после операций или длительно текущих тяжелых заболеваний.
Рассмотрим несколько простых упражнений:
- Исходное положение – сидя. Сжимание и разжимание кисти в кулак, 15-20 раз.
- Сидя. Пассивное сгибание в лучезапястном суставе, 10-20 раз.
- Лежа. Сжимание и разжимание кистей рук и сгибание и разгибание стоп, 10-20 раз.
- Лежа на спине, упражнение «,велосипед»,.
- Ходьба на носочках и пятках.
Массаж имеет адресное воздействие на пораженные суставы и кости, благодаря чему растягиваются и укрепляются связки и мышцы, расширяется полость сустава. Процедура улучшает кровообращение и обменные процессы, уменьшает воспаление и боль.
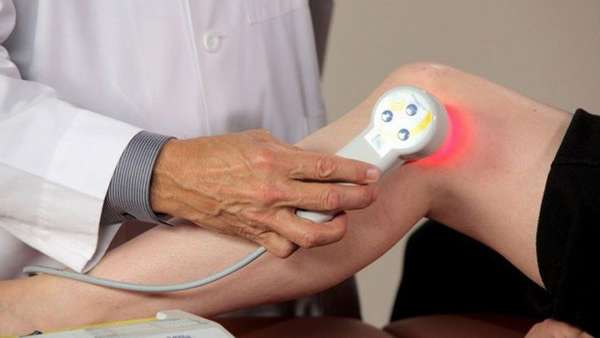
Это важная составная часть комплексной терапии, которая усиливает лечебный эффект, предупреждает осложнения, восстанавливает работоспособность, улучшает качество жизни.
В числе физиотерапевтических процедур, которые улучшают состояние костной ткани, показаны:
- Магнитотерапия – воздействие на организм низкочастотным переменным или постоянным магнитным полем.
- Ультразвук – лечение с помощью высокочастотных механических колебаний.
- Электрофорез – введение подкожно лекарств с помощью электрических импульсов.
- Хлоридные и натриевые ванны помогают справиться с болевым синдромом.
- Грязелечение.
Заключение
Причиной ломоты в костях становятся не только переутомление, большие физические нагрузки и стрессы, но и серьезные заболевания. Для выявления причины дискомфортных ощущений необходимо пройти комплексное обследование у врача.
При появлении подобных симптомов важно пересмотреть свой образ жизни: больше двигаться, но избегать повышенных нагрузок, правильно питаться, не переохлаждаться и вовремя лечить хронические заболевания.
- Возможные причины
- Когда надо обращаться к врачу
- Первый визит – к терапевту
- Когда нужен ревматолог
- Травматолог или ортопед?
- Хирург
- Невролог
- Дерматолог
- Самое важное
- Видео по теме
Причины боли в ногах настолько многообразны, что определить их самостоятельно в большинстве случаев невозможно. Безусловно, никто не хочет терять время в очередях к доктору, который отправит нездорового пациента к другому специалисту. Причем кабинет последнего находится в отдаленном районе, а принимает он в строго отведенные часы. Как избежать ненужного хождения, а главное – вылечиться побыстрее?
Участковый врач лечит многие болезни, но далеко не все. Кроме того, некоторые недуги можно выявить только с помощью высокотехнологичного оборудования. А результаты исследований должен расшифровать опытный специалист узкого профиля.
Стоит также отметить, что даже врач не всегда уверен в правильности предварительного диагноза, пока не получит результаты обследования. Поэтому в сомнительных случаях нужно всегда идти к терапевту. Если же симптомы достаточно очевидны (например, при травме), то можно сразу пойти к травматологу.
Возможные причины
Боли в ногах могут быть обусловлены физическим перенапряжением из-за долгой ходьбы, стояния, интенсивных спортивных тренировок. При сидячей работе и в жаркую погоду болезненность возникает к вечеру. Хождение в неудобной, жесткой обуви тоже нередко вызывает дискомфорт в ступнях и голенях.
Перечисленные причины не являются патологическими, поэтому боль достаточно быстро проходит, стоит только отдохнуть.
Заболевания, которые сопровождаются болями в ногах ниже колен, следующие:
- Варикоз, атеросклероз, тромбофлебит.
- Травмы и скелетные деформации (искривление позвоночника, плоскостопие, вальгус).
- Артрит и артроз суставов нижних конечностей.
- Невриты и нейропатии.
- Корешковый синдром при остеохондрозе и межпозвоночных грыжах.
- Туннельный синдром.
Когда надо обращаться к врачу
Идти на прием к доктору нужно при появлении таких симптомов:
- Одна или обе ноги сильно болят в течение нескольких дней.
- Конечности немеют, в них ощущается слабость, постоянный холод или жар.
- Боль отдает в другие части тела – например, в спину.
- Кожные покровы приобрели бледный или синюшный оттенок.
- Ноги постоянно или периодически отекают.
Первый визит – к терапевту
При болях в ногах, возникших по неизвестной причине, лучше сначала обратиться к терапевту. Этот многопрофильный специалист занимается болезнями, не требующими хирургического лечения. Его деятельность не ограничивается какой-то одной системой органов, что отличает терапевта от врачей узких специальностей. В то же время он не может заменить профильного врача, так как имеет другие задачи и возможности.
В обязанности врача-терапевта входит сбор анамнеза: на что жалуется больной, каковы симптомы болезни и общее состояние здоровья. Далее – физикальный осмотр: простукивание, прослушивание, пальпация и определение необходимых методов исследования (анализы крови, рентген и прочее).
После первичной консультации терапевт выписывает направления на обследование, по результатам которого назначает лечение, или выполняет координирующую функцию – перенаправляет к специалисту узкого профиля.
Если боль в ноге вызвана артритом (воспалением суставов) или артрозом (поражением хрящей), то лечащим врачом будет именно терапевт. Исключение может составлять лишь артрит ревматического или подагрического происхождения. Этими заболеваниями занимается врач-ревматолог, однако такой специалист есть далеко не в каждом медицинском учреждении.
Артроз, подагра и ревматический артрит – это хронические патологии. Поэтому пациенты с такими диагнозами должны посещать терапевта 2–4 раза в год.

Когда нужен ревматолог
Ревматологи специализируются на диагностировании и лечении болезней соединительной ткани. Соединительно-тканную структуру имеет, в частности, костная и хрящевая ткань. Поэтому направление к ревматологу получают пациенты, у которых боль локализуется в области суставов – например, коленного или голеностопного.
К ревматологу обращаются при таких симптомах:
- Тянущая или ноющая боль в ногах, нарастающая после физических нагрузок или отдыха.
- Тугоподвижность в суставах по утрам.
- Отечность и покраснение коленей, бедер или стоп.
- Болезненность в нескольких сочленениях, как правило, симметричных.
- Ограничение амплитуды движений.
- Изменение формы суставов.
Консультация ревматолога особенно необходима тем людям, у которых в семье были или есть случаи ревматических заболеваний. Наследственная предрасположенность является одним из факторов риска развития артрита.
Прогрессирование патологий соединительной ткани при отсутствии лечения может привести к существенному ограничению подвижности и инвалидности. В большинстве случаев такие недуги протекают хронически и регулярно обостряются.
Стоит отметить, что многие симптомы ревматологических болезней очень похожи на проявления кардиологических, желудочно-кишечных, инфекционных, онкологических и ряда других патологий.
Если направление к ревматологу дает врач-терапевт, то он же назначает рентген. Пациент идет на прием уже с готовым снимком, на котором обычно хорошо видны характерные изменения. В сложных случаях может потребоваться проведение МРТ, КТ и лабораторные анализы (кровь и моча).
Травматолог или ортопед?
Травматологи занимаются повреждениями, возникшими в результате травм. Сферой деятельности ортопеда являются врожденные и приобретенные скелетные деформации. Обе эти специальности связаны с поражением опорно-двигательного аппарата и нарушением двигательной функции. Разница лишь в том, что нарушило эту функцию – травма или другая причина. В некоторых поликлиниках прием ведут травматологи-ортопеды.
Так к какому врачу обратиться, если болят ноги – к травматологу или ортопеду? Травматолог поможет, если произошел ушиб, сдавливание, растяжение и разрыв связок, а также в случае травматического повреждения менисков коленного сустава, перелома и неправильного сращивания костей после него.
Помощь ортопеда нужна при плоскостопии, вальгусной деформации стопы, врожденном вывихе бедра, искривлении позвоночника, защемлении нервных корешков, пяточной шпоре и многих других патологиях.
Жалобы, которые заставляют пациентов посетить травматолога, и причины обращения к ортопеду принципиально разные. Важно одно – наличие или отсутствие связи симптоматики с травмой. К травматологу на прием попасть значительно проще – он примет сразу. До ортопеда пациенты доходят, как правило, уже после консультации терапевта или другого специалиста. Поэтому ему уже известен предварительный диагноз.
Даже в результате обычного ушиба возможны такие последствия, как повреждение связочного аппарата, нервных окончаний, менисков.
Посетить травматолога следует при таких симптомах:
- Боль после удара или падения, нарастающая при любом движении или надавливании.
- Отек и гематома на травмированном участке.
- Визуальное укорочение одной конечности, возникшее после травмы.
- Патологическая подвижность ноги, хруст при ощупывании.
- Деформация сустава или мягких тканей.
- Уплотнение или западение мышц.
- Нога плохо сгибается или разгибается в суставах.
- Нарушена кожная чувствительность.
Если травмы не было, то поводом для обращения к ортопеду являются такие симптомы:
- Тугоподвижность, ограниченность движений в суставах.
- Боль в состоянии покоя или во время движений.
- Заклинивание в суставе, препятствующее сгибанию-разгибанию ноги.
- Нестихающая ломота в области суставов.
- Хруст и щелчки при движениях.
- Быстрая утомляемость ног, особенно от длительной ходьбы или стояния.
- Изменение формы одного или нескольких сочленений.
- Изменение походки, хромота.
Ортопед сталкивается, преимущественно, с застарелыми, привычными для пациента проблемами. Это связано с тем, что ортопедические патологии развиваются медленно. Поэтому и лечение подбирается только после всестороннего обследования.
Травматологи-ортопеды используют как терапевтические, так и хирургические методы лечения. После устранения причины патологии начинается период реабилитации, в котором принимают участие физиотерапевты, массажисты и инструкторы ЛФК.
Хирург
Основным методом лечения хирургов является операция. Однако этот метод не единственный, поскольку многие заболевания в хирургии лечатся без оперативного вмешательства, но обязательно с участием врача-хирурга.
К этому специалисту люди идут, когда болит нога после серьезной травмы, или имеются открытые раны. Его помощь может также потребоваться при запущенных формах артроза, артрита, варикозного расширения вен. Узконаправленные хирурги занимаются лечением аневризм и пороков развития сосудов.
При суставных и сосудистых патологиях к хирургу направляет, как правило, терапевт, флеболог или ревматолог. Показанием к операции в данном случае является нецелесообразность или неэффективность консервативного лечения.
Распространенная проблема, особенно среди лиц пожилого возраста – атеросклероз сосудов нижних конечностей. Опасность этой патологии в ее длительной бессимптомности. Первое, на что обращают внимание больные – быстрая утомляемость и боль при физических нагрузках. Сначала обычно болит одна нога, при этом болевые ощущения распространяются от колена до стопы.
В дальнейшем болят не только икроножные мышцы, но и бедра. Появляются симптомы и в другой ноге – пациенты жалуются на ощущение сжатости и онемения. Характерным признаком является то, что симптоматика практически всегда ярче выражена в одной ноге.
К кому обратиться за помощью, зависит от тяжести симптомов. Хирургическое лечение требуется при высоком риске закупорки артерии тромбом или холестериновой бляшкой. Если отмечается похолодание, бледность, сухость и изъязвление конечностей, нужно обращаться к сосудистому хирургу, которого называют ангиохирургом.
Невролог
В компетенцию врача-невролога входит диагностика и лечение болезней нервной системы. Поводом для обращения к данному специалисту служит боль, расстройство чувствительности и снижение двигательной активности нижних конечностей.
Когда болят ноги, можно предположить защемление спинномозговых нервов, иннервирующих конечности или нервных стволов, расположенных в самих конечностях. Причиной зачастую выступает остеохондроз и другие болезни позвоночника: грыжи, протрузии, смещения и костные разрастания позвоночных костей.
Дерматолог
Визит к дерматологу необходим при поражении кожных покровов: появлении сыпи, зуда, пигментации и др. Этот специалист выявляет и лечит следующие заболевания:
- Гнойничковые – фурункулы, карбункулы, импетиго, рожистое воспаление.
- Грибковые (микозы) – микроспорию, кандидоз.
- Вирусные – герпес, ВПЧ (вирус папилломы человека).
- Паразитарные – чесотку, педикулез.
- Все разновидности лишая.
- Аллергический и контактный дерматит (возникший от трения, давления, воздействия высоких или низких температур, облучения, электрического тока).
- Новообразования – липомы, гемангиомы и прочее.
Самое важное
Боль в ногах может вызывать поражение позвоночника, суставов, артерий или мышц. Наиболее часто такой симптом связан с болезнями сосудов и нарушением оттока венозной крови, что приводит к повышению давления в этих сосудах. Из-за венозного застоя повреждаются нервные окончания, что и провоцирует болевой синдром. Таким образом развивается варикозная болезнь.
Уплотнение сосудистой стенки приводит к развитию атеросклероза – еще одной часто диагностируемой патологии. На третьем месте по распространенности находятся заболевания позвоночника, на фоне которых появляются иррадиирующие (отдающие) в ноги боли. Спина при этом болит не всегда.
Болезни суставов – артриты и артрозы – тоже не являются редкостью. Если артроз поражает в основном людей старшего поколения, то артриты встречаются в молодом и даже детском возрасте.
За последние десятилетия боль в костях стала распространенной проблемой как среди взрослых, так и среди детей, поэтому ее выделили в группу ревматических заболеваний и назвали остеоалгией.
Болевой синдром изнуряет человека и доставляет дискомфорт, поэтому для устранения патологии важно выявить причины боли костей всего тела. Если вовремя не установить причины подобного состояния и не определить, что делать в такой ситуации, можно ожидать различных неприятных последствий.
Причины появления синдрома
Пациенты часто задают вопросы врачу, почему болят кости, и есть ли в кости нервные окончания? Если рассмотреть строение кости, то видно костную ткань, соединительную, хрящевую, покрывающую концы костей или образующую зоны роста, ретикулярную ткань — это основа костного мозга и элементы нервной ткани — нервы и нервные окончания.
На гистологическом срезе костной ткани определяются как внутрикостные сосуды, так и нервные волокна. Сосуды оплетены нервными волокнами в виде сетки, за счёт чего и происходит нервно-моторная регуляция.
Чувствительные рецепторы сосредоточены в надкостнице. Примером тому, как чувствует кость, служит ощущение удара по ягодице и по голени.

Когда у пациентов болят суставы и кости, необходимо для начала установить, действительно ли есть связь симптомов с опорно-двигательной системой. Ведь такие ощущения имеют совершенно другой источник — мышцы или нервы. Более того, иногда и вовсе нет локальных патологических изменений в самих тканях, а жалобы становятся результатом общих нарушений в организме.
Частые причины, вызывающие костные боли, это:
- повышенные физические нагрузки и тяжелый труд;
- лишний вес;
- длительный прием гормональных препаратов;
- сильное переутомление и стресс;
- злоупотребление алкоголем и курение;
- у детей боли в костях могут отмечаться в период активного роста.
Если боли возникают периодически и не проходят в течение нескольких дней, то причиной могут быть следующие заболевания:
- перенесенные ранее травмы;
- опухоли костей, часто это фибросаркома и гистиоцитома;
- инфекционные заболевания: остеомиелит, туберкулез, сифилис;
- заболевания системы крови: лейкоз, миелолейкоз, миеломная болезнь;
- остеопороз приводит к разрушению кости, что вызывает в них боль;
- нарушения обмена веществ и гормональные заболевания: патология щитовидной железы, надпочечников, сахарный диабет, недостаток витаминов Д, группы В, и минералов;
- системные заболевания: красная волчанка, ревматоидный артрит, склеродермия;
- воспалительные процессы вызывают артриты, артрозы, бурситы, синовиты, тендинит.
Боли в костях ног наиболее распространены при чрезмерных физических нагрузках и сбоях в обменных процессах организма. Кости верхних конечностей болят при различных травмах и суставных заболеваниях. Запястные кости и фаланги пальцев поражаются ревматоидным или подагрическим артритом, остеоартрозом.
Кости запястья человека подвержены асептическому некрозу (ладьевидная и полулунная кости) вследствие воздействия травматических факторов, что часто приводит к потере трудоспособности и инвалидизации мужчин молодого и среднего возраста.
Внимание! Определить, почему возникает боль в костях по всему телу, сможет только врач. Он проведет осмотр пациента и назначит необходимое обследование.
Методы диагностики

Диагностика начинается со сбора жалоб и анамнеза больного, первичного осмотра. Далее назначаются лабораторные и инструментальные методы обследования, которые помогут установить окончательный диагноз и ответить на вопрос пациента, почему у него болят кости.
В зависимости от клинической ситуации, может потребоваться проведение следующих диагностических процедур:
- общие анализы крови и мочи;
- исследование биохимических показателей крови;
- микробиологический анализ различных сред организма;
- пункция костного мозга;
- рентгенография;
- УЗИ сосудов с допплерографией;
- компьютерная или магнитно-резонансная томография.
Также могут быть назначены консультации узких специалистов: инфекциониста, гематолога, онколога, травматолога, эндокринолога и других врачей.
Если появились боли в костях и суставах, это серьезный повод обратиться за квалифицированной медицинской помощью. Особенно следует обращать внимание на следующие признаки и факторы ухудшения самочувствия:
- частые и непрекращающиеся боли;
- чрезмерно сильные болевые ощущения;
- травмы;
- боли в костях и суставах во время беременности.
К какому врачу обратиться? Изначально обращаются к терапевту. Если причина — травма, то к травматологу.
Методы лечения

Лечение определяется причиной, вызвавшей заболевание, и подбирается индивидуально для каждого пациента с учетом его состояния и сопутствующих заболеваний. Но выделяются основные способы лечения болей в костях.
Внимание! Самолечение влечет осложнения и неприятные последствия. Лучше обратиться к врачу и получить квалифицированную помощь.
Что делать, если кости болят? До посещения медицинского учреждения облегчают состояние следующими способами:
При заболеваниях опорно-двигательного аппарата в большинстве случаев назначают следующие группы препаратов:

Следование сбалансированной диете улучшит обмен веществ в хрящевой и костной тканях и будет способствовать образованию суставной жидкости. В рационе уменьшают содержание соли, сахара, животных белков, исключают алкоголь.
Должен быть дополнительный источник поступления коллагена, кальция, калия, фосфора, магния, витаминов А, Д и В.
Рекомендуемые продукты:
- птица;
- куриные яйца;
- бобовые и соевые продукты;
- овощи и фрукты;
- крупы;
- продукты, содержащие жирные кислоты омега-3 и омега-6: лосось, макрель, орехи и семена;
- масло виноградных косточек, рапсовое, оливковое масла.
Нерекомендуемые продукты:
- мясные продукты (консервы, вареные колбасы, салями);
- жирное молоко и молочные продукты;
- животные жиры (за исключением рыбьего жира);
- копченые мясные и рыбные изделия;
- изделия из пшеничной муки.

Активные движения выполняют в положении лежа, на четвереньках, сидя, в воде. Важно не допускать болевых ощущений. В занятия включают ходьбу пешком, езду на велосипеде, ходьбу на лыжах, общеразвивающие и дыхательные упражнения, упражнения со снарядами (мячами, палками, гантелями и пр.) в положении стоя и сидя при поражении верхних конечностей, лежа и сидя — при поражении нижних конечностей.
Упражнения для расслабления мышц больной конечности чередуют с упражнениями для больных суставов. Исключают прыжки, подскоки, упражнения с гантелями, гирями в положении стоя. При анкилозах суставов применяют в основном изометрические упражнения для мышц, движения в менее пораженных или здоровых суставах, а также тренируют компенсаторные двигательные навыки.
Рассмотрим простой комплекс упражнений:
Массаж имеет адресное воздействие на пораженные суставы и кости, благодаря чему растягиваются и укрепляются связки и мышцы, а также расширяется полость сустава.

При различных заболеваниях опорно-двигательного аппарата эффективны физиотерапевтические методы лечения. В числе физиотерапевтических процедур, которые улучшают состояние костной ткани, назначают:
- магнитотерапию;
- ударно-волновую терапию;
- электрофорез;
- грязелечение;
- мануальную терапию.
Физиотерапия пробуждает внутренние резервы организма, тем самым сокращая сроки лечения.
Заключение
Причиной костных болей может быть не только переутомление, большие физические нагрузки и стрессы, но и серьезные заболевания. Для выяснения первопричины необходимо пройти комплексное обследование.
При появлении любых болезненных ощущений в суставах и костях необходимо пересмотреть свой образ жизни, но перед этим обратиться к врачу. Важно больше двигаться, но избегать повышенных нагрузок, правильно питаться, не переохлаждаться и вовремя лечить хронические заболевания.
Читайте также:



