Бугорок ладьевидной кости болит
Перелом ладьевидной кости часто возникает из-за удара, сильного неправильного приземления на стопу, падения с высоты или по другим причинам. Он сопровождается ноющими болезненными ощущениями, отечностью, резкой болью при движении и другими признаками. Для диагностики требуется осмотр у врача и рентген. Для лечения накладывают циркулярную гипсовую повязку. Может потребоваться репозиция костей, фиксация с помощью спиц и другие методы терапии. Период реабилитации включает в себя диету, ЛФК, физиотерапевтические процедуры и массажи. При необходимости можно носить ортез.
Причины перелома
Причиной возникновения травмы может быть:
- Падение на ладони при вытянутых вперед руках;
- Сильный удар кулаком или ладонью по твердой поверхности;
- Прямой удар по запястью или падение на него твердого предмета.
В таких ситуациях возникает резкий изгиб кистевого сустава, в результате которого ладьевидная кость получает огромную нагрузку и разламывается. Наибольший риск сломать ладьевидную косточку кисти руки при падении с упором на ладони.
Анатомия
Ладьевидная кость (лат. os naviculare pedis) относится к группе костей предплюсны и находится в области внутреннего края стопы.
Она сочленяется суставными поверхностями с таранной, клиновидными и кубовидной костями. Ладьевидная кость поддерживает свод стопы и отвечает за ее поперечную устойчивость.
Классификация видов перелома ладьевидной кисти
Классификация травмы производится по нескольким параметрам. Так, по типу повреждений, перелом может быть:
- Открытым. На кожных покровах в месте расположения травмы присутствует кровоточащая рана, внутри которой может просматриваться часть поврежденной кости;
- Закрытым. Кожа в области повреждения не имеет явных нарушений целостности.
- Травмой тела кости;
- Повреждением полюса костной ткани;
- Краевым сколом. При данном виде патологии во время травмы происходит отрыв краевого фрагмента кости;
- Отрывом бугорка, к которому крепятся связки.
При подборе методов лечения патологии огромную роль играет и характер полученных в результате травм повреждений. По этому признаку выделяются такие виды переломов ладьевидной кости кисти:
- Повреждения легкой степени тяжести, сопровождающиеся появлением на кости трещины. При этом не образуются осколки или смещения отдельных фрагментов;
- Перелом со смещением. Кость разламывается на два или более куска, которые удаляются друг от друга;
- Повреждения с раздроблением костной ткани на большое количество осколков различной величины;
- Компрессионное повреждение. При этой патологии наблюдается сдавливание костной ткани с нескольких сторон, в результате которых она проламывается и прессуется. По итогу уменьшаются размеры ладьевидной кости.
Все повреждения, независимо от их типа и характера, помимо отрыва бугорка, являются внутрисуставными и напрямую контактируют с лучезапястным суставом.
Что такое добавочная ладьевидная кость?
Речь идет о небольшой косточке, которая вырастает сбоку от сухожилия, соединенного с ладьевидной костью. Считается, что человек уже рождается с подобной аномалией, а на рентгенограмме она обычно становится различима после года жизни. Иногда добавочную кость можно увидеть при исследовании только по достижении ребенком пятилетнего возраста.
Размер добавочной ладьевидной кости относительно остальных элементов строения стопы может варьироваться. Нередко внизу стопы формируется костный выступ. Причина патологии, начинающей свое развитие еще во внутриутробном периоде, точно не установлена. Пока ученые говорят о влиянии генетических факторов.
Клинические проявления
К основным клиническим проявлениям патологии относятся такие симптомы:
- Возникновение резкой интенсивной боли в области повреждения. Боль часто отдает в ладонь и вверх в руку. Особый дискомфорт может ощущаться у основания большого пальца поврежденной конечности;
- Появление своеобразного хруста и скрежета костей при ощупывании места перелома. Симптом наиболее ярко проявляется при переломах со смещением или раздроблениях костной ткани;
- Отекание конечности. При переломе ладьевидной кости кисти опухать может ладонь со всеми пальцами, а также часть руки от запястья до локтя. В редких случаях отечность наблюдается по всей руке до плечевого сустава;
- Ограниченность движений. Наблюдаются сложности в движении запястьем, а также пальцами.
Признаки и симптомы травмы
Переломы мелких запястных костей могут быть обнаружены не сразу. Из-за того, что такие травмы (если они не комбинированы с переломом лучевой кости) не приводят к деформации конечности, они могут быть проигнорированы или ошибочно приняты за ушиб.
Основные признаки перелома ладьевидной кости запястья:
- припухлость в месте травмы, гематома;
- боль при надавливании и попытке пассивных движений кистью;
- ограничение в функциональности кисти (особенно большого пальца);
- костный хруст (крепитация) при надавливании.
Обратите внимание! При наличии хотя бы одного из этих симптомов нужно обратиться к врачу для рентгенографии и подробного осмотра. Не стоит игнорировать боль, ведь пустяковая, на первый взгляд, травма может привести к серьезным последствиям.
Оказания первой помощи
Первая помощь при повреждении целостности ладьевидной кости, осуществляется в такой последовательности:
- Пострадавшему необходимо дать обезболивающее средство или противовоспалительное средство с болеутоляющим эффектом. Для этого подойдет Ибупрофен, Индометацин, Анальгин, Пенталгин, Диклофенак, Баралгин, или Парацетамол. При закрытом переломе обезболить область возникновения травмы можно местным путем. Для этого достаточно аккуратно полить кожу запястья с обеих сторон Хлорэтилом. Но при использовании стоит помнить, что данное вещество является легко воспламеняющимся.
- Обездвижить поврежденный сустав. Для этого рука в запястье приводится в максимально удобное согнутое положение. В таком положении, не передавливая, обмотать запястье бинтом и подвесить на шее, охватив запястье и шею бинтом или платком подходящей длины.
- К месту повреждения приложить холод. Это позволит снять отечность и дополнительно уменьшит проявление боли.
При открытых переломах, в первую очередь производится дезинфекция раны и остановка кровотечения. Для обеззараживания повреждения может использоваться Перекись водорода, Хлоргексидин или этиловый спирт. Подходящей жидкостью поливается рана.
Тереть ее недопустимо. При необходимости разрешается лишь слегка промакивать края раны чистой ватой или тканью, пропитанной дезинфицирующим средством.
Небольшое кровотечение можно остановить, наложив на поврежденные ткани повязку из нескольких слоев стерильного бинта. Однако при сильном кровотечении необходимо наложение жгута. При отсутствии специального медицинского ремня или резинового жгута, можно использовать ремень от одежды, шнурки, резинку для волос, презерватив, небольшой шейный платок или куски одежды, разорванные в виде длинных полос.
При повреждении ладьевидной кости кисти, жгут должен накладываться на 10-15 см выше запястья. При его наложении необходимо использовать тканьевую подкладку, чтобы избежать повреждения кожных покровов.
Обязательно на клочке бумаги фиксируется время наложения давящей повязки, и она должна находиться под жгутом, чтобы медицинские работники знали до какого времени ее необходимо снять и переложить. При первом наложении сдавливающая повязка не должна использоваться дольше 30 минут. В противном случае существует риск некротизации тканей.
Связки и мышцы
При беге у взрослого человека нагрузка на стопу возрастает в четырёхкратном размере от его веса, поэтому сухожилия стоп очень прочные. Плотно оплетены сухожилиями суставы лодыжки, обеспечивая приём веса, приходящегося на таранную кость, попутно они защищают сустав от неверного движения. Связки, расположенные между плюсневыми костями и идущие от пятки к плюсне, обеспечивают амортизацию обоих сводов стопы. Когда они ослаблены, развивается плоскостопие.
Также удержать вес помогают мышцы. За разгибание пальцев отвечают короткие разгибатели, за сгибание — короткие сгибатели, находящиеся снизу, под костями плюсны. Сгибатели гораздо сильнее разгибателей, так как участвуют в удержании веса и равновесия. Когда человек идёт, то при поднятии пятки на пальцы ложится половина веса тела. Подошвенная мышца, покрывающая сгибатели сверху, ответственна за поддержание свода стопы, она тянется от пятки до плюсны, и её можно прощупать. Интересно, что малышам и подросткам легче поднимать стопу, а взрослым людям с развитыми икроножными мышцами — опускать.
Ногти на ногах более толстые и растут медленнее, чем на руках. С возрастом они становятся ещё толще, так как ухудшается обмен веществ и ногтевая пластина просто не успевает выходить из зоны роста. Часто на большом пальце ноги ноготь начинает врастать в мягкие ткани, это довольно распространённое явление. В большинстве случаев причиной является слишком узкая обувь или перегревание ноги в жаркую погоду в закрытой обуви. Также к врастанию ногтя могут привести некачественный педикюр, грибковые инфекции, травмы большого пальца и плоскостопие. В последнем случае всё снова сводится к неудобной обуви. Лечат вросший ноготь как ортопедически, так и хирургически (в запущенных случаях).
Кровь в стопу поступает из верхней ягодичной, задней большеберцовой и тыльной артерии, в районе колена они разделяются на более мелкие протоки, а у стопы и вовсе делятся на сеть мелких сосудов. Вена, обеспечивающая отток крови (большая подкожная), начинается у большого пальца. Поскольку стопы — самая нижняя часть тела, то нередко они испытывают недостаток питания из-за плохого кровообращения. Страдают все ноги, но если явных заболеваний нет, человек может просто страдать от синдрома ледяных стоп. В этом случае следует проверить сердечно-сосудистую систему или просто совершать больше телодвижений.
Методы диагностики
Диагностика патологии производится в несколько этапов:
- Врач проводит визуальный осмотр поврежденной конечности, прощупывает ее и фиксирует жалобы пострадавшего.
- Выполняется рентгенография поврежденного запястья. Но учитывая то, что патология может быть практически незаметной на некоторых снимках, рентген делается в 4 проекциях.
Возможные последствия
- Перелом плохо срастается, вызывая боли и ограничивая подвижность руки.
- Происходит некроз поврежденного участка, так как нарушен приток крови. Такая патология развивается через несколько месяцев после травмы и выявляется с помощью рентгена.
- Неправильное сращивание приводит к артрозу. Кости при этом постоянно трутся, быстро изнашиваются. Это возможно из-за проблем с метаболизм, нарушением кровоснабжения. В пожилом возрасте заживление проходит медленнее.
Перелом ладьевидной кости кисти: способы лечения
Лечение перелома ладьевидной кости может осуществляться такими методами:
- Консервативное лечение;
- Оперативное вмешательство.
Выбор способа проведения терапии всегда зависит от характера полученной травмы и ее типа.
Консервативное лечение патологии проводится при таких типах травм:
- Образование трещины;
- Переломы без смещения.
Терапия повреждения заключается в наложении на поврежденный участок иммобилизирующей гипсовой повязки. Гипс накладывается от проксимальных фаланг пальцев, расположенных чуть выше их основания, на длину около 20 см от запястья в сторону локтя. При этом большой палец фиксируется полностью и отдельно от остальных. Для этого он отводится на 300 в сторону от ладони.
Сроки лечения перелома ладьевидной кости кисти составляют минимум 2 месяца. По истечении этого срока, гипсовая повязка аккуратно снимается и выполняется контрольный рентгеновский снимок. Если по результатам снимка кости срослись, пациент может приступать к реабилитации. Однако в первые 2-3 недели ему необходимо будет периодически носить специальную ортопедическую повязку.
В том случае, когда после снятия гипса, на месте перелома еще присутствуют трещины, гипсовая повязка накладывается еще на 1 месяц. По истечении этого срока, пострадавший еще раз проходит контроль состояния рентгеновским снимком.
При возникновении травм сопровождающихся смещениями костных фрагментов, обязательно проводится хирургическое вмешательство. Под общим наркозом производится удаление мелких осколков и вправление смещенных элементов. Для их надежной фиксации в естественном положении и правильного срастания кости, применяются такие дополнительные методы:
- Обломки соединяются при помощи аппарата Илизарова. Приспособление представляет собой установку с тонкими спицами, которыми протыкаются кожные покровы и кости;
- Установка трансплантата в виде небольшого участка кости, взятого со здоровой части тела или, чаще всего, применение эндопротеза из сплава металла и пластика.
После операции трансплантации, на поврежденное запястье накладывается гипсовая повязка. Период заживления таких повреждений также составляет 2-3 месяца. При использовании аппарата Илизарова дополнительная иммобилизация с помощью гипса не проводится. А когда костные ткани срастутся, спицы аккуратно извлекаются.
При возникновении краевых обломков, оторвавшиеся участки кости просто удаляются. После этого на руку накладывается гипсовая повязка.
Лечение
Для этого помощник удерживает руками задний отдел стопы, а врач захватывает передний отдел и медленно, без рывков вытягивает его по оси с переводом в положение подошвенного сгибания.
После этого большими пальцами нажимает на смещенный отломок ладьевидной кости, устраняя его смещение в сагиттальной и фронтальной плоскостях.
Далее передний отдел выводят в горизонтальное положение и стопу иммобилизуют в положении умеренного подошвенного сгибания гипсовым сапожком на срок от 4 до недель.
Переломы, обломки которых закрыто одномоментно сопоставить не удается или невозможно устранить подвывих, вывих, подлежат открытому сопоставлению с фиксацией отломков спицами и иммобилизацией гипсовым сапожком.
Пользуются ватно-марлевым пелотом, который кладут на зону бугристости и фиксируют стопу гипсовым сапожком.
При наличии диастаза между отломками под местным обезболиванием вскрывают место перелома и бугристость фиксируют швами к близлежащим мягких тканей.
Рану зашивают и накладывают гипсовый сапожок для иммобилизации в течение от 4 до 8 недель.
Перелом ладьевидной кости кисти: осложнения
Последствиями игнорирования симптомов патологии могут стать такие осложнения:
- Слабость мышечных тканей и сухожилий. Возникает вследствие длительного обездвиживания руки;
- Ограниченность движений запястья. Причиной такой патологии является неправильное срастание раздробленной кости и образование ложного сустава;
- Тугоподвижность или полная неподвижность лучезапястного сустава.
Также существует риск развития артроза, гнойных воспалений, а также некроза тканей.
Реабилитационные мероприятия крайне важны при длительном ношении гипсовой повязки во время лечения перелома ладьевидной кости кисти. Постепенные нагрузки и процедуры, стимулирующие кровообращение, а также процессы метаболизма, позволяют существенно ускорить восстановление всех двигательных функций конечности.
- Посещение кабинета лечебной физкультуры (ЛФК). Во время восстановления проводятся специальные разминки для поврежденных и расположенных рядом суставов. Также занятия включают в себя разработку поврежденной конечности, путем выполнения упражнений для мелкой моторики. Это могут быть перекладывания и сортировка небольших предметов и удерживание, а также перекатывание маленького мяча;
- Посещение физиотерапевтических процедур.
Также в течение первых 2-3 недель после снятия гипсовой повязки, пациенту может быть назначено периодическое ношение специального бандажа – лучезапястного ортеза.
Приспособление представляет собой облегченную версию гипсовой шины. Изделие имеет форму варежек без пальцев, митенок. Одевается ортез самостоятельно с помощью специальных застежек. При этом в конструкции предусмотрено отведение большого пальца.
Фиксатор выпускается в различных размерах и подбирается индивидуально. При ношении ортез должен плотно прилегать к руке, но не передавливать ее.
После перелома ладьевидной кости, в процессе реабилитации могут использоваться такие физиотерапевтические процедуры:
- Электрофорез;
- Кварцевание (УФО);
- Магнитотерапия;
- Лазеротерапия;
- Аппликации парафина.
Также во время восстановления высокой эффективностью обладают процедуры массажа. Они обеспечивают улучшение кровообращения и предотвращают застойные состояния. Однако массировать саму зону запястья недопустимо. Манипуляции проводятся вокруг места повреждения.
Реабилитация
Ключом к выздоровлению, восстановлению целостности кости и всех функций конечности после травмы является реабилитация. Если не упускать из внимания предписания врача, возможно вернуть первоначальную подвижность ступни после перелома.
Основные методы реабилитации:
- Лечебный массаж. Из-за длительного неподвижного положения и ношения гипса нога имеет плохое кровоснабжение, поэтому на этапе реабилитации показан массаж для нормализации кровообращения в тканях и устранения атрофии.
- Выполнение упражнений ЛФК. На первом этапе упражнения носят щадящий характер и выполняются еще при наложенном гипсе. После его снятия начинается второй этап. Нагрузка увеличивается постепенно, чтобы конечность успевала заново приспосабливаться к нагрузке. При болях во время упражнений или иных неприятных ощущениях стоит немедленно прекратить занятия и проконсультироваться с врачом, так как чрезмерная нагрузка может привести к нежелательным осложнениям.
- Физиотерапевтические процедуры способствуют уменьшению боли и отеков: УВЧ, электрофорез, магнитотерапия.
- Плавание в бассейне благотворно сказывается на восстановительных функциях. Рекомендуется плавать в ластах для развития эластичности мышц и связок, для восстановления двигательных функций.
- Использование ортопедической обуви, стелек или супинатора. Срок ношения определяет врач. В среднем, специальную обувь носят около 6-7 месяцев, а супинатор до года.
- Ношение ортеза.
- Сбалансированное питание, прием витаминов и минералов.
- Принятие теплых ванночек для ног, особенно после длительной нагрузки на ноги, в конце рабочего дня или при длительной ходьбе.
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
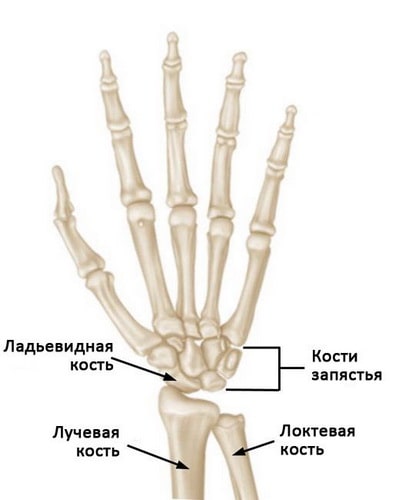
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
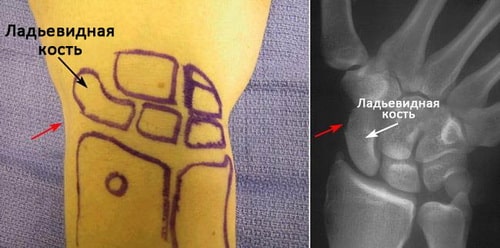
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
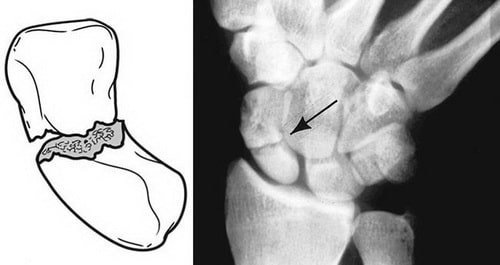
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
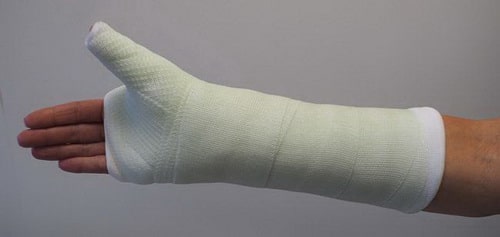
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
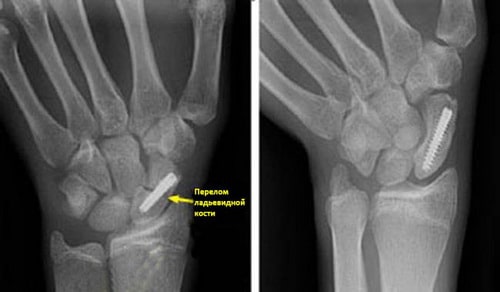
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Читайте также:


