Чем отличается шпоры от шипов
Как избавиться от шипицы на ноге в домашних условиях?
- Что такое шипица?
- Из-за чего появляются шипицы?
- Что необходимо делать?
- К какому врачу обратиться?
- Как отличить шипицу от мозоли?
- Как удалить шипицы народными средствами?
- Рассол
- Уксус
- Чеснок
- Чистотел
- Крапива и лопух
- Сельдерей
- Хрен
- Картофель
- Удаление шипицы хирургическим путем
- Медикаментозное удаление шипицы
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

С мозолями на ногах сталкивалось большинство людей, но такая проблема мало кого волновала, так как от нее можно легко избавиться при помощи мазей, кремов и компрессов, да и сама по себе мозоль не представляет угрозы. Другое дело – это шипица на ноге, которая приносит боль и с течением времени может превратиться в злокачественное новообразование, а потому ее нужно лечить как можно скорее.

Шипица – это бородавка, которая появляется на ступне (подошвах ног и между пальцами).
Шипичка может появиться на ногах в абсолютно любом месте:
- на подошве;
- на пальце ноги или между ними;
- на пятках;
- под ногтем или возле него.
Виды бородавок могут отличаться, но шипицы на ступнях всегда имеют одинаковое строение, напоминающее уплотнение с дырочкой в центре, похожей на кратер.
Бородавки на ногах неспроста получили такое название. Все дело в том, что когда человек становится на ногу и, если бородавка расположена на пятке или подушечке, он чувствует сильную боль, как будто вонзился шип в ступню. То же самое ощущается при надавливании пальцем на шипичку, что находится на пальце или сбоку стопы.

Причины появления подошвенных бородавок связаны с наличием в организме человека вируса папилломы. Но чтобы понять, откуда берутся шипицы, нужно разобраться, как человек заражается вирусом. Вирус попадает в организм человека при контакте открытого участка кожи (ранка, трещина) с отпавшей корочкой бородавки больного человека. Также еще один путь передачи вируса – половой. Но, если в организме появился вирус, это еще не значит, что обязательно появятся бородавки.
Чтобы появилась шипица, необходим ряд факторов:
Только при таких благоприятных условиях вирус начинает активироваться. Если здоровье человека быстро налаживается, то возникшая одиночная шипичка может самостоятельно уйти. Но если иммунитет не способен самостоятельно справиться с вирусом, то болезнь только и будет прогрессировать, а бородавки будут разрастаться на большую поверхность кожи.
Чаще всего люди начинают лечение шипицы самостоятельно, принимая ее за обыкновенную мозоль. Но, если такая терапия длительное время не приносит результатов, бородавка почернела, появилась дырка внутри, начал выделяться гной, то нужно обязательно обратиться к доктору.
Лечением шипиц занимается врач дерматолог, он расскажет, как лечить данную патологию и подберет соответствующий вид терапии. Но в определенных случаях больному может понадобиться консультация иммунолога, чтобы помочь иммунитету побороть вирус, если самостоятельно он не в силах это сделать. Данный специалист пропишет иммуностимулирующие лекарства и средства для повышения резистентности организма к инфекциям и вирусам.

Почему стоит обратиться к врачу? Специалист рассмотрит под микроскопом кожу с бородавки, установит ее доброкачественность, а если шипица опасна, так как стала злокачественным новообразованием, расскажет пациенту, что делать в таком случае, так как некоторые методы лечения недоступны при недоброкачественности бородавки.

Мозоль отличается от бородавки по своему строению и качествам. Но для больного это не столь важно, так как ему просто хочется поскорее избавиться от проблем с кожей, а сделать это можно, лишь установив вид нароста. Хоть поначалу эти наросты и выглядят одинаково, но между ними есть разница.
Отличие шипицы от мозоли:
- при надавливании на шипицу ощущается острая боль;
- при распаривании бородавки она напоминает цветную капусту с мохнатыми вкраплениями;
- при срезании верхней части бородавки заметны черные пятнышки, которые являются корнями шипицы и уходят глубоко под кожу;
- шипицы в отличие от мозолей склоны к группировкам.
Для удаления подошвенных бородавок в домашних условиях люди часто пользуются народными средствами. Свести бородавку можно путем ее прижигания, это не поможет убрать вирус из организма, но видимые признаки болезни уйдут.

Рассолом с огурцов или помидоров заливают в носки и хорошенько их вымачивают и выжимают. Эти носки одеваются на ноги и заматываются пакетом. Сверху одеваются еще одни шерстяные носки. Делать процедуру лучше перед сном, чтобы длительное время ноги оставались запаренными. Наутро ноги обмывают прохладной водой. Такие компрессы делаются до полного исчезновения бородавок.

При помощи уксуса проводят прижигание шипицы. Для этого несколько капель уксуса капают на бородавку и заклеивают пластырем.
Еще одно лекарство из уксуса предполагает добавление лука. Лук натирают на терке или перемалываю в блендере, потом через марлю выжимают сок. В этот сок добавляют небольшое количество уксуса и делают примочки, полученной смесью. Лучше всего оставлять их на ночь, крепко примотав бинтом.

Вывести шипицу можно при помощи чеснока. Так как это хорошее противовоспалительное и антибактериальное средство. Для этого зубчик чеснока очищают и разрезают на две части, чтобы к месту прикладывалась та часть, из которой выходит сок. Бородавку срезают ножницами (перед применением хорошо протрите их спиртом, чтобы не занести в рану инфекцию). К ранке прикладывают чеснок и сверху крепят пластырь. Проводить данную процедуру следует в течение двух недель.

Выведение шипицы можно провести чистотелом так, как с давних времен известно, что им можно прижечь любую ранку и одновременно провести дезинфекцию. С бородавки срезается верхняя часть кожи, и сок чистотела наносится в небольшом количестве на шипицу.

Крапива прекрасно зарекомендовала себя как ранозаживляющее и антисептическое средство, поэтому ее активно применяют, чтобы избавиться от шипицы. Для начала крапиву следует хорошенько растереть (при контакте с кожей она не должна жечь), далее ее прикладывают к бородавке, а саму ногу оборачивают листом лопуха. Все это закрепляется бинтом и надевается носок.

Сельдерей следует растолочь до получения кашицеобразной смеси. Эту смесь прикладывают к бородавке и заматывают бинтом. Такой компресс делается на ночь. Утром ногу следует промыть теплой водой. Применяют компресс до полного исчезновения шипицы.
Для этого компресса можно использовать перетертые листья хрена или его размельченный корень. Семь прикладывают к срезанной бородавке и заматывают на ночь бинтом. А лучше сначала пищевой пленкой, а лишь потом бинтом.
Перетертый картофель при помощи пищевой пленки приматывают к распаренной и срезанной шипице на всю ночь. Сверху компресс закрепляют бинтом, чтобы он лучше держался.
Если вы обратитесь к врачу со своей проблемой, то он может предложить вам несколько вариантов удаления бородавки хирургическим путем. Все эти средства безболезненны, а процедура проходит достаточно быстро.
Для лечения папиллом наши читатели успешно используют Папилайт. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

В аптеке можно приобрести крем, мазь, раствор, которые помогают убрать бородавку. Данные средства часто имеют противовирусное действие, а потому удаляют не только шипицу, но и вирус из организма человека.
Для этого используют следующие препараты:
- Виферон, Панавир – наносятся на бородавку несколько раз в день.
- Оксолиновая мазь – наносят на окружающие шипицу ткани для достижения желаемого эффекта.
- Салициловая мазь – наносят исключительно на бородавку, чтобы не обжечь окружающие ткани.
- Риодоксол – крем намазывают на шипицу каждые три часа.
- Солкодерм – раствор наносят на бородавку при помощи аппликатора один раз в день.
- Ферезол — удалить бородавку этим раствором можно, нанося его на шипицу со срезанным верхним слоем. Следует избегать попадания препарата на здоровую кожу.
- Криофарма – аппликатор с раствором прижимают на 10 секунд к бородавке, а после отнимают. Разового применения достаточно, чтобы бородавка за десять дней сошла сама.
- Колломак – шипицу распаривают и наносят на нее одну каплю препарата. Проделывать процедуру можно не более двух раз день до полного исчезновения бородавки.
- Салипод – пластырь наклеивают на шипицу, не выходя за ее пределы, а сверху приклеивают обычный лейкопластырь для закрепления. Крепить пластырь следует не менее чем на 12 часов для достижения результата.
Независимо от того, как выглядит бородавка и приносит ли она дискомфорт, ее нужно обязательно лечить. Вирус папилломы человека может вызвать образование не только доброкачественных наростов, но и злокачественных, а, чтобы этого не произошло, стоит обратиться к врачу для диагностики шипици и установления ее опасности для здоровья человека. В большинстве случаев достаточно консервативных методов лечения для избавления от болезни.
Пяточная шпора – что это?
Пяточная шпора – это разрастание пяточной кости в районе бугра с подошвенной стороны или в зоне крепления ахиллова сухожилия. Разрастание имеет форму шипа или клина. Также пяточную шпору называют плантарным фасциитом.
Заболевание имеет широкое распространение, его доля среди общей массы патологий костно-мышечной системы составляет 10%. Чаще всего шпоры диагностируют у женщин, перешагнувших рубеж в 40 лет, хотя не исключено асептическое воспаление пяточной фасции в любом возрасте, у любого человека при наличии предрасполагающих факторов.
Причины пяточной шпоры
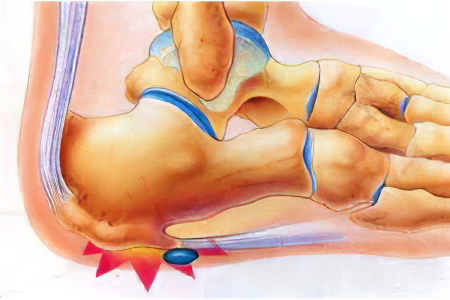
Причины пяточной шпоры кроются в воздействии на пяточную фасцию различных факторов, в первую очередь, высоких нагрузок. Фасция имеет большое значение в формировании и поддержании свода стопы, во время ходьбы именно на нее приходится весь вес человека. На протяжении всей жизни она подвергается различным нагрузкам, и к старости пяточная шпора формируется у каждого четвертого человека.
Причинами образования пяточной шпоры принято считать:
Травмы стопы, травмы пятки: переломы, ушибы, растяжение связок и пр.
Болезни, сопровождающиеся нарушениями кровообращения, сбоями метаболических процессов.
Избыточная масса тела, сахарный диабет.
Чрезмерные физические нагрузки во время занятий спортом. Профессиональные спортсмены часто страдают от пяточной шпоры, так как изнурительные тренировки способствуют растяжению связок, кроме того увеличивается риск получения травм. Спортивные тренировки становятся причиной формирования шпоры именно в молодом возрасте.
Регулярное ношение обуви на высоком каблуке. Негативно на состоянии фасции отражается ношение неудобной обуви, отсутствие амортизирующих стелек в ней, тонкая и жесткая подошва.
Продольное плоскостопие. Пяточная шпора формируется у 90% людей с данной патологией. Это объясняется тем, что распределение нагрузки на стопу происходит неравномерно, сухожилия страдают от избыточного натяжения, повышается вероятность травмирования.
Заболевания суставов и позвоночника. К подобным патологиям относятся: подагра, артрит, остеоартроз. Усиление симптоматики наблюдается при обострении бурсита, периостита.
Болезни соединительной ткани способны провоцировать развитие пяточной шпоры – это такие патологии, как: болезнь Бехтерева, ревматоидный артрит.
Истончение жировой подушки в пяточной зоне по причине возрастных изменений в организме.
Симптомы пяточной шпоры
Симптомы пяточной шпоры не могут остаться незамеченными человеком, так как всегда сопровождаются выраженными болевыми ощущениями.
Клиническая картина заболевания выглядит следующим образом:
Сначала возникает боль во время ходьбы или при совершении иных движения (бег, прыжки). По мере прогрессирования заболевания боль усиливается, причиняя страдания при малейшей опоре на пятку. Сами пациенты сравнивают болезненные ощущения с наличием в пятке гвоздя. Характер боли жгучий, острый. От размера самого нароста боль не зависит, хотя провоцируется давлением разросшейся кости на ткани пятки. Так, пациенты с небольшими плоскими шпорами могут страдать от сильнейших болей, а люди с крупными разрастаниями испытывают лишь незначительный дискомфорт. Сила боли зависит преимущественно от места расположения шпоры. Чем ближе она находится к нервным окончаниям, тем сильнее боли.
Резкая боль возникает после ночного отдыха. Когда человек начинает двигаться, она несколько ослабевает, но к вечеру нарастает вновь. Подобная цикличность обуславливается тем, что за время сна микроразрывы фасции срослись с укорочением. Больной долгое время лежал, и угол наклона его стопы по отношению к голени был не прямым. Когда человек пробуждается, вновь возникает микроразрыв, чем и обусловлена резкая боль. По мере движения фасция растягивается, болезненные ощущения несколько притупляются, но к вечеру усиливаются из-за нагрузок и образования новых микроскопических разрывов.
По мере того, как в рубцовой ткани, образующейся вокруг пяточной шпоры, начинают накапливаться кальциевые соединения, состояние человека ухудшается. Боли, возникающие во время покоя указывают на то, что процесс кальциноза спровоцировал разрастание остеофитов.
У больного видоизменяется походка. Это связано с естественным желанием человека разгрузить больное место, а именно пятку. Длительный перенос центра тяжести с пятки на передние отделы стопы приведет к тому, что у человека возникнет поперечное плоскостопие. Особенно трудно передвигаться людям, если у них формируются пяточные шпоры на двух ногах. Такие больные часто не в состоянии обходиться без подручных средств, поэтому начинают пользоваться тростью или костылями.
Боли способны приобретать устойчивый характер и нарушать качество жизни человека, делая его на продолжительное время нетрудоспособным.
Внешних патологических изменений в районе пятки не наблюдается. Иногда можно обнаружить слабовыраженный отек пяточной области и ее омозолелость.
Диагностика пяточной шпоры
Диагностика пяточной шпоры, как правило, не затруднена. Врач способен выставить предварительный диагноз исходя из жалоб пациента на боль в пятке после пробуждения, после продолжительной ходьбы или бега. Во время осмотра доктор надавит на основание пятки, а также с боков. Эти манипуляции спровоцируют возникновение болезненных ощущений у пациента со шпорой. Также специалист оценивает ограничения в подвижности стопы, если таковые имеются.
Чтобы удостовериться в наличии сформировавшейся пяточной шпоры, больного отправляют на рентгенологическое исследование. Оно позволяет оценить размер образования и точное место его расположения. Иногда возможно случайное обнаружение нароста на кости, когда пациент проходит обследование с иной целью. При этом какого-либо дискомфорта шпора своему обладателю не доставляет, и он даже не подозревает о ее наличии.
На снимке будет виден шип, локализующийся на поверхности пяточного бугра. Шип изогнут в сторону пальцев. На ранних стадиях развития заболевания образование округлое, но даже в этом случае оно может стать причиной дискомфорта. Шип может достигать длины до 12 мм, формируясь в виде птичьего клюва.
Иногда врачи отправляют пациента не только на рентгенографию стопы, но и на МРТ, которое позволяет оценить состояние мягких тканей, окружающих шпору. УЗИ используют реже, так как оно в этом плане менее информативно. УЗИ стопы рекомендуют проходить с целью контроля проводимого лечения, так как ультразвуковое исследование можно выполнять чаще, чем МРТ и рентгенографию.
Чем отличается пяточная шпора от шипов (шипици)?
Не следует путать пяточную шпору и шипы (или шипицы) на ногах. Пяточная шпора является отростком, формирующимся на кости пятки под мягкими тканями.
Шипица представляет собой разновидность бородавки, которая локализуется на подошве, либо на ладонях. Шипица возникает по причине заражения человеком определенным штаммом вируса папилломы человека. Она отлично видна невооруженным глазом и выглядит как небольшой сосочек или узелок на коже. Опасность шипицы заключается в том, что она способна со временем трансформироваться в рак.
Отличия шпоры и шипицы очевидны. Они имеют различную этиологию и клиническое течение, поэтому сравнивать эти два заболевания неверно.
Как лечится пяточная шпора на пятке?
О том, как лечится пяточная шпора на пятке подробно расскажет специалист, который уточнит диагноз по результатам обследования.
Методами с доказанной эффективностью принято считать:
Уменьшение физической нагрузки на ступню, но параллельно обязательно выполнение ЛФК с последующим тейпированием.
Применение специализированных ортезов или брейсов.
Ношение стелек со супинаторами.
Применение ударно-волновой терапии.
Местные инъекции с глюкокортикоидами.
Разгрузка больной конечности и ликвидация избыточного давления на пятку должно предшествовать любому терапевтическому мероприятию.
Поэтому больным даются следующие рекомендации:
Соблюдение постельного режима;
Уменьшение времени ходьбы и стояния;
Использование ортезов во время ночного отдыха;
Использование ортопедических стелек во время ходьбы;
Использование специализированных приспособлений (костылей, тростей, палок).
Консервативная терапия сводится к применению наружных лекарственных средств. Это могут быть препараты из группы НПВС, среди которых мази: Диклофенак, Вольтарен, Ибупрофен, Кеторол, Бутадион, Пироксикам (в форме геля), Индометациновая мазь. Мази используют до 4 раз в день на протяжении 2 недель.
С целью обезболивания, улучшения обменных процессов, снятия воспаления могут быть рекомендованы такие средства, как: Димексид гель, Медицинская желчь, наружные пластыри на растительной основе.
Лекарственные блокады проводят в том случае, когда консервативная терапия не дает желаемого эффекта. Препараты вводятся внутрь и позволяют не только ликвидировать болевой синдром, но и снять воспаление. Проводится процедура только опытным ортопедом, так как важен подбор дозировки и глубина введения препарата. Осложнения, которыми грозят неправильно проведенные лекарственные блокады – это остеопороз, некроз, воспаление сухожилия и пр. Для устранения боли выполняют новокаиновые блокады не чаще 2 раз в сутки и только во время обострения заболевания. Для снятия боли и воспаления, а также с целью рассасывания кальцинатов применяют глюкокортикостероиды Дипроспан, Флостерон, Кеналог. Пациентам не следует вводить более 1-3 инъекций.
Эффективны в сочетании с иными методами лечения физиотерапевтические методики, как-то: лечебные ванны (парафиновые, минеральные, радоновые, грязевые), массаж, электро- и фонофорез, магнитотерапия.
Комплекс лечебной физкультуры подбирается в каждом случае индивидуально, однако после выполнения любых упражнений специалисты рекомендуют выполнить тейпирование. Тейпирование представляет собой наложение на ступню лейкопластыря или спортивной ленты по определенной технике. Вариантов наложения существует несколько, но все они имеют своей целью фиксацию плантарной фасции в удлиненном состоянии.
Комплексное лечение шпоры может включать в себя использование ночных ортезов. Это специальные приспособления фиксирующие ногу под прямым углом. В итоге за ночь не произойдет срастания фасций с укорочением. Этот метод позволяет избежать утренних болей, либо значительно их уменьшить.
Если консервативные методы не помогают избавиться от проблемы, то необходимо прибегать к хирургическому лечению. В ходе операции в районе шпоры выполняется разрез, имеющийся нарост удаляют, а ткани ушиваются.
Современным хирургическим методом избавления от пяточной шпоры является эндоскопическое рассечение фасции. Процедура выполняется с помощью эндоскопического оборудования, благодаря которому разрез будет небольшим – не более 5 мм каждый. В один разрез вводят эндоскоп, а в другой хирургический инструмент. Врач рассекает фасцию подошвы, снимая с нее напряжение, после чего удаляет саму шпору. Кроме того, возможно удаление пяточной шпоры под контролем рентгенологического аппарата. Стоит отметить, что к хирургическому вмешательству врачи прибегают крайне редко.
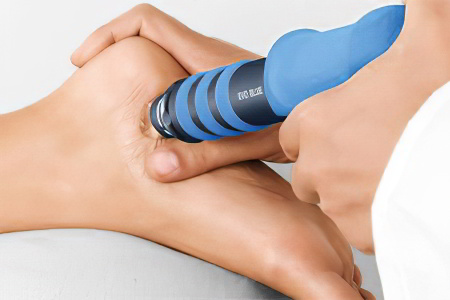
Ударно-волновая терапия для лечения пяточной шпоры признана высокоэффективным методом, позволяющим справиться с проблемой. Для проведения сеанса используют специальное оборудование, которое источает ударные звуковые волны. Они оказывают воздействие на пораженную зону, снижая восприимчивость болевых рецепторов.
Кроме того, благодаря ударно-волновой терапии удается разрыхлить кальцинаты, снять отечность, ускорить обменные процессы. Этот метод значительно ускоряет выздоровление пациента. Продолжительность одного сеанса не превышает 30 минут. Между каждой процедурой должно пройти от 3 до 20 дней. На один курс рекомендовано от 5 до 7 процедур.
Преимущества ударно-волновой терапии для лечения пяточной шпоры:
Побочных эффектов процедура не дает;
Терапия отличается высокой эффективностью;
Появляется возможность избежать хирургического вмешательства;
Постепенный распад кальцинатов;
Возможность амбулаторного проведения лечения;
Небольшая продолжительность процедуры во времени.
Недостатками ударно-волновой процедуры при лечении шпоры являются лишь некоторые противопоказания. Так, сеанс нельзя проводить людям младше 18 лет, во время беременности, при гипотонии, тромбофлебите вен нижних конечностей, при обострении любых инфекционных заболеваний.
Эффективность лечения пяточной шпоры с помощью этого метода достигает 90%. Ударно-волновая терапия может выступать как самостоятельный метод лечения заболевания. Однако при желании его можно сочетать с консервативной терапией и иными физиопроцедурами.
Лечение лазером применяют при отсутствии эффекта от проводимой консервативной терапии. Благодаря воздействию лазерного луча удается уменьшить отек, снять воспаление и боль, быстрее восстановить поврежденные ткани. Однако убрать костный нарост с применением лазера не удастся.
Лечение проводят курсами, на первый курс назначают не более 10 процедур. Их необходимо выполнять ежедневно. Спустя 2 недели курс можно повторить.
Преимущества лечения пяточной шпоры с помощью лазера:
Если пациент принимает лекарственные препараты, то их терапевтическое действие будет усилено;
Побочные эффекты отсутствуют;
Процесс выздоровления будет ускорен;
Эффект сохраняется на протяжении длительного времени;
Вероятность развития аллергической реакции отсутствует;
Процедура не требует госпитализации больного.
Недостатки лечения пяточной шпоры с помощью лазера:
Избавиться от костного нароста не удастся;
Наличие противопоказаний (опухоли, сахарный диабет, сердечная и легочная недостаточность, тиреотоксикоз).
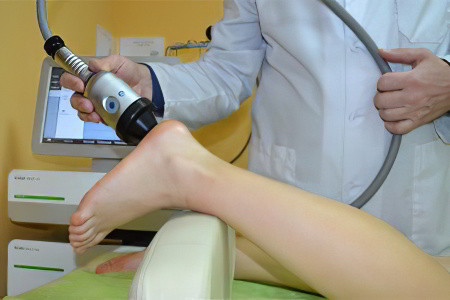
Лечение ультразвуком предполагает воздействие на пяточную шпору с помощью ультразвуковых волн, исходящих из специального прибора. Подобная терапия позволяет снять отек и воспаление, а также раздробить солевые отложения.
Сеанс непродолжителен во времени и не занимает более получаса. За курс необходимо пройти от 5 до 7 процедур, интервал между ними должен составлять не менее недели.
Преимущества лечения пяточной шпоры с помощью ультразвука:
Возможность избавления от костного нароста;
Отсутствие необходимости в госпитализации.
Недостатки лечения пяточной шпоры с помощью ультразвука:
Высокая цена на процедуру, что обусловлено необходимостью приобретения специализированного оборудования;
Наличие противопоказаний: нарушения работы сердца, гипотония, период вынашивания ребенка, тромбофлебит вен нижних конечностей, нарушения со стороны нервной системы.
Рентгенотерапия пяточной шпоры осуществляется путем воздействия на проблемную зону с помощью рентгеновских лучей. Шпора имеет такое месторасположение, что терапия может проводиться без вреда для всего организма.
Рентгенотерапия назначается в том случае, когда остальные методы оказываются неэффективными. Врач с помощью рентгенологического аппарата направляет рентгеновский луч на пятку, в то место, где располагается костное разрастание. В результате этого воздействия, нервные окончания блокируются, поэтому человек больше не будет испытывать болей. Продолжительность одной процедуры составляет в среднем 10 минут. Полный курс состоит из 10 сеансов.
Преимущества рентгенотерапии при лечении пяточной шпоры:
Для избавления от болей достаточно 1 курса;
Противовоспалительный и обезболивающий эффект продолжителен во времени;
Лечение проводится в условии амбулатории;
Воздействие оказывается целенаправленно, только на зону поражения.
Недостатки рентгенотерапии при лечении пяточной шпоры:
Наличие потенциального риска для здоровья пациента в результате воздействия ионизирующего излучения;
Безопасность метода не доказана научно, длительного наблюдения за больными, прошедшими подобную терапию, не осуществлялось;
Наличие противопоказаний, среди которых: вынашивание ребенка, возраст пациента старше 40 лет, истощение, любые заболевания в стадии декомпенсации, болезни крови, лучевая болезнь.
Криодеструкция представляет собой современную методику лечения поверхностных образований, поэтому для терапии пяточной шпоры этот метод не подходит. Однако его можно с успехом применять для устранения шипов на пятке. В результате у больного не останется шрамов, сама процедура проводится быстро, риск рецидивов заболевания уменьшается.
В заключении можно добавить, что развития заболевания можно не допустить, если своевременно избавиться от плоскостопия, от болезней позвоночника. Обувь, которую носит человек, должна быть удобной и ортопедически грамотно подобранной. При возникновении симптомов заболевания необходимо незамедлительно обращаться за консультацией к специалисту.

Пяточная шпора – неофициальное народное название заболевания плантарный фасциит.
Также пяточным шипом или шпорой часто называют другую патологию - воспаление ахиллова сухожилия.
Чем ахиллова шпора пяточной кости отличается от обычного костного нароста, где она появляется и как ставится диагноз? Что такое двухсторонняя шпора (фасциит)?
Расскажем подробно в нашей статье.
Какая бывает шпора пяточной области?

Для ответа на все вопросы необходимо разобраться с терминологией:
Плантарный фасциит – заболевание стопы, характеризующиеся воспалением фасции пятки.
Фасции состоят из мышечных тканей, жировых подушечек и располагаются:
- на основании (подошвенные);
- на задней стороне (тыльные).
Тыльные фасции очень тонкие и вплотную примыкают к ахиллесову сухожилию. Главная функция подошвенных фасций - защита костей от ударной нагрузки, т.е. амортизация. Основное назначение тыльных фасций и ахиллесова сухожилия - сгибание стопы при ходьбе.
Воспаление может возникнуть на любой части фасции: и на подошвенной, и на тыльной. В 90% случаев фасциит развивается на подошве пятки, в результате чего образуется костный нарост в виде когтеобразного шипа.
Такой нарост называется подошвенная шпора пяточной кости и проявляется как типичные симптомы пяточной шпоры: сильная боль, покраснение вокруг шипа, усиление болевых ощущений при попытке опереться на пятку и пр.
В таком случае рекомендуется использовать специальные подпяточники для обуви.

При воспалении тыльной фасции, которая в 99% случаев связана с травмами ахиллова сухожилия образуется задняя пяточная шпора. Механизм образования ахилловой шпоры точно такой же, как и у подошвенной: на месте поврежденной фасции образуются костно-солевые отложения, и начинает расти шип.
Ахиллова пяточная шпора: особенности появления и лечения

Подошвенная шпора образуется по причине плоскостопия и травм пятки, а вот почему образуется пяточная шпора на ахилловом сухожилии стоит рассмотреть отдельно. Как правило, с такой проблемой сталкиваются профессиональные спортсмены, подверженные частым травмам ступней.
При травмировании фасции и появлении костного нароста увеличивается давление на сухожилие и ретрокальканеальную сумку, в результате к травме присоединяется воспаление, а впоследствии развивается бурсит.
Симптомы ахилловой пяточной шпоры отличаются тем, что боль локализуется на задней части пятки. Ахиллова шпора правой пяточной кости приводит к тому, что человек старается перераспределить нагрузку на левую ногу, в результате меняется походка и левая стопа подвергается чрезмерному давлению.
И наоборот шпора левой пяточной кости приводит к перегрузке правой ступни. В этом случае ношение специальных разгружающих стелек и подпяточников обязательно, как для больной, так и для перегруженной стопы.

Лечение ахилловой шпоры проводится такими же методами, как и подошвенной:
- медикаментозное лечение;
- уход за ногами при помощи мазей "Пяткошпор";
- физиопроцедуры;
- ношение ортопедических приспособлений для разгрузки стопы.

Единственное отличие - гимнастика и ЛФК проводятся только после восстановления сухожилия. Оперативное вмешательство назначается, если шпора не реагирует на консервативные способы лечения и снижает качество жизни больного.
Ахиллова или подошвенная пяточная шпора: диагностика

До появления видимого шипа пяточные и ахилловы шпоры имеют одинаковую симптоматику. Поэтому прежде чем задаваться вопросом, как вывести пяточную шпору, необходимо точно определить ее месторасположение.
Для диагностирования пяточной шпоры ортопед назначает следующие исследования:
Снимок точно покажет месторасположение и размеры нароста. Как правило, подошвенная пяточная шпора бывает большего размера, чем шип на задней части пятки.
При недостаточной закольценированности нароста он может выглядеть на снимке нечетко. Ультразвуковое исследование точно определит не только характер шпоры, но и состояние окружающих тканей.
Рентгенография и УЗИ проводятся для обеих стоп, т.к. в большинстве случаев у пациентов диагностируется двухсторонняя пяточная шпора - воспалении фасции и шипы на обоих пятках. Размеры наростов и болевые ощущения могут быть при этом различные.
Лечение двухстороннего фасциита требует особенно бережного отношения к ногам. Не допускается ходить на носочках, чтобы защитить больные пятки от нагрузки.
Наилучший вариант защиты - использование лечебных стелек при пяточной шпоре, подпяточников и супинаторов. Ночью рекомендуется надевать страсбургский носок, способствующий восстановлению фасции.
Читайте также:


