Черепно мозговая грыжа симптомы
 |  |  |  |
Черепно-мозговая грыжа — довольно редкий порок развития (встречается у 1 из 4000—8000 новорожденных), при котором через дефекты в костях черепа пролабируют оболочки мозга, а иногда и его вещество. Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходит закладка мозговой пластинки и замыкание ее в мозговую трубку. Среди причин, вызывающих черепно-мозговые грыжи, отмечают инфекционные и другие заболевания матери во время беременности. Большое значение придают наследственности.
Черепно-мозговые грыжи делят на:
- передние,
- сагиттальные (свода черепа),
- задние и
- грыжи основания черепа (базилярные).
При базилярных, наиболее редких формах грыж дефект локализуется в области передней или средней черепной ямки, грыжевое содержимое выступает в полость носа или ротовую полость. Преимущественно встречаются передние грыжи, которые локализуются в местах эмбриональных щелей — у корня носа, у внутреннего края глазницы (рис. 106). Задние мозговые грыжи располагаются в области затылочного отверстия (выше или ниже его).

Рис. 106. Передняя мозговая грыжа.
По анатомическому строению черепно-мозговые грыжи подразделяют
- на менингоцеле,
- энцефалоцеле,
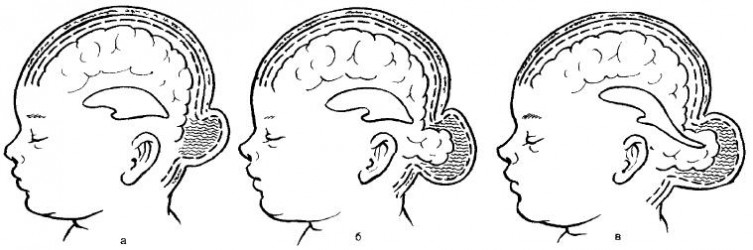
- энцефалоцистоцеле (рис. 107).

Рис.107. Формы мозговых грыж. а – менингоцеле; б – энцефалоцеле; в - энцефалоцистоцеле
Менингоцеле (meningocele)—форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными.
Энцефалоцеле (encephalocele) — истинная черепно-мозговая грыжа. Содержимым грыжевого мешка являются мозговые оболочки и измененная мозговая ткань.
Энцефалоцистоцеле (encephalocystocele) — наиболее тяжелая форма, когда содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
Довольно часто наблюдаются отшнуровавшиеся мозговые грыжи. Это наиболее благоприятная форма, когда сообщения с полостью черепа нет.
В тяжелых случаях мозговые грыжи сопровождаются микро- и гидроцефалией.
Клиническая картина при черепно-мозговых грыжах
Черепно-мозговые грыжи имеют разнообразную форму и величину, что обусловливает вариабельность клинической картины. При осмотре ребенка определяется опухолевидное образование, располагающееся чаще в области переносицы, у внутреннего угла глаза или, реже, в затылочной области. Кожа над опухолью не изменена, пальпация безболезненна. При передних грыжах обращают на себя внимание широко расставленные глаза. Консистенция грыжевого выпячивания мягкоэластическая, иногда определяется флюктуация. При беспокойстве ребенка припухлость становится более напряженной; иногда удается определить флюктуацию, что свидетельствует о сообщении с полостью черепа. Значительно реже определяются края костного дефекта черепа.
При передних черепно-мозговых грыжах на первый план выступают деформации лицевого скелета (уплощение переносицы, широко расставленные глаза, косоглазие); задние мозговые грыжи, при которых головной мозг страдает сильнее, часто сопровождаются микроцефалией и умственной отсталостью.
Дифференциальный диагноз передних черепно-мозговых грыж проводят главным образом с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. В отличие от мозговых грыж дермоидные кисты обычно бывают небольших размеров (редко более 1 —1,5 см), плотной консистенции. Причиной диагностической ошибки является узурация костной пластинки, выявляемая при рентгенологическом исследовании, которую ошибочно принимают за дефект кости при мозговой грыже. Дифференциальной диагностике помогает люмбальная пункция, после которой черепно-мозговая грыжа значительно уменьшается.
Значительно реже черепно-мозговую грыжу приходится дифференцировать с липомой, гемангиомой и лимфангиомой. Спинномозговая пункция в этих случаях также является важным дифференциально-диагностическим приемом. Кроме того, при опухолях мягких тканей никогда не определяются костный дефект и пульсация, характерные для черепно-мозговой грыжи.
Отличить внутриносовую мозговую грыжу от полипа носа позволяют следующие симптомы: своеобразная деформация носового скелета в виде расширения переносья, выбухание одной из сторон его. Носовая перегородка резко отдавлена в противоположную сторону. Цвет грыжи голубоватый в отличие от серого цвета полипа носа. Грыжи, как правило, односторонние, имеют широкое основание. При пункции грыжевого мешка в пунктате обнаруживается ликвор.
Лечение при черепно-мозговых грыжах
Оперативное вмешательство обычно предпринимают в возрасте 1—3 лет. При быстро увеличивающихся грыжах и угрозе прорыва оболочек операция производится в любом возрасте, в том числе и у новорожденных. Резкие нарушения психики ребенка являются противопоказанием к оперативному вмешательству (умственная отсталость наблюдается примерно у 16% детей с черепно-мозговыми грыжами).
При сопутствующей гидроцефалии первым этапом является операция по поводу водянки головного мозга, вторым — черепно-мозговой грыжи.
Среди предложенных многочисленных способов оперативного лечения черепно-мозговой грыжи выделяют два основных: экстра-и интракраниальный.
Экстракраниальный способ заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.
Для закрытия дефекта используют аутотрансплантат из большеберцовой кости, хрящевые пластинки черепа плода, расщепленное ребро, консервированную костную ткань и др. У новорожденных пластика дефекта возможна за счет мягких тканей.
Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше года. Операцию производят в два этапа. Первый этап — интракраниальная пластика дефекта костей черепа, второй этап — удаление грыжевого мешка и пластика носа (выполняют через 3—6 мес).
Известно много модификаций этой операции. Распространенной является операция Герцена в модификации Терновского. Проводят дугообразный разрез кожи по краю волосистой части головы, затем образуют фрезевые отверстия, из которых с помощью пилы Джильи выкраивают костно-надкостничный лоскут, имеющий вид бабочки (во избежание повреждения сагиттального синуса). Лоскут откидывают книзу, после чего открывается свободный доступ к ножке грыжевого мешка. После удаления грыжевого мешка производят пластику внутреннего отверстия дефекта костным трансплантатом, выкроенным из внутренней пластинки костного лоскута. Затем лоскут фиксируют на место шелковыми швами через отверстие, проделанное дрелью. Рану ушивают послойно.
При задних черепно-мозговых грыжах операцию производят в один этап.
Наиболее частые осложнения в послеоперационном периоде — ликворея, нарастание гидроцефалии. Для предупреждения осложнений проводят дегидратационную терапию и систематические люмбальные пункции.
Результаты оперативного лечения черепно-мозговых грыж благоприятные.
Исаков Ю. Ф. Детская хирургия, 1983 г.
Описание
В современной нейрохирургии имеется такой порок развития, как черепно-мозговая грыжа, которая преобладает у одного новорожденного из 8000. Проблема по медицинским нормам достаточно редкая, однако при диагностировании требует незамедлительного лечения.

Итак, данное заболевание является врожденным, причем окончательно его излечить не предоставляется такой возможности. Если говорить о его патогенезе, то стоит отметить, что оболочки мозга лабируют сквозь структурные дефекты в костях черепа, также распространяясь и на серое вещество. Данный патологический процесс стремительно прогрессирует еще в утробном периоде на раннем сроке беременности, а ребенок рождается больным, о чем свидетельствует уже второй скрининг.
Этиология черепно-мозговой грыжи также определяется пороками внутриутробного развития, связанного с нарушением формирования черепа и мозга в первые 12 недель беременности. Именно в этом временном интервале происходит закладка мозговой пластинки с дальнейшим ее замыканием в мозговую трубку. Предшествуют этому аномальному явлению инфекционные и вирусные заболевания, который подвержен организм будущей мамочки. Однако также не стоит исключать и генетическую предрасположенность, ведь характерная аномалия, преобладающая у кровных родственников, часто распространяется и на будущее потомство.
Все черепно-мозговые грыжи условно классифицируют на задние и передние, сагиттальные и базилярные, однако поговорить подробнее стоит именно о задней черепно-мозговой грыже. Как правило, очаг патологии в данной клинической картине сосредоточен в зоне затылочного отверстия, но иногда немного выше или ниже него.
Не заметить данную патологию просто невозможно, поскольку наблюдается определенная деформация черепной коробки, которая заметно снижает жизнеспособность юного пациента. Однако в любом случае черепно-мозговая грыжа требует немедленной диагностики и срочных терапевтических мер, хотя добиться окончательного выздоровления все же не получится.
Симптомы
Данное врожденное заболевание имеет внешнюю и внутреннюю симптоматику, которая позволяет без подробной диагностики точно поставить диагноз. Так, форма и величина задней черепно-мозговой грыжи заметно отличается в отдельных клинических картинах, чем и обусловлена различие признаков этого недуга.

Основной симптом – это опухолевое новообразование в зоне затылка, которое заметно деформирует голову и черепную коробку. Кожа над такой опухолью имеет несколько измененную структуру, а отличается шершавостью, грубостью и жесткостью. Однако на ней все же преобладает пусть и незначительный, но волосяной покров.
При пальпации шишка на затылке не вызывает острых болезненных ощущений, но пугает своей инородностью. Она плотная и неподвижная, причем создает определенный визуальный дефект и дискомфорт пациенту. Так что во что бы то ни стало от нее следует избавляться. Однако есть и другие признаки задней черепно-мозговой грыжи.
Отчетливо наблюдается аномальное увеличение расстояния между глазными яблоками пациента, а также присутствует симптом флюктуации в зоне непосредственного выпячивания. В отличии от передних грыж, появление задних вовсе не сопровождается внешними уродствами, однако в таких клинических картинах часто прогрессирует физическая и умственная отсталость, слабоумие.
Отличительной особенностью является и тот факт, что с ростом пациента патогенное образование головы увеличивается в своих размерах, при этом приобретает уже более выраженные симптомы. Например, имеет место присутствие патологических рефлексов, поражение отдельных пар нервов черепной коробки, аномальные подергивания конечностей, а также приступы эпилепсии и парезы. На данном этапе пациент уже знает о своем диагнозе, а усугубление клинической картины только напоминает об отсутствии своевременного лечения.
Диагностика
Уже на первом осмотре у грамотного специалиста можно получить окончательный диагноз, поскольку присутствующая проблема просто на лицо. Однако врач изучает патогенез заболевания, а для этого спрашивает пациента обо всех присутствующих жалобах и симптомах, а после направляет на подробную диагностику.

Основной метод клинического обследования – выполнение рентгеновского снимка, который предоставляет особенности патологии, размеры грыжи, а также потенциальную угрозу жизни и здоровью. Кроме того, определить суть заболевания позволяет и компьютерная томография, которая также считается одной из основных методик диагностики.
УЗИ структур головного мозга определяет суть аномалии, в частности ее геометрическую форму, размера и область преобладания в черепной коробке.
После получения подробной клинической картины врач может подобрать правильное лечение, ну а в присутствующем диагнозе и сомнений не возникает.
Профилактика
Говорить о профилактических мероприятиях в данной клинической картине весьма проблематично, поскольку задняя черепно-мозговая грыжа является врожденным заболеванием. Именно поэтому здоровье ребенка зависит от его матери в период беременности.
Итак, будущая мамочка должна отказаться от всех вредных для здоровья соблазнов, а также в период планирования беременности пройти положенную вакцинацию. Таким образом, ей удастся защитить организм от патогенного воздействия вирусов и инфекций. Также положено укреплять иммунитет.
Как правило, присутствующая патология плода видна на плановом скрининге во втором триместре, о чем врач УЗИ сообщает беременной женщине.
Лечение
Как правило, данное заболевание лечится хирургическим путем, однако желательно провести операцию в возрасте 1 – 3 лет. Однако в тех клинических картинах, где задняя черепно-мозговая грыжа стремительно увеличивается в размерах, показаны хирургические манипуляции в любом возрасте, но строго по показаниям.

В современной нейрохирургии имеется два метода оперативного лечения: экстра-и интракраниальный. В первом случае происходит окончательное удаление грыжевого мешка, и устранение дефекта кости без трепанации черепной коробки. Такая операция уместна на ранней стадии диагностирования черепно-мозговой грыжи, когда имеет место небольшая грыжевая коробка и незначительные дефекты костей. Желательно, чтобы возраст пациента не превышал одного года.
А вот интракраниальный способ уместен для пациентов старше одного года жизни, а характерную операцию проводят в один этап в отличие от передней черепно-мозговой грыжи. Так, показана исключительно интракраниальная пластика дефекта костей черепной коробки. В целом, клинический исход позволяет пациенту вернуться к нормальной жизни.
Однако такие хирургические манипуляции часто влекут за собой осложнения, представленные ликвореей и стремительным прогрессированием такого неизлечимого диагноза, как гидроцефалия. Чтобы избежать усугубления присутствующей клинической картины, требуется предварительно провести дегидратационную терапию и люмбальные пункции, однако опять-таки строго по медицинским показаниям.
Обсуждение и отзывы (5)

Здравствуйте! Моему сыну сразу после рождения сделали операцию по удалению черепно-мозговой грыжи, менингоцеле, но пластику черепа не стали делать, хирург объяснил это тем, что до 3 лет кость может сама срастись. Но сейчас сыну 2,9, место грыжи еще мягкая, то есть не зажила, операцию на пластику надо будет делать или еще есть время на то чтобы кость сама срослась.
11 мая 2018 19:20

Здравствуйте, нам тоже сделали операцию в 2 мес., диагноз Менингоцеле затыл. части, как у вас ребёнок развивается, какие вам прогнозы говорят врачи?
3 июля 2018 22:40

У меня такое заболевание. Мне 27 лет. Живу нормальной жизнью, как и все нормальные люди. Работаю учителем математики и информатики. Есть водительские права. Люблю играть в футбол. Физически развит
20 июля 2019 16:16

У меня такое заболевание. Мне 27 лет. Живу нормальной жизнью, как и все нормальные люди. Работаю учителем математики и информатики. Есть водительские права. Люблю играть в футбол. Физически развит
. или: Энцефалоцеле, цефалоцеле
- Новорожденные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы черепно-мозговые грыжи
- Видимое мягкое выпячивание на голове, лице, в носу.
- Затруднение носового дыхания: ребенок при этом дышит преимущественно ртом.
- Асимметрия глазниц.
- Широкая переносица.
- Истечение прозрачной жидкости (ликвор – цереброспинальная жидкость) из носа.
- Беспокойство ребенка: ребенок отказывается от еды, плохо спит.
Формы
- В зависимости от локализации грыжи выделяют следующие формы.
- Затылочная: грыжа расположена на затылке.
- Грыжа свода черепа:
- межлобная — грыжа расположена на лбу;
- межтеменная — грыжа расположена на темени;
- височная — грыжа расположена в области виска.
- Лобно-этмоидальная: грыжа расположена на лице, в носу, в глазницах.
- Базальная: грыжа расположена на основании черепа (его нижней части).
- В зависимости от состава грыжи выделяют следующие ее формы:
- менингоцеле - в грыжевом мешке (выпячивание, стенки которого образованы кожей и оболочками мозга) расположены только оболочки мозга;
- энцефалоцеле - в грыжевом мешке расположено только вещество мозга;
- менингоцистоэнцефалоцеле - в грыжевом мешке расположены оболочки и вещество мозга, а также часть желудочковой системы мозга.
Причины
- Точные причины образования черепно-мозговых грыж не установлены.
- В основе заболевания лежит нарушение формирования тканей головного мозга внутриутробно. Факторы, которые приводят к этому, четко не выявлены.
- Предполагается влияние вредных факторов на организм беременной женщины:
- употребление наркотиков, алкоголя;
- курение;
- злоупотребление лекарственными средствами;
- частые простудные заболевания;
- инфекционные болезни во время беременности: токсоплазмоз, краснуха.
Врач педиатр поможет при лечении заболевания
Диагностика
- Анализ жалоб и анамнеза заболевания (опрос родителей):
- как протекала беременность этим ребенком (были ли какие-либо инфекционные заболевания у беременной, особенно в первый триместр, принимала ли она лекарственные препараты, наркотики, алкоголь, курила ли);
- были ли в семье случаи подобного порока развития.
- Неврологический осмотр: оценка наличия опухолевидного мягкого образования на голове или лице, состояние мышечного тонуса (может быть как повышенным, так и сниженным), движений глазных яблок (может наблюдаться косоглазие, ограничение подвижности глазных яблок).
- Осмотр детским отоларингологом: осмотр полости носа, поиск грыжи в носу, оценка наличия истечения ликвора (цереброспинальная жидкость, обеспечивающая питание и обмен веществ головного мозга) из носа.
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) головы: позволяют послойно изучить строение головного мозга, оценить содержимое грыжевого мешка (выпячивание, стенки которого образованы кожей и оболочками мозга), размеры дефекта костей черепа.
- Возможна также консультация детского невролога, нейрохирурга.
Лечение черепно-мозговые грыжи
- Лечение только хирургическое: иссечение грыжевого мешка (выпячивание, стенки которого образованы кожей и оболочками мозга), его содержимого (по возможности сохраняя мозговую ткань) и закрытие костного дефекта черепа.
Осложнения и последствия
- Неврологический дефект остается на всю жизнь: слабость (до полного отсутствия силы и обездвиженности) в мышцах, косоглазие, отсутствие речи, нарушение мышечного тонуса и т.п.
- Умственная неполноценность: нарушение формирования интеллекта, выражающееся в неспособности к чтению, письму, выполнению какого-либо труда (умственного и физического).
- Риск летального исхода от обездвиженности и присоединения вторичных инфекций (пневмония, пиелонефрит и др.).
Профилактика черепно-мозговые грыжи
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
М.С.Гринберг – Нейрохирургия, 2010 г.
H. Richard Winn et al. (eds.) — Youmans Neurological Surgery (6th ed., Vol. 1-4) – 2011 г.
Essentials of Neurosurgery (by M. B. Allen, R. H. Miller), 1994 г.
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации

Энцефалоцеле- черепно-мозговая грыжа, довольно редкий порок развития (встречается у 1 из 4000-8000 новорожденных), при котором через дефекты в костях черепа пролабируют (выпячиваются) оболочки мозга, а иногда и его вещество.
Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходит закладка мозговой пластинки и замыкание ее в мозговую трубку.
Энцефалоцеле часто сочетается с микроцефалией, гидроцефалией, spina bifida, а также входит в состав синдрома Меккеля.
Синдром Меккеля - заболевание с аутосомно-рецессивным типом наследования, которое включает симптомы: затылочное энцефалоцеле, поликистоз почек и постаксиальная полидактилия (дополнительный шестой палец за мизинцем).
По анатомическому строению черепно-мозговые грыжи подразделяют на:
1. Менингоцеле — форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными.
2. Энцефалоцеле (энцефаломенингоцеле)— истинная черепно-мозговая грыжа. Содержимым грыжевого мешка являются мозговые оболочки и измененная мозговая ткань.
3. Энцефалоцистоцеле — наиболее тяжелая форма, когда содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
Формы мозговых грыж: а – менингоцеле; б – энцефалоцеле; в - энцефалоцистоцеле
По локализации энцефалоцеле подразделяются (Суванвел и Суванвел- Гринберг) на:
I. Затылочное: часто включает сосудистые структуры.
II. Свода черепа:
б) переднего родничка,
д) заднего родничка.
III. Лобно-этмоидальное (синципитальное):
а) носо-лобное: наружный дефект в области назиона,
б) носо-решетчатое: дефект находится между носовой костью и носовым хрящом,
в) носо-орбитальное: дефект в передне-нижней части медиальной стенки орбиты.
а) трансэтмоидальное: выпячивание в носовую полость через дефект продырявленной пластинки,
б) сфено-этмоидальное: выпячивание в задней части носовой полости,
в) транссфеноидальное: выпячивание в основную пазуху или носоглотку через сохраненный кранио-фарингеальный канал (слепое отверстие),
г) фронто-сфеноидальное или сфено-орбитальное: выпячивание в орбиту через верхнюю орбитальную щель.
Факторы, которые влияют на неправильную закладку нервной трубки во время беременности:
• Внутренние (генетическая предрасположенность).
• Внешние: употребление наркотиков, алкоголя, курение, инфекционные болезни во время беременности (токсоплазмоз, краснуха).
Симптомы черепно-мозговых грыж:
• Видимое мягкое выпячивание на голове, лице, в носу.
• Затруднение носового дыхания: ребенок при этом дышит преимущественно ртом.
• Истечение прозрачной жидкости (ликвор — цереброспинальная жидкость) из носа.
При обнаружении у ребёнка указанных выше симтомов следует обратиться к специалистам:
1. Нейрохирургу – определяет показания к оперативному вмешательству и его сроки.
2. ЛОР – определяет объёмное образование носовой полости в случае базальных грыж, признаки ликвореи.
3. Невропатологу – оценивает наличие неврологической симптоматики, задержку темпов развития ребёнка.
4. Офтальмологу – оценивает воздействие грыжи на зрительные пути, признаки внутричерепной гипертензии по результатам осмотра глазного дна.
5. Педиатру – оценивает наличие других аномалий развития органов и систем, соматическую патологию.
6. Генетику – выявляет наличие генетического характера заболевания, вероятности аномалий других органов и систем и прогноз повторения схожей патологии у следующего ребёнка
Пренатальная диагностика черепно-мозговых грыж
Диагноз можно поставить еще во время беременности. В случае большой опухоли возможно выявление патологии на УЗИ уже в начале беременности, также можно сделать необходимые выводы по изменениям анализов крови (в случае энцефалоцеле повышается концентрация белка АФП — альфафетопротеина), а также по анализу околоплодных вод.
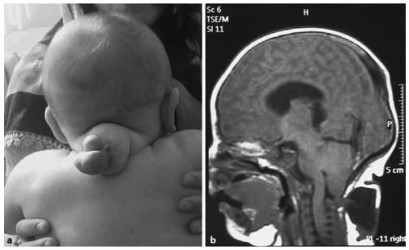
Дифференциальная диагностика черепно-мозговых грыж
Передние черепно-мозговые грыжи дифференцируют с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. Иногда черепно-мозговую грыжу принимают за липому, гемангиому и лимфангиому. Если имеет место внутриносовая мозговая грыжа, то ее путают с полипом носа.
Инструментальные методы обследования:
• Спиральная компьютерная томография (Sp-КТ).
• Эндоскопическое исследование полости носа.
Лечение черепно-мозговых грыж
Оперативное вмешательство обычно предпринимают в возрасте 1-3 лет. При быстро увеличивающихся грыжах и угрозе прорыва оболочек операция производится в любом возрасте, в том числе и у новорожденных.
Существует множество вариантов оперативного вмешательства при этой патологии, каждая из которых применяется в зависимости от характера черепно-мозговой грыжи.
Общий принцип – это иссечение грыжевого мешка и пластика грыжевых ворот – закрытие дефекта черепа во избежание рецидива грыжи.
Среди предложенных многочисленных способов оперативного лечения черепно-мозговой грыжи выделяют два основных: экстра- и интракраниальный.
Экстракраниальный способ заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.
Для закрытия дефекта используют аутотрансплантат из большеберцовой кости, хрящевые пластинки черепа плода, расщепленное ребро, консервированную костную ткань и др. У новорожденных пластика дефекта возможна за счет мягких тканей.
Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше года. Операцию производят в два этапа. Первый этап — интракраниальная пластика дефекта костей черепа, второй этап — удаление грыжевого мешка и пластика носа (выполняют через 3—6 мес).
После операции ребёнок в течение суток переводится в общее отделение, где пребывает с родителями. Спустя неделю его выписывают домой.
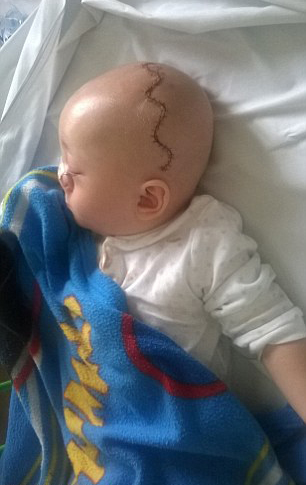
Период наблюдения после операции
В обязательном порядке ребёнок наблюдается оперирующим хирургом и ЛОР-хирургом в течение нескольких лет после операции. Срок наблюдения зависит от формы энцефалоцеле и возраста пациента, в котором он был прооперирован.
Первое обследование после операции, как правило, проводится через 3-6 месяцев. Перед консультацией необходимо провести Sp-КТ и МРТ – исследование.
Ранняя диагностика и своевременное лечение - ключи к успеху в коррекции аномалий лица. Если удается вовремя скорригировать костный дефект, то в дальнейшем кости ребенка начинают расти нормально.
Клиническое проявление
Менингоцеле шейно-грудной локализации, как правило, неврологически асимптомны. Кожа грыжевого мешка истончена и на его вершине в большинстве случаев отсутствует, что является причиной разрыва и инфицирования. При сакральной (пояснично-крестцовой) не редко клиническим проявлением является нарушение функции тазовых органов, вследствие фиксации и натяжении конечной нити спинного мозга.
Обычно выделяется три вида нарушений в формировании нервной трубки с расщеплением позвоночника и образования спинных грыж: spinabifida, менингоцеле и менингомиелоцеле. Спинная грыжа проявляется в виде выделения мешкообразной сумки на спине у ребёнка в районе крестцово-поясничной области. Образование оказывает влияние на функции таза, возникают различные порезы. Эта болезнь относится к тяжёлым неврологическим недугам, приводящих к полному обездвижению больного. Удачное лечение полностью излечивает болезнь.
Начало возникновения заболевания неизвестно. Существует закономерность, по которой в большинстве случаев проявляется этот недуг.
- Применение некоторых лекарственных препаратов будущей мамой.
- Употребление алкогольных напитков, наркосодержащих средств, курение.
- Недостаток в организме необходимых для ребёнка микроэлементов и полезных веществ для питания.
- Недостаток фолиевой кислоты.
- Инфекционные заболевания.
Нервная трубка формируется в организме будущего ребёнка на 22 день после оплодотворения. Она является основой для головного и спинного мозга. При возникших аномалиях в организации трубки её закрытие происходит неокончательно. В образовавшуюся щель выпячивается оболочка спинного мозга, спинномозговая жидкость, корешки спинных нервов. Образуется спинномозговая грыжа. Существует три теории возникновения заболевания.
- Теория Реклингхаузена. Она объясняет образование спинной грыжи на ранних этапах, связанных с дефектом нейроэктодермы.
- Теория Моргани. Объясняет возникновение болезни в первые три месяца беременности возникновением давления в спинномозговом канале, образованием позвоночного дефекта, формированием грыжи.
- По третьей теории объясняется образование менингомиелоцеле расстройством в темпе роста ткани мозгового канала. Создаётся несоответствие скорости роста костной ткани и нервной трубки.
Причиной развития недуга бывает наследственная предрасположенность.
Симптоматика будет зависеть от локализации и вида патологии:
- Если грыжа локализуется в области лба, смещаются глазницы, поэтому глаза у такого больного будут широко посажены.
- При межглазной грыже формируется расширения переносицы. Иногда такой дефект может быть незаметен невооружённым глазом и патологию можно выявить только при обследовании носовых ходов. Иногда такой вид грыжи ошибочно принимают за носовой полип, грыжа остаётся нераспознанной и ставится неправильный диагноз.
- Затылочное энцефалоцеле сопровождается уменьшённым размером черепа и умственной отсталостью.
Очень часто заболевание может встречаться изолированно, однако нередки случаи, когда патология сочетается с другими физиологическими дефектами, среди которых:
- паралич половины лица;
![]()
- волчья пасть;
- непроходимость носовых ходов;
- водянка головного мозга;
- нарушения функции глотания, речи, дыхания;
- нарушения зрения, слуха;
- задержки в умственном развитии.
- обычно протекает бессимптомно (отсутствует первичное поражение спинного мозга)
- Внимание: при наличии пролежней возможно изъязвление, что приводит к образованию открытых поражений
- Синдром фиксации спинного мозга с нарастанием неврологической симптоматики.
- по средней линии спины определяется непокрытое кожей грыжевое выпячивание нервной ткани, имеющее красноватый оттенок
- Чувствительные и двигательные нарушения в нижних конечностях
- Нарушение функции тазовых органов
- Редко задержка психомоторного развития
- Выраженность симптомов может быть различной.
Характеристика патологии
Сначала появляется костный дефект – spina bifida occulta. Это так называемое расщепление позвоночника, а именно одного или нескольких сегментов позвоночного столба. На данном этапе еще нет выпячивания, и никаких признаков патологии нет.
Менингоцеле – это уже следующий этап, при котором через уже образовавшийся костный дефект выходят наружу оболочки спинного мозга, под кожу. И данное образование заполнено ликвором – спинномозговой жидкостью. Выпячивание на этом этапе называется кистой, и она может вырастать до очень больших размеров.
Расщеплённый позвонок (spina bifida aperta)
Spina bifida aperta является наиболее тяжёлой формой заболевания. Это осложнение сопровождается не только параличом конечностей, но и недержанием мочи и кала. Карман со спинномозговой жидкостью визуально виден после родов. Патология характеризуется скоплением жидкости в кармане и другими нарушениями неврологического характера.
Неврологические нарушения зависят от расположения аномального мешка, Нарушение нормального функционирования организма приводит к параличу, уменьшению восприимчивости ощущений и неустойчивостью выводящей системы из организма, а также начинается процесс гидроцефалии. При этом сдвиге необходимо дренировать избыточную жидкость. В наше время число удачных операций менингомиелоцеле значительно выросло, благодаря современному оборудованию и реабилитационным мерам.
Что означает спинномозговая грыжа?
Спинномозговая грыжа (Spina bifida — расщепленный позвоночник) – внутриутробный дефект развития центральной нервной системы. Порок возникает внутриутробно на 3-4 неделе развития эмбриона. Причиной являються генетические нарушения.Классификация , виды спинномозговых грыж.
1. Оболочечная форма – менингоцеле – расщепление позвоночника, при котором происходит выпячивание твёрдой мозговой оболочки, но нервные структуры в процес не вовлекаются. Патологическая деформация затрагивает 1-2 позвонка. Симптомы очень скудные или отсутствуют. Патология диагностируется рентгенологически.
Показанием к хирургическому вмешательству является увеличение грыжевого мешка с угрозой его разрыва. Оболочечная форма грыжи, как правило, проявляет себя в достаточно раннем возрасте. Хотя при незначительном вовлечении мозговых оболочек в патологический процесс, постановка диагноза может затянуться и до подросткового возраста.
2. Корешковая форма – менингорадикулоцеле – помимо оболочек в дефект вовлекаются корешки спинного мозга. Корешки могут заканчиваться в грыжевом мешке или прорастать насквозь. От количества корешков, слепо заканчивающихся в грыжевом мешке, зависит степень тяжести и разновидность симптомов. Они варьируют от незначительной слабости в конечностях до значительных нарушений функций малого таза (недержание мочи, парез конечностей). Патологический процесс при такой форме затрагивает 3-5 позвонков.
3. Мозговая форма – менингомиелоцеле – в дефект вовлечены оболочки, корешки и спинной мозг. Симптомы тяжелые, ярко выраженные – патология развития конечностей, до полной обездвиженности. Патологический процесс может затрагивать до 8 позвонков. Обычно мозговая и корешковая формы грыж диагностируются ещё внутриутробно или же сразу после рождения ребёнка. Эти грыжи видно невооружённым глазом и постановка диагноза не представляет сложностей.
4. Кистозная форма – миелоцистоцеле – редкая форма, связана с тем, что концевой отдел спинного мозга расширен и выстлан внутри таким же эпителием, как и центральный канал. Нервные корешки в данном случае отходят от грыжевого мешка к межпозвонковым отверстиям. Степень выраженности клинических проявлений крайне тяжёлая – обездвиженность, грубые тазовые нарушения.

5. Скрытая форма – характеризуется небольшим дефектом позвонков или щелью между ними. Диагностируется только на рентгене, в месте аномалии часто можно обнаружить кожные дефекты. Чаще всего этот вид патологии наблюдается в крестцово-поясничном отделе. Это заболевание присутствует примерно у 20 % населения нашего региона. Именно скрытая форма спинномозговых грыж имеет особое значение для детей и подростков.
Причины заболевания и лечение
- У детей и подростков позвоночник особо уязвим. Это связано с тем, что наряду с интенсивным развитием всего организма – костного аппарата, нервной системы, отмечается повышенная нагрузка на весь детский организм и на позвоночник в частности. Именно в этот опасный период и может проявиться скрытая спинномозговая грыжа.
- Следующим неблагоприятным фактором является гиподинамия. Вследствие слабого развития мышечной системы у детей, имеющаяся деформация позвонков усугубляется и ведёт к обострению симптомов данного заболевания.
- Ещё одной важной причиной проявления спинномозговой грыжи являются спортивные и бытовые травмы. Часто о скрытой грыже родители не знают, имеющиеся незначительные симптомы (искривление походки, незначительное онемение конечностей и др.) не связывают с нарушениями структуры позвоночника. Поэтому в школе на физкультуре такие дети подвергаются довольно опасной для них нагрузке. Все эти факторы приводят к тому, что скрытые формы грыж начинают проявляться клинически, появляется боль в позвоночнике, в месте грыжи.
О пороке развития позвоночного столба можно судить еще по данным УЗИ диагностике в период беременности. При определении расщепления показаны дополнительные исследование – большое количество альфа – фетопротеина свидетельствует о предположительном дефекте нервной трубки. Также проводят амниоцентез – исследование околоплодных вод.
После рождения ребенка с предварительным подозрением на расщепление проводят рентгенографическое и компьютерное обследование позвоночного столба. Спинномозговая грыжа не редко сочетается с пороками развития отделов головного мозга, поэтому рекомендуется обследование и этого органа. Скрытое расщепление позвоночника необходимо дифференцировать с другими недугами – тератомами, фибромами, липомами. Не заращение дужек позвонков в некоторых случаях наблюдается у детей до 12 лет, данное состояние считается вариантом нормы.
Лечение спинномозговой грыжи для достижения положительного эффекта целесообразно проводить в первые дни после рождения. Нейрохирургическая операция требует высокого профессионализма врача, так как неправильная техника ее проведения может привести к травматизации спинного мозга. Во время выполнения операции удаляется мешковидное образование, спинной мозг возвращается в свое анатомическое положение, а расщепление закрывается путем пластики дефекта.
Хирургическим вмешательством терапия спинномозговой грыжи не ограничивается, в период реабилитации используются физиопрцедуры, лечение урологических проблем. Необходимо консультирование ортопедов, неврологов, психотерапевтов. Консервативное лечение медикаментами подбирается исходя из симптомов протекания спинномозговой грыжи.
Дети с нарушениями в функциях конечностей нуждаются в проведении реабилитационных мероприятий – массажей, физиотерапевтических процедур, комплексов гимнастических упражнений, использовании корсетов. Ребенок с расщеплением позвоночника должен постоянно находиться под контролем специалиста. Урологические проблемы решаются использованием специальных процедур и ношением памперсов.
Важно у малыша выработать рефлекс на акт мочеиспускания и дефекации в определенное время дня, это позволит ему в дальнейшей жизни чувствовать себя комфортно среди сверстников. Родители ребёнка должны пройти специальный курсы, на которых им расскажут о том как вести себя, на какие признаки ухудшения самочувствия у малыша обращать внимания.
При достаточном использовании реабилитационных мероприятий ребенок адаптируется к условиям жизни и ведет относительно нормальную жизнь. В зависимости от протекания болезни ему может потребоваться индивидуальное обучение. В тяжелых случаях нарушений в опорно – двигательных функциях используют инвалидную коляску.
Основные симптомы спинномозговых грыж:
- Боль может быть острая или ноющая, в зависимости от формы и тяжести процесса.
- Появляются нарушения в походке, могут появиться расстройства со стороны органов малого таза (даже недержание мочи, кала).
Диагноз ставится и подтверждается на основании клинических симптомов, рентгенологического исследования или МРТ.Дети и подростки со спинномозговой грыжей нуждаются в хирургическом лечении, с последующей антибиотикотерпией.
Профессор Виссарионов провел множество успешных операций по удалению спинномозговых грыж. Операция на позвоночник является эффективным средством лечения с благоприятным прогнозом.
Лечение врожденной спинномозговой грыжи
Качественная диагностика и лечение спинномозговой грыжи новорожденных сегодня ведется только в западных клиниках.
Лечение происходит в утробе матери, пока он еще не появился на свет.
И это очень разумное решение, так как почти все симптомы этого заболевания, кроме потери чувствительности, если она уже существует, можно устранить при помощи хирургической пренатальной операции.
Окончание формирования позвоночного канала приходится на 7 — 8 неделю беременности, в этот период и можно определить наличие аномалии у плода.
Пренатальная диагностика спинномозговой грыжи ведется так:
- Делается анализ крови матери на альфа-фетопротеин (зародышевый белок)
- Проводится УЗИ плода
- Производится пункция околоплодного пузыря (амниоцентез)
Общие данные
В большинстве случаев спинномозговая грыжа образуется в нижних позвоночниковых отделах. Это состояние считается одной из опаснейших патологий. Степень тяжести заболевания зависит от того, какой размер имеют незащищенные нервные ткани.
К сожалению, не обнаруженная вовремя спинномозговая грыжа может стать причиной инвалидности взрослого человека. Больной, оказавшись не в состоянии двигать ногами, испытывает затруднения, связанные с гигиеной и не может обойтись без посторонней помощи. В некоторых случаях патология провоцирует образование в оболочках головного мозга воспаления.
Формы патологии
Современные медики выделяют следующие формы заболевания:
- Миелоненингоцеле.
- Лиломенингоцеле.
- Менингоцеле.
Читайте также:



