Что делать если болит таранная кость

Голеностопный сустав находится на стыке костей голени и стопы. Это сочленение блоковидной формы довольно сложно устроено: оно соединяет обе берцовые кости, внутреннюю и наружную лодыжки, таранную кость, включает несколько групп связок и синовиальных сумок. Боль в голеностопном суставе – распространенное явление, поскольку при любом несвойственном ноге движении могут возникать его повреждения. Также неприятные ощущения появляются при заболеваниях голеностопа или всей нижней конечности.
Причины боли в голеностопном суставе и факторы риска
Если болит голеностопный сустав, сразу определить предпосылки для таких симптомов не всегда возможно.
Проблемы, которые могут касаться этой анатомической зоны и вызывать боль, условно классифицируют на такие группы:
- Травматические. Возникают при механическом повреждении и связаны с нарушением целостности суставных элементов.
- Воспалительные, инфекционно-воспалительные. Боль в этом случае обусловлена развивающейся воспалительной реакцией, отеком, инфекционным процессом.
- Дегенеративно-дистрофические. Нога в голеностопном суставе может болеть на фоне истончения и разрушения хрящевой ткани, суставных капсул, иных частей сочленения.
Травма или иное поражение голеностопного сустава может возникать у любого человека, но под действием болезни — неприятности более вероятны. Так, дистрофические заболевания обычно развиваются в пожилом возрасте, при обменных нарушениях. Быстрее прогрессируют патологии голеностопа у тех, кто работает стоя, а также у профессиональных спортсменов и людей, перенесших переломы, вывихи. Чаще проблемы с голеностопом появляются при лишнем весе, у лиц с плоскостопием и иными деформациями стопы.
Обычно травма сочленения возникает при повороте ноги вовнутрь или ее вывороте наружу. Это может произойти во время тренировок, при неудачном прыжке. Реже болит область сустава после падения на него тяжелого предмета, при сильном ударе.
Чаще всего боль травматического характера появляется при растяжении связок конечности. Из-за нарушения естественного движения стопы происходит разрыв волокон связок, либо их частичный надрыв. Чем больше волокон пострадало, тем тяжелее будет характер повреждения – в сложных случаях связка может разорваться полностью.
Признаки патологии таковы:
- резкая боль в суставе;
- появление отека;
- расплывающаяся гематома или небольшой синяк.

Переломы пяточной кости или лодыжки возникают реже, чем растяжения. Причиной переломов чаще всего становятся прыжки с высоты, падения. Симптомы схожи с признаками растяжения, но более выраженные. Когда болит голеностопный сустав снаружи, может быть сломана внешняя лодыжка. При поражении внутренней лодыжки появляется кровоизлияние с противоположной стороны конечности. Костное сочленение увеличивается в размерах из-за отека, при пальпации характерна резкая боль.
Еще один тип травмы – подвывих голеностопного сустава. Его причины аналогичны тем, что вызывают растяжение связок. У людей с большой массой тела, а также при общей слабости связочного аппарата подвывихи способны стать хроническими и повторяться регулярно.
Случается, что болят голеностопные суставы с двух сторон, причем такие ощущения прогрессируют со временем. Боль может вначале возникать только в одном сочленении, а затем появляется и с другой стороны. Носит сдавливающий, сжимающий характер, а по утрам дополняется сильной скованностью. Причиной является артроз голеностопного сустава, который возникает из-за нарушения кровоснабжения хрящей и их преждевременного износа. Без лечения артроз вызывает полное разрушение хрящевой ткани, сужение щели и разрастание костных остеофитов. Последние сдавливают мягкие ткани, нервы, в результате чего болевой синдром становится резким и постоянным.
Прочие заболевания, при которых болит голеностоп:
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
![]()
Артрит. Связан с воспалением сустава, может быть спровоцирован инфекцией, повреждением сочленения. Тяжелой аутоиммунной патологией считается ревматоидный артрит – это заболевание приводит к серьезной деформации парных суставов и обычно стартует с поражения пальцев рук.- Псориаз. Встречается редко, вызывает воспаление кожи и иногда осложняется разрушением суставов. Обычно возникает у людей в молодом возрасте.
- Ахиллит. Боль при ходьбе в голеностопном суставе может быть признаком воспаления ахиллова сухожилия. Также неприятные ощущения при ахиллите развиваются после бега, другой интенсивной нагрузки на ноги, ношения обуви на каблуках. Прочие признаки болезни – легкая припухлость голеностопного с устава, покраснение ноги.
- Подагра. Связана с накоплением солей мочевой кислоты в суставах. Вначале болезнь поражает большие пальцы ног, потом распространяется на голеностопы. При подагре болит сустав резко, порой нестерпимо, приступы плохо снимаются препаратами и усиливаются по ночам.
В редких случаях болит голеностоп на фоне остеохондроза пояснично-крестцового сегмента позвоночника. Боль в данном случае имеет иррадиирующий характер, отдавая в нижнюю конечность и распространяясь по всей ее поверхности. Острые боли в ноге способны возникать на фоне прострелов в пояснице, поэтому сочетаются с ними.

У будущих мам на поздних сроках гестации из-за большой нагрузки на ноги возникает боль в голеностопе при ходьбе. Такие явления особенно характерны для женщин, набравших лишнюю массу тела при беременности. По схожей причине страдают от болей в голеностопе люди с ожирением, причем у них намного выше вероятность повторяющихся травм конечностей.
Другими предпосылками для болевого синдрома в голеностопе являются:
- новообразования анатомической зоны (доброкачественные, злокачественные);
- ношение неправильно подобранной обуви;
- укусы насекомых, сопровождающиеся аллергической реакцией;
- варикоз, тромбофлебит;
- сосудистые заболевания брюшной полости;
- остеопороз костей.
Первая помощь
В остром периоде важно:
- прикладывать к голеностопному суставу лед;
- принимать обезболивающие, противовоспалительные препараты;
- строго ограничивать нагрузку на ногу;
- наносить на кожу противоотечные мази;
- приподнимать ногу выше уровня тела во время сна, отдыха.

Срок ношения повязки, гипса зависит от тяжести травмы. При переломе он может достигать 3-4 недель, при растяжении – 1-2 недель. Если самовольно уменьшить время лечения, эластичность связок и мышц снизится, что в будущем грозит развитием хронических заболеваний сустава.
Диагностика поражений голеностопа
В ситуации, когда болит голеностоп, определить причину неприятных ощущений можно только при проведении диагностики. Без постановки правильного диагноза невозможно назначить эффективное лечение, и боль будет сохраняться. Следует обратиться за помощью к травматологу или ортопеду. Врач осмотрит ногу, произведет пальпацию, физикальные тесты с активными и пассивными движениями голеностопа, после чего сделает предварительное заключение.
Самым простым и популярным методом выявления причины боли в голеностопном суставе является рентгенография.
На снимке можно обнаружить такие объективные признаки:
![]()
сужение или сращение суставной щели;- заполнение щели соединительной тканью;
- признаки остеосклероза – отмершие участки тканей;
- явления остеопороза – истончение наружного слоя костей;
- наличие кист, нагноения, опухолей;
- атрофия капсулы или иных элементов сустава;
- эрозии;
- очаги воспаления;
- костные остеофиты;
- уменьшение или увеличение объема синовиальной жидкости.
При недостаточности данных для постановки диагноза больному рекомендуется выполнение КТ или МРТ сустава. При сосудистых заболеваниях проводят УЗИ с допплерографией. Если болит голеностопный сустав на фоне перелома, тяжелой сочетанной травмы, нередко делают лечебно-диагностическую артроскопию с удалением обломков кости, частиц гноя, излившейся крови, омертвевших тканей.
Лечение боли в голеностопном суставе – основные методы
Если болит, постоянно ноет голеностопный сустав, что делать больному? Выбор методов терапии зависит от поставленного диагноза.
При большинстве заболеваний показано консервативное лечение:
- НПВС (Ибупрофен, Кетонал, Мелоксикам, Аркоксиа). Помогают снять воспаление, обезболивают. Применяются в острой стадии любых патологий сустава. Могут использоваться и в форме мазей, которые наносят на пораженную зону.
- Хондропротекторы (Структум, Дона, Хондроитин, Глюкозамин). Принимаются длительным курсом, помогают восстановить хрящ голеностопных и других суставов. Особенно показаны для лечения и профилактики артроза.
- Кортикостероиды (Кеналог, Дипроспан). Вводятся в область сустава, помогают быстро и надолго снять воспаление. В основном, применяются на запущенной стадии артроза, при ревматоидном, псориатическом артрите.
- Противоподагрические средства (Аллопуринол, Колхикум). Помогают снизить уровень мочевой кислоты в крови, устраняют боль и воспаление при подагре.
- Противоотечные препараты (мази Лиотон, Гепариновая). Показаны против отека, для снижения проницаемости сосудов.

После травмирования, а также при артрозе обязательно назначается физиотерапия (магнит, парафин, ванны, электрофорез). Этот вид лечения боли в тканях голеностопного сустава помогает восстановить кровообращение, усилить микроциркуляцию крови, ускоряет реабилитацию и предотвращает различные осложнения. В тяжелых случаях назначается хирургическое лечение. Обычно оно показано только при открытых переломах, отломах костей, нагноении тканей, сложных формах артрита.
Лечение боли в голеностопном суставе может дополняться нетрадиционными способами, но только вместе с консервативной терапией.
Вот эффективные рецепты для лечения болевого синдрома:
- Примотать к ноге кусок соленого сала, оставить на ночь для снятия отека, уменьшения неприятных ощущений.
- Соединить поровну соль и мед, сделать компресс к ноге на ночь.
- Измельчить огурец, приложить кашицу в форме примочки к ноге против воспаления, покраснения. Оставить на 2-3 часа.
- Заварить ложку травы сабельника стаканом воды, настоять час. Пить по 100 мл трижды в день от воспаления курсом в 1 месяц.
Меры профилактики
Чтобы не знать, как болит голеностоп и не столкнуться с заболеваниями сустава, нужно следить за общим состоянием здоровья и соблюдать такие советы:
Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
- практиковать разумные физические нагрузки, аккуратно выполнять все упражнения, не забывать про предварительную растяжку и разогрев мышц, связок;
- при ощущении сильной усталости в ногах дать им отдохнуть, прекратить выполнение работы или тренировку;
- во избежание повреждений носить только удобную, анатомически подобранную обувь из натуральных материалов;
- своевременно осуществлять лечение всех воспалительных, инфекционных заболеваний;
- контролировать вес, качественно и разнообразно питаться, пить витамины, при необходимости, применять специально подобранные диеты для похудения.
В возрасте старше 45-50 лет стоит регулярно посещать специалиста для раннего выявления артроза и предупреждения его прогрессирования. Это поможет сохранить здоровье суставов в будущем.
Когда болит косточка сбоку на щиколотке ноги с внешней стороны или с внутренней, это свидетельствует о патологических нарушениях, которые возникают по той или иной причине. Иногда образуются шишки или наросты, что говорит о возможном смещении таранной косточки (главная кость щиколотки).
Болевой синдром доставляет человеку не только дискомфорт, но и может привести к образованию более серьезных заболеваний. Или быть симптомом болезни.
Характерные особенности щиколоточных костей
Структура щиколотки представляет собой сочленение из 3-х костей – таранной, малоберцовой и большеберцовой. Именно таранная соединяет между собой все костные фрагменты, из-за чего выполняет функцию опоры. Определить расположение этой кости легко – она выпирает в боковые стороны. Если воспаляется таранная кость, то всегда образуется шишка на щиколотке ноги.

Причины болей и симптомы
Болевые синдромы в зоне щиколотки возникают по таким причинам и факторам:
- Артрит любой этиологии. Патология отличается латентностью течения на протяжении достаточно длительного времени. Обостряется при инфицировании организма. Особенность – боль возникает не только в области щиколотки, но и на других суставах. Симптоматика нарастает медленно, особенно при дегенеративных видах артрита. По мере прогрессирования патологии изнашивается соединительная хрящевая ткань. Если же артрит возник на фоне травмы (посттравматическая форма), то возможен разрыв и смещение соединительных тканей. Для моноартрита характерно поражение только одного сустава, для полиартрита – нескольких сразу. Распознать наличие данного патологического нарушения легко – повышается температура кожи в пораженном месте, участок краснеет.
![]()
- Болеть косточка сбоку щиколотки на ногах может по причине развития тендинита. Для болезни характерны воспалительные процессы, локализующиеся в области совмещения костей с сухожилиями. Из-за воспаления сухожилие может частично разорваться, вызывая боль и образуя отёчность. Кожный покров краснеет, боль – острая и продолжительная. Чаще всего заболевание возникает после значительных физических перенагрузок на ноги, по причине возрастных отклонений, травм, инфицирования и нарушений процессов иммунного характера.
- Еще одна причина – бурсит. Воспалительные изменения локализуются в суставной сумке, если говорить конкретней, то в местах скапливания синовиальной жидкости. Боль носит резкий характер с внешней стороны щиколотки. Возникает на фоне длительного стояния на одном месте или движения пешком, физических нагрузок. По мере развития патологии отмечается гиперемия кожного покрова, скованность движений.
- Мягкая шишка на ноге возле щиколотки свидетельствует о развитии артроза голеностопного. Воспалительные процессы задевают и внутренние стороны, и внешние. Отличительные особенности – скованность движений после пробуждения или длительных статических положений. Если артроз деформирующей формы, то возможно наличие своеобразного хруста при движении, разрастание косточки, сильная отёчность. Чаще всего возникает по причине травмирования таранных и большеберцовых костей.
![]()
- При проявлении подагры болевой синдром носит дергающий, приступообразный и интенсивный характер. Продолжительность боли – от 2-х часов до многих суток. Симптомы – покраснение кожного эпидермиса, опухание, горячность кожи при пальпации.
- Спровоцировать боли косточки на ноге сбоку может неудобная обувь. Это высоченные каблуки, чрезмерно узкие туфли, пережимающие ноги тонкие ремешки и прочее. Чаще всего человек начинает еще и хромать. Но если поменять обувь на более удобную, воспалительный процесс прекращается, боль и опухоль проходит.
- Еще один фактор – чрезмерные физические нагрузки. Это может быть ношение непосильного груза, из-за чего повышается нагрузка на нижние конечности в области щиколотки. Или же силовые виды спорта. Признаки – отёчность, боль.
- Растяжение связочного аппарата всегда сопровождается гематомами, покраснением, болевым синдромом, сильной опухолью. Возможно выворачивание внутрь пяточной области.
- Переломы. Болевой синдром пульсирующий и тупой, ирраиидирует по всему голеностопу и в коленные суставы. Перелом может возникнуть в плюсневых или пяточных костях. Всегда образуется шишка на ноге возле щиколотки в виде сильной припухлости. Зачастую сопровождается кровоизлиянием в виде гематом, которые распространяются по внутренней части голеностопного сустава.
- Если болит косточка на ноге сбоку щиколотки с внутренней стороны, можно рассуждать о вывихе.
![]()
Если причиной болей стало какое-либо заболевание, больной должен отслеживать собственный вес. Если есть излишняя масса тела – необходимо худеть. Дело в том, что в этом случае значительно усиливается нагрузка на нижние конечности, что мешает полноценному излечению и приводит к скорейшему прогрессированию.
Оказание первой помощи
Логичный вопрос – что делать, если болит косточка в щиколотке на ноге? Ответ очевиден – обращаться за квалифицированной помощью к специалистам, которые проведут тщательное обследование, направленное на выяснение причины образования болей, шишек и прочих проявлений. Только после диагностических мероприятий может быть назначено адекватное лечение.
Если причиной является травма, вам потребуется первая доврачебная помощь. Нужно сделать следующее:
- Пострадавшему придать удобное положение: сидя или лежа, но так, чтобы конечность была приподнята вверх;
- Зафиксируйте область лодыжки при помощи эластичного бинта. Если такового нет, возьмите обычный, но обязательно приложите дополнительно шину;
- Чтобы купировать болевой порог, дайте больному анальгетик и приложите к щиколотке холод;
- Вызовите бригаду скорой помощи или отвезите человека в больницу к травматологу.
![]()
Традиционная терапия
Выбор медикаментозного лечения основывается на причине болей в области щиколотки. Если это открытый перелом, то проводится хирургическое вмешательство, если есть смещение кости – осуществляется вправка.
При заболеваниях назначаются такие группы препаратов:

Что рекомендует народная медицина
Перед использованием рецептов, обязательно проконсультируйтесь с лечащим доктором. Потому что не может одно и то же средство активно применяться при различных заболеваниях и состояниях.
- Делайте контрастное обливание нижних конечностей. Это ускорит кровообращение, улучшит обменные процессы, что приведет к скорейшей регенерации хрящевых тканей.
- Если шишки на щиколотках ног появились по причине травмирования, делайте компресс из натурального мёда и морской соли (можно использовать каменную). Соедините компоненты в равном соотношении, тщательно смешайте и нанесите на поврежденный участок щиколотки. Сверху наложите сухую мягкую ткань и зафиксируйте бинтом. Процедуру желательно делать перед сном, компресс оставлять до самого утра.
- Купировать болевой синдром можно при помощи сырого картофеля. Для этого очистите клубень, промойте под проточной водой и натрите на мелкой терке. Далее слегка отожмите картофельный сок, а оставшуюся массу перенесите на марлевую повязку. Приложите к щиколотке, оставьте на 4 часа. Обязательно поверх марлевой повязки наложите полиэтилен или пищевую пленку, а сверху укутайте шерстяным шарфом.
- Если шишка на щиколотке ноги с внешней стороны сильно отекла, делайте растирку. Для приготовления средства вам понадобится 1 грамм мумие и 20 капель розового масла. Мумие измельчите до порошкообразного состояния, соедините с маслом и перемешайте. Втирать в воспаленное место несколько раз в сутки.
- Используйте для растираний эфирные масла. В данном случае подойдет масло пихты, герани, хвои, мирты.
- Снять отёчность помогает ножная ванночка из отвара семян льна. Отвар можно сделать так: на стакан кипятка вам понадобится всего 1 ч. л. льна. Варить не более 15-ти минут, настаивать 60 минут.
- Наложите на пораженную область маску из голубой глины. Приобрести её можно в аптеке.

Профилактические мероприятия
Для того чтобы предупредить развитие заболеваний суставов, необходимо придерживаться правил профилактики. Также такие меры позволят укрепить опорно-двигательный аппарат, благодаря чему костная и суставная система становится менее подвержена вывихам, переломам и растяжениям.
- Всегда носите только удобную обувь. Следите за тем, чтобы она не передавливала кровеносные сосуды. Если надеваете туфли на высоком каблуке, то в течение дня давайте ногам отдых. Материал обуви должен быть мягким. Отдайте предпочтение ортопедическим моделям;
- Занимайтесь умеренными видами спорта, делайте ежедневно зарядку, разрабатывайте область щиколоток. Это делать вы можете, лёжа на диване, сидя за рабочим столом и т. д. Вращайте стопой в разные стороны, имитируйте ходьбу, переминаясь на месте с носка на пятку;
- Если к концу дня вы чувствуете усталость в ногах, сделайте себе расслабляющую ножную ванночку. Для этого используйте морскую соль, лекарственные травы;
- Если после работы у вас сильно болят щиколотки – приложите на несколько минут (не более 5-ти) лёд;
- Обязательно в течение дня старайтесь хотя бы раз в 1 час приподнимать ноги вверх. Это нормализует кровообращение и предупредит застойные явления;
- Не носите непосильные тяжести и откажитесь от силовых видов спорта;
- 2-4 раза в неделю делайте массаж нижней части ног;
- Каждый день совершайте прогулки пешком;
- Если вы занимаетесь спортом и существует риск травмирования щиколотки, растяжения связок, обязательно обматывайте ноги эластичным бинтом или пользуйтесь специальными приспособлениями;
- Для укрепления костного аппарата ешьте блюда на основе желатина, дополнительно потребляйте кальций.
Итак, если вы будете своевременно обращаться за квалифицированной помощью в клинику, это позволит избежать возникновения патологий. Не думайте, что боль в косточке щиколотки – это временное явление. Скорее – предвестник развивающихся заболеваний. Сохраняйте костный аппарат, воспользовавшись профилактическими мероприятиями.
Голеностопный сустав ноги человека представляет сложное по строению и функциональной нагрузке сочленение костей, большое количество связок, мышц. Таранная кость (os talus ) – своеобразный костный амортизатор, разделяющий между собой стопу и голень. Плотно окружённый мышцами и связками, самый крупный мениск человеческого костного скелета не имеет ни одного мышечного крепления. Его интересная форма, необычное строение, местоположение позволяют выдерживать и распределять на другие элементы стопы огромные нагрузки.
Анатомия и значение таранной кости
Таранная кость — не из тех костей, которые можно изъять из скелета, пустить на создание, например, Евы и продолжить вполне комфортную жизнь.
Значение этой небольшой, на 70% покрытой хрящевой тканью и не прикреплённой ни к одной мышце косточки, переоценить невозможно.
Располагаясь между берцовыми костями и голеностопом, она практически принимает на себя всю статическую и динамическую нагрузку от тела, перераспределяя её на ступни.
В таранной кости выделяются такие функциональные зоны, как:
- Тело;
- Головка;
- Шейка;
- Задний отросток.
Чаще других диагностируется перелом шейки или тела, значительно реже случается перелом заднего отростка таранной кости.
Головкой таранная кость входит в контакт с ладьевидной костью, нижняя её часть соединяется с пяточной костью, а тело с двух сторон обхватывают большеберцовая и малоберцовая кости. На заднем отростке выдаются два бугорка — латеральный и медиальный, разделённые сухожилием.
Вопреки мнению некоторых специалистов, таранная кость довольно хорошо снабжается кровью, благодаря трём артериям: задней большеберцовой, передней большеберцовой и малоберцовой.
Расположение
Сложное анатомическое строение голеностопа человека,состоящего из системы костей, мышц и сухожилий, позволяет опираться при движении беге, ходьбе, прыжках) не на всю плоскость ступни, а на несколько её ключевых опорных участков, что делает возможным комфортное, быстрое передвижение с качественной амортизацией.
Механизмы и причины переломов
Причиной такой серьёзной травмы являются чрезмерные резкие нагрузки в области голеностопа, которые провоцируются:
- Неловким движением во время занятий спортом, балетом и подобными упражнениями.
- Падением с высоты;
- Воздействием тяжёлого предмета на нижнюю часть ноги.
Сильный выгиб стопы в подъёме (как в балетной позиции на носках) может привести к перелому шейки, а обратное сгибание, превышающее запас прочности — заднего отростка. Если же такой перегиб сопровождается подворотом, то возможен разлом наружного отростка.
При вертикальном ударе, кость защемляется между берцовыми и пяточной костями, и происходит компрессионный перелом таранной костис образованием осколков.
Кроме того, резкое тыльное разгибание плюс осевая нагрузка или сильное подошвенное сгибание часто заканчиваются вывихом или смещением тела таранной кости.
Стопа как часть скелета человека
Человек является единственным биологическим видом, имеющим сложное сводчатое устройство стопы.
Также приспособлением к прямохождению являются такие особенности стопы, как:
- более короткие и массивные кости пальцев, вынужденных выдерживать постоянную нагрузку;
- длинная вытянутая предпальцевая часть;
- значительно меньшая гибкость и подвижность суставов по сравнению с кистью;
- большая плотность костной ткани, плотная кожа и жировая прослойка для предохранения костей и суставов от травм;
- обилие и большая плотность нервных окончаний, позволяющих реагировать на информацию об окружающей среде и целесообразным образом корректировать характер движения.
Формы и классификация
Независимо от локализации перелома (шейка, тело, головка), выделяют четыре основные их типа:
- Перелом таранной кости без смещения;
- Перелом таранной кости со смещением, с сопутствующим подвывихом в подтаранном суставе;
- Вывих в таранно-ладьевидном суставе;
- Вывих тела таранной кости в голеностопе.
Как и другие переломы, перелом таранной кости бывает закрытой и открытой формы.
Связочные и суставные сочленения, непосредственно сопряжённые с костью
Шаровидной формы таранно – пяточный ладьевидный сустав включает: таранную костную головку, сферу передней и верхней пяточной кости, ладьевидную косточку. Взаимосвязь движений подтаранного с таранно-пяточным ладьевидным суставом определяется осью вращения, единой для обоих сочленений. Она проходит через костную головку, пяточный бугор. Движение идёт вокруг этой оси, его угол равняется приблизительно 55-ти градусам. Помимо осевого центрирования, таранно-пяточный ладьевидный сустав объединяется с подтаранным межкостной связкой.
Надпяточная кость не имеет прикреплений мышц, но плотно окружена ими и сухожилиями, соединяющими голень со ступнёй.
Кровоснабжение тарана обеспечивается системой связок и несколькими кровеносными ветвями непосредственно от близлежащих артерий. При нарушенном кровоснабжении, например, при переломах шейки, особенно вместе с вывихом, могут наступить тяжёлые последствия: асептический некроз, образование ложного сустава шейки.
Симптомы и другие способы диагностики
Симптоматика переломов таранной кости часто схожа с другими травмами в этой области, например, растяжением связок:
- Отёчность и боль в области голеностопа;
- Сильная боль при попытке встать или движении большого пальца;
- При наличии смещения, визуальная деформация голеностопа;
- Заклинивание и крепитация (хруст) отломков при пальпации.
Осложнения
Самым частым и при этом самым опасным осложнением перелома является асептический некроз кости. При этом происходит отмирание костной ткани. Нередко в этом случае присоединяется инфекция. В этом случае проводят артродез (обездвиживание) голеностопного, а иногда и подтаранного суставов.
К еще одному распространенному осложнению можно отнести нарушение работы голеностопного сустава. В данном случае при своевременной диагностике и лечении прогноз остается благоприятным.
Последствия перелома таранной кости стопы
И без того сложная травма тарной кости, зачастую осложняется трещинами костей лодыжки, пяточной кости или разрывом межберцового синдесмоза, что влечёт за собой:
- Повреждение хрящей, нервных волокон и кровеносных сосудов;
- Остеомелит;
- Асептический некроз кости;
- Деформирующий артороз;
- Функциональные нарушения голеностопа;
- Устойчивый болевой синдром.
Впоследствии такие травмы могут привести к утрате трудоспособности и полной инвалидизации.
Самый редкий подвид
Краевой перелом составляет только 1% от общего количества переломов конечностей.
Но, несмотря на небольшую статистику, повреждение считается тяжёлой травмой, приводит к инвалидности пострадавшего.
Краевой перелом без смещения приводит к недостаточному кровоснабжению стопы, что чревато повреждением целостности сосудов, нарушается функционирование голеностопного сустава.
Это заболевание может спровоцировать некроз.
Первая помощь
Неотложная помощь при подозрении на перелом таранной кости ничем не отличается от таких же мер при любом другом переломе:
- Дать пострадавшему обезболивание: Анальгин, Ибупрофен, Кеторол, Нимесил (таблетированные или в инъекциях).
- Уложить или усадить так, чтобы повреждённая конечность не подвергалась дальнейшей нагрузке.
- Вызвать скорую помощь.
- Если характер травмы позволяет, снять обувь, носки и наложить фиксирующую повязку.
- При обнаружении открытых ран, перед наложением повязки, обработать их антисептиком.
- Прикладывать холод к травмированной области, контролируя время (если это лёд, накрошенный в пластиковый пакет, через каждые 10 минут, снимать на 2-3 минуты), чтобы избежать обморожения.
- При необходимости, самостоятельно, как можно быстрее и бережнее доставить больного в ближайшее медучреждение.
Следует знать, что в случае запоздалого обращения к врачу при переломе таранной кости, последствия могут быть самыми нежелательными от продолжительного лечения и реабилитации, до ампутации части ноги.
Как лечить
После травмы пострадавшему необходимо оказать первую медицинскую помощь:
- Нужно вызвать скорую помощь, а до ее прибытия постоянно находиться рядом с потерпевшим.
- Если можно, то желательно аккуратно зафиксировать ногу, чтобы кость еще больше не повреждалась.
- Дать обезболивающее или приложить лед.
После прибытия в больницу на ногу больного накладывается гипсовая повязка, которую нужно носить до 3 месяцев. За все это время ему запрещается опираться на больную ногу, а после того, как гипс будет снят, ему разрешено начинать ходить, постепенно увеличивая нагрузку. Само собой, нужно соблюдать все рекомендации врача.
Бывают случаи, когда за долго обломки не срослись, то назначается компрессионный остеосинтез, способствующий заживлению. Сосуды были повреждены обломками, то нарушается кровообращение, и чтобы его наладить, назначается хирургическое вмешательство.
Методы лечения
При подозрении на перелом таранной кости,следует незамедлительно обратиться к ортопеду или хирургу.
Он проведёт обследование, поставит диагноз и назначит соответствующее лечение. В зависимости от характера перелома, могут применяться следующие методы лечения:
При этом необходимо принимать обезболивающие и обеспечивать травмированной ноге приподнятое положение, во избежание развития отёка. Эффективность консервативного лечения составляет 45-50%. По завершении программы реабилитации, полный функционал сустава восстанавливается, начиная с третьего месяца, в зависимости от возраста и других индивидуальных особенностей организма.
Это врачебная манипуляция сопоставления частей сломанной кости без нарушения мягких тканей окружающих сустав. Процедура очень болезненна и выполняется только после внутрикостной анестезии.
Пострадавшего укладывают на живот. Ортопед сгибает ногу пациента в коленном суставе, одной рукой вытягивая пятку, другой сгибает стопу так, чтобы закрыть смещение, после чего накладывает иммобилизующую повязку. Через семь недель гипсовую повязку меняют на новую при сгибе стопы уже под углом 90º.
Пациент носит повязку до четырёх месяцев со дня наложения. После этого срока гипс снимают, и при удовлетворительных контрольных снимках, назначают программу реабилитации.
Хирургическое вмешательство с целью обнаружения и устранения травматических изменений костей и мягких тканей.
Реабилитация после перелома
К счастью, несмотря на всю тяжесть травмы, наступает этот чудесный момент снятия гипса. Когда таранная кость срослась, наступает очень важный период, во время которого ко всей ноге должны вернуться её утраченные функции и возможности. Курс реабилитации может быть как коротким, так и длинным. Он всецело зависит от рекомендаций лечащего врача. Обычно в период восстановления функциональности ноги осуществляют следующие процедуры:
- Различные упражнения, направленные на укрепление и расслабление мышц ног, которые проводятся исключительно в тёплой воде.
- Несколько сеансов специального лечебного массажа, который способствует улучшенному кровообращению пострадавшей ноги.
- В самых тяжелых случаях назначается курс электрофореза с применением калия и новокаина. Этот метод считается самым эффективным. Он поможет встать на ноги в самый кротчайший срок.
Если во время реабилитации выполнять все эти процедуры, то это значительно уменьшит время на восстановление функций ноги и сустава. Также для эффективности лечения его можно дополнить специализированными упражнениями для голеностопа. Главное, не переусердствовать – это ни к чему хорошему не приведет.
Восстановительный период
Послеоперационный период может быть отягощён различными осложнениями, развившимися вследствие:
- Некачественного проведения закрытой репозиции;
- Некачественного выполнения остеосинтеза;
- Травмирования систем и тканей в процессе формирования доступа;
- Серьёзных нарушений иннервации и кровообращения внутри сустава;
- Несоответствия нагрузок и несвоевременности восстановительных программ.
Большое лечебное воздействие оказывают:
- Комплексы ЛФК;
- Акватерапия;
- Лечебный массаж;
- Различные процедуры физиотерапии.
Однако индивидуальный комплекс процедур для каждого отдельного случая составляется лечащим врачом с учётом анамнеза, возрастных, гендерных особенностей и прочих нюансов.
В реабилитационный период не следует форсировать увеличение нагрузок, повышая их постепенно в безопасном режиме. Также не стоит забывать о диспансерном учете и контрольных рентгеновских снимках не реже 1 раза в месяц.
Анатомия стопы
Основную часть функций выполняют своды, благодаря которым происходит амортизация, требуемая для защиты других суставов, в том числе позвоночника от чрезмерных нагрузок. Большую роль играет здесь и кубовидная кость.
Главными элементами стопы являются кости скелета, соединенные между собой суставами, связками, сухожилиями и мышцами.
Роль амортизатора играют своды стоп – продольный и поперечный. Их образуют кости, суставы, мышцы, сухожилия, делая ногу гибкой. Благодаря такому строению нагрузка распределяется равномерно между первой, пятой плюсневыми костями и пяткой.
Костный скелет стопы образуется из 3 отделов:
- предплюсна (7 костей, расположенных в два ряда);
- плюсна (5 коротких трубчатых костей);
- фаланги – самые маленькие кости пальцев.
Можно самостоятельно нащупать, где находится кубовидная кость, говоря простым языком – с внешней стороны стопы от пятки она будет первой по направлению к фалангам пальцев. Это довольно плотный костный массив, и сломать его крайне сложно.
Наиболее встречающиеся заболевания стоп
Сложное строение и большие ежедневные нагрузки, которые выдерживают ноги, часто приводят к болезням ступней. В зоне риска находятся спортсмены и люди, чья трудовая деятельность связана с постоянным положением стоя.
Патологии стоп имеют определенную симптоматику и доставляют человеку дискомфорт. Запущенные заболевания снижают работоспособность и могут привести к инвалидности.
Наиболее распространенные травмы и болезни:
- вывихи,
- трещины в костях,
- растяжения связок,
- деформация плюсневых костей,
- воспаление мягких тканей,
- плоскостопие,
- артрит,
- пяточная шпора,
- бурсит,
- тендинит,
- остеохондропатия,
- крючковидные пальцы,
- мозоли,
- поражения сосудов,
- ущемления нервов.
Рассмотрим более подробно некоторые патологии стоп.
Деформации подвержен плюснефаланговый сустав большого пальца. Болезнь чаще всего возникает в возрасте 40 лет и чаще встречается у женщин. Образование шишки на суставе большого пальца, деформация других структурных компонентов стопы связана с травмами скелета стопы, врожденными патологиями или приобретенными деформациями ног в тазу, коленях или голеностопе (например, плоскостопие, избыточный вес, длительное стояние, перегрузки суставов из-за бега или прыжков, артриты, эндокринные изменения).
Болезнь имеет три стадии с прогрессированием. Лечение нужно начинать на начальных стадиях, иначе возникает риск хирургического вмешательства.
Воспалительный процесс, который может возникнуть во всех сочленениях стопы. Патология характеризуется болью, отеками, покраснением на участке поражения, ухудшением общего состояния (повышение температуры, слабость, боль в мышцах, нарушение сна, сыпь), частичным или полным нарушением функций сочленения.
Причины: системные болезни соединительных тканей, инфекции и воспаления суставов, аллергические реакции, последствия ушибов, синовитов, обменные нарушения в суставе, сифилис, туберкулез. Лечение начинается с устранения причин.
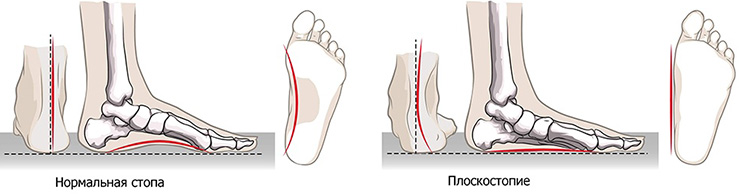
Характеризуются изменением формы, длины костей, укорочением сухожилий, патологией мышц, суставов и связок стопы. Виды деформаций: плоскостопие — уплощение поперечного или продольного свода стопы, нарушение амортизационных способностей ступни, происходит по причине нагрузок на ноги, рахита, остеопороза, ожирения, косолапость — имеет врожденный характер, происходит укорочение стопы из-за подвывиха в голеностопе.
Деформация развивается из-за парезов или параличей, травм мягких тканей, скелета ног.
Шишка, возникающая в результате костного нароста на внешней стороне головки плюсневой кости, который сдавливает ткани, деформирует сустав и стопу. Возникают сильные боли и нарушение походки. Лечение проводится консервативными методами. Если изменения становятся сильно выраженными, проводят операцию.
Симптом заболевания —, боль в плюсне по причине врожденных или приобретенных патологий. Болевой синдром возникает из-за механических травм, воспалений тканей, нейрогенных изменений. Стопа может визуально видоизмениться.
Такое обобщающее определение, как метатарзальная кость, возникает из-за травм косточек стопы, болезней суставов — артритов и артрозов. Так как косточки стопы имеют небольшой размер и соединены малоподвижными сочленениями, они подвержены травматическим повреждениям. При этом трещины могут не влиять на подвижность ступни, по этой причине пострадавший своевременно не обращается за медицинской помощью. Возникает риск образования костных мозолей, сдавливание мягких тканей и нервов.
Локализуется в переднем отделе стопы, приводит к выпуклости из-за опухолевидного утолщения нервов, которые передают импульсы в пальцы ног. При пальпации человек испытывает дискомфорт, боль и скованность при ходьбе в пальцах, онемение, отечность и покалывание в ступне.
Болезнь требует длительного лечения, заключающегося в применение мазей и кремов для снятия воспалительного процесса. Операцию проводят только при переломах и смещении костей, а также при запущенной форме болезни Мортона.
Читайте также: