Что можно есть при дерматомиозите
Гелиотропная сыпь при дерматомиозите проявляется в 75% случаев от общего числа пациентов с таким диагнозом. При заболевании двигательная функция мускулатуры нарушается. Важно вовремя заметить заболевание и начать лечение.

Особенности и причины
Заболевание нельзя назвать распространенным. Подтверждение диагноза наблюдается в среднем у 5 человек на один миллион. Специфика болезни встречается у пожилых людей, пересекших 50-летний рубеж, или у детей, не достигших пятнадцатилетнего возраста.
- Какие факторы провоцируют появление миозита
- Межреберный миозит: лечение недуга
Вредоносные микроорганизмы могут долго просуществовать в теле человека, пока не появится провоцирующий механизм. В его роли может выступать:
- Острые инфекционные заболевания.
- Частые стрессовые ситуации.
- Аллергическая реакция.
- Вакцинация.
- Солнечный удар или перегрев организма.
- Переохлаждение.
Чаще болезни подвержены женщины, мужчины болеют дерматомиозитом почти в два раза реже. Не стоит упускать факт, что болезнь имеет генетическую предрасположенность. Причины становятся лишь пусковым механизмом, вследствие которого начинается процесс поражения мускулатуры.
Симптомы заболевания

Начало заболевания не прогрессирующее, симптомы дерматомиозита проявляются постепенно. Слабость в мышцах ног и рук неуклонно растет, в некоторых случаях мышечная слабость проявляет себя в течение 5 лет в качестве редких, неназойливых болевых синдромов. Больные жалуются на следующие проявления симптомов:
- болевой синдром в мышцах,
- слабость в конечностях,
- повышение температуры тела, лихорадочное состояние,
- кожные сыпи, в том числе гелиотропный вид сыпи,
- ходьба по лестнице, подъем с кровати сопровождаются трудностями в виде болевых ощущений и дискомфорта,
- отечность мышц, локализованная очагом поражения,
- синдром Рейно.
В редких случаях симптоматика набирает резкие обороты. В течение 2-4 недель организм человека выдает полную клиническую картину болезни.
Дерматомиозит, как и многие аутоиммунные заболевания, протекает в трех формах:
- Острая, для которой характерен пик проявления симптомов. В этот период в организме больного может происходить распад мышечной ткани, который вызывает интоксикацию организма. Мускулатура подвергается обездвиживанию, существует риск поражения сердечно-сосудистой системы вплоть до летального исхода. Острое течение болезни развивается стремительно, для проявления осложнений достаточно 2-3 месяца.
- Подострая , с наблюдением снижения активности развития поражения. Проявляется после удачного на первый взгляд лечения дерматомиозита. Однако, по прошествии некоторого времени, болезнь рецидивирует, поражая внутренние органы. Симптомы развиваются достаточно медленно, проявление полной клинической картины может занять от года до двух лет.
- Хроническая, развивается, когда болезнь приобретает частый или постоянный характер, но имеющей более благоприятный вариант течения болезни. Поражение происходит лишь на небольшом участке мышц, что не мешает человеку вести обычный образ жизни. Если наблюдается кальциноз, существует огромный риск обездвиживания конечностей.
Помимо форм течения дерматомиозита, патологический процесс имеет три основных периода, которые отличаются степенью активности заболевания:
- Продромальный период. Он считается первой и начальной ступенью, во время которой наблюдаются признаки: отеки век, лихорадка.
- Манифестный период. Кожные проявления дерматомиозита в это время особо выражены.
- Дистрофический или кахектический период, во время которого проявляются осложнения. Третий период наступает вследствие бездействия на начальных стадиях болезни.
Когда отсутствует кожная сыпь, это говорит о полимиозите. Лечение полиомиозита отличается от терапии дерматомиозита только отсутствием методов, направленных на избавление кожи от покраснения и зуда. В остальном, симптоматика, диагностика и лечение этих болезней схожи. Дерматомиозит может поражать области, подверженные инфекционным заболеваниям:
- слизистая глаза, что ведет за собой конъюктивит,
- ротовая полость, вызывая стоматит,
- глотка, с вытекающим фарингитом.
При возникновении дерматомиозита самостоятельно, его классифицируют как первичную форму. Вторичный дерматомиозит развивается на фоне опухолевых процессов. Опухоль и поражение мышц имеют прямую связь друг с другом.
Болезнь развивается у взрослых и детей. Воспалительный процесс мышц в детском возрасте называется , ювенильный дерматомиозит. Заболевание может протекать с васкулитами – опухолями, склонными к рецидиву. От ювенильного дерматомиозита страдают одинаковое число мальчиков и девочек.
На начальных стадиях дерматомиозита, симптомы могут быть неярко выражены, эта стадия дает больше шансов на быстрое восстановление мышечной активности.
Поражение кожи при дерматомиозите
Поражение кожи является основным признаком заболевания. На кожных покровах возникают высыпания разного рода:
Пятна могут быть разного рода, проявляться в виде красных точек. Над суставами кистей рук, они покрываются чешуйками и вызывают зуд. Раздражение кожных покровов приводит к расширению сосудов, появляются предпосылки варикоза.
Эритема на открытых частях тела встречается у 40% больных. Затрагивание патологическим процессом мышцы лица, лишают человека возможности проявления эмоций. Мимика становится заторможенной. Не обойтись без помощи невропатолога, который займется лечением с учетом степени поражения лицевых мышц.
Подобная симптоматика – явный признак нарушения работы организма, в частности иммунитета человека.
Поражение мышц при дерматомиозите
Для дерматомиозита характерна слабость мышц шеи. Поражение проксимальных отделов мускулатуры затрудняют больному стереотипные телодвижения, становится трудно вставать, одеваться или совершать акты гигиены. При запущенном течении полиомиозита человеку сложно держать голову самостоятельно. Возникают трудности в передвижении, пациент не может долго держать предметы средней тяжести.

В некоторых случаях, болезнь повреждает мышцы пищеварительного тракта: глотки, гортани, пищевода. Это приводит к нарушению речи, внезапным и беспричинным приступам кашля. Глотание даже мягкой пищи вызывает болезненные ощущения.
Миозит затрагивает следующие отделы:
- Дистальные мышцы конечностей. Патология отзывается отечностью, болевым синдромом, в запущенных случаях развивается атрофия.
- Межреберные мышцы.
- Когда страдает диафрагма, легкие перестают полностью расправляться, что приводит к пневмонии.
- Область глаз поражается крайне редко.
Около 50% больных дерматомиозитом или миозитом отмечают проявление различных симптомов нарушения работы желудочно-кишечного тракта:
- кишечная непроходимость,
- запор,
- понос,
- в редких случаях наблюдается анорексия, полное отсутствие аппетита.
Когда дерматомиозит затрагивает мышцы, это становится первым звоночком, говорящем о возможности перехода патологического процесса на внутренние органы, в частности на сердце. Могут появиться следующие болезни сердца:
- Перикардит, при котором серозная оболочка вокруг сердца попадает под воспалительный процесс.
- Миокардит, характерный воспалением сердечной мышцы.
- Эндокардит. Внутренняя оболочка сердца воспаляется.
- Перебои в работе сердечно-сосудистой системы, одышка, отеки, нарушенное сердцебиение.
Данные симптомы служат основным показателем при постановке правильного диагноза.
Суставной синдром при дерматомиозите
Суставной синдром при сильном дерматомиозите встречается не часто, однако имеет место быть. Деформация суставной сумки может возникнуть вследствие отсутствия лечения или факторов, осложняющих течение болезни. В остальных случаях область поражения приходится только на мелкие суставы:
- кисти,
- лучезапястные сочленения,
- голеностопные,
- плечевые,
- локтевые,
- коленные.
При суставном синдроме возможно покраснение кожных покровов, боль и отек, локализованные очагом поражения. В редких случаях наблюдается отложение кальцификатов. При сильном поражении, наблюдается развитие анкилоза – невозможность движения суставов.
Если не предпринять лечебные меры, вскоре наступит ограничение подвижности.
Прогноз и профилактика
В большинстве случаев наблюдается положительная динамика после прохождения курса лечения. Реабилитационные мероприятия предполагают постепенную адаптацию к физической нагрузке, лечебная гимнастика обязательна.
При отсутствии грамотного лечения осложнений не избежать. Заболевание со временем будет только прогрессировать, мышцы станут слабее, что неизбежно приводит к инвалидному креслу. В крайне запущенных случаях возможен летальный исход.
- Природа заболевания фибромиозита
- Перечень симптомов при шейном миозите
- Курс терапии при миозите грудной клетки
Остановка патологического процесса происходит за счет длительного приема глюкокортикоидных гормонов, они эффективно справляются с поставленной задачей, но провоцируют развитие диабета и снижение массы кости. Человек набирает лишний вес и страдает повышением артериального давления. Избежать подобных осложнений можно придерживаясь диеты, ограничивающей углеводы, но при этом, обогащенной кальцием и витамином D.
Общие профилактические меры дерматомиозита включают:
- своевременное лечение инфекционных заболеваний,
- адекватное распределение нагрузок,
- избегание попадания прямых солнечных лучей,
- сокращение стрессовых ситуаций.
Своевременное обращение к врачу и грамотная постановка лечебных процедур – гарант возможности восстановления функциональности мышц и суставов. Пренебрежение мер профилактики и игнорирование симптомов, наоборот, приводит к плачевным последствиям.

Общие сведения
Дерматомиозит или по-другому — болезнь Вагнера является тяжелым диффузным прогрессирующим системным заболеванием соединительной ткани, поражающим скелетную и гладкую мускулатуру, микроциркуляторную систему сосудов, внутренние органы и кожные покровы. Приводит к замене функциональных структур на фиброзные.
Клиническая картина выражается в виде двигательной дисфункции, васкулита, отеков, эритемы, гиперкератоза и может быть:
- острой, начинающейся с лихорадки и запоминающегося развития симптомов, без лечения приводит к летальному исходу спустя 2-3 мес., вызванному полным обездвиживанием и тяжелой сердечно-легочной недостаточностью;
- подострой– с постепенным нарастанием на протяжении нескольких лет мышечной слабости, артралгии, эритемы, изменений во внутренних органах;
- хронической– с доброкачественным исходом, имеющим циклическое течение и длительные ремиссии, отличается наличием локальных атрофических и склеротических изменений мышц и кожных покровов, причем во внутренних органах происходят компенсированные изменения.
В результате дерматополимиозит приводит к осложнениям – фиброзу, кальцинозу, атрофии и гнойным инфекциям.
Болезнь Вагнера встречается редко – 2-6 взрослых особей и 1-2 ребенка на 100 тыс. человек. Патология более распространена в странах на юге Европы. Заболеваемость повышается в весенне-летний сезон, что связывают с инсоляцией — более интенсивным облучением солнечным светом.
Патогенез
Начинается патогенетический процесс с неспецифического воздействия — переохлаждения, избыточной солнечной инсоляции, вакцинации, острой интоксикации, травм и прочих экзогенных факторов. Он связан с наличием инфекционных агентов, внедренных в геном мышечных клеток, изменениями нейроэндокринной реактивности или генетической предрасположенностью — наличием антигенов гистосовместимости HLA, связанных с B8 либо DR3.
При дерматомиозите происходит развитие иммунновоспалительной реакции, направленной на деструкцию измененных внутриядерных структур клеток мускулатуры и кожи. Благодаря перекрестным реакциям в иммунное поражение вовлекаются родственные по антигенам клеточные популяции. Микрофагальные механизмы элиминации из организма иммунокомплексов приводят к активации фиброгенеза и системного воспаления мелких сосудов. Гиперреактивность иммунной системы направлена на разрушение внутриядерного строения вириона, она проявляется наличием в кровотоке антител Mi2, Jo1, SRP, а также аутоантител к ядерным белкам и другим антигенам растворимого типа.
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
- первичный идиопатический дерматополимиозит;
- вторичный паранеопластический или опухолевый тип встречается у особ старше 55 лет на фоне рака молочной железы, легких, яичников, предстательной железы, матки, желудка, толстой кишки, при гемобластозах и прочих злокачественных новообразованиях;
- ювенильный – детский;
- полимиозит, сочетающийся с прочими диффузными заболеваниями соединительных тканей.
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
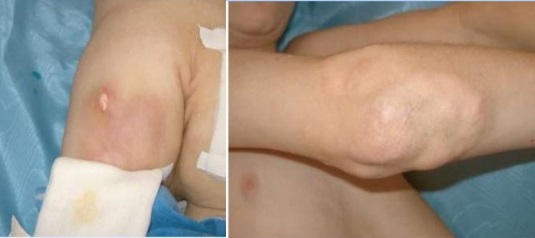
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
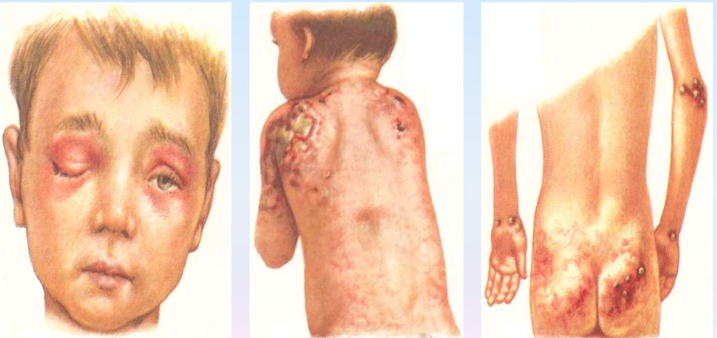
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
- латентные инфекционные агенты: вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирусная инфекция, бактериологические возбудителиболезни Лайма и бета-гемолитические стрептококкигруппы А, простейшие, например, токсоплазмы;
- злокачественные новообразования;
- вакцинирование от тифа, кори, паротита, холеры, краснухи;
- терапия Д-пеницилламинами, гормонами роста.
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
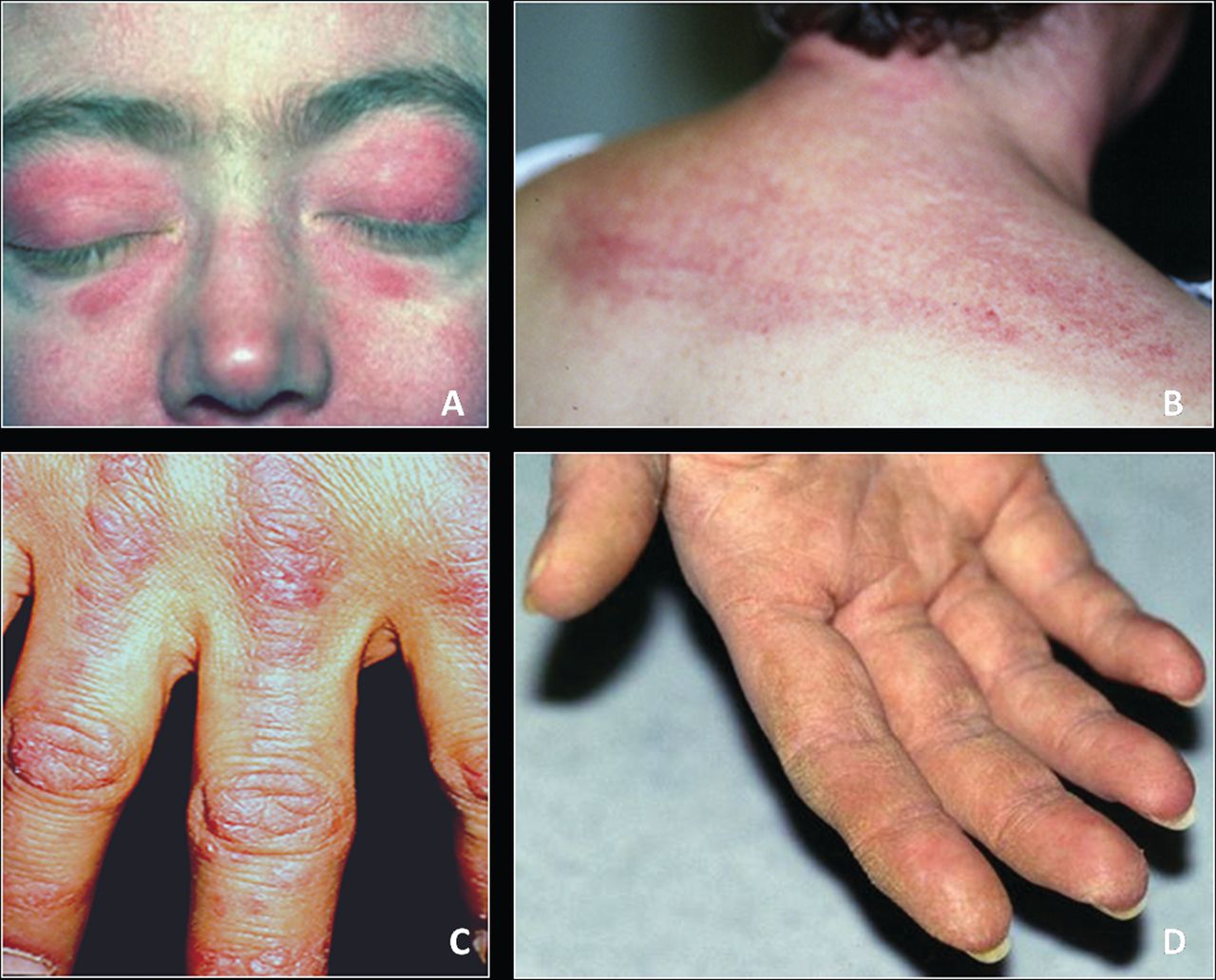
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
- одышка;
- хрипы;
- непродуктивный кашель;
- цианоз;
- крепитация– хрустящий звук, выявляющийся при аускультации;
- уменьшение объемов и диффузионных характеристик легких.
- скованность движений – вследствие поражения суставов ( артралгии и артрита), что может сопровождаться их припухлостью и болями;
- субфебрильная температура – до 38° в острых фазах;
- развитие гастрита, колита, эрозивно-язвенных поражений и геморрагиипрактически в 50% случаев приводят к утрате веса и спровоцированы изменениями сосудов и нарушениями питания слизистых ЖКТ, проходимости нервных импульсов и перистальтики;
- синдром Рейно – онемение рук и холодные пальцы после действия холода, эмоционального стрессалибо без явных причин, что в итоге вызывает боль и отечность, багрово-красный цвет кожных покровов;
- конъюнктивит, стоматит и другие поражения слизистых;
- умеренная гепатомегалия и незначительные нарушения функции печени;
- лимфаденопатия– наличие плотных распространенных отеков;
- нарушения чувствительности — гиперестезии, гипералгезии, арефлексии, чаще всего вызванные полиневритом;
- гормональный дисбаланс, сопровождающийся функциональными нарушениями работы половых желез и гипофизарно-надпочечниковой системы.
Анализы и диагностика
При подозрении на дерматомиозит необходим первичный осмотр и изучение состояния больного, сбор данных анамнеза и жалоб. В анализах крови можно выявить:
- незначительное повышение СОЭ;
- умеренный лейкоцитоз;
- увеличенное количество миоглобина, фибриногена, креатина, мочевой кислоты, гаптоглобинов, серомукоида, α-2-иγ-глобулинов;
- повышение ферментативной активности, вызванной мышечным распадом, наибольшее диагностическое значение имеет креатинфосфокиназа, лактатдегидрогеназа, АЛТ, АСТ, альдолаза.
При полимиозите важны электромиографические исследования нормальной электрической активности расслабленных мышц, низкоамплитудной — при их произвольных сокращениях, а также изучение коротких, полифазных потенциалов моторных единиц, выявляющих спонтанные потенциалы фибрилляции.
Для подтверждения диагноза следует провести:
- биопсию мышц;
- иммунологические пробы антител Jo 1 к гистидил-транспортной РНКсинтетазе;
- рентгенографию и УЗИ для выявления альвеолита, пневмонии, кальцинатов, остеопорозаили других глубинных изменений.
Лечение дерматомиозита
В основном лечение дерматомиозита медикаментозное. Обычно для ликвидации иммунновоспалительного фиброзирующего процесса назначают:
- глюкокортикоиды;
- цитостатики.
Кроме того, лечение полимиозита может включать симптоматическую коррекцию нарушений работы органов и систем – прием сердечных гликозидов, гепатопротекторов, поливитаминных комплексов, нестероидных противовоспалительных препаратов и средств, улучшающих нервно-мышечную передачу и повышающих метаболические процессы в мышечных тканях. При обнаружении глубинного или поверхностного отложения кальцинатов вводят внутривенно с 5%-раствором глюкозы динатриевую соль этилендиаминтетрауксусной кислоты, которая образует комплексы с ионами кальция, и они выводятся из организма.
В ходе лечения важно сохранять объем движений и препятствовать мышечной слабости, образованию контрактур, к примеру, при помощи лечебной физкультуры. Больным категорически противопоказана иммобилизация.
- Свежие записи
- Архив
- Друзья
- Личное дело
- Избранное
Диета при приёме преднизолона
Преднизолон – это противовоспалительный, антиаллергический, противошоковый, иммунодепрессивный препарат, обладающий широким спектром действия. По своей структуре препарат близок к гормонам, вырабатываемым человеческим организмом.
Аналогичным преднизолону является метилпреднизолон, действие, которого мягче, и он не так вызывает развитие побочных эффектов, которые свойственны этой группе лекарств. Эти препараты можно взаимозаменять, но только после совета с доктором.
Преднизолон также обладает антиэксудативным действием – он уменьшает проницаемость капилляров, препятствуя этим проникновению жидкости в ткани; антипролиферативной активностью – не даёт делиться клеткам. Эффективность преднизолона выше в несколько раз по сравнению с аналогами. Его используют при лечении системных заболеваний аутоиммунного, ревматического и аллергического характера в тяжёлых формах.
Преднизолон бывает в виде таблеток, глазной суспензии, мази и раствора для инъекций. Принимая такой сильнодействующий препарат, необходимо придерживаться инструкции и соблюдать рекомендации по приёму и дозированию. Список противопоказаний к приёму данного препарата весьма обширен. Неудивительно, что такой мощный препарат, вызывает много системных побочных действий, таких как: повышение артериального давления; значительное снижение иммунитета; раздражение слизистой в пищеварительном тракте до такой степени, что возможно образование язвы; различные нарушения эндокринной системы; тяжёлая депрессия и т.д. Такие же проявления, но, развивающиеся быстрее, являются симптомами передозировки препарата.
Отзывы пациентов, принимающих преднизолон, самые различные. Большинство пациентов, поделившееся своим опытом приёма препарата, считает самой большой проблемой лечения сильные побочные эффекты преднизолона. У многих наблюдается прибавка в весе, которая связана с разбалансировкой гормональной регуляции. Также имеются жалобы на тягостное, подавленное состояние. И только единичным был отзыв женщины, которая описала свой курс приёма преднизолона в течение трёх лет, во время которого она беспрерывно контролировала состояние систем организма. За время курса она немного набрала вес, но, по окончания терапии с помощью гимнастики и диет, пришла в норму. Но, к сожалению, подобными отзывами никто больше не поделился. В основном, больные стараются подобрать более современные аналоги этого препарата, чтобы заменить его.
Что можно сказать по этому поводу? Лечение преднизолоном, действительно, ассоциируется с серьёзными побочными действиями. Но следует знать, что на некоторые из них можно повлиять. Для этого нужно придерживаться правильного режима приёма лекарства: препарат следует принимать строго через день, в определённое время, однократно всю дозу утром после завтрака, желательно с 8 до 12 часов, запивая молоком. Принимать преднизолон натощак нельзя ни в коем случае, нужно выпить хотя бы немного молока. Назначение преднизолона следует сочетать с ограничением в пище поваренной соли. Диета во время приёма преднизолона непременно должна включать продукты, богатые калием: курагу, изюм, печёный картофель, кефир. Если нет возможности ежедневно принимать в пищу сухофрукты и печёный картофель, то для дотации калия необходимо принимать панагин или аспаркам. Так как преднизолон снижает уровень кальция в организме, потребуются препараты кальция, например, Кальций Д3 никомед. Также следует меньше употреблять углеводов и сладкого, а отдать предпочтение белковой пище – мясу и рыбе, а также приёму продуктов, содержащих растительную клетчатку, будут полезны термически обработанные фрукты, можно запечённые яблоки, отварные и тушёные овощи, но только не жареные. При приёме препарата нужно добавлять к приёму лекарств ферменты, чтобы пища лучше переваривалась, и витамины. На фоне приёма преднизолона трудно контролировать холестериновый обмен, поэтому не стоит увлекаться жирным мясом. Лучшим вариантом будет нежирная мелкая рыба. На сахар жёсткого запрета нет – при длительном приёме преднизолона, действительно, может развиться сахарный диабет, но через некоторое время после отмены препарата риск заболеть сахарным диабетом такой же, как и у любого другого человека. Также следует контролировать массу тела – здесь поможет рациональная диета и контроль АД.
У некоторых людей в дни приёма препарата наблюдается плохое самочувствие. Это может быть связано с тем, что у них собственный гормон вырабатывается с пиком в вечерние часы, а не так, как у большинства людей, – в утреннее время. В подобном случае, с позволения доктора, приём преднизолона лучше перенести на вечер и пронаблюдать, улучшается ли переносимость препарата.
Важно помнить о том, что самостоятельно прекращать приём или уменьшать дозу преднизолона очень опасно. Отмена препарата производится постепенно и обязательно под контролем доктора, который распишет схему снижения дозы, при этом пациент только частично может регулировать темп снижения дозы, исходя из своего состояния, но в рамках, строго установленных доктором.
Конечно, этот препарата, можно посоветоваться со своим лечащим доктором насчёт замены этого лекарства другими средствами подобного действия. К тому же можно дополнительно пройти консультацию у других специалистов, чтобы окончательно решить, есть ли необходимость рекомендованной терапии.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Дерматомиозит (синоним: полимиозит, болезнь Вагнера) - заболевание соединительной ткани, протекающее с преимущественным поражением кожи и скелетной мускулатуры, тяжело протекающее заболевание неясной этиологии, характеризующееся дистрофическими изменениями, преимущественно поперечно-полосатой мышечной ткани, и кожными проявлениями. Наблюдаются случаи, протекающие только с поражениями мышц. В патогенезе заболевания основное значение придается клеточно-опосредованной сенсибилизации к различным антигенам. Развивается в любом возрасте, в том числе и у детей, но преимущественно после 50 лет, чаще у женщин.
Причины и патогенез дерматомиозита. Существует несколько теорий (инфекционная, вирусная, аутоиммунная), объясняющих возникновение дерматомиозита. В настоящее время многие дерматологи поддерживают аутоиммунную гипотезу развития дерматомиозита, о чем свидетельствуют системность, сенсибилизация лимфоцитов к антигенам . мышечной ткани, цитотоксичность лимфоцитов к культурам ауто-, гомо- и гегерологичной мышцы, наличие антиядерных антител, циркулирующих иммунных комплексов. Наличие семейных случаев, развитие болезни у близнецов, других болезней соединительной ткани в семьях, ассоциации с антигенами и гистосовместимости (HLA D8 и DRW3) позволили ученым выдвинуть теорию о генетической предрасположенности заболевания.
Существует паранеопластический дерматомиозит. Природа ассоциации дерматомиозита с опухолями не установлена. Считают, что возможно аллергизирующее действие опухолевых продуктов на организм и включение иммунных механизмов. В развитии дерматомиозита важную роль играют заболевания внутренних органов, нервной, эндокринной систем. Склероатрофический лихен может быть спровоцирован лекарственными средствами, инфекционными заболеваниями, инсоляцией и др.
Симптомы дерматомиозита. Дерматомиозит подразделяют на первичный (идиопатический), чаще развивающийся у детей, и вторичный (как правило, паранеопластический), наблюдающийся преимущественно у взрослых, а по течению - на острый, подострый и хронический.
Среди кожных проявлений наиболее характерна отечная эритема с лиловатым оттенком, располагающаяся в основном на открытых частях тела, особенно на лице, чаше периорбитально, и на тыльной поверхности кистей, шее, верхней части груди и спины. На предплечьях и тыльной поверхности кистей могут наблюдаться склеродермоподобные изменения. Иногда сыпь полиморфная, что придает клинической картине сходство с системной красной волчанкой, особенно при обнаружении антинуклеарных антител и отложений под базальной мембраной эпидермиса иммунных комплексов. При длительном течении заболевания развиваются атрофические изменения кожи с явлениями пойкилодермии (пойкило-дерматомиозит). Наиболее часто поражаются мышцы плечевого и тазового пояса. Отмечаются болезненность, отек, слабость, атрофия, прогрессирующая гипотония, адинамия. При поражении мышц пищевода затруднено глотание, при вовлечении в процесс мышц диафрагмы нарушено дыхание.
Субъективные явления обычно выражены, очень резко, но на зуд больные почти не жалуются, лишь в некоторых случаях он бывает интенсивным.
При дерматомиозите наблюдаются и висцеральные поражения - желудочно-кишечного тракта верхних дыхательных путей, бронхов и легких, миокарда и эндокарда, вовлечение в процесс центральной и периферической нервной системы, тропические нарушения придатков кожи, остеопороз. Из общих явлений часто отмечаются тахикардия, резкий гипергидроз, значительная потеря веса, повышенная чувствительность к свету.
Обычно обнаруживаются ускоренная СОЭ, часто - креатинурия, альбуминурия, количество альбумина сыворотки крови уменьшено.
Дерматомиозит относительно часто сочетается со злокачественными опухолями внутренних органов (рак, гораздо реже - другие опухоли: саркома, лейкоз, рак шейки матки и др.).
Устранение злокачественной опухоли приводит к быстрому клиническому улучшению, а иногда даже и к полной ремиссии дерматомиозита.
Гистопатология дерматомиозита. Изменения эпидермиса и дермы напоминают таковые при склеродермии, отчасти - красную волчанку. При глубокой биопсии мышц поперечная исчерченность не выявляется. Обнаруживаются фрагментация, различные виды дистрофии мышечных волокон, в интерстиции - инфильтраты, периваскулярные или диффузные, преимущественно из лимфоидных клеток.
Патоморфология дерматомиозита. В коже картина может быть различной в зависимости от интенсивности процесса. В начальных стадиях отмечаются слабовыраженные периваскулярные инфильтраты лимфогистиоцитарного характера и капилляриты. В дальнейшем развиваются атрофия эпидермиса с вакуольной дистрофией клеток базального слоя, отек верхней части дермы, воспалительная реакция, нередко с фибриноидными изменениями вокруг капилляров и в области дермоэпидермального соединения. В старых очагах поражения наблюдаются явления сосудистой пойкилодермии, при которой под эпидермисом обнаруживают полосовидный инфильтрат из лимфоцитов и гистиоцитов. Эпидермис атрофичный, эпидермальные выросты сглажены, в дерме нередко можно видеть очаги муцинозной дистрофии в виде отложения гликозаминогликанов, чаще в местах воспалительных инфильтратов. Фокусы муцинозной дистрофии встречаются и в подкожной клетчатке. В более поздних стадиях процесса могут наблюдаться отложения солей кальция.
В пораженных мышцах превалируют дистрофические и деструктивные изменения, степень которых зависит от остроты процесса, что выражается в исчезновении поперечной исчерченности, гиалинозе саркоплазмы с пролиферацией ее ядер. Иногда мышечные волокна становятся бесструктурными, распадаются на отдельные фрагменты, которые затем подвергаются фагоцитозу. В интерстиции обнаруживают воспалительные инфильтраты различной степени, состоящие из лимфоцитов, плазмоцитов, гистиоцитов и фибробластов. В случаях наиболее выраженных деструктивных изменений мышечных волокон (инфарцирование) воспалительная реакция усиливается. При этом клетки инфильтрата располагаются между пораженными мышечными волокнами и вокруг сосудов в виде значительных скоплений. Иногда в мышечных волокнах с помощью гистохимических методов обнаруживают только дистрофические и некробиотические изменения с резким снижением и исчезновением активности ферментов окислительною обмена и мышечного сокращения. В старых очагах поражения отмечается атрофия оставшихся мышечных волокон, окруженных фиброзной тканью, заметающей погибшие волокна. Сосуды интерстиция также вовлекаются в воспалительный процесс, в остром периоде в них обнаруживают отек стенок, пролиферацию энлотелиоцитов. иногда тромбоваскулиты. В более поздних стадиях отмечается склероз стенок с облитерацией просветов,
Гистогенез дерматомиозита не выяснен. Некоторые авторы относят его к группе аутоиммунных заболеваний, другие считают дерматомиозит (результатом сенсибилизации организма к различным антигенам: инфекционным, бактериальным, вирусным и др. Несомненно, что в развитии воспалительной реакции принимают участие гуморальные и клеточные факторы иммунитета. Предполагается, что посредством гуморальных иммунных факторов происходит повреждение сосудов микроциркуляторного русла с последующим развитием дистрофических и некробиотических изменений мышечных волокон. О нарушениях в клеточном звене иммунитета свидетельствует агрегация в скелетных мышцах активированных мононуклеарных лейкоцитов, которые в культуре обладают цитотоксическим действием, направленным против мышечных клеток, а также способны к лимфобтастной трансформации. Почти у половины больных дерматомиозитом выявляют аутоантитела. Продукция антител против миозина и миоглобина. которым раньше придавали большое значение, скорее всего является результатом некроза скелетных мыши. Более вероятна, хотя не доказана, патогенетическая роль гетерогенной группы ангинуклеарных антител, таких как PM-l (PM-Scl). Kn, PA-1, Mi-2. При реакции прямой иммунофлюоресценции и 35 % случаев в очагах пораженной кожи выявляют гранулярные депозиты иммуноглобулинов (IgG, IgM, IgA) и комплемента в зоне дермо-эпидермальной границы. В воспалительных инфильтратах в дерме преобладают активированные Т-лимфопиты-хелперы и макрофаги с примесью единичных клеток Лангерганса.
Имеется определенная генетическая предрасположенность к развитию дерматомиозита - обнаружена ассоциация с антигенами системы НLА-В8 и HLA-DR3, описаны семейные случаи заболевания.
К. Hashimoto и соавт. (1971) обнаружили при электронной микроскопии вирусоподобные частицы о пораженных мышечных волокнах. Имеются данные о связи дерматомиозита с токсоплазмозом. Сходный с дерматомиозитом синдром наблюдается при рецессивно наследуемой Х-спепленной гипогаммаглобулинемии, может быть поражение мышц при лекарственной патологии, обусловленной L-триптофаном, - так называемом синдроме "эозинофилия-миалгия".
Дифференциальный диагноз. Заболевание следует дифференцировать от красной волчанки, склеродермии, спонтанного панникулита.
Лечение дерматомиозита. Назначают глюкортикостероиды в дозе 0,5-1 мг/кг/сут. При неэффективности дозу увеличивают до 1,5 мг/сут.
Отмечается хороший эффект при сочетании преднизолона с азотиоприном (2-5 мг/кг/сут. внутрь). Необходимо избегать стероидной миопатии, которая часто развивается через 4-6 недель после начала лечения. Положительный результат дают иммунносупрессанты - метотрексат и циклофосфамид. Имеются сообщения об эффективности в/в инъекции иммуноглобулина в больших дозах (0,4 г/ кг/сут. в течение 5 суток) в виде монотерапии и в сочетании с кортикостероидами.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Читайте также:


