Что такое асептический некроз ладьевидной кости
… высокая функциональная значимость кисти в жизни человека делает ее повреждения очень важными в практическом отношении.
На травмы кисти приходится более 30% всех повреждений опорно-двигательного аппарата. В свою очередь, в силу анатомо-биомеханических особенностей повреждения ладьевидной кости составляют от 35 до 86% среди травм лучезапястного сустава (Scheck F., Шелухин Н.И., Усольцева Е.В.; Талышенко Р.Р. и Майстеренко А.К.). Поздняя диагностика и последующее неадекватное лечение, зачастую связанное с кратковременной иммобилизацией гипсовой повязкой, приводят к тому, что последствия травм ладьевидной кости лидируют в структуре инвалидности среди патологии лучезапястного сустава (20–40% случаев – развитие ложного сустава, 15–30% – асептические некрозы ладьевидной кости).
В.Ф. Коршунов (Кафедра травматологии, ортопедии и военно-полевой хирургии Российского государственного медицинского университета им. Н.И. Пирогова) и Е.В. Видасова (Городская клиническая больница № 4 г. Москвы) обследовали и провели оперативное лечение 97 больных (с 1990 по 2007 г.) с асептическими некрозами ладьевидной кости запястья, что позволило им провести анализ полученных результатов и сделать соответствующие выводы относительно клинической диагностики и лечения указанной выше патологии (асептического некроза ладьевидной кости запястья):
(1) Достоверно свидетельствуют о поражении ладьевидной кости (и наиболее часто выявляются) следующие клинические симптомы : припухлость в области тыла кисти; припухлость в области анатомической табакерки; боль в запястье и ограничение движений при ротации, сгибании и разгибании; боль в запястье при поколачивании по головкам I–II пястных костей (симптом Гирша); отсутствие контурирования сухожилий лучевого сгибателя кисти и длинной ладонной мышцы при максимальном сгибании кисти (симптом Шнека-1); симптом напряжения короткой отводящей мышцы I пальца (симптом Е.А. Маслакова); боли в области анатомической табакерки при давлении по оси I и II пальцев (W. Selentin et al., 1976); отек и боль в лучезапястном суставе (при физической нагрузке); боли в анатомической табакерке при пальпации; слабость кисти (снижение силы при работе – К.П. Кузьмин, 1996); локальная термоасимметрия в анатомической табакерке (Г.Г. Першин, А.В. Быков, 1982).
(2) Рентгенологическое исследование имеет решающее значение в дифференциальной диагностике и определении стадии дегенеративных изменений ладьевидной кости . Перечисленные ниже особенности диагностики асептического некроза ладьевидной кости позволяют не допустить ошибки у пациентов с травмой кисти в анамнезе. Стадия 1 – остеопороз – резорбция в области отломков. Стадия 2 – кистозная перестройка, уменьшение объема кости; эта стадия является наиболее благоприятной для начала лечения методом дистракции. Стадия 3 – фрагментация – представляет собой коллапс и фрагментацию кости с грубым изменением ее формы и потерей общего кортикального слоя; данная стадия, наиболее распространенная, с учетом бесперспективности консервативного лечения является абсолютным показанием для наложения дистракционного аппарата. Стадия 4 – склероз – характеризуется преобладанием процессов регенерации (склероза) над резорбцией и остеомаляцией; она всегда сопряжена с деформирующим артрозом кистевого сустава, возникающим вследствие нарушения взаиморасположения костей запястья, их травматизации и остеопороза; эта стадия наблюдается реже всего, однако применение дистракционного аппарата у таких больных приводит к значительному положительному эффекту (увеличение объема движений в суставе и уменьшение болевого синдрома). Стадия 5 – исход; при адекватном лечении происходит восстановление формы и уплотнение ладьевидной кости, исчезает болевой синдром, увеличиваются функциональные возможности кисти; при неудовлетворительном результате или при отказе от лечения развивается деформирующий артроз.
(3) Высоко эффективным методом лечения асептических некрозов ладьевидной кости запястья является разработанный способ (В.Ф. Коршунов, Е.В. Видасова) дозированной дистракции с использованием дистракционного аппарата из двух полуколец (также разработанных указанными выше авторами). Операция является малоинвазивной, простой в исполнении и может быть выполнена в амбулаторных условиях. Под местной анестезией (40–60 мл 0,5–1% раствора новокаина в область введения спиц) с помощью электродрели проводят по одной спице Киршнера через проксимальный метафиз II–V пястных костей и обе кости предплечья в нижней трети, в среднефизиологическом положении предплечья между пронацией и супинацией – 45°. В зависимости от стадии патологического процесса проводят этапную дистракцию кистевого сустава по 0,5 мм в сутки с периодической фиксацией на дистракционном аппарате с растяжением сустава не более 8 мм. Дистракция распределяется до 6 недель с момента наложения аппарата, фиксация в аппарате осуществляется в течение 8 недель. Во время дистракции пациенты занимается лечебной гимнастикой, добиваясь полного объема движений во всех суставах пальцев, местно должно применяться физиотерапевтическое лечение (магнитотерапия, лазеротерапия). Для оценки динамики регенерации производят рентгенологическое исследование кистевого сустава в трех проекциях через 4–6 недели и перед снятием аппарата. После снятия аппарата накладывали заднюю гипсовую лонгету сроком на 6–8 недель, пациенты продолжают занятия лечебной гимнастикой с дозированной нагрузкой на кистевой сустав и физиотерапию. В дальнейшем рекомендовано постепенное увеличение нагрузки на кисть с ношением напульсника.
При работах, требующих сильного напряжения лучезапястного сустава, как, например, при ручной шлифовке и полировке, при работе рашпилем, при нарезке болтов и труб, при работе гаечным ключом и при многих других работах, подвергающих лучезапястный сустав постоянному растяжению и сжатию, рентгенологически можно наблюдать у рабочих развитие асептического некроза ладьевидной кости без того, чтобы больной мог указать на имевшийся перелом кости или однократную травму в прошлом. Обычно рабочие отмечают, что не очень сильные боли появились постепенно, несколько (2—6) месяцем тому назад. Сейчас боли усилились, стало трудно работать.
Речь идет о некрозе ладьевидной кости, который возникает от функциональной перегрузки кисти. Рентгенологическая и клиническая картина некроза ладьевидной кости сходна с подобными изменениями в полулунной. Приведем пример.
45-летняя работница лесосплава; накатывает бревна, стаж 15 лет. Несколько лет, как заболел правый лучезапястный сустав. Травмы не отмечает. Не может продолжать свою работу. С тыльной стороны лучезапястного сустава определяется припухлость; болезненность при пальпации в области мелких костей и шиловидного отростка луча. Тугоподвижность в лучезапяст-ном суставе, сгибание значительно ограничено.
На рентгенограмме определяется деформация ладьевидной кости, с чередованием участков склероза и рассасывания, с нерезкой ее компрессией, явлениями деформирующего остеоартроза и костной перестройкой смежного отдела луча.
Диагноз: асептический некроз ладьевидной кости.
Принимая во внимание длительную физически тяжелую работу, связанную с усиленной нагрузкой лучезапястных суставов, и отсутствие указаний на острую травму, заболевание признано профессиональным.
В отношении дифференциальной диагностики серьезные трудности могут представить отдаленные последствия первично травматического перелома ладьевидной кости. Однако при переломе изменения не захватывают всей кости, а концентрируются по соседству с плоскостью перелома, с псевдоартрозом.
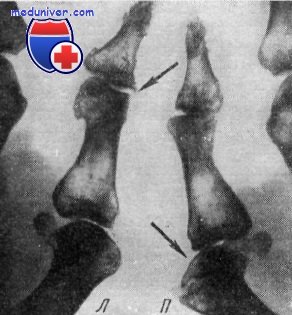
Рентгенограмма больших пальцев кисти молотобойца. Деформирующий остеоартроз в седловидном и пястно-фаланговом суставах с обеих сторон
Многие, как, например, Г. А. Зедгенидзе, С. А. Рейнберг, Д. Г. Рохлин, Н. А. Вигдорчик, А. В. Гринберг, А. С. Косинская, И. А. Голяницкий, В. Р. Хесин и др., неоднократно подчеркивали связь между профессиональной нагрузкой и развитием деформирующего остеоартроза, указывая на преобладающее поражение именно тех суставов, которые подвержены повышенным нефизиологным для организма человека нагрузкам. В этих случаях речь идет о нескольких или одном нагружаемом суставе с характерными изменениями в то время, когда суставы противоположной, ненагружаемой стороны остаются неизмененными. Так, например, грубые явления деформирующего остеоартроза нередко встречаются в суставах больших пальцев рук, наиболее нагруженного пальца и сустава кисти с одной или обеих сторон, в зависимости от того, выполняется ли работа одной или двумя руками.
Они наблюдаются у сапожников, столяров, особенно от работы рубанком, у сборщиков металлических изделий, у слесарей и у многих других.
Профессиональные изменения наступают в результате длительной повторной микротравматизации суставов, причем каждое повреждение в отдельности, будучи само по себе незначительным, что и характерно для микротравмы, субъективно не воспринимается. Среди причин, способствующих заболеванию, не последнее место занимают и неблагоприятные метеорологические факторы — низкие температуры, повышенная влажность и переохлаждение конечностей.
Давно установлено, что это заболевание встречается редко до 30 лет, и наоборот — часто в возрасте 50 лет и старше. С возрастом растут профессиональный стаж и частота изменений. Заслуживает внимания, что заболевание встречается значительно чаще у мужчин (В. Р. Хесин, Шморль).
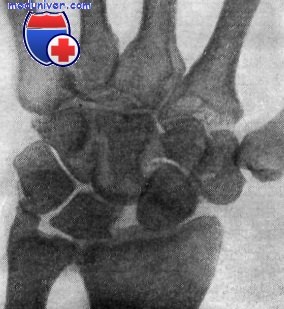
Рентгенограмма правого лучезапястного сустава. Деформирующий остсоартрит с множественными участками резорбции в мелких костях и шиловидном отростке луча
Деформирующий остеоартроз профессионального происхождения относят к так называемому генуинному (или идиопатическому) хрящевому обезображивающему остеоартриту, так как заболевание возникает исподволь и от невидимой с первого взгляда внешней причины. Оно чаще всего наблюдается у старых людей, как проявление изношенности, старения суставов (В. С. Майкова-Строганова, Г. П. Назаришвили и др.). Начальные явления физиологического старения костной системы, так называемые ипволютивные изменения, особенно тщательно изучены Д. Г. Рохлиным и его сотрудниками.
Рентгенологически они распознаются обычно к 35—40 годам (Г. А. Зедгенидзе). На снимке остеоартроз выражается в стачивании и заострении суставных углов эпифизов, а также в сужении суставной щели, прогрессирующей с возрастом. Значительно труднее рентгенологически установить начальные явления инволютивного, старческого остеопороза, которые появляются в фалангах кистей к 50—60 годам. В таких случаях могут возникнуть затруднения в отличительном распознавании между инволютивным остеопорозом и остеопорозом в результате имеющегося двустороннего обострения профессионального деформирующего остеоартроза.
Профессиональный деформирующий остеоартроз, в отличие от возрастных инволютивных изменений, хотя развивается также первично хронически, но наблюдается в среднем и молодом возрасте, когда в результате неправильной организации труда хроническая статическая или динамическая перегрузка суставов ведет к чрезмерной изнашиваемости, демонстрируя как бы ускоренное старение, старение не возрастное, а профессиональное.
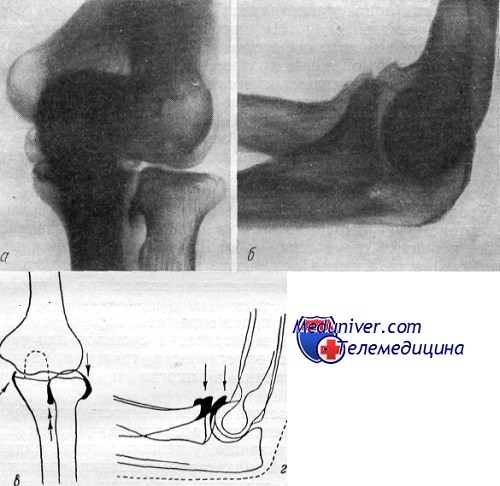
Рентгенограммы: задняя (а) и боковая (б), и схемы (в) и (г) правого локтевого сустава рабочего тяжелого физического труда. Резко выраженный деформирующий остеоартроз с развитием обширных костных губ по краю суставных поверхностей
Длительное, однообразное положение тела, характерное для некоторых профессий, толчки и сотрясения суставов или части сустава ведут к понижению эластичности хряща, к нарушению его питания, дегенерации, а иногда и к очаговому некрозу.
Разумеется, что с возрастом подверженность подобного рода профессиональным изменениям возрастает, так как эластичность тканей, в частности хряща, у пожилых людей падает. Кроме того, при хронической микротравматизации возможны переломы костных балок по соседству с хрящом, кровоизлияния, незначительные повреждения суставной сумки и связок у места их прикрепления к костям.
В местах наибольшего давления хрящ подвергается некрозу, частично замещается соединительной тканью, теряет нормальную белизну, тускнеет и истончается. Наоборот, в местах, испытывающих меньшее давление, а именно — по краям суставных поверхностей, возникает гиперпластический процесс—разрастание хряща и фиброзной ткани с образованием костных выступов и губовидных образований. Эти избыточные образования следует считать компенсаторным приспособлением к изменившимся механическим условиям тяги и давления. После того, как хрящ разрушен, обнажаются костные суставные поверхности, которые подвергаются, в свою очередь, трению и разрушению. В эпифизах появляются участки склероза и размягчения.
На верхней конечности чаще поражается локтевой сустав, лучезапястный и, как уже указано, суставы I пальца и, в частности, пястно-фаланговый сустав. При некоторых профессиях страдают ключично-акромиальные сочленения, например у грузчиков, носаков досок и др., плечевой сустава у кузнецов, молотобойцев и др., чья работа требует больших движений плеча.
- Вернуться в оглавление раздела "Профилактика заболеваний"

Общие сведения
Болезнь Келлера — заболевание, поражающее кости стопы. Как правило, оно диагностируется в юношеском и детском возрасте. Развитие этого недуга выражается остеохондропатией – постепенным процессом разрушения ткани кости и последующим ее восстановлением. Впервые это заболевание описал рентгенолог Келлер из Германии, это случилось в начале прошлого века.
Если у человека развивается болезнь Келлера, в организме происходит нарушение притока крови к костям стопы. В итоге в стопы не поступает нужное количество кислорода и ряда питательных веществ, нужных для нормального функционирования тканей. Начинается процесс отмирания костной ткани, который в медицине принято называть асептическим некрозом. Отмирание ткани стопы при болезни Келлера происходит без участия инфекционных процессов. Среди всего разнообразия недугов костной системы человека остеохондропатии составляют примерно 3%.
Причины
Заболевание проявляется как следствие ряда причин, которые приводят к ухудшению обращения крови в области стопы. Прежде всего, это разнообразные травмы стопы, постоянное ношение тесной и неудобной обуви неправильного размера. Болезнь Келлера может развиваться у людей, страдающих артритом, артрозом, а также некоторыми болезнями, связанными с эндокринными и гормональными нарушениями. Еще одним важным фактором в данном случае является наследственная расположенность к развитию этого недуга. Приобретенные или врожденные дефекты стопы (чаще всего это плоскостопие) могут также привести к проявлению этой болезни. Важным фактором также является нарушение обменных процессов в организме человека. Однако специалисты отмечают, что окончательно о точных причинах остеохондропатий не известно до сих пор.
Формы болезни
Медики, которые диагностируют болезнь Келлера, определяют два вида заболевания, в зависимости от того, поражение каких именно костей происходит.
Если у человека определяется болезнь Келлера 1, то речь идет о поражении ладьевидной кости стопы. Эта кость располагается у внутреннего края стопы. Болезнь Келлера 2 проявляется патологическими изменениями в головках второй и третьей плюсневых костей стопы. Эти кости соединяются суставными поверхностями с фалангами пальцев. Болезнь Келлера 2 степени чаще развивается у подростков.

Кроме того, определяя симптомы, которыми проявляется остеохондропатия, врачи разделяют течение заболевания на несколько стадий. На стадии некроза у больного происходит гибель костных балок, являющихся структурными элементами костей. Такие изменения ярко выражены, их можно разглядеть даже на фото. На стадии компрессионного перелома происходит образование новых элементов костной ткани, однако сейчас они еще не имеют достаточной прочности. В этот период костные балки часто не могут выдержать сильной нагрузки. Вследствие этого происходят их переломы, и балки могут вклиниваться друг в друга. Далее следует стадия фрагментации, на которой остеокласты (те клетки, которые разрушают кость), способствуют рассасыванию костных балок. Завершающая стадия заболевания – это процесс восстановления формы, а также структуры кости. Ответ на вопрос как лечить болезнь, напрямую зависит от того, какая именно стадия недуга имеет место на данный момент. Поэтому лечение болезни Келлера можно начинать только после тщательной профессиональной диагностики.
Симптомы
Болезнь Келлера I в большинстве случаев диагностируется у мальчиков-дошкольников в возрасте от 3 до 7 лет. Изначально ребенок отмечает болезненность и признаки припухлости на тыльной стороне внутреннего края стопы. Из-за болезненности отмечается постоянно прихрамывание у ребенка, который старается в процессе ходьбы опираться на противоположную, наружную часть стопы. Как правило, заболевание поражает только одну стопу. Оно продолжается около года, после чего боль постепенно прекращается.
Болезнь Келлера II чаще всего диагностируется у девочек-подростков. Ее впервые описал травматолог Фрейберг из США, а Келлер изучил этот тип заболевания более подробно и дал его описание. Эта форма болезни часто бывает двухсторонней. Как правило, начало недуга остается незамеченным. Изначально в области головки II или III плюсневых костей развиваются болевые ощущения. Они сразу проявляются в тех случаях, когда дается нагрузка на передний отдел стопы, а позже больной чувствует боль и в состоянии покоя. Постепенно отмечается появление хромоты, пациент не может ходить в обуви с тонкой подошвой, ему очень сложно ходить босиком, особенно если поверхность неровная. Там, где развивается патологический процесс — на тыльной поверхности стопы — проявляется отек. Тот палец, который располагается рядом с головкой пораженной кости, становится короче, движения в суставе ограничиваются. Все эти симптомы присутствуют у пациента на протяжении примерно двух лет, после чего боль постепенно начинает стихать. Однако если за этот период произошли изменения в суставе, то боли вскоре могут проявиться вновь. Иногда диагностируются семейные случаи поражения стоп. Чаще всего болезнь локализируется у головки II или III плюсневых костей, но поражение нескольких костей происходит редко.
Диагностика
Болезнь Келлера диагностируется на основе обнаруженных изменений в костях, которые были поражены. Их позволяют определить рентгеновские снимки. Вид недуга определяется в зависимости от того, где конкретно развиваются процессы разрушения либо восстановления ткани кости. Очень часто болезнь Келлера I определяется случайно, когда рентгенологическое исследование проводится по иному поводу.
Лечение
При болезни Келлера I остеохондропатией поражается ладьевидная кость. В процессе развития этого типа заболевания происходит перелом ладьевидной кости. Лечение заболевания, как правило, происходит после случайного установления диагноза, когда врач выявляет закрытый перелом кости стопы. На рентгеновских снимках при этом типе болезни четко видно, как разрушается ладьевидная кость стопы. Следует учесть, что если поражается ладьевидная кость руки, то речь уже идет о болезни Ирейсера, а не о болезни Келлера.
Как правило, болезнь Келлера 1 лечится с помощью консервативной терапии. Если в процессе диагностики был выявлен перелом ладьевидной кости кисти, то лечение проводится с использованием гипсовой повязки. При поражении стопы ноги необходимо обеспечить ее разгрузку и последующую иммобилизацию. Стопу, которая болит, необходимо держать в состоянии неподвижности. В большинстве случаев гипс на стопу или кисть (при поражении запястья) накладывается на четыре недели. После снятия гипса ребенка, у которого ранее произошел асептический некроз, необходимо ограничить в подвижности. Иногда больному показано ходить с тростью или передвигаться с помощью костылей. После снятия гипса ребенку желательно носить специальные стельки, которые изготавливаются по индивидуальному заказу. Если стельки сделаны правильно, то их использование дает возможность уменьшить то давление, которое приходится на ладьевидную кость. Следовательно, ребенок не страдает от сильной боли, а питание тканей восстанавливается быстрее. Очень важный момент в процессе лечения – ношение ребенком правильно подобранной ортопедической обуви, которая позволяет сохранить правильную форму стопы.
Не нужно в период восстановления прыгать, бегать, чтобы в кости стопы не образовалась трещина. К тому же если кости после перелома срастаются не сразу, то позже может образоваться ложный сустав. При таком состоянии изменяется структура, а также форма противостоящих отломков кости. Иногда в этом случае требуется хирургическая операция, поэтому к периоду реабилитации при болезни Келлера следует отнестись с особым вниманием.

Чтобы кость восстанавливалась быстрее, пациенту назначаются лекарственные препараты, которые способствуют улучшению кровообращения, а также обмена веществ в организме. Больному назначается прием препаратов, активизирующих обмен кальция и фосфора в организме. Могут назначаться витамины B, E, а также комплексные витаминные препараты, в которых содержится кальций в биодоступной форме. Иногда врач назначает курс электрофореза с хлоридом кальция, анальгетиками, никотиновой кислотой. Кроме того, хороший эффект отмечается при проведении тепловых процедур, применении аппаратных физиотерапевтических методов.
Оперативное лечение практикуется относительно редко. Однако когда отмечаются сильные боли, а эффекта от консервативной терапии не наблюдается, возможно проведение реваскуляризирующей остеоперфорации. При такой операции в ладьевидной кости проделываются небольшие каналы, в которых относительно быстро прорастают новые сосуды. Это позволяет существенно улучшить питание кости, которая восстанавливается более активно. Как следствие, болезнь Келлера I излечивается намного быстрее.
При условии правильного подхода к лечению и при своевременном применении всех указанных методов ребенок выздоравливает, и нарушений функций стопы после болезни не отмечается. Но если недуг не лечить, что случается очень часто ввиду отсутствия диагностики, форма ладьевидной кости часто нарушается, и у ребенка развивается плоскостопие.
Лечение болезни Келлера 2 заключается, прежде всего, в ограничении движений. Это достигается с помощью наложения повязки из гипса на стопу. Такую повязку следует носить на протяжении 3-4 недель, а после ее снятия необходимо избегать слишком сильных нагрузок. Кроме того, назначаются физиотерапевтические процедуры, сеансы массажа мышц стопы и голени. Эффективна в данном случае также специальная лечебная гимнастика. Также практикуется ношение ортопедической обуви, периодические ванны для ног. Важно учесть, что при отсутствии лечения недуг может продолжаться около трех лет, и, к тому же, может нарушиться функция сустава.
Осложнениями болезни Келлера при отсутствии адекватного лечения могут стать деформации костно-мышечной системы, остеоартроз, плоскостопие, контрактура сустава.
Аннотация научной статьи по клинической медицине, автор научной работы — Коршунов В. Ф., Видасова Е. В.
Анализируются результаты обследования и оперативного лечения 97 больных с асептиче скими некрозами ладьевидной кости запястья. Для лечения использовались дистракцион ные аппараты из двух полуколец, разработанные в клинике. Положительные результаты при данном методе лечения и реабилитации были получены в 92,5% случаев.
Похожие темы научных работ по клинической медицине , автор научной работы — Коршунов В. Ф., Видасова Е. В.
Clinical Diagnosis and Treatment of Aseptic Necrosis of the Os Naviculare of the Wrist
The results of the investigation and operative treatment of 97 patients with aseptic necrosis of the os naviculare of the wrist are analysed. The distraction apparatus, consisting of two half rings, created in clinic, were used for the treatment. Positive results were found in 92.5% cases after this treatment.
Клиническая диагностика и лечение асептических некрозов ладьевидной кости запястья
^ В.Ф. Коршунов1, Е.В. Видасова2
1 Кафедра травматологии, ортопедии и военно-полевой хирургии Российского государственного медицинского университета им. Н.И. Пирогова
2 Городская клиническая больница № 4 г. Москвы
Анализируются результаты обследования и оперативного лечения 97 больных с асептическими некрозами ладьевидной кости запястья. Для лечения использовались дистракцион-ные аппараты из двух полуколец, разработанные в клинике. Положительные результаты при данном методе лечения и реабилитации были получены в 92,5% случаев.
Ключевые слова: асептический некроз, ладьевидная кость, дистракция.
Высокая функциональная значимость кисти в жизни человека делает ее повреждения очень важными в практическом отношении. На травмы кисти приходится более 30% всех повреждений опорно-двигательного аппарата. В свою очередь, в силу анатомо-биомеханических особенностей повреждения ладьевидной кости составляют от 35 до 86% среди травм лучезапястного сустава (Scheck F., Шелухин Н.И., Усольцева Е.В.; Талышенко Р.Р. и Майсте-ренко А.К.). Поздняя диагностика и последующее неадекватное лечение, зачастую связанное с кратковременной иммобилизацией гипсовой повязкой, приводят к тому, что последствия травм ладьевидной кости лидируют в структуре инвалидности среди патологии лучезапястного сустава (20—40% случаев — развитие ложного сустава, 15—30% — асептические некрозы ладьевидной кости).
Нередко при переломах костей запястья ошибочно устанавливается диагноз “артроз” или “растяжение связок” лучезапястного сустава. По мнению многих авторов, диагностические трудности чаще всего бывают связаны с тем, что врач не предполагает возможность такого повреждения и недооценивает клиническую картину, тогда
как проведенное в полном объеме клинико-инструментальное исследования позволило бы установить правильный диагноз. Результатом поздней диагностики и неудачного лечения переломов костей запястья является развитие глубоких патологических процессов, приводящих к несраще-нию переломов, асептическим некрозам, деформирующему остеоартрозу, стойким отекам и болям в лучезапястном суставе.
Материал и методы
В данной работе анализируются результаты обследования и оперативного лечения 97 больных с асептическими некрозами ладьевидной кости запястья, которые проходили лечение на базе клиники хирургии кисти ГКБ № 4 в период с 1990 по 2007 г.
Все пациенты были обследованы с использованием клинического (жалобы, анамнез, осмотр), антропометрического (объем движений в кистевых суставах и сила кисти) и рентгенологического методов.
При поступлении в клинику больные жаловались на боли в кисти, усиливающиеся после физической нагрузки, ограничение движений в лучезапястном суставе (ротация, сгибание и разгибание), снижение мышечной силы.
Нами были выделены клинические симптомы, которые наиболее достоверно свидетельствуют о поражении ладьевидной кости и наиболее часто выявляются:
• припухлость в области тыла кисти;
• припухлость в области анатомической табакерки;
• боль в запястье и ограничение движений при ротации, сгибании и разгибании;
• боль в запястье при поколачивании по головкам 1—11 пястных костей (симптом Гирша);
• отсутствие контурирования сухожилий лучевого сгибателя кисти и длинной ладонной мышцы при максимальном сгибании кисти (симптом Шнека-1);
• симптом напряжения короткой отводящей мышцы I пальца (симптом Е.А. Мас-лакова);
• боли в области анатомической табакерки при давлении по оси I и II пальцев
БеЬпИп й а1., 1976);
• отек и боль в лучезапястном суставе (при физической нагрузке);
• боли в анатомической табакерке при пальпации;
• слабость кисти (снижение силы при работе — К.П. Кузьмин, 1996);
• локальная термоасимметрия в анатомической табакерке (Г.Г. Першин, А.В. Быков, 1982).
Рентгенологическое исследование имело решающее значение в дифференциальной диагностике и определении стадии дегенеративных изменений ладьевидной кости.
Стадия 1 — остеопороз — резорбция в области отломков.
Стадия 2 — кистозная перестройка, уменьшение объема кости. Эта стадия, вторая по частоте среди наших пациентов, является наиболее благоприятной для начала лечения методом дистракции.
Стадия 3 — фрагментация — представляет собой коллапс и фрагментацию кости с грубым изменением ее формы и потерей общего кортикального слоя. Данная ста-
дия, наиболее распространенная, с учетом бесперспективности консервативного лечения является абсолютным показанием для наложения дистракционного аппарата.
Стадия 4 — склероз — характеризуется преобладанием процессов регенерации (склероза) над резорбцией и остеомаляцией. Она всегда сопряжена с деформирующим артрозом кистевого сустава, возникающим вследствие нарушения взаиморасположения костей запястья, их травматиза-ции и остеопороза. Эта стадия наблюдалась реже всего, однако применение дистракци-онного аппарата у таких больных привело к значительному положительному эффекту (увеличение объема движений в суставе и уменьшение болевого синдрома).
Стадия 5 — исход. При адекватном лечении происходит восстановление формы и уплотнение ладьевидной кости, исчезает болевой синдром и увеличиваются функциональные возможности кисти. При неудовлетворительном результате или при отказе от лечения развивается деформирующий артроз.
Перечисленные особенности диагностики асептического некроза ладьевидной кости позволяют не допустить ошибки у пациентов с травмой кисти в анамнезе. Но даже при ранней диагностике данных повреждений выбор метода лечения остается трудным. Рекомендации нередко носят противоречивый характер: от признания необходимости восстановительных операций в остром периоде травмы до полного отказа от оперативного лечения в случаях асептического некроза ладьевидной кости.
Комплексное лечение асептических некрозов ладьевидной кости (в том числе в сочетании с ложными суставами) методом дистракции было проведено всем пациентам. Использовались дистракционные аппараты из двух полуколец, разработанные в клинике.
Операция является малоинвазивной, проста в исполнении и может быть выполнена в амбулаторных условиях. Под мест-
Лечебное дело 1.2009
Асептические некрозы ладьевидной кости
ной анестезией (40—60 мл 0,5—1% раствора новокаина в область введения спиц) с помощью электродрели проводили по одной спице Киршнера через проксимальный ме-тафиз II—V пястных костей и обе кости предплечья в нижней трети, в среднефизиологическом положении предплечья между пронацией и супинацией — 45°. Монтировали дистракционный аппарат (рисунок).
В зависимости от стадии патологического процесса проводили этапную дистрак-цию кистевого сустава по 0,5 мм в сутки с периодической фиксацией на дистракци-онном аппарате с растяжением сустава не более 8 мм. Дистракция распределялась до 6 нед с момента наложения аппарата, фиксация в аппарате осуществлялась в течение 8 нед.
Во время дистракции пациенты занимались лечебной гимнастикой, добиваясь полного объема движений во всех суставах пальцев, местно применялось также физиотерапевтическое лечение (магнитотера-пия, лазеротерапия). В процессе лечения у больных уменьшались отек и боли в области повреждения, увеличивались объем движений в пальцах и сила кисти.
Для оценки динамики регенерации производили рентгенологическое исследование кистевого сустава в трех проекциях через 4—6 нед и перед снятием аппарата. После снятия аппарата накладывали заднюю гипсовую лонгету сроком на 6—8 нед, пациенты продолжали занятия лечебной гимнастикой с дозированной нагрузкой на кистевой сустав и физиотерапию. В дальнейшем рекомендовалось постепенное увеличение нагрузки на кисть с ношением напульсника.
Результаты и обсуждение
Ближайшие результаты лечения в сроки от 6 мес изучены у всех пациентов и оценены как хорошие.
Отдаленные результаты лечения в сроки от 1 года до 10 лет изучены у 80% пациентов. При их оценке учитывали жалобы па-
Смонтированный дистракционный аппарат.
циента, степень восстановления функции лучезапястного сустава, силы кисти, рентгенологическая картина. Результаты расценивали как хорошие, удовлетворительные или неудовлетворительные.
Хороший результат — отсутствие у больного жалоб, отека в области запястья, атрофии мышц кисти и предплечья, восстановление силы кисти, рентгенологически определяемое сращение ладьевидной кости и увеличение ее объема более чем на 50%, а также уменьшение сгибательно-разгиба-тельных движений не более чем на 25° по сравнению с суставом здоровой руки.
Удовлетворительный результат — наличие непостоянных болей в суставе после физической нагрузки, неполное восстановление силы кисти, уменьшение объема сгиба-тельно-разгибательных движений более чем на 25°; рентгенологические признаки сращения деформированной ладьевидной кости с увеличением ее объема, деформирующего артроза кистевого сустава.
Неудовлетворительный результат — наличие боли при движениях, усиливающейся после физической нагрузки, значительное уменьшение силы хвата кисти и объема движений в лучезапястном суставе, рентгенологически — несращение ладьевидной кости, уменьшение или отсутствие увеличения объема кости, выраженные признаки деформирующего артроза.
Хорошие и удовлетворительные результаты при данном методе лечения и реабилитации были получены в 92,2% случаев.
Причиной неудовлетворительных результатов (7,8% случаев) явились повторная травма поврежденного сустава, значительная физическая нагрузка на сустав сразу после снятия аппарата, неполные сроки фиксации и воспаление мягких тканей вокруг спиц.
Достигнутые результаты свидетельствуют о высокой эффективности предлагаемого метода лечения асептических некрозов ладьевидной кости запястья и позволяют рекомендовать разработанный способ дозированной дистракции для широкого применения в клинической практике.
Богоявленский И.Ф. Переломы тела ладьевидной кости (виды, диагностика и лечение) // Хирургия. 1961. № 9. С. 45—51.
Быков А.В. Комплексное консервативное лечение свежих, застарелых и не сросшихся переломов ладьевидной кости запястья : дис. . канд. мед. наук. М., 1986.
Громов М.В., Коршунов В.Ф., Козлов И.А. Метод дистракции в осложненном случае повреж-
дения кистевого сустава // Ортопедия, травматология и протезирование. 1998. № 2. С. 56-58.
Зарецков А.В. Лечение переломов и ложных суставов ладьевидной кости запястья : автореф. дис. . канд. мед. наук. СПб., 1994. С. 23.
Ключевский В.В. Хирургия повреждений. Ярославль, 1999. С. 413-414.
Козлов И.А, Коршунов В.Ф. Лечение застарелых повреждений кистевого сустава методом дистракции // Хирургия. 1983. № 9. С. 154-155.
Маслаков Е.А. Переломы ладьевидной кости кисти (механогенез, диагностика, лечение) : автореф. дис. . канд. мед. наук. Минск, 1972. С. 17.
Усольцева Е.В. Рентгенологическое обследование больных с переломами костей запястья // Ортопедия, травматология и протезирование. 1990. № 3. С. 32-36.
Herbert T. Scaphoid fractures // J. Orthop. Trauma. 1991. V. 1. № 2. P. 93-99.
Schuind F, Haentjens P., Van Innis F. et al. Prognostic factors in the treatment of carpal scaphoid nonunions // J. Hand. Surg. 1999. V. 24. P. 761-776.
Clinical Diagnosis and Treatment of Aseptic Necrosis of the Os Naviculare of the Wrist V.F. Korshunov and E.V. Vidasova
The results of the investigation and operative treatment of 97 patients with aseptic necrosis of the os naviculare of the wrist are analysed. The distraction apparatus, consisting of two half-rings, created in clinic, were used for the treatment. Positive results were found in 92.5% cases after this treatment.
Key words: aseptic necrosis, os naviculare, distraction
Читайте также:


