Что такое bmd при остеопорозе
Виды травм
Минимальная травма – падение с высоты собственного роста на ту же поверхность или еще меньшая травма.
Низкотравматический (низкоэнергетический) или остеопоротический перелом – перелом кости, произошедший при минимальной травме, в подавляющем большинстве случаев резвившихся вследствие остеопороза.
Некоторые эксперты используют термин патологический перелом – перелом вследствие заболевания, а не травматического воздействия.
Остеопороз – данные заболевания
В России среди лиц в возрасте 50 лет и старше остеопороз выявляется у 34 % женщин и у 27% мужчин. Частота остеопороза увеличивается с возрастом. По данным Всемирной Организации Здравоохранения ( ВОЗ) остеопорозом страдают около 14 млн человек и еще 20 млн имеют снижение минеральной плотности костной ткани (МПК), соответствующее остеопении.
Социальная значимость остеопороза определяется его последствиями – переломами тел позвонков и костей периферического скелета, приводящими к большим материальным затратам на лечение и обуславливающий высокий уровень нетрудоспособности, включая инвалидность и смертность.
Классификация остеопороза
По классификации остеопороз может быть первичным и вторичным.
Первичный остеопороз развивается как самостоятельное заболевание, без выявления других причин снижения прочности костей и встречается чаще всего.
Вторичный остеопороз развивается вследствие различных заболеваний или приема определенных лекарственных средств (т.е. для развития остеопороза имеется конкретная причина). Чаще всего к вторичному остеопорозу приводят следующие заболевания:
- нарушение питания – низкое потребление кальция, дефицит витамина Д;
- эндокринные нарушения – сахарный диабет, гипогонадизм, акромегалия, гиперкортицизм, гиперпаратиреоз, тиреотоксикоз;
- заболевания желудочно-кишечного тракта – синдром мальаббсорбции, заболевания поджелудочной железы и печени (панкреатит, цирроз), воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит);
- ревматологические и аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- неврологические заболевания (эпилепсия, болезнь Паркинсона, мышечная дистрофия, нарушение мозгового кровообращения), а так же:
- СПИТД/ВИЧ,
- амилоидоз,
![]()
- хроническая обструктивная болезнь легких,
- алкоголизм,
- сердечная и почечная недостаточность,
- саркоидоз.
Лекарственные средства, влияющие на плотность костной ткани приводящие к развитию остеопороза:
- антицидные стредства,
- антикоагулянты (гепарин),
- антиконвульсанты ,
- противоопухолевые препараты,
- барбитураты,
- глюкокортикоиды,
- метотрексат,
- ингибиторы протонной помпы,
- тамоксифен и др.
Факторы, влияющие на плотность костной ткани и увеличивающие риск остеопороза (факторы риска):
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Наследственная предрасположенность.
- Предшествующие переломы в анамнезе.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
Как заподозрить остеопороз
Жалобы:

Если у Вас есть факторы риска, а так же какие-нибудь из вышеперечисленный жалоб и симптомов – рекомендовано немедленное обращение к врачу для дальнейшего обследования с целью исключения остеопороза.
Лечащим врачом будет назначено необходимое обследование, включающее в себя лабораторные исследования (крови и мочи), а так же инструментальные исследования (рентгеновская денситометрия костей , рентгенография (малоинформативен, в настоящее время не используется для постановки диагноза остеопороз), сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине), биопсия кости (при нетипичных случаях остеопороза), МРТ (диагностика переломов, отека костного мозга).
По результатам обследования, при выявлении снижении плотности костной ткани (остеопения или остеопороз) лечащим врачом будет назначено соответствующее лечение.
Профилактика остеопороза
Остеопороз – это то заболевание, развитие которого мы может предупредить самостоятельно и заниматься профилактикой необходимо на протяжении всей жизни.
Что же входит в профилактику остеопороза:
Для того чтобы снизить риск падений необходимо (особенно это важно для людей пожилого возраста):
Находясь на улице:
В домашних условиях:
- все ковры или коврики должны иметь не скользкое основание, или прикреплены к полу
- дома лучше ходить в не скользящих тапочках
- поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение, так же свободные провода, шнуры за которые можно зацепиться (их необходимо убрать)
- положите резиновый коврик на кухне рядом с плитой и раковиной
- освещение в помещение должно быть хорошим. Прорезиненный коврик в душевой также необходим.
Резиновые подстилки на присосках в ванной помогут предотвратить падение. Полы в душевой должны быть сухими.
все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение.
Обсудите с врачом замену их на более безопасные аналоги.
регулярно наблюдайтесь у офтальмолога, если есть проблемы со зрением, используйте очки/линзы.
При остеопорозе используются три вида упражнений: аэробные, силовые и на тренировку равновесия, а также их различные комбинации:
- аэробика для укрепления мышцы ног – подъем по лестнице, танцы, ходьба;
- силовой тренинг, позволяющий укрепить спину, а также висение на турнике;
- плавание и водная гимнастика, которые благоприятно воздействуют на все группы мышц;
- упражнения для гибкости – йога, растяжка.
В идеальном варианте недельная физическая активность непременно должна включать попеременно упражнения из всех вышеупомянутых 4-х групп. Самое важное при любой физической активности— регулярность. Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
Необходимо придерживаться следующих правил:
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль,
уменьшите физическое усилие, или амплитуду движения; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество
подходов по возможности; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Результаты становятся ощутимы со временем, а не сразу;
- Дышите равномерно, не задерживая дыхание;
- Нельзя выполнять упражнения с приседаниями, бегом или прыжками (возрастает риск получения травм);
- Тяжелые предметы во время гимнастики использовать запрещено (искусственные утяжелители со слишком большой массой);
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену;
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви;
- При выполнении упражнений учитывается психологический фактор (пациент должен настроиться на выздоровление).
1. Одна нога к груди. В положении лежа на спине подтянуть согнутую в колене ногу к груди. Вторая нога вытянута параллельно полу. Держать 5-10 секунд. Поменять ногу. Повторить от 2 до 10 раз.
2. Растяжение спины. Исходное положение — сидя на коленях. Наклонять грудную клетку к полу с вытянутыми руками как можно ниже. Держать 5-10 секунд. Повтор 2-10 раз.
3. Лежа на животе, руки согнуты в локтях, параллельно полу. Напрячь туловище. Немного поднять руки и верхнюю часть туловища. Перемещать корпус медленно направо и налево, затем расслабиться. Повтор 2-10 раз
4. Лежа на спине. Ноги согнуты в коленях. Стопы на ширине плеч. Медленно поднять бедра и таз. Напрячь мышцы живота и ягодиц. Повтор 5-10 раз.
5. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
6. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
7. Встаньте правым боком к спинке стула. Правая рука — на спинке стула. Левая рука вытянута вперед, левая нога отведена назад на носок. Выполняйте махи расслабленной ногой. Повторите 3-8 раз. То же – другим боком.
8. Лежа на спине, притяните колени к животу, прижмите, обхватите руками. Держать 10-15 секунд. Отдохните 10 секунд. Повторы 2-5 раз.
Действия, вызывающие осложнения при остеопорозе

Диета при остеопорозе позвоночника
Рацион питания должен включать продукты, обеспечивающие норму суточного поступления кальция в организм человека с учетом его возраста, пола и состояния костного аппарата. Средняя потребность в кальции варьирует в пределах 800-1100 мг/сутки, при этом, для женщин в период постменопаузы (не получающие эстрогены) и людей пожилого возраста (после 65 лет) потребность возрастает до 1500 мг/сутки.
- Обязательное включение в рацион продуктов, богатыми витаминами D (около 600 МЕ /сутки), A, группы B, K, C, фолиевой кислотой и микроэлементами (цинк, магний, медь).
- В рационе важно соблюдать количество содержания животного белка. При избыточном их содержании (более 100-150 г) нарушаются процессы всасыванию кальция, поскольку в кишечнике активизируются процессы брожения.
- Достаточного употребления свободной жидкости (1,5-2,0 л в сутки).
- Вид кулинарной обработки продуктов не столь важен, однако, не менее 50 % суточного объема овощей/фруктов рекомендуется употреблять свежими или в виде фреш-соков.
- Режим питания — дробный (4-5 раз в сутки).
- Исключение из рациона алкоголь содержащих напитков и минимизация употребления поваренной соли.
К продуктам, содержащим большое количество кальция относятся:
- молочная продукция, при этом, предпочтительно употреблять кисломолочные продукты с низким содержанием жира (кефир 1%, йогурт, ряженка, нежирная сметана, сыры без консервантов, творог 0,5%) поскольку жиры замедляют процесс усвоения кальция;
- хлеб (ржаной/пшеничный и грубого помола);
- рыба белая (сардина, тунец, судак, форель) и морепродукты (креветки, мидии, кальмары, осьминоги);
- мясо: нежирная свинина, телятина, курица отварная;
- овощи, фрукты и зелень как в свежем, так и обработанном виде (перец, морковь, капуста брокколи, цуккини, фасоль,
![]()
кабачки, оливки, зеленый горошек, тыква, абрикосы, апельсины, финики, зеленый салат, петрушка, укроп), семена, орехи и ягоды (фисташки, кунжут, курага, орехи лесные и грецкие, мак, малина, миндаль).
Правильное питание обеспечивается и за счет включения в рацион питания:
- Продуктов, содержащих витамин D: яичные желтки, икра рыб, жирные виды морской рыбы (палтус, лосось, тунец), масло сливочное.
- Продуктов с высоким содержанием магния: все виды орехов, бананы, морская капуста, телятина, зерновые крупы, зеленые листовые овощи, бобовые, овсянка, гречневая крупа.
- Цинксодержащих продуктов: сельдь, пшено, овес, сельдерей (корень и листья), семена тыквы и подсолнуха, морепродукты, бобовые культуры.
- Продуктов с высоким содержанием витаминов А, В, С и К: цитрусовые (апельсины, грейпфруты, лимоны), перец салатный, черная смородина, ежевика, шиповник, гречка, капуста, бананы, морковь, овес, бобовые, растительные масла.
- Следует минимизировать употребление продуктов с содержанием насыщенных жирных кислот – это связано с тем, что подобная пища снижает усвоение кальция. Поэтому по возможности стоит отказаться от маргарина, майонеза, бараньего и говяжьего жира.
- Нужно исключить из рациона кофеин, поскольку этот элемент стимулирует выведение кальция из организма. Поэтому лучше отказаться от крепкого чая, кофе, какао, шоколада.
- Следует исключить алкогольные напитки и ограничить употребление мочегонных препаратов – подобные вещества стимулируют выведение кальция с мочой.
- Рекомендуется исключить из рациона сладкие газированные напитки.
- Стоит ограничить употребление мясных продуктов. Дело в том, что в них присутствует фосфор – он может формировать в кишечнике соединения с кальцием, которые не усваиваются организмом.
Лечение остеопороза
Лечение остеопороза всегда проводится под контролем и назначением врача!
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление.
Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию. Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением. Одна группа препаратов для лечения остеопороза – антирезорбтивные средства.
Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности. Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Так же в обязательном порядке пациентами назначают препараты кальция на длительной основе с целью поддержания необходимого уровня кальция в крови, с целью профилактики и минимизации костных потерь, а так же повышения эффективности лечения.
Лечение для каждого человека индивидуально, зависит от тяжести остеопороза, сопутствующих заболеваний и многих других факторов. Поэтому такие препараты должны назначаться только врачом.
С целью контроля лечения и оценки его эффективности, лечащим врачом будет рекомендовано проведение определенных лабораторных тестов, а так же один раз необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение.
Успех лечения остеопороза — в регулярности и длительности лечения и профилактики!
под редакцией
профессора, доктора медицинских наук,
зав. кафедрой педиатрии ГОУ ДПО
Пензенского института усовершенствования врачей
В.И. Струкова.
Авторский состав:
В. И. Струков,
М. Ю. Сергеева-Кондраченко,
О. В. Струкова-Джоунс,
Р. Т. Галеева, Л. Г. Радченко,
М. Н. Гербель, Е. Б. Шурыгина,
Л. Д. Романовская, Н. В. Еремина,
Рецензенты:
Л. М. Житникова, д.м.н., профессор кафедры семейной медицины
ММА им. И.М. Сеченова,
исполнительный директор Общероссийской Ассоциации
врачей общей практики.
В. А.Кельцев, д.м.н., профессор,
заведующий кафедрой факультетской педиатрии
ГОУ ВПО Самарского медицинского университета.
До недавнего времени диагностика ОП связывалась с появлением тяжелых осложнений ОП: спонтанных переломов позвоночника, шейки бедра и др. В настоящее время с целью ранней диагностики ОП используются лабораторные, гистологические, лучевые методы исследования. Гистоморфологический анализ биоптата гребня подвздошной кости с оценкой активности остеокластов и остеобластов считали ранее наиболее достоверным в диагностике ОП. Однако инвазионный характер исследования ограничивает его использование.
5.1. Определение биохимических маркеров (БМ) костного метаболизма
Используют две группы маркеров:
- БМ новообразования кости, осуществляемого остеобластами: костная кислая фосфатаза. Её повышение свидетельствует о нарастании активности минерализации, остеосозидания кости. Остеокальцин (костный gla-протеин) является одним из самых информативных маркеров костного метаболизма, формирования кости. Снижения его уровня в крови свидетельствует об угнетении функции остеобластов.
- Биохимические маркеры резорбции кости, осуществляемой остеокластами: щелочная фосфатаза сыворотки крови (в определенной мере). Экскреция оксипролина с мочой. Свободный оксипролин сыворотки является конечным продуктом распада коллагена, и повышение его концентрации свидетельствует об усилении резорбции и катаболических процессов.
- Лабораторными методами исследования нельзя диагностировать первичный ОП. Однако они помогают исключить заболевания, сходные с остеопорозом, сопровождающиеся диффузным разрежением костной структуры: остеомаляцию, гиперпаратиреоз, почечную остеопатию, плазмоцитому, метастазы в скелет (диагностика исключения). Т.о. они помогают установить причину вторичного остеопороза.
- Повторное определение маркеров резорбции и маркеров формирования через 3 мес. лечения может быть использовано для ранней оценки прогноза эффективности лечения. Изменение уровня маркеров на 30% и больше прогнозирует хорошую эффективность лечения (А).
- Мониторирование маркеров костного обмена рекомендуется в том числе и для увеличения мотивации пациентов к лечению (А).
Стандартная рентгенография не утратила своего значения до настоящего времени! Рентгенография позвоночника является одним из обязательных методов исследования. Она позволяет провести морфометрический анализ тел позвонков, выявить характерные деформации тел позвонков в количественном выражении, с высокой точностью установить переломы тел позвонков.
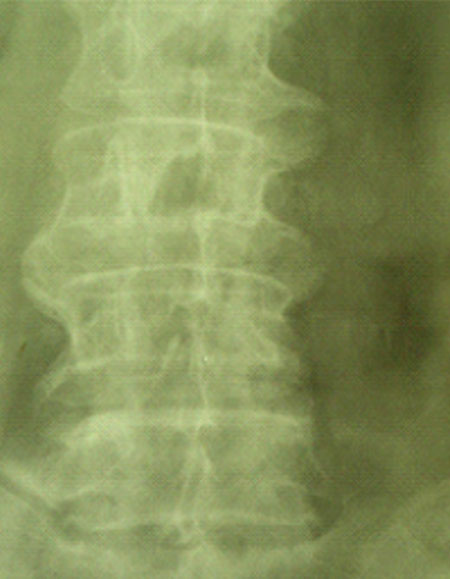
Рис. 18. Выраженное снижение минеральной плотности по типу остеомаляции c явлениями остеохондроза
Стандартная рентгенограмма является основным и наиболее доступным методом диагностики остеопороза . Однако этот метод диагностики относится к поздним, так как позволяет выявить остеопороз только при потере костной массы свыше 30-40%. Поэтому рентгенография для ранней количественной диагностики снижения МПК (остеопении, остеопороза) неприемлема. Однако на любом этапе стандартная рентгенограмма может быть очень полезным и необходимым методом исследования, особенно если у пациента имеется два и более факторов риска остеопороза. Диагностика остеопороза по факторам риска патологии приветствуется на доклиническом этапе.
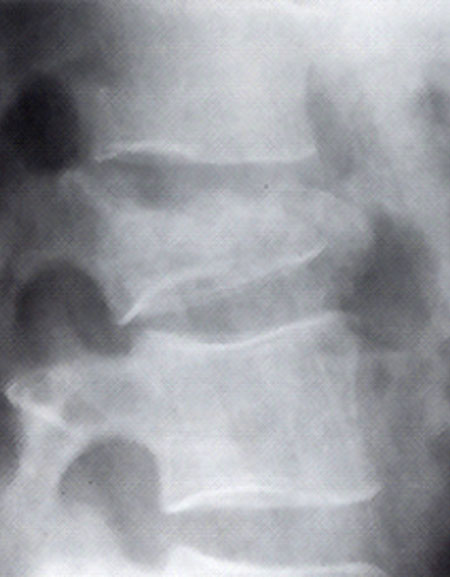
Рис. 19. На боковой рентгенограмме компрессионный перелом тела позвонка. Передняя высота тела позвонка резко уменьшена (симптом запавшей клавиши). Уменьшение средней высоты тела подлежащего позвонка.
С учетом изложенного необходимо использовать в комплексе денситометрию (например, предплечья) и стандартную рентгенограмму (например, снимок тел позвонков), что позволяет верифицировать с большой точностью диагноз остеопороза, провести на хорошем уровне дифференциальную диагностику. Можно говорить, что стандартная рентгенография и рентгеновская денситометрия являются взаимодополняющими. Использование их в сочетании дает значительно больше объективной информации по оценке остеопороза и его осложнений и позволяет выяснить причину снижения МПК и провести при необходимости дифференциальный диагноз между различными патологическими процессами в костях.
Позвоночник является одним из обязательных отделов скелета, где проводится рентгенографическая оценка снижения костной массы. Наиболее достоверным признаком остеопороза позвоночника являются патологические переломы или деформации тел позвонков, частота которых возрастает со снижением костной массы. Деформации позвонков наиболее точно и объективно могут быть выявлены и оценены при рентгеноморфометрическом исследовании боковых рентгенограмм грудного и поясничного отделов позвоночника (Th4—Th12 и L1—L4), выполненных при дополнительном позиционировании больного 11.
Морфометрический анализ тел позвонков состоит из измерения высоты тела позвонка: передней (а), средней (m) и задней (р) — на боковой рентгенограмме и вычисления индексов тел позвонков (рис. 20):
- передний/задний индекс (а/р) (отношение передней высоты тела позвонка к задней высоте);
- средний/задний индекс (m/р) (отношение средней высоты тела позвонка к задней высоте);
- задний/задний индекс (р/р’ или р/р 2 ) (отношение задней высоты тела исследуемого позвонка к задней высоте 2 вышележащих и 2 нижележащих тел позвонков) [10]. Для оценки деформаций позвонков применяются количественные методы [2, 4]. Индекс тела позвонка менее 0,8 (80%) говорит об остеопоротической деформации тела позвонка при исключении воспалительных и невоспалительных заболеваний позвоночника.
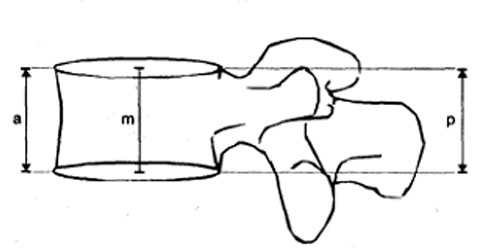
Рис. 20. Высоты тела позвонка
Для остеопороза позвоночника характерны определенные деформации тел позвонков:
- передняя клиновидная деформация — наибольшее уменьшение передней высоты, в меньшей степени средней высоты и неизмененная задняя высота тела позвонка;
- задняя клиновидная деформация — наибольшее снижение задней высоты, в меньшей степени средней высоты и небольшое снижение или его отсутствие передней высоты тела позвонка;
- односторонняя вогнутая деформация тела позвонка (пролапс верхней или нижней опорной площадки внутрь тела позвонка) — уменьшение средней высоты и небольшое снижение или отсутствие снижения передней и задней высоты тела позвонка;
- двояковогнутая деформация или деформация тела позвонка по типу рыбьего — значительное уменьшение средней высоты и небольшое снижение или отсутствие снижения передней и задней высоты тела позвонка;
- компрессионная деформация — равномерное или неравномерное снижение всех высот тела позвонка.
Деформация переднего края тела позвонка — изолированное снижение передней высоты при нормальных значениях средней и задней высоты — для остеопороза позвоночника нехарактерна, а свойственна остеохондрозу позвоночника.
Серьезное значение при этом необходимо придавать опыту и навыкам чтения рентгенограмм с различными поражениями позвоночника, качеству полученных рентгенограмм и учету заболеваний позвоночника другой этиологии.
Все случаи выявленных переломов, являющихся следствием остеопороза, требуют дифференциальной диагностики, поскольку не только остеопороз, но и другие заболевания сопровождаются сходными деформациями тел позвонков. Наибольшее значение среди них имеют остеомаляция, последствия старой травмы позвоночника, деформирующий спондилез, остеохондроз, болезнь Шойерманна-Мау, спондилиты, вторичные опухоли скелета и некоторые другие заболевания позвоночника, приводящие к кифотическому искривлению позвоночника и снижению роста у пациентов.
При остеопорозе, как правило, признаки перелома соседствуют с выраженными деформациями позвонков. Измененные позвонки часто чередуются с малоизмененными или неизмененными позвонками (симптом клавиш). Или располагаются среди тел позвонков с близкими по значению линейными размерами их передних краев. При остеопорозе никогда не наблюдаются деструктивные изменения или выраженные сужения межпозвоночных дисков. Важно изучение процесса в динамике.
Рентгенабсорбционная остеометрия
В начале 70-х годов XX века разработаны новые диагностические аппараты по определению малых костных потерь на самых ранних этапах. Необходимость в этих аппаратах диктовалась тем, что была установлена большая частота остеопороза, предсказан рост частоты этой патологии. Cameron и Sorensen ( США ) первые доказали возможность определения МПК при жизни (1963 г.). Минеральная плотность кости (МПК) является одним из важнейших показателей прочности кости, что используется во всем мире в качестве диагностического критерия.
Современные рентгенденситометры позволяют быстро оценивать МПК пациента в сравнении с нормативами. Рассчитывается отклонение индивидуальных значений от средневозрастной нормы (Z-критерий) и от пиковой массы лиц соответствующего пола (T-критерий). Также определяется величина стандартного отклонения, что позволяет количественно различать варианты нормы, остеопению, остеопороз.
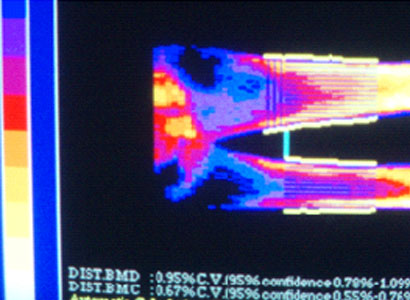
Рис.21. Больная А. Остеопороз постменопаузальный. Полостные образования в метафизарных (трабекулярных) участках костей, МПКТ по Т шкале ─3,4 СО.
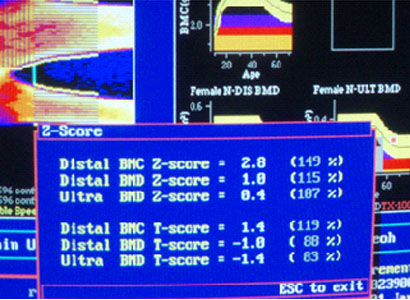
Рис. 22. Больная М., 43 года. Гиперминерализация 3 степени, МПК по Z-шкале увеличена до +2,8 СО (149%). В мягких тканях скопления солей в большом количестве (+++).
Примечание
Согласно последним рекомендациям Американской Ассоциации по остеопорозу (2008 г.) измерение минеральной плотности костной в ткани в дистальной трети костей предплечья можно использовать в диагностике остеопороза! Особенно в случаях, когда определение МПК шейки бедра и тел позвонков недоступно. Кроме того, периферическая остеометрия, при МПК менее – 2,5 СО, в комплексе с морфометрией тел позвонков по стандартной рентгенограмме дает весьма ценную информацию, особенно если в анамнезе уже имеются остеопоротические переломы тел позвонков.
Современные остеометры позволяют измерить МПК в различных частях тела, в том числе шейке бедра и телах позвонков. Все остеометры работают в двух шкалах.
Т- шкала означает количество стандартных отклонений выше или ниже среднего показателя пика костной массы. Т-критерий уменьшается параллельно с постепенным снижением костной массы при увеличении возраста, используется для оценки МПК у взрослых.
Z – шкала означает количество стандартных отклонений выше или ниже среднего показателя для лиц того же возраста. МПК определяется в абсолютных единицах, стандартных отклонениях между МПК пациента и возрастной нормой здоровых детей и подростков такого же возраста и пола.
Оценка результатов исследования МПК по ВОЗ:
Норма МПК – показания Т-критерия от +1 до -1 стандартных отклонений (СО) от пиковой костной массы.
Остеопения I степени – МПК от -1 до -1,5 СО.
Остеопения II степени – МПК от -1,5 до -2,0 СО.
Остеопения III степени – МПК от -2,0 до -2,5 СО.
Остеопороз I степени – МПК от -2,5 и менее без переломов.
Остеопороз II степени – МПК от -2,5 и менее при наличии остеопоротических переломов костей.
Примечание:
Согласно рекомендациям Американской Ассоциации по остеопорозу для лиц моложе 50 лет эта классификация остеопороза не приемлема! В том числе диагностика по Т-критерию. Для этого контингента нужно использовать только Z-шкалу. При этом диагноз формируется следующим образом: при Z-критерии, равном от -2,0 СО и менее, ставим диагноз низкая минеральная плотность костей относительно хронологического возраста. Или МПК ниже ожидаемой возрастной нормы. Те значения остеометрии по Z-шкале, которые будут более -2,0 СО, следует оценивать в пределах возрастной нормы. Эти данные приняты рядом других ассоциаций Европейских государств.
Измерение ВМД в костях аксиального скелета, прежде всего позвоночника, и шейке бедра является самым информативным (Rizzoli R 50). При денситометрии позвоночника чаще всего исследуют содержание минералов в поясничном отделе (L1, L2, L3, L4 позвонки). Однако могут получаться завышенные результаты за счет включения в общую массу костной ткани солей кальция, находящихся в стенке аорты, а также крупных остеофитов на углах тел позвонков и обызвествления передней продольной связки.
Количественная компьютерная томография позволяет определять количество поглощенной ионизирующей радиации кальцифицированными тканями, причем с возможностью определения массы и плотности как кортикальной, так и трабекулярной кости в телах позвонков. Из-за большой суммарной дозы облучения количественная компьютерная томография не является техникой выбора при проведении массовых диагностических исследований. Таким образом, абсорбционная рентгеновская денситометрия костей предплечья является безопасным, точным, технически простым методом диагностики остеопенических состояний у больных.
Основные показания к проведению остеоденситометрии:
- лица с высокими факторами риска (более 2) и/или клиническими проявлениями остеопороза (в первую очередь пожилые);
- посткастральный синдром, гастроэктомии;
- длительное состояние неподвижности (более 1 месяца);
- заболевания ЖКТ, печени ;
- признаки остеопении на рентгеновских снимках;
- эндокринные болезни;
- в начале лечения глюкокортикоидами и метотрексатом (1-2 раза в год в ходе лечения);
- продолжительная терапия лекарственными препаратами;
- поражение почек со сниженным клиренсом креатинина;
- для оценки эффективности лечения остеопороза и др.
Примечание:
Ассоциация по остеопорозу (США, 2008 г.) не рекомендует определять МПК у детей и подростков! Определение минеральной плотности в США рекомендуется главным образом у женщинам старше 65 лет и у мужчин старше 70 лет. С 50 лет исследования проводятся только лицам, имеющим факторы риска по остеопорозу или подозрения на остеопороз. Однако в России проводятся такие исследования в более молодом возрасте, особенно при наличии переломов, сочетании нескольких факторов риска остеопороза (прием гормонов, цитостатиков, антиконвульсантов, алкоголя, курение и др.).
Важно учитывать следующее:
- Каждого пациента, перенесшего перелом при минимальной травме, в том числе перелом позвонка, проксимального отдела бедра или дистального отдела предплечья, необходимо рассматривать как имеющего высокий риск развития переломов и как кандидата на лечение остеопороза (В).
- Клинический диагноз остеопороза можно выставить без денситометрического исследования, особенно у женщин старше 70 лет, перенесших перелом вследствие минимальной травмы (А).
- Пациентов с переломами позвонков, выявленными случайно или развившимися при минимальной травме, необходимо рассматривать как больных с остеопорозом, даже в том случае, если значения минеральной плотности костной ткани не соответствуют критериям диагноза остеопороза (А).
- Снижение роста на 2 см и более за 1-3 года наблюдения и на 4 см в сравнении с ростом в 25 лет – повод для рентгенографии позвоночника с целью выявления переломов позвонков (В).
Показания для обследования МПК у лиц старше 50 лет (адаптировано):
Взрослым, у которых были переломы при низком уровне травмы;
Пациентам, которые по медицинским показаниям получают глюкокортикоиды в течение 3 мес. и более;
Лица, которые будут лечиться по поводу остеопороза;
Люди, уже получающиелечение по остеопорозу (для оценки эффективности лечения);
Пациенты с патологией позвоночника;
Пациенты с первичным гиперпаратиреозом;
Женщины в возрасте 65 лет и старше;
Женщины в постменопаузе в возрасте до 65 лет с факторами риска переломов;
Мужчины в возрасте 70 лет и старше;
Мужчины моложе 70 лет с факторами риска переломов;
Лица с заболеваниями, ассоциирующимися с низкой костной массой или костными потерями;
Лица, принимающие медикаментозные препараты, которые снижают костную массу или вызывают костные потери.
Решение о проведении денситометрии должно приниматься с учетом наличия факторов риска остеопороза, а также риска переломов, для представления о состоянии здоровья костной ткани. Остеометрия должна проводиться в случае выявления патологии, если будут приняты решения по лечению пациента.
У постменопаузальных женщин и мужчин в возрасте 50 лет и старше ВОЗовские критерии по диагностике остеопороза основываются на измерении BMD костей предплечья и используются в том случае, когда BMD аксиального скелета не может быть измерено (шейка бедра, тела позвонков).
Примечание:
5.3. Диагностика риска переломов на основании абсолютного риска
Согласно рекомендациям ВОЗ, риск перелома должен выражаться в виде абсолютного риска его свершения за 10-летний период времени. Период 10 лет выбран потому, что он покрывает предполагаемую длительность лечения и включает развитие благоприятных эффектов, продолжающихся после прекращения терапии [3]. Основное преимущество применения показателя абсолютного риска то, что он стандартизует конечные показатели различных инструментальных методов и участков измерения, применяемых для оценки риска. Более того, этот показатель позволяет учитывать наличие или отсутствие других важных факторов риска переломов, кроме МПК, и представлять всё в единой системе измерений.
Используя компьютерную программу FRAX™ (Fracture Risk Algorithm – алгоритм по оценке риска переломов), можно рассчитать 10-летнюю вероятность перелома шейки бедра и других остеопоротических переломов, связанных с ОП (позвонков, лучевой и плечевой костей) у лиц в возрасте от 40 до 90 лет (уровень доказательности А).
К остеопоротическим переломам относятся переломы позвоночника, шейки бедра, предплечья и бедренной кости. Шкала строится на основании показателей BMD шейки бедра и клинических факторов риска, представленных в таблице 3. Данная шкала включена в программное обеспечение денситометров. Но риск переломов можно посчитать по специальным таблицам. Ниже приводим пример расчета 10-летнего риска вероятности остеопоротических переломов (%) у женщины 65 лет с учетом значений BMD шейки бедра и количества выявленных факторов риска костных переломов.
Десятилетний риск перелома шейки бедра (%) у женщины 65 лет с учетом значений BMD шейки бедра и количества выявленных факторов риска костных переломов
Читайте также:




