Что такое дисцит и его признаки

- Причины заболевания
- Разновидности дисцита
- Симптомы заболевания и его осложнения
- Основные методы диагностики
- Лечение дисцита в зависимости от его формы
Дисцит позвоночника – воспалительное заболевание межпозвоночных дисков. Оно вызывается различными микроорганизмами, которые попадают в ткани диска и разрушают их в процессе своей жизнедеятельности.
В ответ на агрессию микробов формируется воспалительная реакция. При этом появляются боли, повышение температуры и другие симптомы. Кроме того, заболевание может осложняться поражением тел позвонков, нервных корешков и другой патологией.
Причины заболевания
Любое воспаление, как правило, возникает в результате попадания инфекции, хотя и бывают другие (асептические) формы. Дисцит позвоночника не исключение. Чаще всего его вызывает условно-патогенная флора: стрептококк, стафилококк, кишечная палочка, энтерококк. Иногда его причиной служат специфические бактерии – палочка туберкулеза, сальмонелла, трепонема и другие.
Безусловно, в зависимости от вида возбудителя клиническая картина при спондилодисците может несколько различаться. Стафилококк и стрептококк приводят, как правило, к острому гнойному процессу, а сифилитическое или бруцеллезное поражение протекает менее ярко. Но в любом случае это воспаление с его характерными симптомами.
Разновидности дисцита
В норме ткани человеческого организма, в том числе и дисков, стерильны. Для того чтобы инфекция проникла в них, требуются соответствующие условия. Чаще всего попадание инфекции происходит следующими путями:
- Гематогенно – с током крови. Этот дисцит еще называют септическим. Источником инфекции может служить абсцесс, фурункул, зубной кариес, внутривенный катетер, микробы, размножающиеся на створках сердечного клапана при эндокардите, а также любой другой воспалительный процесс в организме. При этой форме микробы, попав из первичного очага в кровь, разносятся с ее током по организму. Осев в различных тканях, они образуют вторичные гнойные очаги.
- Лимфогенный – с током лимфы. В этом случае распространение инфекции происходит по лимфатическим сосудам из органов, расположенных недалеко от позвоночника. Подобным образом может развиться шейный дисцит – инфекция переходит из очагов воспаления в области носоглотки и ротовой полости.
- Через рану – вследствие травмы или при нарушении условий антисептики во время операции на позвоночнике – послеоперационный дисцит.
- Путем распространения с окружающих тканей . Например, при остеомиелите позвонков могут поражаться и диски. Такая форма дисцита позвоночника называется остеомиелитической.
Кроме того, в зависимости от того, в каком отделе позвоночника находится пораженный диск, выделяют шейный, грудной, поясничный и пояснично-крестцовый дисцит. По остроте течения заболевания – острый гнойный (вызывается гноеродной инфекцией) и подострый (чаще в результате поражения специфической флорой).
Симптомы заболевания и его осложнения
Симптомы дисцита могут отличаться в зависимости от места поражения, остроты процесса, его стадии. Но при любых формах, как правило, присутствуют некоторые характерные признаки:
- Боль в области пораженного диска. По характеру она постоянная, ноющая, иногда пульсирующая. При нарастании остроты воспаления интенсивность боли увеличивается.
- Болезненность при движении. Если боль в покое невыраженная, то при движениях в позвоночнике (наклоны, повороты) она может значительно усиливаться. Ситуация усугубляется рефлекторным спазмом межпозвоночных мышц. Больные часто снижают свою активность для уменьшения болей и даже принимают вынужденное положение.
- Повышение температуры. Лихорадка при дисците наблюдается не так часто, но может достигать высоких цифр и сопровождаться ознобом. При обследовании часто определяется повышение температуры в области воспаления.
- Покраснение (гиперемия) кожи в проекции пораженного диска, отек тканей. Этот симптом не всегда присутствует из-за глубины расположения очага.
При распространении воспаления на нервный корешок появляются симптомы радикулита – боли, распространяющиеся по ходу нервного ствола. При сужении позвоночного канала может происходить сдавление спинного мозга с выпадением его функции (например, с развитием пареза конечности). Переход воспаления на спинной мозг и его оболочки развивается миелит, спинальный менингит. Возможны и другие осложнения.
Основные методы диагностики
Основным в диагностике дисцита позвоночника являются жалобы пациента и данные, полученные при его осмотре. Также важным является наличие в анамнезе травмы, недавно перенесенной операции на позвоночнике или инфекционного процесса в каком-то другом органе. Иногда источник распространения возбудителя выявить не удается, тогда говорят о криптогенной (скрытой) инфекции.
Для подтверждения диагноза проводятся лабораторные исследования: общеклинический анализ крови для выявления воспалительной реакции. Этот анализ не является специфическим, но подтверждает наличие инфекционного процесса и позволяет разграничить дисцит и другие поражения дисков неинфекционной природы.
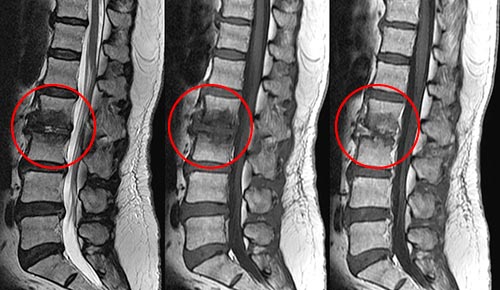
Также применяются анализы для определения вида возбудителя, чтобы назначить наиболее подходящие антибиотики. Это может быть посев крови на гемокультуру, серологические пробы при подозрении на специфическую инфекцию. Наиболее достоверно диагноз дисцита подтверждается методами визуализации – рентгенография, КТ и МРТ позвоночника. При необходимости назначается исследование с контрастированием и другие методы визуализации.
Лечение дисцита в зависимости от его формы
Основным в лечении любого инфекционного заболевания является воздействие на возбудитель, с этой целью назначаются антибактериальные препараты. Это либо антибиотики с широким спектром действия (если вид микроба не выявлен), либо препарат, подбираемый с учетом чувствительности (если возбудитель выявлен). В качестве симптоматической терапии применяются противовоспалительные и обезболивающие средства, новокаиновые блокады.
Также назначается общеукрепляющая терапия, хондропротекторы, миорелаксанты (для снятия спазма мышц), а при затухании процесса – физиолечение. Для ускорения выздоровления и для профилактики осложнений применяют иммобилизацию позвоночника. Для этого в острый период назначается постельный режим. При улучшении самочувствия, когда больному разрешают вставать, ему предписывается ношение корсета.
Изредка при тотальном гнойном расплавлении диска, образовании гнойных затеков в окружающие мягкие ткани, а также при нестабильности позвонков и угрозе сдавления спинного мозга показано хирургическое лечение дисцита. После операции иммобилизация и антибиотикотерапия являются обязательными. После перенесенного дисцита пациентам рекомендуется скорректировать свой образ жизни.
При вредных условиях труда (низкие температуры, тяжелые физические нагрузки) необходимо сменить работу. В рацион должны быть введены продукты, способствующие укреплению костной и хрящевой ткани – мясо, молочные продукты, холодцы и студни. Важно санировать очаги хронической инфекции – вылечить кариозные зубы, хронический тонзиллит. Для сохранения подвижности в межпозвоночных дисках пациентам назначаются курсы ЛФК.







Дисцит представляет собой воспаление хрящевой ткани межпозвонкового диска. Патологический процесс разрушает фиброзное кольцо.
Заболевание появляется как осложнение после хирургического вмешательства или самостоятельно.
Классификация дисцита, исходя из причин возникновения, следующая:
- септический. Развивается после размножения в межпозвонковых дисках патогенной микрофлоры. В свою очередь, септический вид делится на послеоперационный и гематогенный (патогены распространяются с током крови) тип,
- асептический. Развивается вследствие дегенеративных процессов, которые затрудняют кровоснабжение, ликвородинамику и иннервацию позвоночника,
- идиопатический. Этиология неизвестна,
- остеомиелитный. Поражается не только хрящевая, но и окружающая костная ткань. Протекает в острой и хронической форме,
- инфекционный. Развивается после попадания в ткани позвоночника инфекционного агента.
В зависимости от локализации воспалительного процесса различают дисцит шейного, поясничного, грудного, пояснично-крестцового отдела.
Дисцит связан с воспалением межпозвонковых дисков из-за активности синегнойной палочки, эпидермальных и золотистых стафилококков и кишечной палочки, гемофильной палочки. Патоген проникает в межпозвонковое пространство и заражает окружающие ткани.
Основными причинами развития дисцита становятся:
- прямое заражение инфекцией при оперативных вмешательствах на позвоночнике, ранении, нарушении целостности кожи в области остистого отростка позвоночника, люмбальной пункции,
- распространение имеющейся инфекции в организме с током крови и лимфы, например, при хроническом тонзиллите, аденоидите, пиелонефрите и т.д.,
- травмы спины, к примеру, сильный удар, после которого последовал перелом тела позвонка,
- запущенная стадия остеохондроза, грыжи межпозвонкового диска,
- деформация межпозвонковых суставов.
Еще одна частая причина дисцита – это разрушение пояснично-крестцового отдела позвоночника в области L5-S1 дисков. Данная область больше подвергается физическим нагрузкам и более подвижна. При наличии провоцирующих факторов диск разрушается.
Усугубить разрушение диска может ожирение, ослабленный мышечный каркас спины, туберкулез позвоночника, сколиоз или кифоз, а также плоскостопие, которое нарушает равномерное распределение нагрузки на позвоночник.

Клиническая картина дисцита развивается стремительно:
- повышается температура тела в пределах 37°С-38°С. Больного лихорадит, знобит,
- появляется острая боль в пояснице, которая через несколько часов иррадиирует в заднюю часть бедер, ягодицы. На начальной стадии боль ноющая, затем становится более интенсивной. Больной занимает вынужденное положение, чтобы снизить проявление боли. Дискомфорт усиливается при смене положения тела,
- снижается подвижность позвоночника в области поясницы, чувствуется скованность. В целом двигательная активность нарушается,
- чувствуется мышечное напряжение, при движении оно перерастает в рефлекторный спазм межпозвоночных мышц,
- невозможно наклониться вперед.
Острая форма дисцита длится 10 дней, затем переходит в хроническую форму, которая хуже поддается лечению. Болевой синдром не проходит в течение месяца.
Если сразу не начать лечение, то инфекция поражает нервные окончания. В результате симптоматика дополняется онемением, ослабеванием рефлексов, ухудшением работы внутренних органов и даже мышечным парезом.
При обнаружении первых признаков болезни нужно обратиться к неврологу. Специалист отличит дисцит от протрузии межпозвонковых дисков и назначит соответствующую терапию.
Для выявления патологического заражения осуществляется МРТ. На снимках дисцит обнаруживается по разрушенным концевым пластинам межпозвонковых дисков, отеку, границам воспаления и распространению воспаления на окружающие ткани и нервы, сужению пространства между дисками.
Для подтверждения воспалительного процесса и выявления патологического агента назначается сдача анализов:
- общего анализа крови. Подтверждает воспаление и отличает болезнь от иных заболеваний неинфекционной природы возникновения,
- расширенного анализа крови на С-реактивный белок.
Пациенту необходимо обеспечить полный покой и иммобилизировать позвоночник. Срок строго постельного режима – 2 недели.
Медикаментозная терапия назначается в обязательном порядке. Она состоит из следующих препаратов:
- анальгетиков для снятия боли, купирования воспаления и облегчения самочувствия больного,
- блокады на основе новокаина. Инъекции в зону поражения делают курсом или единоразово. Болевые ощущения быстро исчезают, проходит скованность и больной чувствует себя лучше,
- миорелаксантов. Расслабляют мышцы, восстанавливают двигательную активность,
- нестероидных противовоспалительных препаратов. Снижают температуру и купируют боль, устраняют воспаление, снимают отек,
- антибиотики общего действия. Борются с инфекцией и уничтожают патоген в очаге воспаления. Сначала назначаются внутримышечные инъекции, затем переходят на пероральный прием,
- хондропротекторы для восстановления поврежденных участков хрящевой ткани,
- витамины группы В при вовлечении в патологический процесс нервных корешков. Витамины нормализуют метаболизм и восстанавливают нервную ткань.

Прогноз лечения благоприятный. При соблюдении всех рекомендаций врача дисцит полностью проходит через несколько недель.
После купирования острого периода подключаются иные методы лечения:
- физиотерапия. Наиболее популярные ФТЛ – электрофорез с гидрокортизоном, магнитотерапия. Сеансы устраняют воспаление и болезненные ощущения, ускоряют кровоснабжение,
- иглорефлексотерапия. ИРТ восстанавливает нервную проводимость, ускоряет регенерацию тканей, усиливает микроциркуляцию.
На протяжении всего курса реабилитации требуется носить жесткий корсет для восстановления анатомической формы позвоночника.
Уже после полного восстановления рекомендуется записаться на сеансы лечебной физкультуры для укрепления мышечного корсета спины, возвращения гибкости позвоночного столба. Не лишними будут сеансы плавания.
Следует повышать иммунитет и вовремя лечить инфекционные заболевания, избегать травм позвоночника.
"NEIRODOC.RU - это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача."

Терминология.
Остеомиелит или спондилит позвоночника – воспаление позвонка с разрушением костной ткани.
Дисцит – воспаление межпозвонкового диска.
Спинальный эпидуральный абсцесс или эпидуральный абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками.
Остеомиелит позвоночника редко протекает изолированно и часто сочетается с воспалением межпозвонкового диска, в таком случае говорят о спондилодисците. Именно этот диагноз вы чаще всего можете встретить в заключении МРТ или услышать от своего лечащего врача. При остеомиелите позвоночника вначале страдают тела позвонков, а уже потом вовлекаются межпозвонковые диски, а при дисците в первую очередь воспалению подвергаются межпозвонковые диски, а потом присоединяются тела позвонков. На фоне остеомиелита позвоночника или спондилодисцита часто формируется спинальный эпидуральный абсцесс. Про спинальный эпидуральный абсцесс можно прочитать в отдельной соответствующей статье.
Код по МКБ 10 спондилодисцита: М46.2 (остеомиелит позвонков); М46.3 (инфекция межпозвонковых дисков (пиогенная)); М46.4 (дисцит неуточненный); М46.5 (другие инфекционные спондилопатии); М49.0 (туберкулез позвоночника); М49.1 (бруцеллезный спондилит); М49.2 (энтеробактериальный спондилит); М49.3 (спондилопатии при других инфекционных и паразитарных болезнях, классифицированных в других рубриках).
Классификация спондилодисцита.
В зависимости от морфологических особенностей инфекционного процесса выделяют:
- Гнойные спондилодисциты, которые по характеру течения могут быть острыми и хроническими;
- Гранулематозные спондилодисциты (гноя нет, но образуется новая грануляционная ткань), среди которых по этиологии (причине) выделяют три клинических варианта: туберкулезные спондилодисциты (микобактериальные), грибковые спондилодисциты (микотические), сифилитические спондилодисциты (спирохетные).
По типу выделяемой бактериальной флоры:
- Неспецифический спондилодисцит (стафилококковый, стрептококковый, вызванный Coli-флорой);
- Специфический спондилодисцит (туберкулезный, тифозный, гонорейный и д.р.).
Причины спондилодисцита.
Факторы риска:
- Сахарный диабет;
- Внутривенное злоупотребление наркотиками;
- Хроническая почечная недостаточность;
- Алкоголизм;
- Онкология;
- Мочевые инфекции;
- ВИЧ;
- Пожилые больные, даже при отсутствии других конкретных факторов риска;
- Как осложнение хирургических вмешательств на позвоночнике.
Возбудители.
Чаще всего возбудителем спондилодисцита является золотистый стафилококк. За ним следует эпидермальный стафилококк. Описаны так же другие меногочисленные возбудители. Так же может быть туберкулезный спондилодисцит – болезнь Потта.
Наиболее часто поражается поясничный отдел позвоночника, затем следует грудной, шейный и крестцовый.
Симптомы спондилодисцита.
- Болевой синдром. Боль в позвоночнике обычно умеренная или сильная, усиливается при любых движениях спины, обычно хорошо локализована.
- Неврологическая симптоматика (наблюдается примерно у 17% больных), которая заключается в поражении нервных корешков, а затем и спинного мозга (только если воспаление находится выше 1-2 поясничных позвонков, так как ниже этих позвонков спинного мозга уже нет, а есть только нервные корешки). Проявляется в виде корешковых болей, онемения, снижения чувствительности, парезов (слабость в конечностях) вплоть до плегии (отсутствие движений в конечностях) и нарушения функции тазовых органов (мочевой пузырь и кишечник). Неврологическая симптоматика при спондилодисците являнется следствием сдавления нервных структур либо спинальным эпидуральным абсцессом, либо фрагментами тела позвонка и межпозвонкового диска в результате патологического перелома.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб – встречается не у всех, примерно только у 30-50% пациентов.
Диагностика спондилодисцита.
Методы диагностики спондилодисцита:
- Наличие симптоматики, которая описана выше;
- Общий анализ крови: количество лейкоцитов обычно в пределах нормы, редко превышает 12,0х10 9 , СОЭ (скорость оседания эритроцитов) в большинстве случаев более 60 мм/ч;
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя;
- Повышение С-реактивного белка крови;
- Диаскинтет используют для исключения туберкулезного поражения позвоночника, заключается в постановке внутрикожной пробы, которая вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию, более эффективен, чем проба Манту;
- ПЦР диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя инфекции, а частички его ДНК;
- МРТ (магнитно-резонансная томография) – метод выбора, обязателен при диагностике спондилодисцита, остеомиелита позвоночника и дисцита, демонстрирует вовлечение дискового пространства и тела позвонка, позволяет исключит паравертебральный или эпидуральный спинальный абсцессы, малоинформативна для определения сращения костей;
- КТ (компьютерная томография) - так же позволяет исключить паравертебральный или спинальный эпидуральные абсцессы, более информативна для остеомиелита позвоночника, который часто сопровождает спинальный эпидуральный абсцесс;
- Биопсия - необходимо постараться получить прямые посевы из диска или тела позвонка на пораженном уровне. Возможно выполнение как чрезкожной биопсии под местной анестезией, так и получение биопсии в ходе отрытой операции. Выбор оптимальной тактики осуществляет Ваш нейрохирург.
Лечение спондилодисцита.
В 75% случаев достаточным является лечение антибиотиками и иммобилизация позвоночника корсетом. Иммобилизация, вероятно, не влияет на окончательный исход, но обычно дает более быстрое облегчение боли и позволяет быстрее восстановить активность.
В большинстве случаев сначала назначают строгий постельный режим.
Если возбудитель и источник спондилодисцита неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!). Ванкомицин назначают под обязательным контролем уровня креатинина крови. Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
Лечение внутривенным введением антибиотиков осуществляют обычно около 4-6 недель, а затем переводят на таблетированные формы антибиотиков еще в течение 4-6 недель или же лечение внутривенным введением антибиотиков осуществляют до нормализации СОЭ, а затем переходят на таблетированные формы антибиотиков. Хочу обратить внимание на то, что обычно СОЭ держится высокой долго, даже если возбудителя уже нет.
Требуется только примерно в 25% случаев.
Показания к хирургическому лечению спондилодисцита:
- Неясный диагноз, особенно если есть серьезное подозрение на опухоль, возможно выполнение чрезкожной биопсии иглой под контролем рентгена или открытая биопсия.
- Необходимость декомпрессии нервных структур, особенно при наличии спинального эпидурального абсцесса или реактивных разрастаний грануляционной ткани или патологического перелома тела позвонка.
- В некоторых случаях требуется радикальная санация и стабилизация позвоночника, например при патологическом переломе тела позвонка и/или формировании кифотической деформации позвоночника.
Операция не производится пациентам с тяжелой сосудистой патологией, с септическим состоянием, тяжелой сопутствующей патологией, при которой исход операции сопряжен с высоким риском летальности
Способы хирургического лечения.
нажми на картинку для увеличения 
Передняя дискэктомия и корпорэктомия. 1-тело позвонка; 2-кейдж; 3-титановая пластина. нажми на картинку для увеличения 
Ламинэктомия нажми на картинку для увеличения 
Ламинэктомия с транспедикулярной фиксацией. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
- Передняя дискэктомия (удаление межпозвонкового диска) и корпорэктомия (удаление тела позвонка) с радикальным удалением инфицированных тканей и установкой с целью стабилизации позвоночника аутотрансплантата из гребня крыла подвздошной кости или резецированного (удаленного) ребра или специального титанового кейджа. Обширное удаление передней части позвоночного столба часто создает большие дефекты и негативно влияет на стабильнсть позвоночника. Доказана эффективность применения титановых кейджей для стабилизации позвоночника при воспалительных поражениях. Отсутствуют неблагоприятные последствия, связанные с применением кейджей в присутствии активной гнойной или туберкулезной флоры. Радикальная санация и восстановление стабильности позвоночника являются необходимым условием устранения инфекции и образования костного блока.
- Задняя ламинэктомия (удаление дужки позвонка) может быть достаточной для экстренной декомпрессии нервных структур. Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек (ножки) вводятся титановые винты, которые затем скрепляются продольными балками и иногда поперечной. Если выявлен гной, то ТПФ выполнять опасно, так как металлоконструкция все-таки инородное тело и может привести к хронизации гнойного процесса. В таком случае ТПФ обычно выполняется вторым этапом только после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии или гемиламинэктомии на одном уровне и антибактериальной терапии антибиотиками нестабильность обычно не развивается. При выявлении гноя операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется.
Исход спондилодисцита.
Исходы спондилодисцита обычно хорошие и характеризуются полным выздоровлением.
Летальные исходы спондилодисцита наблюдаются в основном у пожилых пациентов и пациентов с парализацией до операции ввиду развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение выраженного неврологического дефицита встречается редко, даже если операция выполнена в первые 6-12 часов после его развития.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
При использовании материалов сайта, активная ссылка обязательна.
Дисцитом называют инфекционное воспалительное заболевание, которое поражает хрящевую ткань межпозвоночных дисков. Это заболевание редко встречается. Возникает оно у лиц различных возрастных категорий. При этом дисцит позвоночника может быть диагностирован у детей, трудоспособных и пожилых лиц примерно с одинаковой частотой.
Причины возникновения заболевания
Что же такое дисцит позвоночника с точки зрения этиологии? Это группа воспалительных заболеваний, которая объединена одним важным признаком – наличием воспаления в ткани межпозвоночного хряща. Этот патологический процесс чаще всего инфекционного характера, то есть в пульпозное ядро диска проникает определенный возбудитель.
Но как он там может оказаться, если хондроциты в норме, соединительные элементы хрящевой межпозвоночной прослойки стерильны и не содержат никаких бактерий? Гематогенная диссеминация возбудителя означает, что дисцит вызван попаданием инфекционного возбудителя из очага, расположенного в организме человека. Это может быть гнойный синусит, кариес, наличие фурункулеза.
Постоперационный дисцит появляется после хирургических вмешательств на области позвоночника. Это связано с пренебрежением правилами асептики и антисептики.
Известны некоторые предрасполагающие факторы дисцита позвоночника. Это сахарный диабет без должной компенсации, а также снижение иммунитета, которое все чаще выявляется при ВИЧ-инфекции.
Симптомы дисцита позвоночника
В инфицированном месте сначала появляется сильная боль. Это основная жалоба, которую предъявляют пациенты с дисцитом. Она обычно продолжается в течение месяца.
Болевой синдром усиливается при осуществлении движений и может иметь иррадиацию (распространение боли). Пациенты отмечают, что боль проецируется не только в области пораженного инфекцией позвоночника, но и в районе тазобедренного сустава, бедра, а также промежностной зоны и области передней брюшной стенки. Такая иррадиация вызвана ситуацией, когда инфекционное поражение вовлекает позвоночный канал. При этом компрессии подвержен спинной мозг, а вернее, его корешки.
При исследовании обнаруживается ограничение движений различной степени выраженности. Пациенту трудно разогнуть согнутую спину в том или ином отделе позвоночника. Повороты также совершаются с усилием. Мышцы позвоночного столба болезненны на ощупь. Они спазмированны и могут находиться в состоянии гипертонуса.
Из-за сдавливания нервных корешков может быть выявлена мышечная слабость различной степени выраженности. При этом имеется покалывание и онемение иннервируемой зоны. Чувствительность начинает снижаться или, наоборот, повышается.
Такое заболевание, как дисцит сопровождается:
- ознобом,
- подъемом температуры тела до субфебрильных и фебрильных цифр,
- головной болью,
- апатией и астенией,
- быстрым утомлением,
- медленной работой.
Это явные симптомы интоксикационного синдрома, характерного для воспалительного процесса любой локализации, в том числе в области пульпозного ядра межпозвоночного диска.
Виды заболевания
Дисцит позвоночника может быть инфекционным, септическим, идиопатическим, а также остеомиелитным. Отдельно выделяют спондилодисцит. Рассмотрим эти разновидности данного заболевания.
- Инфекционный дисцит возникает после проникновения в пространство диска патогенной микрофлоры. Попасть туда она может после операций на позвоночнике или при выполнении диагностических манипуляций. У больного поднимается температура тела, возникает чувство озноба. Человек сильно потеет, у него может быть снижен аппетит или вообще его отсутствие. То есть на первом плане общеинтоксикационный синдром.
- Септический дисцит является гематогенным. При этом из различных очагов инфекции микробы разносятся потоком крови и попадают в ткани межпозвонкового диска. Такая ситуация развивается довольно редко.
- Особый случай дисцита представляет собой остеомиелит. Это поражение костной структуры позвонков воспалительным процессом. Кость со временем подвергается деструкции. Изначально воспаление вызвано бактериальным агентом. Чаще всего, его роль выполняет золотистый стафилококк. Он может распространятся на близлежащие ткани, в том числе, на область хряща между соседними позвонками. Остеомиелитный дисцит позвоночника бывает острым и хроническим.
- Спондилодисцит – это отдельный синдром, характеризующийся поражением не только межпозвонковых дисков, но и расположенных рядом связочных, мышечных, а также хрящевых структур. Клинические проявления могут быть многообразными. Но чаще всего, кроме неспецифического дискомфорта в области позвоночника или повышения уровня острофазовых реактантов крови ничего не выявляется и не позволяет заподозрить спондилодисцит.
- Причины идиопатического дисцита в настоящее время не определены или не изучены.
Методы лечения
Сама терапия дисцита позвоночника начинается после обращения к врачу. Врач делает осмотр, сбор анамнеза и жалоб и позже назначает соответствующие анализы, лабораторно-инструментальное исследование.
Для адекватного лечения дисцита позвоночника следует обратиться к неврологу, вертебрологу, травматологу или хирургу.
Прежде всего, необходимо проведение фиксации позвоночника в наиболее физиологичном для него положении на две недели. При этом восстанавливаются нормальные анатомические связи. Этот процесс называется иммобилизацией. При этом пациент соблюдает строгий постельный режим.
Далее для больного в индивидуальном порядке осуществляют подбор жесткого корсета. Его рекомендуют носить около 1,5-2 месяцев для достижения оптимальной степени иммобилизации и скорейшей регенерации. Также используется в качестве альтернативы 8-образная шина.
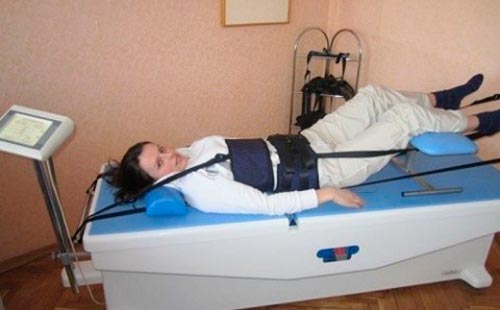
На этом этапе применяются миорелаксанты и анальгетики, так как болевой синдром проходит не сразу, так же, как и спазм мускулатуры.
В современных условиях необходимо проводить этиологическую и патогенетическую терапию. Лечение антибиотиками считается «,золотым стандартом», при дисците. Ведь уже известно, что причиной является инфекционный агент.
От того, какой микроорганизм будет определен после посева, будет зависеть выбор антибактериального препарата. Но чаще всего доктора не дожидаются результатов и начинают эмпирически назначать препараты широкого спектра воздействия.
После получения результатов посева при необходимости средство меняют. Посев определяет не только вид возбудителя, но и чувствительность к антибактериальным препаратам.
Сначала антибиотики рекомендуют вводить внутривенно или внутримышечно. После того, как нормализуется показатель скорости оседания эритроцитов, можно переходить на пероральный прием.
Оперативное вмешательство приемлемо, когда появляется опухоль. Например, следующая ситуация – синдром конского хвоста, вызванный сдавлением вещества спинного мозга, а также тазовые расстройства.
При наличии абсцесса удаляют очаг и дренируют его. Существуют различные доступы. Их выбор осуществляется индивидуализированно с учетом течения болезни и анатомических или других особенностей пациента.
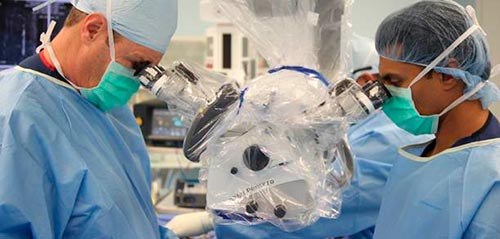
Хирургическое лечение требуется примерно в каждом четвертом случае обнаружения заболевания.
Профилактика дисцита позвоночника
Чтобы предохранить позвоночник от дисцита и избежать самого лечения, необходимо выполнять некоторые профилактические меры. Вот некоторые из них:
- своевременно лечить инфекционные заболевания мочевыводящих путей и органов дыхания, полости рта,
- выполнять комплексы упражнений для позвоночника,
- вести активный и здоровый образ жизни,
- соблюдать правильное питание, использовать витамины,
- избегать переохлаждений,
- следить за весом,
- адекватно распределять физическую нагрузку.
Во время оперативных вмешательств от операционной бригады требуется соблюдение всех условий, чтобы инфекционный агент не проник в область позвоночника (стерилизация инструментов и техники).
Читайте также:


