Что такое гипертрофия синовиальной оболочки
Соединительные ткани - эндотелиальная и подлежащая рыхлая, выстилающие суставную капсулу изнутри - это синовиальная оболочка, образующая в боковых фланках, в верхнем завороте и в переднем отделе складки и ворсины. Когда выполняется артроскопия, оцениваются отёчность, цвет и сосудистый рисунок, а также все патологические включения в толще синовии и на поверхности, оцениваются размеры, форма, строение синовиальных складок и ворсин. Всё это имеет огромное значение при диагностике заболеваний сустава. Синовиальная оболочка может быть воспалена. Синовит - наиболее часто встречающееся проявление хронических заболеваний. Хронический синовит в пределах оболочки говорит о первичном воспалении при артрите и вторичном при артрозе, деформирующем сустав.
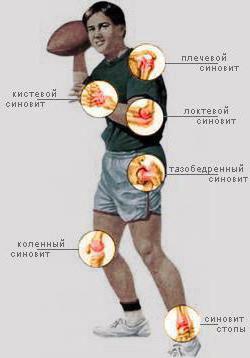
Синовит
По самым современным сведениям, ключевое звено в развитии хронических артритов - аутоиммунный процесс, когда распознаётся неизвестный патогенный фактор с помощью антигенпредставляющей клетки. Вторичный синовит деформирующего артроза связан с тем, что в суставе накапливаются продукты распада хряща - фрагменты молекул коллагена и протеогликанов, мембран хондроцитов и тому подобного. В нормальном состоянии ни одна клетка иммунной системы с этими антигенами не контактирует, а потому они бывают распознаны как материал абсолютно чужеродный. Именно это и приводит к жёсткому иммунному ответу, а потому сопровождается таким хроническим воспалением, от которого страдает синовиальная оболочка. Особенно часто встречаются подобные изменения в коленном суставе. Системных заболеваний синовиальной оболочки достаточно много, и для них существует определённая классификация.
1. Заболевания с суставным синдромом - это поражение соединительной ткани ревматоидным артритом, когда поражены преимущественно мелкие суставы. Это тип эрозивно-деструктивного полиартрита, при этом этиология не слишком ясна, а аутоиммунный патогенез - сложный.
2. Инфекционный артрит, который бывает связан с присутствием инфекций, в том числе и скрытых. Например, синовиальная оболочка сустава поражена такими инфекциями, как микоплазма, хламидии, бактероиды, уреплазма и многие другие. Сюда относится септический (бактериальный) артрит.
3. Заболевания от нарушения обмена веществ, такие как подагра, охроноз (он бывает следствием заболевания врождённого - алкаптонурии), пирофосфатная артропатия.
4. Синовиальная оболочка сустава подвержена новообразованиям - опухолям и опухолеподобным заболеваниям. Это виллезонодулярный синовит, синовиальный хондроматоз, синовиома и гемангиома, синовиальный ганглий.
5. Поражение синовиальной оболочки сустава по дегенеративно-дистрофическому типу и деформирующий артроз считаются весьма распространёнными заболеваниями. Например, дегенеративно-дистрофическим поражением суставов страдают очень многие люди после сорока пяти лет, и степень данного поражения может быть разной.
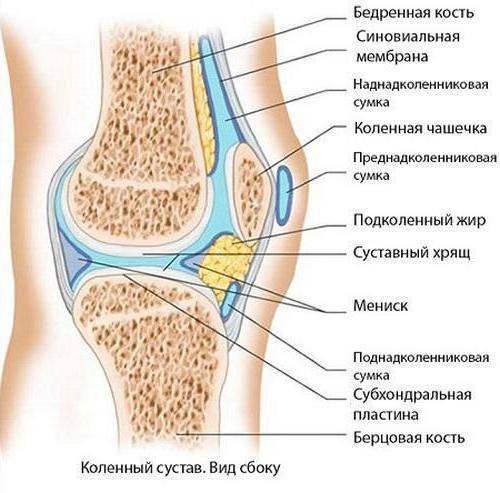
О заболевании
Синовит - настолько распространённое заболевание, что им обеспокоена даже военная медицина США, недавно взволновавшая Россию тендером на сбор РНК и синовиальной оболочки россиян. Объясняется это тем, что в мире идёт настойчивый поиск решений в борьбе с заболеваниями суставов. Дело в том, что воспалительный процесс сопровождается скоплением выпота (жидкости) в самой полости сустава, и чаще всего страдают суставы коленные, хотя поражение может настигнуть и голеностопный, и локтевой, и лучезапястный, и любой другой сустав. Заболевания синовиальной оболочки развиваются, как правило, только в одном из них, достаточно редко бывают поражены несколько суставов. Развивается синовит от инфекции, после травмы, от аллергии и некоторых заболеваний крови, при обменных нарушениях и эндокринных болезнях. Сустав увеличивается в объёме, синовиальная оболочка утолщена, появляется боль, человек чувствует недомогание и слабость. Если присоединяется гнойная инфекция, боли становятся значительно сильнее, может наступить общая интоксикация.
После обнаружения симптомов, после обследований и исследований синовиальной жидкости устанавливается диагноз. Это, например, воспаление синовиальной оболочки сустава. Назначается лечение: пункции, иммобилизация, если необходимо - оперативное вмешательство или дренирование. Учитывая течение болезни, можно выделить острый синовит и хронический. Острый всегда сопровождается отёком, полнокровием и утолщением синовиальной оболочки. Полость сустава наполняет выпот - полупрозрачная жидкость с хлопьями фибрина. Хронический же синовит показывает развитие фиброзных изменений капсулы сустава. Когда ворсинки разрастаются, появляются фибринозные наложения, которые свисают прямо в суставную полость. Скоро наложения отделяются и превращаются в "рисовые тельца", плавающие свободно в жидкости полости сустава и дополнительно травмирующие оболочку. По видам воспаления синовиальной оболочки и характеру выпота можно различить серозный синовит или геморрагический, гнойный или серозно-фибринозный.

Причины возникновения
Если в полость сустава попадают патогенные микроорганизмы, возникает инфекционный синовит. Возбудитель может проникать в оболочку при проникающих ранениях сустава - из внешней среды, а также из тканей, окружающих синоидальную оболочку, если вблизи сустава находились гнойные раны или гнойники. Даже из отдалённых очагов инфекция вполне может проникать в район полости сустава, вызывая воспаление синовиальных оболочек человека, поскольку всюду проходят кровеносные и лимфатические сосуды. Инфекционный неспецифический синовит вызывается стафилококками, пневмококками, стрептококкамии тому подобными возбудителями. Инфекционный специфический синовит вызывают возбудители инфекций специфических: при сифилисе - бледная трепонема, при туберкулёзе - туберкулёзная палочка и тому подобные.
При асептическом синовите патогенных микроорганизмов в полости сустава не наблюдается, а воспаление приобретает реактивный характер. Это происходит, если случаются механические травмы - ушибы сустава, внутрисуставные переломы, повреждения менисков, когда страдает синовиальная оболочка коленного сустава, разрывы связок и ещё много причин. Таким же образом асептический синовит возникает при раздражении свободными суставными телами, а также структурами, ранее повреждёнными - это оторванный мениск, повреждённый хрящ и тому подобное. Ещё причинами асептического синовита могут стать эндокринные заболевания, гемофилия и нарушенный обмен веществ. При контакте аллергика с аллергеном возникает аллергический синовит. Лечение синовиальной оболочки в этом случае предполагается после исключения воздействия аллергена на организм больного.
Симптомы
При неспецифическом остром серозном синовите синовиальная оболочка утолщена, сустав увеличен в объёме. Контуры его сглажены, даже появляется распирающее чувство. Болевой синдром выражен не очень резко, либо отсутствует. Однако движения сустава ограничены, при ощупывании ощущается слабая или умеренная боль. Недомогание возможно, незначительно повышается местная и общая температура. Пальпация выявляет флюктуацию. Хирург обязательно проводит следующие пробы: охватывает пальцами обеих рук противоположные части сустава и аккуратно надавливает с какой-либо стороны. Если другая рука будет ощущать толчок, значит, сустав содержит жидкость. Синовиальная оболочка коленного сустава исследуется баллотированием надколенника. При надавливании он до упора погружается в кость, затем, когда давление прекращено, он как бы всплывает. В отличие от гнойного острого синовита, здесь ярких клинических проявлений не наблюдается.
А синовит острый гнойный всегда виден, поскольку состояние больного резко ухудшается, появляются признаки интоксикации: резкий озноб, слабость, повышение температуры, возможен даже бред. Болевой синдром ярко выражен, сустав с отёком в объёме сильно увеличен, с гиперемированной кожей над ним. Все движения крайне болезненны, в некоторых случаях развивается контрактура сустава, а также возможен регионарный лимфаденит (близлежащие лимфатические узлы увеличиваются). Хронические синовиты могут быть серозными, но форма наблюдается чаще всего смешанная: вилезногеморрагическая, серознофибриноидная и тому подобные. В этих случаях клиническая симптоматика скудна, особенно на самых ранних стадиях: ноющие боли, сустав быстро устаёт. При хроническом и остром асептическом синовите выпот может быть инфицирован, после чего развивается гораздо более тяжкий инфекционный синовит. Вот почему изучение РНК и синовиальной оболочки так важно.
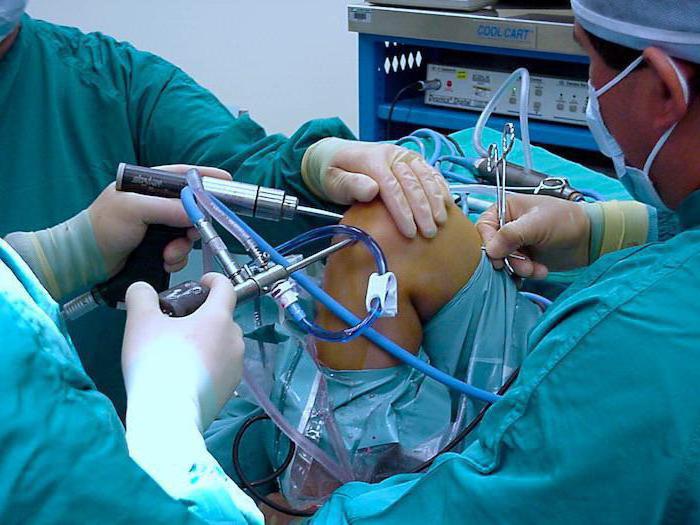
Осложнения
Инфекционные процессы могут распространиться далеко за пределы сустава и его оболочки, переходя на фиброзную мембрану, что влечёт за собой начало гнойного артрита. Подвижность суставов обеспечивается именно состоянием синовиальной оболочки и рибонуклеиновой кислоты, которая реализует генетическую информацию о человеке. Процесс распространяется и дальше: на окружающих мягких тканях развивается флегмона или периартрит. Тяжелейшее осложнение инфекционного синовита - панартрит, когда гнойный процесс охватывает все структуры, которые участвуют в образовании сустава - все кости, связки и хрящи. Бывают случаи, при которых результатом такого гнойного процесса становится сепсис. Если хронический асептический синовит существует в структуре сустава долго, появляются многие неприятные осложнения.
Сустав постепенно, но постоянно, увеличивает свой объём, потому что излишки жидкости синовиальная оболочка тазобедренного сустава, коленного или плечевого не успевает всасывать обратно. Если лечение при таких хронических заболеваниях отсутствует, вполне может развиваться водянка сустава (гидрартроз). А если водянка в суставе находится длительное время, сустав разбалтывается, связки перестают выполнять свою функцию, поскольку ослабевают. В этих случаях нередко происходит не только подвывих сустава, но и полноценный вывих.
Диагностика
После анализа клинических признаков, которые получены после исследований и диагностической пункции, выставляется диагноз. При этом подтверждается не только наличие синовита, но должны быть выявлены причины его появления, а это гораздо более трудная задача. Чтобы уточнить диагноз основной болезни при хроническом и остром синовите, назначаются артропневмография и артроскопия. Также может потребоваться биопсия и цитологическое исследование. Если есть подозрение на гемофилию, обменные нарушения или эндокринные, необходимо назначение соответствующих анализов. Если подозревается аллергическая природа воспаления синовиальной оболочки, нужно провести аллергические пробы. Самым информативным является исследование жидкости, добытой с помощью диагностической пункции - пунктата. При острой асептической форме синовита, приобретённого в результате травмы, исследование покажет большое количество белка, что является свидетельством высокой проницаемости сосудов.
Уменьшение общего количества гиалуроновой кислоты уменьшает и вязкость выпота, что характеризует отсутствие нормального состояния синовиальной жидкости. Хронические воспалительные процессы выявляют повышенную активность гиалуронидазов, хондрпротеинов, лизоцима и других ферментов, в этом случае начинается дезорганизация и ускоренное разрушение хряща. Если в синовиальной жидкости обнаруживается гной, это говорит о процессе гнойного синовита, который необходимо исследовать бактериоскопическим или бактериологическим методом, что даст возможность установления конкретного вида патогенных микроорганизмов, которые послужили причиной воспаления, а затем подобрать самые эффективные антибиотики. Обязательно назначается анализ крови, чтобы выявить повышение СОЭ, а также увеличение количества лейкоцитов и палочкоядерных нейтрофилов. Если подозревается сепсис, нужен дополнительный посев на стерильность крови.
Лечение
Пациенту нужен покой, максимальное ограничение движений поражённого сустава, особенно во время обострения. Наружно и внутрь назначаются противовоспалительные препараты - "Нимесил", "Вольтарен" и тому подобные. Если синовит ярко выражен, назначаются инъекции, далее переходящие в таблетированные формы лечения. Если в суставе значительные скопления жидкости, показано проведение пункции, которая помимо диагностического имеет и лечебное значение. Диагностика заключается в следующем: отдифференцируется гнойный артрит и гемартроз (кровь в полости сустава), проводится цитологическое исследование (особенно при кристаллических артритах) суставной жидкости. Во время пункции получают желтоватую жидкость в довольно большом количестве (особенно при воспалениях синовиальной оболочки коленного сустава - более ста миллиграммов). После удаления жидкости той же иглой вводятся противовоспалительные препараты - кеналог или дипроспан.
Если причина заболевания установлена и количество жидкости в суставе незначительное, лечение пациенту предстоит амбулаторное. Если же воспаление синовиальной оболочки наступило в результате травмы, больной направляется в травмпункт. Симптоматические синовиты вторичного плана должны лечить профильные специалисты - эндокринологи, гематологи и так далее. Если количество выпота велико, а заболевание протекает в острой форме, это является показанием для госпитализации. Больные травматическим синовитом лечатся в отделении травматологии, с гнойным синовитом - в хирургии и так далее - соответственно профилю основного заболевания. Асептический синовит с небольшим количеством выпота предполагает тугую повязку на суставе, возвышенное положение и иммобилизацию всей конечности. Пациентов направляют на УВЧ, УФ-облучение, электрофорез с новокаином. Большое количество жидкости в суставе предполагает лечебные пункции, электрофорез с гиалуронидазой, йодидом калия и фонофорез с гидрокортизоном.
Терапия и хирургия
Острый гнойный синовит требует обязательной иммобилизации при возвышенном положении конечности. Если течение заболевания не тяжёлое, гной удаляется из полости сустава посредством пункции. Если происходит гнойный процесс средней тяжести, требуется непрерывное и длительное промывание проточно-аспирационное с раствором антибиотика всей полости сустава. Если заболевание протекает тяжело, полость сустава вскрывается и дренируется. Хронический асептический синовит лечится посредством терапии основного заболевания, тактически лечение устанавливается индивидуально, с обязательным учётом тяжести болезни, отсутствия или наличия вторичных изменений в синовиальной оболочке и суставе, выполняются пункции и обеспечивается покой.
В назначениях присутствуют противовоспалительные средства, глюкокортикоиды, салицилаты, химотрипсин и экстракт хрящей. Через три-четыре дня больной направляется на парафин, озокерит, магнитотерапию, УВЧ, фонофорез или другие процедуры физиотерапевтического плана. Если присутствует значительная инфильтрация и часты рецидивы, в полость сустава вводится апротинин. Хронический синовит с необратимыми изменениями синовиальной оболочки, упорно рецидивирующие его формы требуют хирургического вмешательства - полного или частичного иссечения синовиальной оболочки. Послеоперационный период посвящён восстановительной терапии, в которую включены иммобилизация, противовоспалительные препараты, антибиотики и физиотерапия.
Прогноз
Прогноз обычно бывает благоприятным при аллергическом и асептическом синовите. Если терапия проведена адекватно, ликвидируются все воспалительные явления практически полностью, исчезает в суставе выпот, и двигаться пациент теперь может в любом объёме. Если же форма заболевания гнойная, часто развиваются осложнения, формируются контрактуры. Здесь может быть опасность даже жизни пациента. Хронические асептические синовиты часто сопровождаются тугоподвижностью, а в целом ряде случаев происходят рецидивы, развиваются контрактуры после синовэктомии. Нужно заметить, что синовит почти всегда сопутствует каким-либо хроническим заболеваниям в суставах, а потому рецидивы возможны.
Для уменьшения воспалительного процесса, возникающего в синовиальной оболочке, проводится курс противовоспалительных инъекций, а также введение в повреждённый сустав глюкокортикостероидов, если отсутствуют врождённые патологии сустава (иногда и при патологических изменениях проводится диагностическая артроскопия и соответствующее лечение). Так снимается боль, а сустав постепенно начинает работать лучше. Главное - устранение основной причины синовита, и если затем удалить поражённую часть синовиальной оболочки, это обязательно приведёт к результату положительному. Прогноз неплох и для последствий оперативного вмешательства.
Последствия
Достаточно часто происходят ситуации полного выздоровления с восстановлением подвижности сустава. Потеря функций бывает только при тяжёлых формах гнойных разновидностей синовита, и эти случаи иногда даже приводят к смерти пациента от заражения крови. К этому заболеванию никак нельзя относиться небрежно. Дети обычно болеют неделю или две, всё заканчивается без каких бы то ни было опасных последствий. У взрослых - иначе, поскольку чаще всего происхождение заболевания не травматическое. На самоисцеление надеяться ни в коем случае нельзя, поскольку может случиться сепсис и летальный исход.
Для того чтобы это заболевание прошло мимо, нужно всегда своевременно лечить все инфекционные болезни, а спортом заниматься умеренно. Как только почувствуется дискомфорт, немедленно давать суставам отдых, если дискомфорт не прекратился - обращаться к врачу. Запущенные формы приводят к необходимости оперативного вмешательства, хотя такие случаи получения инвалидности и не слишком частые.
Синовит – воспалительные явления в синовиальной оболочке, характеризуемое ее гипертрофией и накоплением экссудата в суставной сумке.

Классификация
В соответствии с клиническим течением патологии синовиты делятся на острые и хронические.
Острой форме характерна отечность, полнокровность бурсальной оболочки и ее гипертрофия, чрезмерным продуцированием экссудата — жидкости желтого оттенка с хлопьями фибрина.
В соответствии с воспалением и экссудатом выделяют синовиты серозный, геморрагический, серозно-фибринозный и гнойный.
Этиологические факторы
В зависимости от причинного фактора классифицируют синовиты:
- Инфекционные. Образуются вследствие попадания болезнетворных микробов в синовиальную оболочку контактным (после травмы), гематогенным или лимфогенным способом из других очагов. Они делятся в свою очередь на:
- Неспецифические, которые обусловлены болезнетворными микроорганизмами, которые вызывают в оболочке сумки неспецифическое воспалительные явления (гноеродная флора и др.).
- Специфические, которые обусловлены болезнетворными микроорганизмами, которые вызывают специфическое воспалительное явление (туберкулезный, сифилитический, гонорейный).
- Асептические. Развиваются вследствие:
- повторных механических давлениях на суставное сочленение;
- гемофилии;
- обменных дисфункций;
- эндокринных расстройств.
- Аллергические. Формируются от воздействия на синовий аллергенов в состоянии ее повышенной реактивности к последним.
Симптомокомплекс
При остром гнойном варианте наблюдается усиление признаков, в отличие от серозного. Гнойной форме свойственно тяжелое состояние пациента, которое проявляется в резкой слабости, повышении температуры вплоть до бредового состояния. Отмечается сглаженность очертаний сустава, покраснение дермы, болевое ощущение и уменьшение движений, в особых вариантах – контрактура. Такой вид патологии может сопровождать регионарный лимфаденит. При неадекватном или отсутствии терапии возможно повторение.
В начальной стадии хронического серозного варианта больные жалуются на преждевременную утомляемость, усталость при хождении, уменьшение движений в поврежденном суставе, ноющие болевые ощущения. Накапливается в полости большой объем экссудата, приводящий к гидрартрозу. При продолжительном наличии последнего суставные связки удлиняются, и это приводит к разболтанности сустава вплоть до вывихов.
Диагностировнаие
Диагностирование основано на клинических проявлениях и результатах пункции.
При острой гнойной форме в ОАК имеет место резкий лейкоцитоз с увеличением концентрации палочкоядерных нейтрофилов (больше 5 %), увеличение. Бактериоскопическое и микробиологическое исследование пунктата дает возможность определить вид возбудителя и чувствительность к антибиотикам.
При генерализации процесса вплоть до сепсиса применяют исследование крови на стерильность.
Применяется серологическое исследование и цитологическое исследование пунктата.
Лечебный комплекс
Он начинается из первоначальной с иммобилизации ноги. На ранних этапах показаны физпроцедуры. При большом объеме экссудата назначается пункция с введением антибактериальных средств, либо их внутримышечное введение.
Острая гнойная форма нуждается в антибактериальном лечении и обездвиживании ноги с последующей пункцией и удалением гнойного содержимого из суставной полости.
Хроническое течение серозного или серозно-фибринозного синовита нуждается в обездвиживании ноги, пункции сустава и физпроцедур. Здесь необходимо выявить и провести терапию основной патологии.
В далеко зашедших вариантах прибегают к хирургической методике — синовэктомии.

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
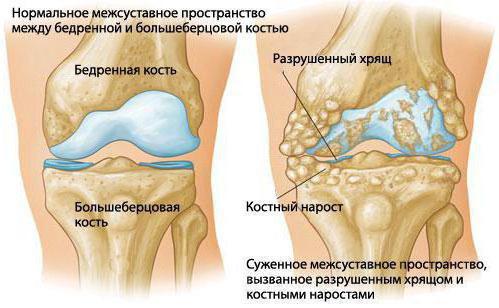
Остеофиты коленного сустава — это болезненное и достаточно опасное явление. Данную аномалию не следует рассматривать как приговор своим двигательным способностям, но и халатного отношения она не простит, провоцируя тяжелые последствия. Современная медицина способна достаточно эффективно бороться с патологией, причем на начальной стадии, консервативными методами, а в запущенной форме — путем хирургического вмешательства.

НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Любые остеофиты представляют собой шиповидные наросты на костной поверхности в суставном сочленении. За свою вытянутую форму их в народе часто называют шипами. Наиболее распространены краевые остеофиты, т.к. именно на края костей приходятся значительные деформирующие нагрузки.
Хрящ не содержит кровеносных сосудов, а все питание обеспечивается указанной жидкостью. В результате дегенеративно — дистрофических, воспалительных и других процессов может нарушиться баланс между основными составляющими хрящевой ткани — хондроитином и гликозамином. Такое явление ведет к структурным изменениям, потере эластичности, разрушению ткани и, как следствие, к истончению хрящевой прокладки.

Поврежденный хрящ уже не может выполнять свои основные функции, и костные элементы вступают в прямой контакт, что ведет к разрушению костной ткани. Для предотвращения этого изменения в организме запускается защитный процесс регенерации, который и вызывает образования наростов. Таким образом, остеофиты формируются как средство защиты от разрушения кости, но их чрезмерное разрастание приводит к обратному эффекту — они ограничивают подвижность сустава и вызывают болевой синдром.

Этиология процесса зарождения остеофитов может основываться на двух вариантах: первичный и вторичный механизм. Первый вариант обусловлен так называемыми идиопатическими процессами, когда их причинами становятся эндогенные факторы, но принцип их воздействия до конца не изучен. К этой категории относятся такие причины:
- генетические нарушения, вызывающие врожденные аномалии строения хряща или состава синовиальной жидкости;
- гормональные нарушения (особенно у женщин во время беременности или в период менопаузы);
- чрезмерная масса тела, вызывающая постоянную перегрузку суставов; возрастной фактор.
Вторичный механизм провоцируется экзогенными воздействиями и различными воспалительными процессами в организме. Наиболее типичные причины появления вторичных остеофитов:

- травмы колена;
- суставные заболевания воспалительного и гнойного характера;
- артроз;
- спондилез;
- инфекционные поражения;
- сахарный диабет.
Повышенный риск возникновения рассматриваемой патологии присутствует у спортсменов, которым приходится часто прыгать, приседать, падать на колени или получать по ним удары. Особо выделяются футболисты.
Начальная стадия развития остеофитов коленного сустава характеризуется небольшими наростами в виде бугорков, которые не вызывают выраженных проявлений. При размере остеофитов менее 1,5 — 2 мм человек не ощущает никаких признаков заболевания. Небольшой дискомфорт может обнаруживаться только при длительном хождении или значительных нагрузках. По мере роста шипов продолжительность и интенсивность проявления симптомов усиливается.
Проявляются и другие симптомы: ухудшение суставной подвижности, сложности с приседанием и разгибанием ног (появляются болевые ощущения), хромота. Боли прогрессируют, становясь интенсивными и продолжительными. Они заметно усиливаются вечером после рабочего дня, а по мере роста остеофитов боли проявляются в любое время суток.
В начале болезни внешний осмотр не обнаруживает каких-либо изменений коленной чашечки. Однако в запущенной стадии, когда наросты становятся большими, даже невооруженным взглядом наблюдается деформация сустава, а затем появляется риск искривления голени. При пальпации фиксируются болезненные участки на внутренней суставной поверхности.
Вопрос о том, как лечить проблемы с коленями, должен решать врач после проведения соответствующих обследований, включающих:
- рентгенографию;
- МРТ;
- УЗИ;
- компьютерную томографию.

Лечащий эффект достигается комплексными мерами с применением медикаментозной терапии, физиотерапии, ЛФК, методов народной медицины. В запущенной стадии используется вынужденная мера — оперативное лечение.
Медикаментозная терапия состоит из таких мероприятий:

- Обезболивание. Интенсивный болевой синдром является наиболее изматывающим симптомом. Для его устранения назначаются: Ибупрофен, Бутадион, Диклофенак, Вольтарен, Олфен. При наличии проблем с желудочно-кишечной системой лучше принимать Фепразон, Кетанов, Рофектксиб, Целебрекс.
- Нормализация кровоснабжения сустава при отсутствии воспалительной реакции достигается препаратами типа Депокалликреин, Ангиотрофин, Андекалин, а при появлении воспалений — Контрикал, Гордокс.
- Для улучшения питания суставов назначаются препараты Актовегин, АТФ, Солкосерил, витаминные комплексы с витаминами В, никотиновая кослота.
- Для восстановления хрящевой ткани рекомендуется Сульфат хондроитина, Гликозамин, Артра, Хондрофлекс.
- Применение современного препарата Пиаскледина на базе сои и авокадо.
- Внутрисуставная инъекция гиалуроновой кислоты для улучшения состава суставной жидкости.
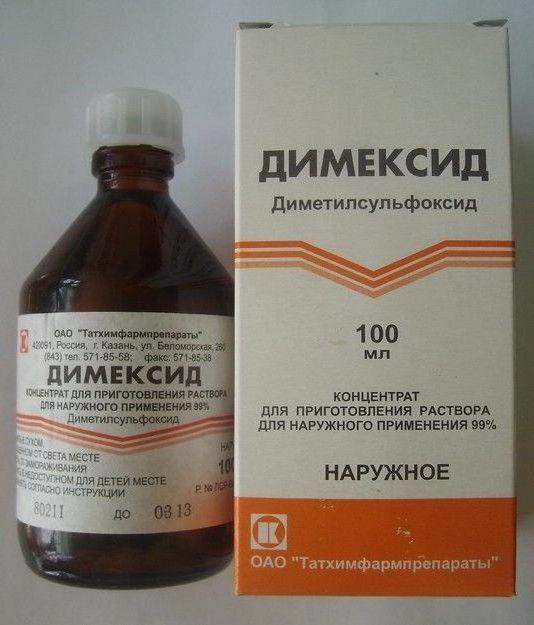
- Наружные средства согревающего типа — компрессы с Демиксидом, Бишофитом, желчным составом.
Существенную роль в лечении способны выполнять физиотерапевтические процедуры. Когда проводится такое лечение, остеофиты коленного сустава прекращают рост, а хрящевые ткани частично восстанавливаются, устраняется большинство симптомов. Популярностью пользуются такие технологии:

- ферментная гальванизация;
- скипидарные и радоновые ванны;
- грязелечение;
- фонофорез с анальгетиками;
- ультразвуковое воздействие;
- диадинамические токи;
- электрофорез цинка,серы, лития;
- лечебный массаж.
В случаях когда консервативное лечение бессильно против остеофитов, осуществляется оперативное лечение. Как правило, хирургическое воздействие обеспечивается двумя путями:
- Артроскопия: удаление наростов через маленькие надрезы при контроле с помощью артроскопа.
- Эндопротезирование: удаление пораженного сустава и установка имплантата.
Остеофиты, развивающиеся в коленном суставе, способны существенно повлиять на его подвижность. Только своевременное и эффективное лечение способно остановить нежелательный процесс.
Екатерина Юрьевна Ермакова
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Как лечить болезнь Гоффа коленного сустава
Болезнью Гоффа или липоартритом называют перерождение жировой клетчатки (жировых тел Гоффа) находящейся вокруг коленного сустава. Ее проявлением служит потеря нормальной подвижности сустава, постоянный хруст, дискомфорт, припухлость, боль в области колена и хромота. По статистике, данное заболевание чаще всего встречается у женщин после 45 лет.
- Причины
- Симптомы болезни Гоффа
- Диагностика
- Возможные осложнения
- Лечение болезни Гоффа коленного сустава
- Болезнь Гоффа коленного сустава: лечение народными средствами
На частоту и тяжесть липоартрита указывает то, что среди всех случаев тяжелых отклонений в функционировании ног доля нарушений спровоцированных этой болезнью составляет около 12%. При этом заболевании воспалительный процесс развивается на фоне разрастания жировой клетчатки.
При данной патологии нередко отмечается нарушение целостности жирового тела в зоне так называемых крыловидных складок. Наиболее часто это болезненное состояние возникает при различных травмах колена, в результате которых происходит защемление и разрушение жировых долек, а также кровоизлияния и отечность тканей. При этом тела Гоффа теряют упругость и эластичность. В поврежденной зоне обнаруживается рост фиброзной ткани и рубцевание. При этом она не способна выполнять те функции, которые выполняет жировая ткань. Существуют разные причины и факторы, которые могут привести к развитию болезни Гоффа. Наиболее распространенными из них являются:
- изменения уровня гормонов в организме, например, при климаксе у женщин;
- прогрессирование артроза колена;
- механические повреждения коленного сустава;
- воспаление околоколенной области;
- давление на переднюю зону коленного сустава в течение продолжительного промежутка времени.
Как правило, диагностика данного заболевания не представляет особых затруднений. Ему присуща характерная клиническая картина. Так при данной болезни отмечаются следующие общие симптомы:
- снижение функций головки четырехглавой мышцы бедра;
- боль и дискомфорт в колене;
- припухлость в нижнепереднем отделе коленного сустава;
- неполное разгибание ноги;
- ограничение подвижности;
- истинные и ложные блокады сустава;
- гипотрофия (белково-энергетическая недостаточность);
- крепирующие образования с обеих сторон от связки надколенника;
- нестабильность сустава.

Данное заболевание становится хроническим при постоянном травмировании синовиальной сумки. Течение болезни Гоффа чаще всего длительное. Для каждого его этапа характерны свои симптомы. Так в острый период отмечаются:
- появления болевых ощущений в колене;
- появление растущего отека;
- неполное разгибание коленного сустава.
Спустя 1-3 месяца с момента повреждения жировой ткани появляются следующие симптомы:
- ночные боли в коленном суставе;
- крепирующие образования, которые издают потрескивающие звуки при надавливании;
- блокада коленного сустава, выражающаяся в невозможности опереться на больную конечность;
- нарушается функции четырехглавой мышцы бедра;
- появляется нестабильность сустава.
Для установления диагноза проводится инструментальное обследование. При этом болезнь Гоффа дифференцируют с целым рядом других заболеваний суставов, имеющих сходные симптомы. При хронической форме ее симптомы не всегда определяются легко. В этом случае для установления диагноза специалист назначает дополнительное обследование. Оно может проводиться при помощи магнитно-резонансной или компьютерной томографии. Нередко в результате гиперплазии жирового тела происходит фиброзирование синовиальной оболочки коленного сустава. При рентгенографическом исследовании часто отмечаются признаки начальных стадий развития артроза коленного сустава. Данная патология затрудняет дифференциацию этих заболеваний и установление точного диагноза. Рентген позволяет выявить и калькулезный бурсит, который часто локализуется в зоне крыловидных складок. При болезни Гоффа артропневмограммы помогают установить присутствие нарушений, характерных для данного заболевания. К ним относятся:
- Уменьшение сустава колена.
- Изменение размера заднего заворота в сторону увеличения, сопровождающееся возникновением грыжевого образования, называемого кистой Беккера.
- Регидность (твердость, неэластичность) верхнего заворота;
- Увеличение размеров и массы (гипертрофия) жировой клетчатки.

Без надлежащей терапии болезнь Гоффа может привести к следующим осложнениям:
- Жировая ткань вокруг колена прекращает выполнение функции анатомического буфера, что приводит к хроническому течению заболевания.
- В некоторых случаях липоартрит трансформируется в артроз колена, который сопровождается многолетними непрекращающимися болями в суставе и нарушением его функций.
При своевременном установлении диагноза и правильной терапии пациент выздоравливает практически полностью. Существует 2 вида лечения болезни Гоффа:
- Консервативное, в ходе которого больному суставу обеспечивается покой, ограничиваются движения, прекращаются занятия физической культурой и труд. Для терапии используют грязевые и парафиновоозокеритовые аппликации, облучения лампой Соллюкс, индуктометрию, микроволновую терапию, лазеротерапию и оксигенотерапию (лечение кислородом). Врач назначает противовоспалительное лечение. На ранней стадии болезни Гоффа применяются гормональные препараты (кортикостероиды) пролонгированного действия. Их вводят в полость больного коленного сустава. Дополнительно применяют электростимуляцию, массаж и физиотерапию для укрепления мышц голени.
- Оперативное, которое представляет собой хирургическое удаление ущемленных фрагментов тел Гоффа и фиброзных (соединительнотканных) образований. После проведенной операции из оставшихся жировых долек на протяжении 2-3 недель развиваются полноценная жировая клетчатка с нормальной буферной способностью. Прогноз после оперативного вмешательства благоприятный. После него функции коленного сустава полностью восстанавливаются.
Лечение данного заболевания осуществляется поэтапно. Оно направлено на:
- восстановление опорной и двигательной функции нижней конечности;
- устранение воспаления сустава;
- нормализацию работы мышц ноги.
После такой терапии пациенту необходимо пройти курс реабилитации. Как правило, после лечебного массажа, электростимуляции и физиотерапии функции колена восстанавливаются полностью. Особенно важен массаж при атрофии четырехглавой бедренной мышцы. Чаще всего применяют такие виды манипуляций:
- поглаживания основанием ладони;
- вибрирующие растирания.
Массаж снимает болевые ощущения, предотвращает атрофию мышц, усиливает кровообращение, улучшает отток лимфы. При рецидиве заболевания курс терапии повторяют.

Такое комплексное лечение в редких случаях может быть недостаточно эффективным. Чтобы предупредить дальнейшее прогрессирование заболевания осуществляется хирургическое вмешательство. В ходе операции производится резекция (удаление) жировой ткани, подвергшейся повреждениям. В некоторых случаях назначается и артроскопия, в процессе которой с помощью введенного под кожу эндоскопа удаляют фиброзную и поврежденную ткань. После такого хирургического вмешательства остаются очень маленькие рубцы, поскольку эндоскоп вводят через микроразрезы. Во время реабилитационного периода рекомендуется принимать радоновые, йодобромные и сульфидные ванны. Значительно ускоряет процесс восстановления посещение бальнеологических курортов.
Некоторые люди предпочитают научной медицине народные рецепты. При этом они возлагают на них напрасные надежды, поскольку при болезни Гоффа народными средствами снимаются только болевые ощущения, а воспалительный процесс прогрессирует дальше. Самыми популярными методами лечения данного заболевания в домашних условиях являются грязевые компрессы из зеленой или голубой глины. Болевые ощущения поможет снять компресс из глицерина, нашатырного спирта, йода, натурального меда и медицинской желчи.
Липоартрит опасен тем, что при отсутствии своевременной терапии он может трансформироваться в артроз колена, что приведет к постоянным суставным болям. Именно поэтому так важно при подозрении на болезнь Гоффа сразу обращаться к специалисту.
Читайте также:


