Что такое инфекционный плеврит
Плеврит — одно из распространенных легочных заболеваний. На его долю приходится до 15% патологий легких. Плеврит может быть как самостоятельным заболеванием, так и осложнением других болезней, в частности онкологических.
Что такое плеврит, и когда он возникает
Плеврит — это воспаление плевры, представляющей из себя ткань, выстилающую грудную клетку изнутри (париетальная плевра) и легкое снаружи (висцеральная плевра). Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости (полости между листками) скапливается гной. Такое состояние называется эмпиемой.
Плеврит часто сопровождает другие заболевания, казалось бы, никак не связанные с легкими. Очень часто плеврит возникает на фоне опухолевых процессов, особенно рака молочных желез и рака матки, хотя опухоли в легких и самой плевре также могут быть причиной этого осложнения. Плеврит при онкологии значительно усугубляет состояние больного.
Плеврит также развивается как осложнение волчанки, панкреатита (особенно на фоне злоупотребления алкоголем), тромбоэмболии легочной артерии, инфаркта миокарда, ревматоидного артрита, заболеваний почек, печени и других органов.
Плеврит может иметь и инфекционную природу. Его нередко вызывают вирусы и бактерии, а также грибковые возбудители. Плеврит очень часто развивается как осложнение пневмонии, особенно у лежачих больных.
Это интересно!
В норме в плевральной полости находится 10–20 мл жидкости, которая по составу сходна с плазмой крови, но имеет более низкое содержание белка (менее 1,5 г/дл). Жидкость распределена между висцеральным и париетальным листками плевры и обеспечивает их скольжение относительно друг друга. Жидкость поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по устьям и лимфатическим сосудам. Накопление жидкости в плевральной полости происходит при нарушении этого процесса — избыточном поступлении или медленном выведении [1] .
Пациенты часто пропускают начало плеврита, поскольку его симптомы сходны с обычной простудой. Однако признаки этой патологии все же отличаются от других респираторных заболеваний. Следует знать, что признаки разных типов плеврита также различны.
Интересный факт
Плеврит и сегодня очень опасное заболевание, которое ежегодно диагностируется более чем у миллиона человек [2] . А в прошлые века оно не оставляло больному человеку почти никаких шансов. Историки полагают, что именно эта болезнь стала причиной смерти французской королевы Екатерины Медичи, правившей в XVI веке.
К самым типичным признакам сухого плеврита относятся:
- боль в груди, которая становится сильнее при кашле, попытке наклонить корпус в сторону или глубоком вдохе. Это наиболее характерный симптом сухого плеврита;
- повышение температуры;
- слабость, снижение работоспособности;
- потливость, особенно в ночные часы.
При экссудативном плеврите проявляются следующие симптомы:
Гнойный плеврит, или эмпиема плевры, проявляет себя:
- высокой температурой (до 40°С);
- бледностью кожных покровов: кожа на ощупь холодная и влажная;
- затрудненным дыханием: человеку сложно дышать, он почти все время проводит в одном положении — при котором дышать немного легче;
- сильным кашлем и одышкой;
- болью в грудной клетке при дыхании;
- слабостью, головной болью, ломотой в мышцах и суставах.
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции и лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и, если лечение не назначено или не работает, в плевральной области начинают скапливаться плевральная жидкость и гной.
Включает в себя комплекс лабораторных и инструментальных исследований и проводится под контролем пульмонолога и торакального хирурга, имеющих опыт лечения подобных пациентов.
Диагностика начинается с визуального осмотра, прослушивания и простукивания грудной клетки и сбора анамнеза, однако поставить точный диагноз только на основании жалоб пациента невозможно. Для уточнения потребуются лабораторные и инструментальные исследования. Обычно для диагностики плеврита назначают компьютерную томографию, рентгенографию и ультразвуковое обследование органов грудной клетки.
Нередко требуется взять жидкость из плевральной области на анализ, чтобы определить ее характер. Для этого проводят пункцию под местной анестезией.
Если есть подозрение на то, что плеврит был вызван опухолью плевры, проводят биопсию — специальным инструментом отделяют маленький кусочек плевры, который затем отправляют на анализ. Биопсия также проводится под местной анестезией.
В основном лечение плеврита — консервативное. Хирургическое вмешательство требуется в тяжелых случаях.
Основа медикаментозного лечения плеврита — антибактериальные препараты. Сначала назначают антибиотики широкого спектра действия, а после получения результата анализов подбирают препараты точечного воздействия. Параллельно с антибиотиками выписывают противовоспалительные и обезболивающие препараты.
Также назначают мочегонные средства, лекарства от кашля, проводят детоксикационную терапию.
Медикаментозную терапию дополняют физиопроцедуры, в частности различные прогревания.
Однако консервативная терапия не всегда дает результат. Иногда жидкости скапливается так много, что она сдавливает другие органы. В таком случае проводят пункцию и/или дренирование плевральной полости.
Пункция плевры выполняется после исключения у пациента нарушений свертывающей системы крови. Выполняется разметка точки пункции при рентгенологическом или ультразвуковом исследовании. Как правило, процедура проводится в положении сидя, при котором жидкость опускается в нижние отделы грудной полости, отодвигая легкое от грудной стенки, что снижает риск его повреждения. Тонкой иглой производится послойное введение анестетика в ткани грудной стенки, после чего игла вводится в плевральную полость. Пункция всегда выполняется по верхнему краю ребра, чтобы избежать повреждения межреберных сосудов, проходящих вдоль нижнего края.
Иногда операцию приходится проводить несколько раз, поскольку единовременно можно откачать не более литра жидкости, иначе есть риск резкого смещения внутренних органов.
Частое повторение такой операции небезопасно. При необходимости неоднократных пункций целесообразно дренирование плевральной полости силиконовым или пластиковым термопластичным дренажем. Если прогнозируются дренирование или повторные пункции в течение длительного времени (недели, месяцы), необходима установка плевральной порт-системы, которая снимает необходимость в повторных операциях. Пациенту под кожу имплантируется специальный порт, соединенный с дренажной трубкой, которая вводится в плевральную полость. При появлении плеврального выпота достаточно проколоть мембрану порта и откачать жидкость. Еще одно преимущество плеврального порта — возможность проводить лекарственную терапию, вводя препараты в пораженную область прямо через это устройство. Сегодня интраплевральная порт-система — один из самых современных и малотравматичных методов решения проблемы скопления плевральной жидкости.
Вне зависимости от этиологии, плеврит представляет собой очень серьезное заболевание, лечение которого требует комплексного подхода. Не может не радовать тот факт, что в настоящее время проведение операций в торакальной хирургии через большие разрезы все больше вытесняется современными малоинвазивными (малотравматичными) методиками, которые позволяют избежать серьезных травм мышц, сосудов и нервов грудной стенки, неизбежных при выполнении открытых операций.
Этот вопрос мы адресовали представителю многопрофильного медицинского центра для взрослых и детей. Рассказывает главный внештатный специалист Европейского медицинского центра, торакальный хирург г. Москвы, кандидат медицинских наук Евгений Тарабрин:
«Сложные или затяжные, резистентные к терапии плевриты требуют тщательного обследования, включая диагностические торакоскопические операции. Поэтому при выборе лечебного учреждения основное внимание следует обратить на техническую оснащенность клиники и уровень квалификации врачей. Современные методы обследования и диагностики, передовое техническое оснащение, высокотехнологичное оборудование обеспечат эффективность лечения и позволят сократить сроки пребывания в стационаре.
Хотелось бы проиллюстрировать свои слова на примере работы Европейского медицинского центра (ЕМС) — многопрофильной московской клиники с 30-летней историей. Госпиталь на ул. Щепкина, 35, обладает достаточно совершенными диагностическими и лечебными возможностями лечения плеврита, среди которых:
- ультразвуковое исследование плевральной полости;
- торакоцентез под контролем ультразвукового исследования;
- компьютерно-томографическая ангиография одной анатомической области;
- торакоскопия;
- пункция плевральной полости под контролем ультразвукового исследования;
- исследование плевральной жидкости (цитологическое, биохимическое, исследование физических свойств);
- внутриплевральное введение лекарственных препаратов;
- дренирование плевральной полости с использованием видеоэндоскопических технологий;
- удаление дренажа из плевральной полости;
- облитерация плевральной полости;
- комбинированная операция удаления новообразования легкого и коррекция плевральной полости: торакомиопластика, транспозиция диафрагмы;
- интраоперационная внутриплевральная гипертермическая химиотерапия.
В ЕМС мы не только проводим консервативное лечение плеврита, но и выполняем все основные виды оперативных вмешательств на органах грудной полости. Приоритет отдается малоинвазивным хирургическим воздействиям, при которых используется современное видеоэндоскопическое (торакоскопическое, лапароскопическое) оборудование и роботизированная хирургическая система.
При наличии показаний выполняются и открытые хирургические операции. В каждом из случаев решение о методах лечения принимается на междисциплинарных консилиумах с участием пульмонологов, врачей общей практики, торакальных хирургов, специалистов по лучевой диагностике, патоморфологов. Это позволяет выбирать оптимальную тактику лечения.
Важно отметить, что в EMC трудятся высококвалифицированные врачи с опытом работы в профильных клиниках Германии, Бельгии и США, в том числе врачи редких специальностей. Мы осуществляем лечение плеврита в полном соответствии с европейскими и американскими стандартами, что подтверждается наличием у клиники международной аккредитации JCI.
Помимо лечения больных с доброкачественными заболеваниями легких, важным направлением деятельности торакальных хирургов является хирургическая онкология. Это хирургическое лечение рака легкого, опухолей средостения, опухолей диафрагмы и вилочковой железы, а также метастазов опухолей других органов в легкие.
- медицинскую деятельность на основании лицензии ЛО-77-01-019107, выданной Департаментом здравоохранения города Москвы 15 ноября 2019 года;
- высокотехнологичную медицинскую деятельность на основании лицензии ФС-99-01-009514, выданной Федеральной службой по надзору в сфере здравоохранения 25 апреля 2018 года.
** Аккредитация Объединенной международной комиссии (Joint Commission International), полученная Европейским медицинским центром (госпиталь на ул. Щепкина, 35), распространяется на период с 7 апреля 2018 года по 6 апреля 2021 года.
Плеврит относится к наиболее распространенным патологическим состояниям дыхательной системы. Его часто называют болезнью, но это не совсем так. Плеврит легких — не самостоятельное заболевание, а, скорее, симптом. У женщин в 70% случаев плеврит связан со злокачественными новообразованиями в молочной железе или репродуктивной системе. Очень часто процесс развивается у онкологических пациентов на фоне метастазов в легких или плевре.
Своевременные диагностика и лечение плеврита позволяют не допустить опасных осложнений. Диагностика плеврита для профессионального врача не составит труда. Задача пациента — своевременно обратиться за медицинской помощью. Рассмотрим подробнее, какие признаки указывают на развивающийся плеврит и какие существуют формы лечения этого патологического состояния.

Характеристика заболевания и виды плеврита
Плевритом называют воспаление плевры — серозной оболочки, обволакивающей легкие. Плевра имеет вид полупрозрачных листков соединительной ткани. Один из них прилегает к легким, другой выстилает грудную полость изнутри. В пространстве между ними циркулирует жидкость, которая обеспечивает скольжение двух слоев плевры при вдохе и выдохе. Ее количество в норме не превышает 10 мл. При плеврите легких жидкость накапливается в избытке. Это явление носит название плевральный выпот. Такую форму плеврита называют выпотной, или экссудативной. Она встречается наиболее часто. Плеврит может быть и сухим — в этом случае на поверхности плевры откладывается белок фибрин, мембрана утолщается. Однако, как правило, сухой (фибринозный) плеврит — это только первая стадия заболевания, которая предшествует дальнейшему образованию экссудата. Кроме того, при инфицировании плевральной полости экссудат может быть и гнойным.
Как уже говорилось, медицина не относит плеврит к самостоятельным заболеваниям, называя его осложнением других патологических процессов. Плеврит может указывать на заболевания легких или иные болезни, которые не вызывают поражение легочной ткани. По характеру развития этого патологического состояния и цитологическому анализу плевральной жидкости, на ряду с прочими исследованиями, врач способен определить наличие основного заболевания и принять адекватные меры, но и сам по себе плеврит требует лечения. Более того, в активной фазе он способен выходить на первый план в клинической картине. Именно поэтому на практике плеврит часто называют отдельной болезнью органов дыхания.
Итак, в зависимости от состояния плевральной жидкости выделяют:
- гнойный плеврит;
- серозный плеврит;
- серозно-гнойный плеврит.
Гнойная форма является наиболее опасной, поскольку сопровождается интоксикацией всего организма и при отсутствии должного лечения угрожает жизни больного.
Плеврит также может быть:
- острым или хроническим;
- серьезным или умеренным;
- затрагивать обе части грудной клетки или проявляться только с одной стороны;
- развитие нередко провоцирует инфекция, в этом случае его называют инфекционным.
Широк список и неинфекционных причин возникновения плеврита легких:
- заболевания соединительной ткани;
- васкулиты;
- тромбоэмболия легочной артерии;
- травмы грудной клетки;
- аллергия;
- онкология.
В последнем случае речь может идти не только о непосредственно раке легкого, но и об опухолях желудка, молочной железы, яичников, поджелудочной железы, меланоме и др. При проникновении метастазов в лимфоузлы грудной клетки отток лимфы происходит медленнее, а листки плевры становятся более проницаемыми. Жидкость просачивается в плевральную полость. Возможно закрытие просвета крупного бронха, что понижает давление в плевральной полости, а значит — провоцирует накопление экссудата.
При немелкоклеточном раке легкого (НМРЛ) плеврит диагностируют более чем в половине случаев. При аденокарциноме частота метастатических плевритов достигает 47%. При плоскоклеточном раке легкого — 10%. Бронхиоло-альвеолярный рак приводит к плевральному выпоту уже на ранней стадии, и в таком случае плеврит может стать единственным сигналом наличия злокачественной опухоли.
В зависимости от формы различаются клинические проявления плеврита. Однако, как правило, определить плеврит легких не сложно. Гораздо труднее найти истинную причину, которая вызвала воспаление плевры и появление плеврального выпота.
Основные симптомы плеврита легких — это боль в грудной клетке, особенно при вдохе, кашель, который не приносит облегчения, одышка, чувство сдавленности в грудной клетке. В зависимости от характера воспаления плевры и локализации, эти признаки могут быть явными или почти отсутствовать. При сухом плеврите больной ощущает боль в боку, которая при кашле усиливается, дыхание затрудняется, не исключены слабость, потливость, озноб. Температура остается нормальной или повышается незначительно — не более 37° C.
При экссудативном плеврите слабость и плохое самочувствие более выражены. Жидкость скапливается в плевральной полости, сдавливает легкие, мешает им расправляться. Больной не может полноценно вдохнуть. Раздражение нервных рецепторов во внутренних слоях плевры (в самих легких их практически нет) вызывает симптоматический кашель. В дальнейшем одышка и тяжесть в груди только усиливаются. Кожа становится бледной. Большое скопление жидкости препятствует оттоку крови из шейных вен, они начинают выпирать, что в конце концов становится заметно. Пораженная плевритом часть грудной клетки ограничена в движении.
При гнойном плеврите ко всем вышеизложенным признакам добавляются заметные колебания температуры: до 39–40° вечером и 36,6–37° с утра. Это указывает на необходимость срочного обращения к врачу, поскольку гнойная форма чревата тяжелыми последствиями.
Диагностика плеврита проходит в несколько этапов:
- Осмотр и опрос больного. Врач выясняет клинические проявления, давность возникновения и уровень самочувствия пациента.
- Клиническое обследование. Применяются разные методы: аускультация (выслушивание с помощью стетоскопа), перкуссия (выстукивание специальными инструментами на предмет наличия жидкости), пальпация (ощупывание для определения болезненных участков).
- Рентгенологическое исследование и КТ. Рентген позволяет визуализировать плеврит, оценить объем жидкости, а в ряде случаев — выявить метастазы в плевре и лимфатических узлах. Компьютерная томография помогает установить степень распространенности более точно.
- Анализ крови. При воспалительном процессе в организме увеличивается СОЭ, количество лейкоцитов или лимфоцитов. Это исследование необходимо для диагностики инфекционного плеврита.
- Плевральная пункция. Это забор жидкости из плевральной полости для лабораторного исследования. Процедуру проводят в случае, когда нет угрозы для жизни пациента. Если жидкости скопилось чересчур много, незамедлительно проводят плевроцентез (торакоцентез) — удаление экссудата через прокол с помощью длинной иглы и электрического отсоса, либо устанавливают порт-систему, что является преимущественным решением. Состояние больного улучшается, а часть жидкости отправляют на анализ.
Если по прошествии всех этапов точная картина остается неясной, врач может назначить проведение видеоторакоскопии. В грудную клетку вводят тораскоп — это инструмент с видеокамерой, который позволяет осмотреть пораженные области изнутри. Если речь идет об онкологии — необходимо произвести забор фрагмента опухоли для дальнейшего исследования. После этих манипуляций удается поставить точный диагноз и приступить к лечению.
Лечение плеврита в легкой форме возможно в домашних условиях, в сложной — исключительно в стационаре. Оно может включать в себя разные методы и приемы.
По статистике курсы химиотерапии в сочетании с другими методами лечения помогают устранить плеврит примерно у 60% пациентов, чувствительных к химиопрепаратам.
Во время курса лечения пациент должен постоянно находится под наблюдением врача и получать поддерживающую терапию. После окончания курса необходимо провести обследование, а через несколько недель назначить его повторно.
Запущенные формы плеврита легких могут иметь тяжелые осложнения: возникновение спаек плевры, бронхоплевральных свищей, нарушение кровообращения из-за сдавливания сосудов.
В процессе развития плеврита под давлением жидкости артерии, вены и даже сердце способны сместиться в противоположную сторону, что приводит к росту внутригрудного давления и нарушению притока крови к сердцу. В связи с этим недопущение легочно-сердечной недостаточности — центральная задача всех терапевтических мероприятий при плеврите. При обнаружении смещения больному показан экстренный плевроцентез.
Отдельное внимание плевриту уделяют при диагностике его у онкологических больных. Выпот в плевральной полости усугубляет течение рака легкого, увеличивает слабость, дает дополнительную одышку, провоцирует боль. При сдавливании сосудов нарушается вентиляция ткани. С учетом иммунных нарушений это создает благоприятную среду для распространения бактерий и вирусов.
Последствия заболевания и шансы на выздоровления зависят от основного диагноза. У онкологических больных жидкость в плевральной полости обычно скапливается на поздних стадиях рака. Это затрудняет лечение, а прогноз зачастую неблагоприятный. В остальных случаях, если жидкость из плевральной полости вовремя удалили и назначили адекватное лечение, угроза для жизни больного отсутствует. Однако пациенты нуждаются в регулярном наблюдении, чтобы вовремя диагностировать рецидив при его появлении.
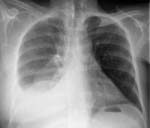
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
МКБ-10
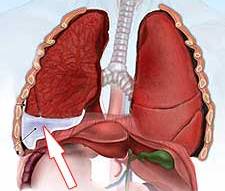

Общие сведения

Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты - фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота - физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
Читайте также:


