Что такое лейкоза энцефалит
Лейкоз относят к заболеваниям неопластического типа с агрессивным течением и генерализованным поражением органов и систем за счет размножения малодифференцированных клеток — лейкозной инфильтрации.
Поражения нервной системы у детей можно подразделить на две категории: поражения, обусловленные собственно лейкозом, и поражения, вызванные сопутствующей инфекцией.
Поражения нервной системы, обусловленные собственно лейкозом, в свою очередь делятся на:
а) по характеру изменений на специфические и неспецифические;
б) по локализации на церебральные, спинальные и поражения периферической нервной системы.
К специфическим поражениям относятся лейкемические инфильтраты и лейкемические кровоизлияния (лейкоррагии), к неспецифическим — токсико-аноксемические, геморрагические и компрессионные изменения. Специфические и неспецифические изменения могут сочетаться. Клинические проявления зависят от:
а) стадии болезни;
б) гематологической формы лейкоза;
в) характера, локализации и степени изменений в нервной системе.
В начальной стадии дети становятся вялыми, капризными, наблюдается легкая утомляемость, общая слабость, теряется аппетит, т. е. возникают явления общей астении.
В разгар болезни по мере нарастания токсикоза и анемии развиваются сонливость, заторможенность, иногда психические расстройства. В неврологическом статусе выявляется рассеянная органическая симптоматика (нистагм, анизорефлексия, симптом Кернига и др.). Эти церебральные нарушения могут быть обозначены как лейкозно-токсическая энцефалопатия. Морфологически лейкозно-токсическая энцефалопатия характеризуется отеком мозгового вещества и оболочек, дистоническим и структурными изменениями сосудистой стенки различной степени — от гомогенизации и набухания до полного расплавления с развитием диапедезных экстравазатов, коагуляционных микронекрозов, очагов демиелинизации, диффузной и очаговой глиальной реакции, формированием разнообразных узелков и гранулем. Эти изменения неспецифичны; они наблюдаются и при других тяжелых интоксикациях, анемиях и инфекциях.
Лейкозный менингит (синонимы менингеальная лейкемия, менннго-лейкемия, менннгонатпя, лейкоз с нейроменингеальной локализацией, менингеальная форма лейкоза) у детей наблюдается в 9,9% случаев по Angio , Evans и Mitus , в 15% — по Chaptal , Jean , Pages , Bonnet , Emberger и Aghai , в 11,2% — no Pierce .
Лейкозный менингит чаще возникает у детей до 15 лет. Клиническая картина в большинстве случаев соответствует симптомокомплексу базального менингита. К наиболее постоянным симптомам относятся симптом Кернига, ригидность затылочных мышц, головная боль, тошнота, рвота, снижение зрения и слуха, поражение черепномозговых нервов, застойные явления на глазном дне. Часто наблюдается внутричерепная гппертензия, проявляющаяся головной болью, рвотой, увеличением периметра черепа, расхождением швов. Иногда гидроцефалия проявляется только изменением на глазном дне, но нормальное глазное дно не исключает внутричерепной гнпертензии. У некоторых больных менпнгеальный синдром является первым признаком заболевания, и лишь гематологические исследования позволяют определить характер процесса. Из черепномозговых нервов наиболее часто поражаются VI, VII и VIII. Изменения спинномозговой жидкости характеризуются повышением давления, клеточно-белковой диссоциацией (реже белково-клеточной), снижением количества сахара. Лимфоцитарный или лейкобластный плеоцитоз может доходить до 21 000 в 1 мм 3 . Низкое содержание сахара наблюдается в 30% случаев лейкозного менингита по Zimmerman и в 50% по Bernard , Seligman , Tanzer , Lapresle , Boiron и Najean . Низкое содержание сахара, по данным Schwab и Weiss , связано с гликолитической активностью лейкобластов.
Возникновение менингита при полной гематологической ремиссии объясняется тем, что современные антилейкозные средства, действуя пролонгирующим образом на жизнь больных, не проникают в достаточной концентрации через гемато-энцефалический барьер. Наряду с выраженными формами менингита могут быть и латентные формы, которые обнаруживаются лишь при систематических спинномозговых пункциях.
Морфологической основой лейкозного менингита является разрастание миелоидной ткани в мягкой мозговой оболочке и проникновение ее, с одной стороны, внутрь мозгового вещества по ходу сосудов с образованием перпваскулярных инфильтратов, с другой — в пери- и эндоневрий корешков черепномозговых нервов.
Существуют различные методы лечения лейкозного менингита: частые люмбальные пункции, декомпрессивная трепанация и выведение ликвора, рентгенотерапия, эндолюмбальное введение метотрексата.
Наиболее часто применяют два последних метода. Эндолюмбальное введение метотрексата основано на стремлении компенсировать недостаточную концентрацию антилейкозного препарата в спинномозговой жидкости. Wollner , Marphy , Gorson определили, что концентрация аметоперина в ликворе в 300 раз меньше, чем в сыворотке крови. Дозировка метотрексата для эндолюмбального введения 0,2—0,4 мг/кг по Pierce и 0,1—0,3 мг/кг по Bernard . В результате эндолюмбального введения метотрексата нормализуется состав ликвора, исчезают головная боль и застойные явления на глазном дне.
Поражение спинного мозга и периферической нервной системы наблюдается редко в виде компрессионного миелита вследствие разрастания лейкозного инфильтрата в эпидуральном пространстве спинного мозга; возникают невралгии, невриты, полиневриты.
При клинической оценке неврологических осложнений у детей с острым лейкозом следует иметь в виду возможность поражения головного мозга, обусловленного соответствующей инфекцией (отогенный менингит, абсцесс, вирусный энцефалит).
Виды лейкозов - острые и хронические
Анатомия и физиология костного мозга
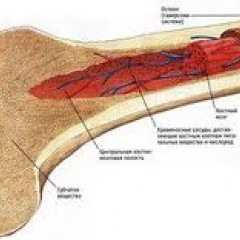
Костный мозг – это ткань находящаяся внутри костей, преимущественно в костях таза. Это самый главный орган, участвующий в процессе кроветворения (рождение новых клеток крови: эритроцитов, лейкоцитов, тромбоцитов). Этот процесс необходим организму, для того чтобы, заменить погибающие клетки крови, новыми. Костный мозг состоит из фиброзной ткани (она образует основу) и кроветворной ткани (клетки крови на разных этапах созревания). Кроветворная ткань включает 3 клеточные линии (эритроцитарный, лейкоцитарный и тромбоцитарный), по которым образуются соответственно 3 группы клеток (эритроциты, лейкоциты и тромбоциты). Общим предком этих клеток, является стволовая клетка, которая запускает процесс кроветворения. Если нарушается процесс образования стволовых клеток или их мутация, то нарушается процесс образования клеток по всем 3 клеточным линиям.
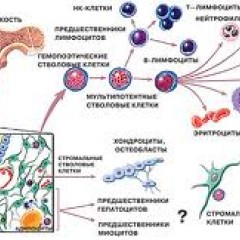
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.
Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
Причины лейкоза, факторы риска
Симптомы различных видов лейкозов
- При острых лейкозахотмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 39 0 С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
Эритробластный острый лейкоз, поражаются клетки предшественницы, из которых в дальнейшем должны развиться эритроциты. Чаще встречается в пожилом возрасте, характеризуется выраженным анемическим синдромом, не наблюдается увеличение селезёнки, лимфатических узлов. В периферической крови снижено количество эритроцитов, лейкоцитов и тромбоцитов, наличие молодых клеток (эритробластов).
Монобластный острый лейкоз, нарушается выработка лимфоцитов и моноцитов, соответственно они будут снижены в периферической крови. Клинически, проявляется, повышением температуры и присоединением различных инфекций.
Мегакариобластный острый лейкоз, нарушается выработка тромбоцитов. В костном мозге при электронной микроскопии обнаруживают мегакариобласты (молодые клетки, из которых образуются тромбоциты) и увеличенное содержание тромбоцитов. Редкий вариант, но чаще встречается в детском возрасте и обладает неблагоприятным прогнозом.
Хронический миелолейкоз, усиленное образование миелоидных клеток, из которых образуются лейкоциты (нейтрофилы, эозинофилы, базофилы), в результате чего, уровень этих групп клеток будет повышен. Долгое время может протекать бессимптомно. Позже появляются симптомы интоксикации (повышение температуры, общая слабость, головокружение, тошнота), и присоединение симптомов анемии, увеличение селезёнки и печени.
Хронический лимфолейкоз, усиленное образование клеток - предшественниц лимфоцитов, в результате уровень лимфоцитов в крови повышается. Такие лимфоциты не могут выполнять свою функцию (выработка иммунитета), поэтому у больных присоединяются различные виды инфекций, с симптомами интоксикации.
Диагностика лейкоза
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена 30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
Лечение лейкозов
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Использование солевых повязок с 10% солевым раствором (100 г соли на 1 литр воды). Намочить льняную ткань в горячем растворе, ткань немного сжимать, сложить в четверо, и накладывать на больное место или опухоль, закрепить лейкопластырем.
Настой из измельчённых игл сосны, сухая кожа лука, плоды шиповника, все ингредиенты смешать, залить водой, и довести до кипения. Настоять сутки, процедить и пить вместо воды.
Употреблять соки из красной свеклы, граната, моркови. Кушать тыкву.
Настой из цветков каштана: взять 1 столовую ложку цветков каштана, залить в них 200 г воды, вскипятить и оставить настаиваться на несколько часов. Пить по одному глотку на один приём, необходимо выпить 1 литр в день.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Лейкоэнцефалит (leukoencephalitis; греч. leukos белый + enkephalos головной мозг + -itis) — воспалительно-дистрофическое поражение белого вещества головного мозга. Лейкоэнцефалит относятся к демиелинизирующим заболеваниям (см.).
Содержание
Этиология и патогенез
Предполагается, что Лейкоэнцефалит являются заболеваниями инфекционно-аллергической природы. Дискутируется роль миксовирусов, вирусов кори, бешенства и Herpes zoster как пусковых факторов гиперергического аутоиммунного процесса.
Классификация
Патологическая анатомия


Макроскопическое исследование мозга при Л. выявляет расширение борозд и атрофию извилин. На срезе полушарий определяются различного размера участки деструкции и демиелинизации во всех отделах мозга, преимущественно в белом веществе, но захватывающие различные участки серого вещества коры (рис. 1). В наиболее пораженных отделах мозг имеет губчатую консистенцию, желудочки мозга умеренно расширены.
Гистол, картина характеризуется диффузной подострой воспалительной реакцией с периваскулярной инфильтрацией лимфоцитами и плазмоцитами и очаговой демиелинизацией (рис. 2). Воспалительные изменения преимущественно локализованы в белом веществе мозга, иногда в коре, подкорковых ганглиях, мозговых оболочках. Разрушается нормально сформированный миелин (миелинокластический тип поражения). Степень демиелинизации и деструкции нервной ткани варьирует в различных очагах. Отдельные мелкие очаги могут сливаться. У краев очага демиелинизации олигодендроциты увеличены, содержат амфофильные включения, в более пораженных участках они полностью исчезают. Кроме того, встречается много больших причудливой формы астроцитов с гиперхроматическими многодольчатыми или несколькими ядрами. Аксоны остаются относительно сохранными на ранних стадиях процесса, позднее в них могут быть дистрофические изменения. Нейроны коры полушарий большого мозга могут содержать включения двух типов: сферические частицы диам. 30—40 мкм и продолговатые, или тубулярные, структуры несколько меньшего диаметра. Включения чаще встречаются при небольшой длительности заболевания. Гистохимические исследования обнаруживают во включениях большое количество белка. В большинстве случаев находят пролиферативную реакцию глии. Глиоз может быть мелкоузелковый или в виде крупных очагов (псевдоопухоль). Диффузное разрастание волокнистой глии приводит иногда к уплотнению мозгового вещества, так что мозг на разрезе имеет хрящевидную консистенцию. Стенки артерий и вен утолщены, с избытком ретикулярных волокон в адвентиции.
Клиническая картина
Нервно-психические нарушения являются наиболее ранним проявлением заболевания. Вначале отмечаются жалобы на повышенную утомляемость, вялость, раздражительность, неустойчивость настроения. Постепенно круг нервно-психических расстройств расширяется. Появляется злобность, эффективность, жадность, эгоистичность, жестокость, недисциплинированность, инертность мышления. Больные часто совершают немотивированные поступки, теряют навыки опрятности.
Постоянным признаком заболевания являются судороги (см.). Они могут появляться на разных стадиях болезни. Наиболее характерны малые и абортивные судорожные припадки, реже генерализованные большие припадки. В поздней стадии заболевания развиваются трофические и вегетативные расстройства: кахексия, пролежни, нарушения терморегуляции, профузный пот и т. д. В терминальной стадии больные обездвижены, иногда наблюдается децеребрационная ригидность (см.).
Течение Лейкоэнцефалита может быть неуклонно прогрессирующим или ремиттирующим. В последнем случае клин, картина может напоминать рассеянный склероз (см.).
При электроэнцефалографии регистрируют периодическую пароксизмальную активность с интервалом 5 — 15 сек. одновременно в большинстве отведений в виде медленных (1—2 в 1 сек.) высоковольтажных волн.
В крови определяется лейкоцитоз, повышение фракции гамма-глобулина, обычно повышен титр антител к коревому вирусу или к миксовирусам (вирус jc, sv-40).
В цереброспинальной жидкости в большинстве случаев не наблюдается цитоза и увеличения содержания белка. Однако при электрофоретическом исследовании белков обнаруживают, что гамма-глобулин составляет до 40 и более процентов от общего количества белка, а фракция альбумина снижена. Коллоидные реакции дают максимальную флоккуляцию в первых пробирках (паралитический тип реакции Ланге).
Лечение
Лечение должно быть комплексным. Показана гормональная и симптоматическая терапия. Положительный эффект получают при назначении кортикостероидов. Лечение глюкокортикоидами (преднизолоном) следует начинать в ранней стадии патологического процесса с учетом ритма гормональной деятельности надпочечников. Гормональная терапия дополняется противоаллергическими (димедрол, пипольфен, супрастин, диазолин) и противосудорожными препаратами. Показаны препараты, снижающие мышечный тонус (мидокалм, амедин, мидантан, циклодол и др.), витамины группы В и другие симптоматические средства. Применение активной терапии может задерживать течение болезни и способствовать ремиссиям на несколько лет.
Прогноз
При неуклонно прогрессирующем течении больные погибают через 2—12 мес. после появления первых симптомов. При ремиттирующем течении заболевание длится до 3 лет и более, а ремиссии могут продолжаться от нескольких месяцев до нескольких лет, в течение которых симптомы заболевания почти или полностью отсутствуют.
Особенности отдельных форм лейкоэнцефалита
Подострый склерозирующий лейкоэнцефалит Ван-Богарта. При патоморфол, исследовании мозга больных с этой формой Л., как правило, обнаруживаются внутриклеточные включения. Степень поражения уменьшается в направлении от коры к филогенетически более древним образованиям, но чаще, чем при других формах, поражается ствол и спинной мозг.
Клинической особенностью этой формы Лейкоэнцефалита является раннее проявление и преобладание экстрапирамидных нарушений (Гиперкинетическая форма), к к-рым лишь на поздних этапах присоединяются пирамидные симптомы. Эпилептические припадки не характерны.
Периаксиальный диффузный лейкоэнцефалит Шильдера. Патоморфол, особенностью по сравнению с другими Л. и рассеянным склерозом является относительно ранняя дистрофия аксонов. Эта форма отличается от предыдущей преобладанием пирамидных симптомов и частыми эпилептическими припадками. Обычно наблюдаются большие припадки. Характерно развитие ретробульбарного неврита зрительных нервов или центральной формы слепоты, связанной с демиелинизацией затылочных долей (см. Шильдера болезнь).
Острый геморрагический лейкоэнцефалит. По клин, и патоморфол, признакам эта форма Л. сходна с вирусными и поствакцинальными энцефалитами. При патологоанатомическом исследовании выявляют отек мозга, на срезах в веществе мозга — большие очаги мягкой розовато-серой или желтоватой окраски с множественными точечными кровоизлияниями. Гистол. картина характеризуется фибринозным некрозом стенок мелких сосудов, в основном венул, окруженных экссудатом фибрина, воспалительными клетками и кольцевидными геморрагическими зонами. В этих же периваскулярных зонах— демиелинизация с умеренной или выраженной деструкцией аксонов. На самых ранних стадиях периваскулярные инфильтраты представлены гл. обр. нейтрофилами, однако в более старых очагах находят много лимфоцитов и плазмоцитов.
Клиника острого геморрагического Лейкоэнцефалита характеризуется чрезвычайно острым началом, молниеносным нарастанием тяжести симптомов поражения мозга. Заболевают лица обоего пола в возрасте от 20 до 40 лет. Длительность течения от 2 дней до 2 нед. Развернутой клин, картине предшествуют катаральные явления в зеве, лихорадка с лейкоцитозом в периферической крови. Через 2—4 дня появляется головная боль, ригидность мышц шеи, нарушается сознание, иногда развивается кома. Характерны фокальные или генерализованные судороги, двигательные нарушения в виде геми- или тетраплегии, псевдобульбарный паралич. На глазном дне — отек диска (соска) зрительного нерва. Редко наблюдаются подострые и хронические формы. С помощью ЭЭГ и артериографии могут быть обнаружены фокальные изменения. В цереброспинальной жидкости — выраженный плеоцитоз за счет полиморфно-ядерных лейкоцитов, встречаются также лимфоциты; содержание белка повышено до 1 г/л и более; часто выявляется ксантохромия цереброспинальной жидкости, микроскопически можно обнаружить единичные эритроциты.
Исход обычно летальный.
Библиография: Маркова Е. Д. и др. Клинико-анатомические и вирусологические данные в случае подострого склерозирующего панэнцефалита, Журн, невропат. и психиат., т. 77, № 7, с. 100 7, 1977, библиогр.; Цукер М. Б. Клиническая невропатология детского возраста, М., 1978, библиогр.; Чумаков М. Вирусологические аспекты изучения этиологии некоторых хронических заболеваний нервной системы (подострый склерозирующий панэнцефалит, вилюйский энцефаломиелит, множественный склероз), в кн.: Демиелинизирующие заболевания нервн. системы в Эксперим, и клин., под ред. А. И. Булыгина, с. 79, Минск, 1975; Balakоva H., Kvicalа V. Radiologicke a scintigraficke nalezy u akutnich zanetlivech procesii CNS, Cs. Neurol. Neurochir., sv. 40, s. 350, 1977; Gilroy J. a. Meyer J. S. Medical neurology, N. Y., 1975; Lhermitte F. Les leucoencephalites, P., 1950, bibliogr.; Pette H. u. Doring G. Uber einheimische Panencephalomyelitis vom charakter der Encephalitis japonica, Dtsch. Z. Nervenheilk., Bd 149, S. 7, 1939.
Общие сведения
Нейролейкоз (нейролейкемия, НЛ) является результатом метастазирования лейкозных клеток в головной и спинной мозг. Наиболее часто выступает осложнением острого лимфобластного лейкоза у детей до 15 лет. Хронические варианты лейкемии осложняются НЛ намного реже острых. Большинство случаев приходится на период ремиссии основного заболевания, реже нейролейкоз возникает в острой фазе. Нередки пациенты, у которых симптомы поражения ЦНС выступают первыми признаками лейкоза. Частота возникновения осложнения тесно связана с продолжительностью жизни больных (при быстром течении лейкемии оно не успевает развиться). В среднем встречаемость НЛ среди заболевших лейкозом составляет 5-10%. Снизить заболеваемость до такого уровня позволило введение в практику лечения профилактической эндолюмбальной инфузии цитостатиков.

Причины нейролейкоза
НЛ возникает вследствие вторичного поражения центральной и периферической нервной системы раковыми клетками крови (миело-, лимфобластами). Метастазы — инфильтраты из бластных элементов крови — могут формироваться в оболочках и мозговом веществе, спинальных корешках, черепно-мозговых и периферических нервах. Факторами, увеличивающими риск развития нейролейкемии, выступают детский возраст пациента, лимфобластная форма острого лейкоза, высокий лейкоцитоз в дебюте заболевания, выраженная гепатоспленомегалия.
Патогенез
Проникновение лейкозных клеток в нервные ткани происходит контактным и диапедезным путём. В первом случае клетки распространяются на мозговые оболочки из костей черепа и позвоночника. При разрушении оболочек они инфильтрируют подлежащее мозговое вещество. Диапедезный механизм вызван повышенной проницаемостью стенок сосудов, вследствие чего циркулирующие с током крови бласты переходят из сосудистого русла в нервную ткань, образуя в ней метастатические инфильтраты. Морфологически нейролейкоз характеризуется многоочаговыми лейкемическими инфильтратами, глиозом, демиелинизацией нервных волокон. Образование лейкозных очагов в мозговом веществе приводит к повышению внутричерепного давления, сдавлению церебральных и спинальных структур, выпадению функций поражённого участка. Инфильтрирование желудочковой системы опасно развитием окклюзионной гидроцефалии. Инфильтраты нервных стволов вызывают их дисфункцию. В зависимости от локализации поражений формируется клиническая картина, включающая общемозговые и очаговые симптомы.
Классификация
Многообразие вариантов локализации лейкемических очагов приводит к широкой вариабельности клинической симптоматики. Поэтому предложено классифицировать нейролейкоз на следующие формы:
- Лейкозный менингитявляется следствием лейкозной инфильтрации церебральных оболочек. Манифестирует острыми менингеальными симптомами. Может выступать первым проявлением острой формы лейкоза.
- Лейкозный менингоэнцефалит — результат многоочагового поражения оболочек и мозгового вещества. Характерно сочетание менингита, внутричерепной гипертензии, дисфункции черепно-мозговых нервов.
- Псевдотуморозная форма встречается реже. Обусловлена наличием локального лейкозного очага. Имитирует клинику внутримозговой опухоли.
- Периферическая форма возникает при локализации инфильтратов в стволах периферических нервов. Протекает по типу моно- и полиневропатий.
Критериями НЛ выступают клинические проявления и типичные изменения спинномозговой жидкости. Наличие/отсутствие данных признаков легло в основу классификации нейролейкемического синдрома на:
- Полный — присутствует клиническая симптоматика и специфические изменения ликвора.
- Неполный — имеется один из критериев. Вариант 1 подразумевает отсутствие патологических отклонений в ликворе при наличии клинических проявлений. Вариант 2 — латентное течение на фоне типичных нарушений ликворного состава.
- Скрытый — отсутствует клиника, ликвор в норме. Отмечается отёчность дисков зрительных нервов при офтальмоскопии. По данным нейровизуализации в церебральном веществе выявляются очаговые изменения.
Симптомы нейролейкоза
Случаи менингиальной и менингоэнцефалитической формы НЛ отличаются острым началом. Характерны интенсивная головная боль, светобоязнь, рвота, нарастающая вялость, заторможенность. Наблюдается повышение тонуса затылочных мышц. Дисфункция черепных нервов обусловлена их непосредственным поражением или сдавлением в условиях растущей интракраниальной гипертензии. Может отмечаться затуманивание зрения, двоение, косоглазие, опущение верхнего века, нарушение содружественного движения глазных яблок, асимметрия лица, расстройство слуха. Возможны эпилептические приступы.
При псевдотуморозном варианте нейролейкоз протекает с преобладанием очаговой симптоматики. В зависимости от расположения участка поражения наблюдается односторонняя слабость конечностей (гемипарез), нарушение речи (моторная афазия), экстрапирамидная симптоматика (гиперкинезы), приступы джексоновской эпилепсии с судорогами или чувствительными расстройствами 1-2-х конечностей. Периферическая форма характеризуется парестезиями, сниженной чувствительностью, мышечной слабостью, снижением сухожильных рефлексов в зоне иннервации поражённых нервов. Проявления могут свидетельствовать об ограниченном поражении одного нервного ствола (например, невропатия большеберцового нерва).
Осложнения
Нарастание лейкемической инфильтрации в ЦНС ведёт к гибели нейронов с усугублением неврологических отклонений и формированием необратимых нарушений. Серьёзным осложнением является сдавление головного мозга вследствие растущей внутричерепной гипертензии (в т. ч. по механизму окклюзионной гидроцефалии). Масс-эффект со сдавлением церебрального ствола провоцирует расстройство витальных функций, выступает причиной летального исхода.
Диагностика
Трактовка неврологической симптоматики у пациентов с установленной лейкемией не вызывает диагностических затруднений. Сложности диагностики связаны со случаями, когда нейролейкоз имеет скрытое течение или является вариантом дебюта гемобластоза. Диагностический алгоритм включает:
- Осмотр невролога. Позволяет выявить ригидность мышц затылка, менингиальные симптомы Брудзинского, Кернига, двигательные и чувствительные нарушения, расстройства речи, патологию периферических и черепных нервов. Полученные результаты позволяют, определить тип и уровень поражения НС.
- Рентгенография черепа. Определяет остеопороз и пористость костей свода у пациентов со скрытой формой НЛ.
- Исследование цереброспинальной жидкости. Материал получают путём люмбальной пункции. Нейролейкоз характеризуется подъёмом количества клеточных элементов (цитозом) свыше 5 кл/мкл, наличием в ликворе бластных клеток. Подобные изменения наблюдаются у 90% больных.
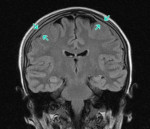
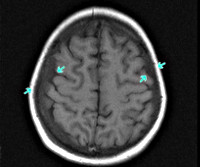
- Томографические исследования. Методы нейровизуализации имеют решающее значение в случаях скрытой нейролейкемии, при выявлении изменений цереброспинальной жидкости без соответствующей клиники заболевания. КТ головного мозга визуализирует очаги инфильтрации как гиподенсивные. Церебральная МРТ подтверждает наличие инфильтратов, позволяет более точно оценить их размер и расположение. Однако нейровизуализация не диагностирует природу инфильтратов, поэтому интерпретируется в комплексе с другими диагностическими данными.
- Стернальная пункция. Необходима для получения образца костного мозга, его последующего анализа. Результаты миелограммы позволяют подтвердить наличие лейкоза, оценить состояние кроветворения.
Нейролейкоз необходимо дифференцировать от опухолей головного мозга, менингитов и энцефалитов инфекционной этиологии, периферическую форму — от синдрома Гийена-Барре, полиневропатий иного генеза.
Лечение нейролейкоза
Терапия осуществляется специалистами в области гематологии и неврологии при участии радиологов. Сложности лечения обусловлены плохой проницаемостью гематоэнцефалического барьера для противоопухолевых фармпрепаратов. Базовым методом выступает эндолюмбальное введение цитостатиков (метотрексата) в комбинации с краниальным облучением. В ходе лечения достигается полная санация ликвора. Лучевая терапия способствует гибели образовавшихся опухолевых инфильтратов. По показаниям совместно с цитостатиком дополнительно вводят противоопухолевый препарат (цитарабин) или глюкокортикостероид (преднизолон). Интратекальное введение отменяют после троекратного получения нормальных результатов анализа ликвора.
Побочные нейротоксические эффекты цитостатической и радиологической терапии могут вызвать временное ухудшение общего состояния больного. Наряду с базовой терапией проводится купирование побочных реакций, симптоматическая терапия антиконвульсантами, дегидратирующими средствами и пр.
Прогноз и профилактика
Обычно комплексное активное лечение позволяет добиться регресса неврологической симптоматики в течение 3-4-х недель. Дальнейший прогноз тесно связан с течением основного заболевания. Зачастую предупредить нейролейкоз позволяет своевременная профилактическая терапия, которую рекомендуется начинать в период индукции ремиссии. Превентивная терапия включает курсовое эндолюмбальное введение цитостатического препарата с повторными однократными инфузиями при проведении реиндукционного лечения.
Читайте также:


