Что такое марсельская лихорадка
Содержание
История
Впервые М. л. описана в Тунисе в 1910 г. Конором и Брушем (A. Conor, A. Bruch), которые выделили ее в отдельную нозол, форму и назвали прыщевидной лихорадкой (la fievre boutonneuse). В 1925 —1928 гг. Ольмер и Ольмер (D. R. Olmer и J. Olmer) изучили эту болезнь в Марселе, после чего ее стали называть М. л. В 1932 г. Каминопетрос (J. Caminopetros) открыл возбудителя болезни, в этом же году его детально описал Э. Брумпт. Передачу возбудителей иксодовым клещом Rhipicephalus sanguineus (паразитирующим на собаках) обосновали в 1930 г. Дюран и Консей (P. Durand, E. Conseil). В СССР М. л. впервые выявлена в 1936 г. в Севастополе А. Я. Алымовым (в опыте на себе), в Азербайджане— П. П. Поповым (1946) и на Черноморском побережье Кавказа — А. С. Аветисовой (1952).
Географическое распространение
Очаги М. л. приурочены к прибрежным р-нам Средиземного, Черного и Каспийского морей. Заболевания регистрируются во Франции, Италии, Греции, Испании, Марокко, Алжире, Тунисе, Ливии, АРЕ, Израиле, Ливане, Турции, Румынии, Болгарии, на о. Крит, на Южном берегу Крыма, на Черноморском побережье Кавказа, на Апшеронском п-ове и в прибрежной полосе Дагестана, а также в некоторых р-нах Индии (Западная Бенгалия), в ряде стран Индокитая, на о-вах Малайского архипелага и в Австралии. Предполагается, что так наз. южноафриканский и восточноафриканский клещевые риккетсиозы (тиф Кении, тиф Абиссинии), а также индийский клещевой тиф являются М. л.
Этиология
Возбудитель болезни Rickettsia conorii Brumpt, 1932, размером 0,3—0,8 мкм; паразитирует внутриклеточно и внутриядерно; патогенен для морских свинок, обезьян, кроликов, сусликов, белых мышей и белых крыс. Морфологически, тинкториально и иммунологически R. conorii сходна с возбудителем пятнистой лихорадки Скалистых гор — Rickettsia rickettsii (см. Риккетсии).
Эпидемиология
М. л.— эндемичный и, по-видимому, природно-очаговый риккетсиоз, хотя теплокровные хозяева среди диких животных пока не выявлены. Установлено временное бессимптомное носительство риккетсий взрослыми собаками; восприимчивы к болезни, по-видимому, щенки. Возбудители передаются со слюной при кровососании собачьим клещом R. sanguineus, а также иксодовыми клещами некоторых других видов. Клещи, являющиеся резервуаром и переносчиком возбудителя, могут пожизненно сохранять риккетсии и передавать их своему потомству трансовариально.
Нередко при раздавливании зараженных клещей возможно заражение и путем втирания риккетсий в поврежденную кожу, слизистую оболочку носа или конъюнктиву.
Заболеваемость М. л. регистрируется в виде спорадических случаев (клещи R. sanguineus сравнительно редко нападают на человека) в теплое время года, чаще весной и в начале лета. В тропических зонах заболевания могут встречаться круглый год.
Передача инфекции от человека человеку не установлена.
Патогенез
Проникший в организм человека возбудитель вызывает через несколько часов на месте укуса клеща патол, процесс — первичный аффект, представляющий собой участок воспаления с быстро наступающим некрозом в центре. Отсюда возбудитель заносится в регионарные лимф, узлы, где часто также вызывает воспалительный процесс— регионарный лимфаденит (см.). Далее он распространяется по всему организму. Паразитирование риккетсий в эндотелии сосудов, особенно мелких — капилляров, артериол и венул, ведет к развитию панваскулита и специфического сосудистого гранулематоза (см. Васкулит), менее выраженного, чем при других риккетсиозах. Развивающиеся в эндотелии сосудов риккетсии и выделяемый ими токсин обусловливают суть патологии при М.л. Наряду с этим существенное значение в патогенезе болезни играет аллергический компонент, следствием чего является боль в суставах и конечностях или во всем теле.
Патологическая анатомия у человека не изучена. У экспериментальных животных выявляется универсальный тромбоэндоваскулит с преимущественным поражением сосудов мозга и надпочечников. Характерно также развитие специфического сосудистого гранулематоза.
Иммунитет
Переболевшие М. л., как правило, приобретают стойкий пожизненный иммунитет, действенный и в отношении других риккетсиозов группы пятнистых лихорадок (пятнистая лихорадка Скалистых гор, клещевой риккетсиоз Северной Азии и т. д.).
Клиническое течение
Инкубационный период 3—7 дней (максимально— до 18). Продромальные явления могут отсутствовать. Болезнь начинается остро с ознобом, часто потливостью, повышением t° до 38—40°, к-рая принимает характер постоянной или ремиттирующей. Длительность лихорадки 3—14 дней, у не леченных антибиотиками может быть до 20 дней. С началом болезни появляется головная боль, бессонница и астенизация, а также боли в суставах и конечностях, иногда во всем теле и по ходу нервных стволов. Возможна рвота. Лицо, конъюнктива и кожа шеи умеренно гиперемированы. Язык обложен серым налетом. Нередко болезнь начинается с болезненности в горле, гиперемии слизистой оболочки зева. Ранним и частым признаком М. л. считается первичный аффект — воспалительный плотноватый безболезненный инфильтрат, выступающий над уровнем кожи до 10 мм, с некрозом, а затем и струпом в центре, цвет к-рого может быть темный, коричневый, серый или красный. Струп окружен зоной гиперемии до 5—7 мм в диаметре, отпадает на 4—5-й день нормальной температуры; образующаяся при этом язвочка эпителизируется через 8—12 дней, нередко оставляя интенсивно пигментированное пятно, сохраняющееся длительное время (иногда до 2—3 лет). Считают, что при отсутствии первичного аффекта риккетсии проникают через конъюнктиву или слизистую оболочку носа. Регионарный лимфаденит, болезненный при пальпации, почти всегда наблюдается одновременно с первичным аффектом. Лимф, узлы при этом могут достигать величины грецкого ореха. Лимфаденит исчезает по мере выздоровления больного. Характерным признаком болезни является сыпь; она проявляется почти всегда на 2—4-й день болезни сначала на груди и животе, а затем обильно на всех участках тела, в т. ч. на ладонях и подошвах. Экзантема эволюционирует от пятна до папулы, иногда с геморрагиями в центре, размер элементов от 2 до 8 и даже 10 мм в диаметре. Высыпание не сопровождается зудом. Сохраняясь в течение лихорадочного периода, сыпь затем постепенно исчезает, последующая пигментация может сохраняться до 1 — 2 мес. Отмечаются умеренное расширение границ и приглушенные тоны сердца, у большинства больных умеренная относительная брадикардия, возможны Дикротия пульса и аритмия. В легких особых изменений не выявляется, если не присоединяется вторичная инфекция. Живот обычно мягкий, безболезненный. Довольно часто увеличивается селезенка и реже печень. Иногда снижается суточный диурез, примерно у трети больных наблюдается незначительная альбуминурия. Тифозный статус отсутствует. Менингеальных симптомов нет, но могут быть явления менингизма (см.). В крови чаще регистрируется лейкопения с относительным лимфоцитозом, РОЭ несколько повышается. Болезнь протекает в форме средней тяжести или легко и лишь в 3— 5% случаев при наличии неблагоприятного преморбидного состояния — тяжело. Описаны случаи атипичного (без сыпи и даже без первичного аффекта и регионарного лимфаденита) и абортивного течения болезни.
Осложнения возможны в виде тромбофлебита (см.), бронхита (см.), бронхопневмонии и даже плевропневмонии (см. Пневмония), обусловленных вторичной микрофлорой.
Диагноз
Диагноз основывается на остром развитии болезни после укуса клеща, наличии брадикардии, гипотензии и характерной триады симптомов — первичного аффекта, регионарного лимфаденита, полиморфной обильной и распространяющейся по всему телу пятнисто-папулезной сыпи. Диагноз подтверждается реакцией связывания комплемента (см.) и реакцией непрямой гемагглютинации (см.) с использованием цельных антигенов из R. conorii. Положительными они становятся с 5—7-го, но чаще с 10-го дня болезни.
Дифференцируют М. л. с сыпным и брюшным тифами (см. Сыпной тиф эпидемический, Брюшной тиф), паратифами (см.), сифилисом (см.), аллергической формой лекарственной болезни (см. Лекарственная аллергия) и другими инф. болезнями, сопровождающимися экзантемой. Большое значение при диагностике имеет эпидемиол, анамнез (место предполагаемого заражения, возможность нападения клещей).
Лечение и Прогноз
Лечение. Применяются антибиотики группы тетрациклина. Эффект наступает через 2 — 3 дня: исчезает интоксикация, нормализуется температура, улучшается общее состояние, быстро наступает реконвалесценция. Сердечно-сосудистые средства используются в зависимости от показаний. Показаны антигистаминные и противовоспалительные средства.
Прогноз в основном благоприятный. Ранее отмечались летальные исходы (до 2%) у пожилых людей с неблагоприятным преморбидным фоном, что обусловливалось обычно присоединением вторичных легочных осложнений.
Профилактика сводится к обязательной ежегодной обработке пораженных клещами собак и мест обитания клещей во дворах (собачьи будки, трещины почвы, стены сараев, заборы и др.) акарицидами, гексохлораном и др.
Библиография: Здродовский П. Ф. и Голиневич E. М. Учение о риккетсиях и риккетсиозах, М., 1972, библиогр.; Лобан К. М. Клиника и диагностика некоторых эндемических риккетсиозов, М., 1977, библиогр.; Niсоiau S t. S. $ i Constantinescu N. Rickettsii rickettsioze, Bucure§ti, 1965.
Марсельская лихорадка (MARSEILLES FEBRIS, IXODORICKETTSIOSIS)
Синонимы: марсельский риккетсиоз, прыщевидная лихорадка, папулезная лихорадка, болезнь Кардуччи—Ольмера, тунисская сыпнотифозная лихорадка, инфекционная экзантема Средиземного моря, собачья болезнь; tickbite fever, Marseilles fever, mediterranean fever, eruptive fever, Car-ducci—Olmefs disease — англ.; Marseillfieber, Zeckenbissfieber — neM.;fievre bo-utonnese, fievreexanthematique — франц.; escarr nodulaire fievre de Marsella-wca.
В качестве варианта марсельской лихорадки можно рассматривать южно-африканский клещевой тиф (лихорадка клещевого укуса) и восточно-африканский риккетсиоз (кенийский клещевой тиф).
Марсельская лихорадка — острая риккетсиозная болезнь, которая характеризуется доброкачественным течением, наличием первичного аффекта и распространенной макуло-папулезной сыпью.
Марсельская лихорадка. Этиология. Возбудитель — Rickettsia conori был открыт в 1932 г. и назван в честь Конора, который впервые описал марсельскую лихорадку в 1910 г. Обладает свойствами, общими и для других риккетсий. Как и возбудитель лихорадки Скалистых гор, может паразитировать и в цитоплазме, и в ядрах клеток хозяина. Возбудитель южно-африканской клещевой лихорадки и кенийской клещевой лихорадки (R. pijperii) по своим культуральным и антигенным свойствам не отличается от возбудителя марсельской лихорадки. Как и другие риккетсии, возбудитель марсельской лихорадки грамотрицательный, не растет на питательных средах, размножается в культуре тканей, на развивающемся курином эмбрионе и при заражении лабораторных животных (в клетках мезотелия). Патогенен для морских свинок, обезьян, кроликов, сусликов, белых мышей и белых крыс. В антигенном отношении близок к возбудителям группы клещевых пятнистых лихорадок.
Марсельская лихорадка. Эпидемиология. Марсельская лихорадка относится к зоонозам с природной очаговостью. Основным источником и хранителем риккетсий является собачий клещ Rhipicephalus sanguineus, в организме которого они сохраняются до 1,5 лет, характерна трансовариальная передача инфекции. Переносчиками инфекции могут быть и другие клещи (Rhipicephalus simus, R. everbsi, Rh. appendiculatus), но основное значение имеет собачий клещ. Носителями риккетсий могут быть собаки, зайцы, шакалы. Сезонность марсельской лихорадки (с мая по октябрь) также обусловлена особенностью биологии собачьего клеща, в этот период число их существенно увеличивается, а активность повышается. Собачий клещ относительно редко нападает на человека, поэтому заболеваемость носит спорадический характер и наблюдается в основном среди владельцев собак. Возможно заражение человека и при втирании в кожу раздавленных инфицированных клещей. Передачи инфекции от человека к человеку не происходит. Марсельская лихорадка встречается в бассейнах Средиземного, Черного и Каспийского морей. В нашей стране марсельская лихорадка встречалась относительно редко и только в период с мая по сентябрь.
Марсельская лихорадка. Симптомы и течение. Инкубационный период относительно короткий (3—7 дней), течение болезни подразделяется на начальный период (до появления сыпи), период разгара и период выздоровления. Характерной особенностью марсельской лихорадки является наличие первичного аффекта до начала болезни. У большинства больных отмечается острое начало с быстрым повышением температуры до высоких цифр 38—400, в дальнейшем лихорадка постоянного типа (реже ремиттирующая) сохраняется в течение 3—10 дней. Помимо повышения температуры тела больные жалуются на озноб, сильную головную боль, общую слабость, выраженные миалгии и артралгии, бессонницу. Может быть рвота. При осмотре больного отмечается гиперемия и некоторая одутловатость лица, инъекция сосудов склер и слизистых оболочек зева. Первичный аффект наблюдается почти у всех больных. К началу болезни он представляет собой участок воспаления кожи диаметром около 10 мм, в центре которого локализуется некротический очаг диаметром около 3 мм, покрытый темной корочкой, которая отпадает лишь к 5—7-му дню нормальной температуры; открывшаяся небольшая язвочка постепенно эпителизируется в течение 8—12 дней, после чего остается пигментированное пятно. Локализация первичного аффекта самая разнообразная, обычно на участках кожи, закрытых одеждой. Субъективных ощущений в области первичного аффекта больные не отмечают. У части больных (около 30%) появляется ре-гионарный лимфаденит в виде небольшого увеличения и болезненности лимфатических узлов. Иногда наличие лимфаденита помогает обнаружить первичный аффект, который иногда бывает очень небольшим.
Важнейшим клиническим проявлением марсельской лихорадки является экзантема, которая наблюдается у всех больных. Элементы сыпи появляются на 2—4-й день болезни сначала на груди и животе, затем в течение ближайших 48 ч распространяется на шею, лицо, конечности, почти у всех больных элементы сыпи обнаруживаются на ладонях и подошвах. Сыпь обильная, особенно на конечностях, состоит из пятен и папул, часть элементов подвергается геморрагическому превращению, у многих больных на месте папул образуются везикулы. На ногах сыпь наиболее обильная, элементы сыпи ярче и крупнее, чем на других участках кожи. Сыпь сохраняется в течение 8-10 дней, оставляя после себя пигментацию кожи. Пигментация сохраняется иногда до 2-3 мес.
Со стороны органов кровообращения отмечается брадикардия и небольшое снижение АД, органы дыхания без существенной патологии, у части больных выявляется увеличение печени (40-50%) и селезенки (около 30%). При исследовании крови возможен умеренный лейкоцитоз и небольшое повышение СОЭ.
Учитывается умеренная выраженность общей интоксикации, отсутствие тифозного статуса. Дифференцировать необходимо от других риккетсиозов. Лабораторное подтверждение диагноза основывается на серологических реакциях (РСК со специфическим антигеном, параллельно ставят реакцию и с другими риккетсиозными антигенами, используют также РНГА, но предпочтительнее является непрямая реакция иммунофлюоресценции).
Марсельская лихорадка. Лечение. Как и при других риккетсиозах, наиболее эффективным этиотропным препаратом является тетрациклин. Он назначается внутрь по 0,3—0,4 г 4 раза в сутки в течение 4—5 дней. При непереносимости антибиотиков тетрациклиновой группы можно использовать левомицетин (хлорамфеникол), который назначают по 0,5—0,75 г 4 раза в сутки в течение 4—5 дней.
Марсельская лихорадка. Прогноз. До начала применения антибиотиков летальные исходы отмечались редко, как правило у лиц пожилого возраста и были обусловлены в основном наслоением вторичной бактериальной инфекции (пневмонии и др.). В настоящее время при использовании антибиотиков прогноз благоприятный.
Профилактика и мероприятия в очаге. Проводятся мероприятия по защите человека от клещей и от попадания частиц инфицированных клещей на кожу и слизистые оболочки глаз, носа (что может происходить при снятии клещей с собак). Человек, больной марсельской лихорадкой, опасности не представляет.
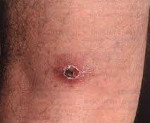
Марсельская лихорадка – острое инфекционное заболевание, вызываемое внутриклеточными бактериями риккетсиями. Диагностическая триада включает наличие первичного аффекта, регионарного лимфаденита, кожной сыпи. Также наблюдается лихорадка, слабость, миалгия, умеренная головная боль, артралгия, гиперемия лица, реже – гепатоспленомегалия. Диагностика базируется на обнаружении антител к возбудителю и самой риккетсии в кожном биоптате, крови. Лечение включает этиотропную (антибактериальную) терапию и симптоматические средства: дезинтоксикационные, жаропонижающие, ангиопротекторы.
МКБ-10
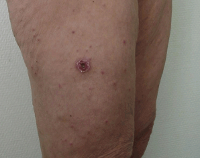
Общие сведения
Марсельская лихорадка (прыщевидная лихорадка, собачья болезнь, инфекционная экзантема Средиземного моря) представляет собой болезнь с трансмиссивным путем передачи. Впервые инфекция была описана французскими врачами Конором и Брюшем в 1910 году в Тунисе. В 20-е годы ХХ века исследовалась в Марселе французскими учеными Ольмерами, что отразилось на названии нозологии. Распространена в странах побережья Средиземного, Каспийского, Черного морей. Половозрастные особенности отсутствуют. Обычно диагностируется с мая по октябрь, на юге может выявляться круглогодично. Группами риска являются собаководы, дети, ветеринары, жители сельских районов.

Причины
Возбудителем инфекции является бактерия риккетсия (Rickettsiaconori). Источником инфекции становятся собаки, ежи, шакалы, грызуны и некоторые другие млекопитающие. Переносчики инфекции – клещи, чаще всего собачьи, среди которых реализуется длительное сохранение заразности (более года) и трансовариальная передача риккетсий. Сезонное увеличение количества случаев болезни связано с выплодом и активностью переносчиков, при этом важную роль играют как молодые особи, так и перезимовавшие взрослые клещи. Самки откладывают миллионы яиц, очень часто – рядом с местами обитания животных, особенно домашних (конуры для псов).
Собачьи или европейские лесные клещи обитают на территории бывшего СССР, Азии, Европы и Северной Африки. Путь передачи человеку – через присасывание, при растирании клеща голыми руками, раздавливании переносчика вблизи слизистых оболочек рта, носа, глаз. Факторами риска развития тяжелых форм болезни, составляющих до 6% от общего числа случаев, являются сахарный диабет, хронический алкоголизм, дефицит глюкозо-6-фосфатдегидрогеназы, сердечно-сосудистая патология, терминальная почечная недостаточность.
Патогенез
Присасывание переносчика обеспечивает попадание возбудителя в толщу дермы пациента. На месте внедрения развивается первичный аффект: воспаление, отек, язвенное поражение кожи. Затем инфекционные агенты проникают в лимфатические сосуды, регионарные узлы с развитием воспалительных изменений. Из лимфатической системы риккетсии попадают в системный кровоток. Бактерии обитают внутриклеточно, обладают тропностью к эндотелию, в клетках которого размножаются, что провоцирует тромбоэндоваскулит мелких сосудов и образование специфических гранулем.
Диссеминированное поражение сосудов приводит к образованию лимфогистиоцитарных инфильтратов в ЦНС, легких, почках, щитовидной железе, коре надпочечников и снижению функций этих органов, что усугубляет коагулопатию и стимулирует тромбообразование. Токсины, выделяемые бактериями, способствуют возникновению интоксикационных, аллергических реакций, общей сенсибилизации организма, транзиторному снижению уровня CD4 + -лимфоцитов. Возбудители марсельской лихорадки вызывают значительное увеличение числа молекул моноцитарного хемоаттрактантного белка, фактора Виллебранда, продуктов деградации фибрина, интерлейкина-8, индуцируют активацию toll-подобных рецепторов адгезии эндотелия.
Симптомы марсельской лихорадки
Болезнь начинается внезапно на фоне полного здоровья с повышения температуры тела до 38,5° C и выше, озноба, умеренной головной боли, бессонницы, выраженной слабости, болей в мышцах и суставах, реже рвоты. Могут наблюдаться запоры и снижение диуреза. Лицо становится одутловатым, покрасневшим, слизистые оболочки зева и глаз гиперемированы. На 2-4 сутки заболевания на груди и животе появляется пятнисто-папулезная, везикулезная сыпь, которая распространяется на конечности, ладони, подошвы, шею, лицо. Высыпания оставляют после себя пигментацию, сохраняющуюся до 3-х месяцев. Настораживающими симптомами считаются обильные геморрагии на коже и слизистых оболочках, кровотечения, кровохарканье, резкое снижение диуреза.
Осложнения
Несвоевременное обращение к врачу, пожилой возраст и отягощенный преморбидный фон – ишемическая болезнь сердца, лимфогранулематоз, другие хронические соматические патологии, ожирение, злоупотребление табаком и алкоголем – способствуют развитию осложнений. Самыми частыми негативными последствиями являются тромбофлебиты, ларинготрахеиты, бронхиты, пневмонии, плевропневмонии, тромбоэмболии. Реже встречаются менингоэнцефалиты, делирий, тифозный статус, инсульты, синкопальные состояния, анасарка, синдром Гийена-Барре, потеря слуха из-за поражения слухового нерва, рабдомиолиз, острая почечная недостаточность, эндокардиты, перикардиты, аритмия, фибрилляция предсердий.
Диагностика
Обязательными считаются консультации инфекциониста, дерматовенеролога. Необходимо уточнение факта присасывания клеща, наличия домашних питомцев (собак), пребывания в лесостепных зонах, средиземноморских странах, парках, на туристических маршрутах. Объективными, лабораторными и инструментальными критериями марсельской лихорадки являю тся:
- Внешний осмотр. При физикальном исследовании обнаруживается инфильтрат с черной корочкой либо язвой в центре, увеличение, болезненность регионарных лимфатических узлов, гиперемия лица, зева, инъекция сосудов конъюнктивы, макулопапулезная, везикулезная, редко геморрагическая сыпь на теле, более яркая на нижних конечностях, склонность к брадикардии и артериальной гипотензии, гепатоспленомегалия.
- Лабораторные исследования. В общем анализе крови наблюдается лейкопения, лимфоцитоз, тромбоцитопения, ускорение СОЭ, реже – анемия. При биохимическом исследовании крови выявляется увеличение активности АЛТ, КФК, ЛДГ, АСТ, гипонатриемия. Перспективным методом для прогнозирования тяжести и исхода болезни считается определение уровня растворимых фракций селектинов как маркеров поражения эндотелия. В общеклиническом анализе мочи обнаруживается незначительная альбуминурия, микрогематурия.
- Выявление инфекционных агентов. ПЦР-исследование может применяться с первых дней заболевания, проводится с кровью, биоптатами, взятыми из первичного аффекта либо участка кожи с сыпью. Серологические методы используются для ретроспективной диагностики, наиболее информативным является ИФА – значительный рост титра антител возникает с 5-10 дня болезни и становится диагностически значимым к 45 суткам.
- Лучевые методы. Рентгенография органов грудной клетки необходима для проведения дифференцировки с другими заболеваниями, верификации вторичной пневмонии. УЗИ лимфоузлов подтверждает увеличение размеров, гипоэхогенность, однородность структуры. УЗИ брюшной полости в 50% случаев определяет гепатомегалию, в 30% – увеличение селезенки. ЭКГ может быть в пределах нормы, но чаще выявляется брадикардия.
Дифференциальную диагностику осуществляют с менингококковой инфекцией, ветряной оспой, сибирской язвой, туляремией, корью, болезнью кошачьей царапины, брюшным, крысиным, сыпным тифом, пятнистой лихорадкой Скалистых гор, краснухой, ГЛПС, геморрагическими лихорадками, трихинеллезом, североазиатским клещевым риккетсиозом, паратифами А, В, сепсисом, иксодовым клещевым боррелиозом, сифилисом, тромбоцитопенической пурпурой, синдромом Вискотта-Олдрича, аллергическими реакциями.
Лечение марсельской лихорадки
Пациенты с подозрением на данную инфекцию неконтагиозны, но должны госпитализироваться по эпидемиологическим и клиническим показаниям. Вводится постельный режим до устойчивого снижения температуры тела в течение 5-6 дней. Диета включает легкоусвояемые питательные блюда комнатной температуры, исключает алкоголь, приправы, жареную пищу. При отсутствии пищевой аллергии рекомендуется вводить в рацион продукты, богатые витамином С (киви, цитрусовые).
Этиотропными препаратами, применяемыми в терапии марсельской лихорадки, считаются антибиотики (тетрациклин, доксициклин, азитромицин, кларитромицин). Также используются дезинтоксикационные средства (ацесоль, сукцинатсодержащие, глюкозо-солевые растворы), ангиопротекторы (рутозид), жаропонижающие (целекоксиб). Необходимо исключить аспирин-содержащие медикаменты. Для уменьшения выраженности геморрагического синдрома назначаются препараты кальция, аминокапроновая, транексамовая кислота.
Прогноз и профилактика
Своевременное обращение в медицинское учреждение и течение патологии в легкой либо среднетяжелой форме позволяют прогнозировать благоприятный исход. Смерть больных регистрируется в 2-6% случаев, обычно – среди пациентов пожилого возраста с вторичными бактериальными пневмониями и декомпенсацией хронических заболеваний. Специфическая профилактика (вакцина) пока не разработана. К неспецифическим мерам относят рекомендации по недопущению контактов с бездомными животными, отлову бродячих собак, использованию спреев, защитной одежды, репеллентов против клещей, проведению обработки мест массового пребывания людей инсектицидами в начале сезона.
Марсельская лихорадка – острое инфекционное заболевание, вызываемое внутриклеточными бактериями риккетсиями. Диагностическая триада включает наличие первичного аффекта, регионарного лимфаденита, кожной сыпи. Также наблюдается лихорадка, слабость, миалгия, умеренная головная боль, артралгия, гиперемия лица, реже – гепатоспленомегалия. Диагностика базируется на обнаружении антител к возбудителю и самой риккетсии в кожном биоптате, крови. Лечение включает этиотропную (антибактериальную) терапию и симптоматические средства: дезинтоксикационные, жаропонижающие, ангиопротекторы.
Общие сведения
Марсельская лихорадка (прыщевидная лихорадка, собачья болезнь, инфекционная экзантема Средиземного моря) представляет собой болезнь с трансмиссивным путем передачи. Впервые инфекция была описана французскими врачами Конором и Брюшем в 1910 году в Тунисе. В 20-е годы ХХ века исследовалась в Марселе французскими учеными Ольмерами, что отразилось на названии нозологии. Распространена в странах побережья Средиземного, Каспийского, Черного морей. Половозрастные особенности отсутствуют. Обычно диагностируется с мая по октябрь, на юге может выявляться круглогодично. Группами риска являются собаководы, дети, ветеринары, жители сельских районов.
Причины
Возбудителем инфекции является бактерия риккетсия (Rickettsiaconori). Источником инфекции становятся собаки, ежи, шакалы, грызуны и некоторые другие млекопитающие. Переносчики инфекции – клещи, чаще всего собачьи, среди которых реализуется длительное сохранение заразности (более года) и трансовариальная передача риккетсий. Сезонное увеличение количества случаев болезни связано с выплодом и активностью переносчиков, при этом важную роль играют как молодые особи, так и перезимовавшие взрослые клещи. Самки откладывают миллионы яиц, очень часто – рядом с местами обитания животных, особенно домашних (конуры для псов).
Собачьи или европейские лесные клещи обитают на территории бывшего СССР, Азии, Европы и Северной Африки. Путь передачи человеку – через присасывание, при растирании клеща голыми руками, раздавливании переносчика вблизи слизистых оболочек рта, носа, глаз. Факторами риска развития тяжелых форм болезни, составляющих до 6% от общего числа случаев, являются сахарный диабет, хронический алкоголизм, дефицит глюкозо-6-фосфатдегидрогеназы, сердечно-сосудистая патология, терминальная почечная недостаточность.
Патогенез
Присасывание переносчика обеспечивает попадание возбудителя в толщу дермы пациента. На месте внедрения развивается первичный аффект: воспаление, отек, язвенное поражение кожи. Затем инфекционные агенты проникают в лимфатические сосуды, регионарные узлы с развитием воспалительных изменений. Из лимфатической системы риккетсии попадают в системный кровоток. Бактерии обитают внутриклеточно, обладают тропностью к эндотелию, в клетках которого размножаются, что провоцирует тромбоэндоваскулит мелких сосудов и образование специфических гранулем.
Диссеминированное поражение сосудов приводит к образованию лимфогистиоцитарных инфильтратов в ЦНС, легких, почках, щитовидной железе, коре надпочечников и снижению функций этих органов, что усугубляет коагулопатию и стимулирует тромбообразование. Токсины, выделяемые бактериями, способствуют возникновению интоксикационных, аллергических реакций, общей сенсибилизации организма, транзиторному снижению уровня CD4 + -лимфоцитов. Возбудители марсельской лихорадки вызывают значительное увеличение числа молекул моноцитарного хемоаттрактантного белка, фактора Виллебранда, продуктов деградации фибрина, интерлейкина-8, индуцируют активацию toll-подобных рецепторов адгезии эндотелия.
Симптомы марсельской лихорадки
Болезнь начинается внезапно на фоне полного здоровья с повышения температуры тела до 38,5° C и выше, озноба, умеренной головной боли, бессонницы, выраженной слабости, болей в мышцах и суставах, реже рвоты. Могут наблюдаться запоры и снижение диуреза. Лицо становится одутловатым, покрасневшим, слизистые оболочки зева и глаз гиперемированы. На 2-4 сутки заболевания на груди и животе появляется пятнисто-папулезная, везикулезная сыпь, которая распространяется на конечности, ладони, подошвы, шею, лицо. Высыпания оставляют после себя пигментацию, сохраняющуюся до 3-х месяцев. Настораживающими симптомами считаются обильные геморрагии на коже и слизистых оболочках, кровотечения, кровохарканье, резкое снижение диуреза.
Осложнения
Несвоевременное обращение к врачу, пожилой возраст и отягощенный преморбидный фон – ишемическая болезнь сердца, лимфогранулематоз, другие хронические соматические патологии, ожирение, злоупотребление табаком и алкоголем – способствуют развитию осложнений. Самыми частыми негативными последствиями являются тромбофлебиты, ларинготрахеиты, бронхиты, пневмонии, плевропневмонии, тромбоэмболии. Реже встречаются менингоэнцефалиты, делирий, тифозный статус, инсульты, синкопальные состояния, анасарка, синдром Гийена-Барре, потеря слуха из-за поражения слухового нерва, рабдомиолиз, острая почечная недостаточность, эндокардиты, перикардиты, аритмия, фибрилляция предсердий.
Диагностика
Обязательными считаются консультации инфекциониста, дерматовенеролога. Необходимо уточнение факта присасывания клеща, наличия домашних питомцев (собак), пребывания в лесостепных зонах, средиземноморских странах, парках, на туристических маршрутах. Объективными, лабораторными и инструментальными критериями марсельской лихорадки являю тся:
- Внешний осмотр. При физикальном исследовании обнаруживается инфильтрат с черной корочкой либо язвой в центре, увеличение, болезненность регионарных лимфатических узлов, гиперемия лица, зева, инъекция сосудов конъюнктивы, макулопапулезная, везикулезная, редко геморрагическая сыпь на теле, более яркая на нижних конечностях, склонность к брадикардии и артериальной гипотензии, гепатоспленомегалия.
- Лабораторные исследования. В общем анализе крови наблюдается лейкопения, лимфоцитоз, тромбоцитопения, ускорение СОЭ, реже – анемия. При биохимическом исследовании крови выявляется увеличение активности АЛТ, КФК, ЛДГ, АСТ, гипонатриемия. Перспективным методом для прогнозирования тяжести и исхода болезни считается определение уровня растворимых фракций селектинов как маркеров поражения эндотелия. В общеклиническом анализе мочи обнаруживается незначительная альбуминурия, микрогематурия.
- Выявление инфекционных агентов. ПЦР-исследование может применяться с первых дней заболевания, проводится с кровью, биоптатами, взятыми из первичного аффекта либо участка кожи с сыпью. Серологические методы используются для ретроспективной диагностики, наиболее информативным является ИФА – значительный рост титра антител возникает с 5-10 дня болезни и становится диагностически значимым к 45 суткам.
- Лучевые методы. Рентгенография органов грудной клетки необходима для проведения дифференцировки с другими заболеваниями, верификации вторичной пневмонии. УЗИ лимфоузлов подтверждает увеличение размеров, гипоэхогенность, однородность структуры. УЗИ брюшной полости в 50% случаев определяет гепатомегалию, в 30% – увеличение селезенки. ЭКГ может быть в пределах нормы, но чаще выявляется брадикардия.
Дифференциальную диагностику осуществляют с менингококковой инфекцией, ветряной оспой, сибирской язвой, туляремией, корью, болезнью кошачьей царапины, брюшным, крысиным, сыпным тифом, пятнистой лихорадкой Скалистых гор, краснухой, ГЛПС, геморрагическими лихорадками, трихинеллезом, североазиатским клещевым риккетсиозом, паратифами А, В, сепсисом, иксодовым клещевым боррелиозом, сифилисом, тромбоцитопенической пурпурой, синдромом Вискотта-Олдрича, аллергическими реакциями.
Лечение марсельской лихорадки
Пациенты с подозрением на данную инфекцию неконтагиозны, но должны госпитализироваться по эпидемиологическим и клиническим показаниям. Вводится постельный режим до устойчивого снижения температуры тела в течение 5-6 дней. Диета включает легкоусвояемые питательные блюда комнатной температуры, исключает алкоголь, приправы, жареную пищу. При отсутствии пищевой аллергии рекомендуется вводить в рацион продукты, богатые витамином С (киви, цитрусовые).
Этиотропными препаратами, применяемыми в терапии марсельской лихорадки, считаются антибиотики (тетрациклин, доксициклин, азитромицин, кларитромицин). Также используются дезинтоксикационные средства (ацесоль, сукцинатсодержащие, глюкозо-солевые растворы), ангиопротекторы (рутозид), жаропонижающие (целекоксиб). Необходимо исключить аспирин-содержащие медикаменты. Для уменьшения выраженности геморрагического синдрома назначаются препараты кальция, аминокапроновая, транексамовая кислота.
Прогноз и профилактика
Своевременное обращение в медицинское учреждение и течение патологии в легкой либо среднетяжелой форме позволяют прогнозировать благоприятный исход. Смерть больных регистрируется в 2-6% случаев, обычно – среди пациентов пожилого возраста с вторичными бактериальными пневмониями и декомпенсацией хронических заболеваний. Специфическая профилактика (вакцина) пока не разработана. К неспецифическим мерам относят рекомендации по недопущению контактов с бездомными животными, отлову бродячих собак, использованию спреев, защитной одежды, репеллентов против клещей, проведению обработки мест массового пребывания людей инсектицидами в начале сезона.
Читайте также:




