Что такое оссификация черепа
Оссификация костей черепа
Кости черепа развиваются из мезенхимы двумя способами (табл. 10):
• непосредственно из мезенхимы — прямой остеогенез — образуются кости свода черепа и лицевого черепа. Они проходят две стадии: перепончатую (соединительнотканную) и костную;
• с промежуточным образованием хряща — непрямой остеогенез, или энхондральное окостенение, — формируются кости основания черепа. При этом они проходят три стадии: перепончатую (соединительнотканную), хрящевую и костную.
Элементы, образованные путем прямого и непрямого остеогенеза (десмокраниум и хондрокраниум), могут объединяться в единую кость (затылочная, височная и клиновидная кости). Ключица — единственная трубчатая кость, образованная путем прямого остеогенеза, поэтому врожденные дефекты прямого остеогенеза одновременно влияют на кости черепа и на ключицу.
Лицевой череп располагается под мозговым. Значительную часть лицевого черепа занимает скелет жевательного аппарата. Это парная верхняя челюсть, а также нижняя челюсть, подвижно сочлененная с черепом. Остальные кос™ лицевого отдела черепа имеют небольшие размеры, входят в состав стенок глазниц, носовой v ротовой полостей и определяют конфигурации лица. Часть костей черепа имеет внутри полости, заполненные воздухом и сообщающиеся с полостью носа. Пневматизация костей уменьшает массу черепа при сохранении его прочности Полости являются также резонаторами голоса Особое место занимает подъязычная кость, расположенная в передней области шеи и соединенная с костями черепа связками и мышцами.

Рис. 42. Кости мозгового (серый цвет) и лицевого (голубой цвет) черепа, вид сбоку, справа

Рис. 43. Оссификация костей мозгового черепа, вид сбоку, справа (энхондральное - голубой цвет, эндесмальное — серый цвет)
Таблица 9. Кости мозгового и лицевого черепа
Мозговой отдел
Лицевой отдел
• Лобная кость (непарная)
• Клиновидная кость (непарная)
• Височная кость (парная)
• Теменная кость (парная)
• Затылочная кость (непарная)
• Решетчатая кость (непарная)
• Клиновидная кость (крыловидный отросток)
• Нижняя носовая раковина (парная)
• Верхняя челюсть (парная)
• Нижняя челюсть (непарная)
• Скуловая кость (парная)
• Нёбная кость (парная)
• Подъязычная кость (непарная)
Таблица 10. Кости десмокраниума и хондрокраниума
Десмокраниум
Хондрокраниум
• Затылочная кость (верхняя часть чешуи)
• Височная кость (чешуйчатая и барабанная части)
• Клиновидная кость (за исключением медиальной пластинки крыловидного отростка)
• Височная кость (каменистая, сосцевидная части и шиловидный отросток)
• Затылочная кость (за исключением верхней части чешуи)
• Нижняя носовая раковина
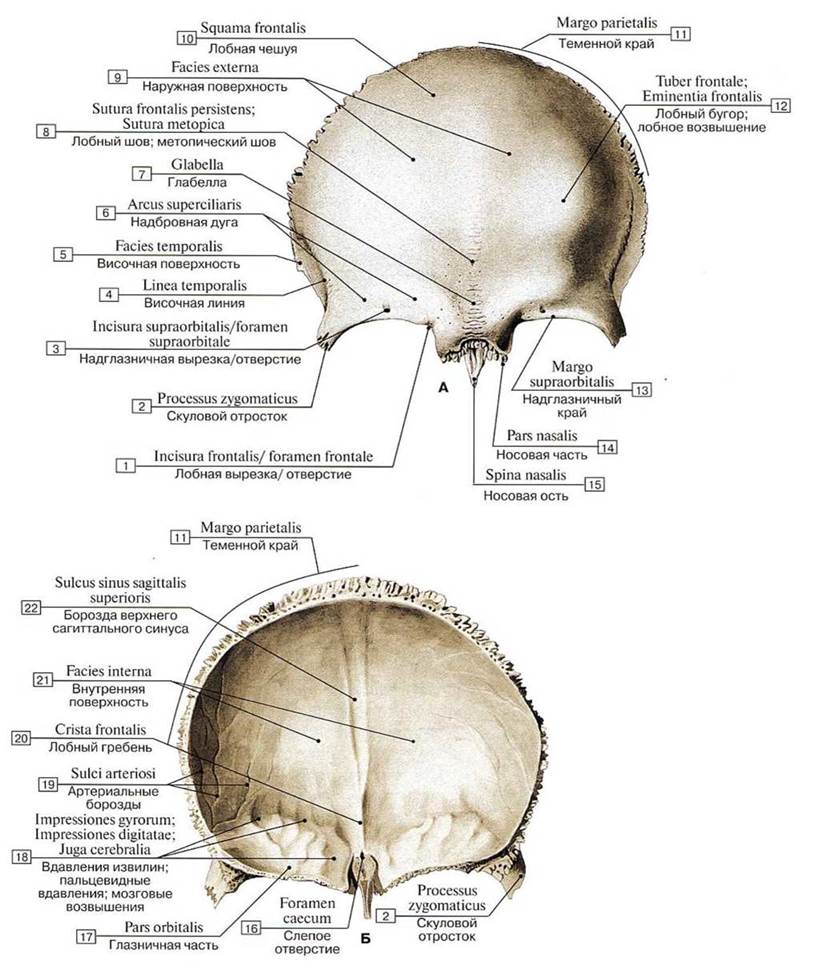
Рис. 44. Лобная кость (А — вид снаружи, Б — вид изнутри):
1 — Frontal notch/foramen; 2 — Zygomatic process; 3 — Supra-orbilal notch/foramcn; 4 —TemporaI line; 5 —Tcmporal surface; 6 — Superciliary arch; 7— Glabella; 8 — Frontal suture; Metopic suture; 9 — Extemal surface; 10 — Squamous part; 11 — Parietal margin; 12 — Frontal tuber; Frontal emincnce; 13 — Supra-orbital margin; 14 — Nasal part; 15— Nasal spine; 16 — Foramen caecum; 17— Orbital part; 18 — Impressionsofcerebral gyri; 19 —Grooves forarteries; 20 — Frontal crest; 21 — Intcrnal surface; 22—- Groove for superior sagittal sinus
Биологическая библиотека - материалы для студентов, учителей, учеников и их родителей.
Наш сайт не претендует на авторство размещенных материалов. Мы только конвертируем в удобный формат материалы, которые находятся в открытом доступе и присланные нашими посетителями.
Если вы являетесь обладателем авторского права на любой размещенный у нас материал и намерены удалить его или получить ссылки на место коммерческого размещения материалов, обратитесь для согласования к администратору сайта.
Разрешается копировать материалы с обязательной гипертекстовой ссылкой на сайт, будьте благодарными мы затратили много усилий чтобы привести информацию в удобный вид.
Поражения костей свода черепа часто выявляются случайно при различных исследованиях головы. Хотя чаще всего они доброкачественные, очень важно выявлять и точно идентифицировать первичные и метастатические злокачественные поражения свода черепа. В этой статье рассматривается анатомия и развитие свода черепа, дифференциальная диагностика как единичных, так и множественных поражений свода черепа. Представлены примеры этих поражений, обсуждаются основные особенности визуализации и клинические проявления.
Цель обучения: перечислить частые одиночные и множественные поражения и псевдопоражения костей свода черепа и описать их типичные радиологические и клинические признаки.
Calvarial Lesions and Pseudolesions: Differential Diagnosis and Pictorial Review of Pathologic Entities Presenting with Focal Calvarial Abnormalities
A. Lerner, D.A. Lu, S.K. Allison, M.S. Shiroishi, M. Law, and E.A. White
Череп можно разделить на две области: основание черепа и свод. Большая часть свода формируется через интрамембранозную оссификацию, тогда как основание черепа через энхондральную оссификацию. Интрамембранозная оссификация происходит из мезенхимальных стволовых клеток соединительной ткани, а не из хряща. У новорожденных мембранозные кости свода черепа разделены швами. В местах пересечения швы расширяются, формируя роднички. Передний родничок находится в месте пересечения сагиттального, коронарного и метопического шва. Задний родничок расположен в месте пересечения сагиттального и лямбдовидного шва. Задний родничок обычно закрывается первым на третьем месяце жизни, а передний родничок может оставаться открытым в течение второго года.
Псевдопоражения свода черепа
Во время радиологического исследования литических поражений следует иметь в виду хирургические дефекты, такие как фрезевые отверстия или дефекты после трепанации черепа и нормальные варианты, известные как псевдопоражения. Сравнение с предыдущими исследованиями, анамнез и клинические данные часто помогают в неясных случаях.
Теменные отверстия
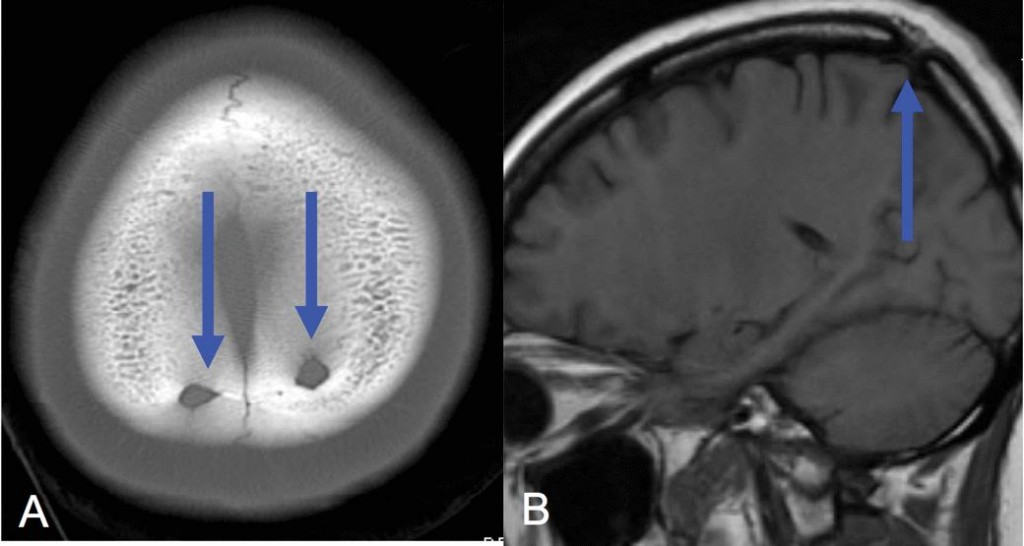
Теменные отверстия – парные округлые дефекты в задних парасагиттальных отделах теменных костей около макушки. Эти дефекты вовлекают как внутреннюю, так и наружную пластики и часто пропускают кровеносные сосуды (Рис. 1).
Сосуды не постоянно присутствуют, но здесь могут проходить эмиссарные вены, впадающие в верхний сагиттальный синус и артериальные ветви. Эти отверстия формируются в результате аномалии интрамембранозной оссификации в теменных костях, поэтому размеры их сильно различаются. Прилегающие мягкие ткани головы всегда нормальные. Иногда встречаются гигантские теменные отверстия, отражающие различную выраженность нарушения оссификации. Хотя эти отверстия считаются доброкачественным состоянием, но они могут сочетаться с внутричерепными венозными сосудистыми аномалиями, выявляемые на КТ и МРТ.
Двустороннее истончение теменных костей является другим состоянием, встречающимся у пожилых людей. Это истончение обычно вовлекает диплоический слой и наружную пластику свода черепа, приводя к зубчатому виду, не связано с сосудистыми структурами.
Венозные лакуны
Венозные лакуны часто выявляются на КТ и рентгенограммах черепа в виде хорошо ограниченных овоидных или дольчатых фокусов просветления в костях свода черепа (Рис. 2).
Венозные лакуны – результат фокального расширения венозных каналов. На КТ часто видны расширенные дуральные венозные каналы без значительного вовлечения наружной пластинки костей свода черепа. МРТ и МР-венография могут демонстрировать расширенные сосуды в диплоическом слое.
Арахноидальные грануляции
Арахноидальные грануляции - это выпячивания арахноидальной оболочки и субарахноидального пространства в твердую мозговую оболочку, обычно в дуральные венозные синусы. Они обнаруживаются в поперечном синусе, в кавернозном синусе, в верхнем каменистом синусе и в прямом синусе. Пульсация ликвора может вызвать эрозию кости, выявляемую при визуализации.
На КТ арахноидальные грануляции изоденсивные ликвору, не накапливающие контраст округлые или овальные дефекты наполнения в синусах. На МРТ изоинтенсивные по отношению к ликвору. Они могут быть окружены костью или венозной пустотой потока и не накапливают контраст (Рис. 3). Дефект обычно вовлекает внутреннюю пластинку и диплоический слой и не затрагивает наружную пластинку.
Единичные поражения костей свода черепа
Дифференциация одиночного поражения от множественных может помочь в диагностике. Гемангиома, плазмоцитома, гемангиоперицитома, эпидермоидная киста, атретическое париетальное цефалоцеле могут быть единичными. Фиброзная дисплазия, остеома, внутрикостная менингиома и лимфома обычно бывают единичными, реже множественными. Поражения также разделяют на литические и склеротические.
Единичные литические доброкачественные и врожденные поражения
Эпидермоидная киста
Эпидермоидная киста - нечастое, доброкачественное медленно растущее образование. Она может быть врожденной или приобретенной, локализуется в любой части черепа, развивается от первой до седьмой декады жизни. Она обычно остается бессимптомной в течение многих лет, но изредка может подвергаться малигнизации в сквамозно-клеточную карциному. Хирургическое вмешательство показано для косметического эффекта, предупреждения неврологического дефицита и малигнизации. На КТ эпидермоидная киста обычно изоденсивна ликвору с хорошо отграниченным склеротическими краями (Рис. 4).
Кальцинаты встречаются в 10%-25% случаев. На МРТ киста изоинтенсивна или слегка гиперинтенсивна по отношению к серому веществу на Т1 и Т2 ВИ, гиперинтенсивна на FLAIR и DWI. Обычно значительного накопления контраста не отмечается. Дермоид предполагается при наличии жирового сигнала (гиперинтенсивный на Т1 и Т2).
Атретическое париетальное цефалоцеле
Атретическое париетальное цефалоцеле – это подапоневротическое образование, состоящее в основном из мягкой мозговой оболочки. Это абортивная форма цефалоцеле, распространяется через наружную и внутреннюю пластики черепа к твердой мозговой оболочке. Эта патология может сочетаться с другими внутричерепными аномалиями и плохим прогнозом с задержкой психического развития и ранней смертью.
Это поражение изначально кистозное, но может сглаживаться и сочетаться с алопецией в прилегающей коже. Существует также сочетание с персистирующей вертикальной веной фалькса, которая может иметь вид аномально расположенного эквивалента вертикального прямого синуса. Ликворный тракт, указывая на поражение, может распространяться через фенестрированный верхний сагиттальный синус (Рис. 5). На КТ видна подкожная киста или узел, изоденсивный ликвору. Узел может накапливать контраст за счет аномальных сосудов.
Гемангиома
Однако большие образования могут быть гипоинтенсивными на Т1. При кровоизлиянии в гемангиоме интенсивность сигнала может быть различной, зависящей от возраста кровоизлияния.
Единичные литические опухолевые поражения свода черепа
Плазмоцитома
Плазмоцитома – плазмоклеточная опухоль, которая может развиваться в мягких тканях или в структурах скелета. Самая частая локализация в позвонках (60%). Может также быть в ребрах, черепе, костях таза, бедре, ключице и лопатке. Пациенты с плазмоцитомой обычно на 10 лет моложе пациентов с множественной миеломой. На КТ определяется литическое поражение с зазубренными, плохо отграниченными несклерозированными контурами. Накопление контраста в них от слабого до умеренного. На Т1 ВИ гомогенный изоинтенсивный или гипоинтенсивный сигнал, на Т2 ВИ также изоинтенсивный или умеренно гиперинтенсивный сигнал в месте поражения (Рис. 7). Иногда может встречаться сосудистая пустота потока. Небольшие поражения могут быть в диплоическом слое, в больших очагах обычно определяется деструкция внутренней и наружной пластинки.
Гемангиоперицитома
Внутричерепная гемангиоперицитома – опухоль, исходящая из мозговых оболочек, растущая из перицистов, происходящих из клеток гладкой мускулатуры, окружающей капилляры. Гемангиоперицитома это гиперваскулярное образование из твердой мозговой оболочки, рентгенологически похожее на менингиому, но другое гистологически. Она высококлеточная, состоит из полигональных клеток с овальными ядрами и скудной цитоплазмой. Типичные спирали и псаммомные тельца, обнаруживаемые в менингиомах, отсутствуют. Часто выявляется сопутствующая фокальная деструкция черепа. Эти опухоли могут развиваться из примитивных мезенхимальных клеток по всему телу. Чаще всего в мягких тканях нижних конечностей, таза и забрюшинного пространства. Пятнадцать процентов возникает в области головы и шеи. Они составляют 0,5% от всех опухолей ЦНС и 2% от всех менингиальных опухолей. При визуализации выявляются дольчатые, накапливающие контраст экстрааксиальные опухоли, связанные с твердой мозговой оболочкой. Чаще всего локализуются супратенториально в затылочной области, обычно вовлекается фалькс, тенториум или дуральные синусы. Размеры могут быть разными, но чаще около 4 см. На КТ определяется экстрааксиальное образование повышенной плотности с перифокальным отеком и кистозным и некротическим компонентом пониженной плотности (Рис. 8).
Кроме деструкции костей свода может определяться гидроцефалия. Гемангиоперицитома может быть похожа на менингиому без кальцинатов и гиперостоза. На МРТ обычно определяется образование изоинтенсивное серому веществу на Т1 и Т2, но с выраженным неоднородным контрастированием, внутренней пустотой потока и очагами центрального некроза.
Лимфома
Лимфомы составляют до 5% от всех злокачественных первичных опухолей костей. Около 5% внутрикостных лимфом возникают в черепе. Важно отличать первичные от вторичных форм, которые имеют худший прогноз. Первичная лимфома относится к единичным опухолям без признаков отдаленных метастазов в течение 6 месяцев после выявления. КТ может выявить костную деструкцию и вовлечение мягких тканей. Лимфома может быть инфильтративной с деструкцией внутренней и наружной пластинок. На МРТ определяется низкий сигнал на Т1 с гомогенным контрастированием, на Т2 неоднородный сигнал от изоинтенсивного до гипоинтенсивного и снижение диффузии (Рис. 9).
Единичные склеротические поражения свода черепа
Фиброзная дисплазия
Фиброзная дисплазия – поражение кости с замещением нормальной костной ткани фиброзной тканью. Как правило, выявляется в детстве, обычно до 15 лет. Основание черепа - частая локализация краниофасциальной фиброзной дисплазии. Типичный КТ-признак это матрикс в виде матового стекла (56%) (Рис. 10). Однако может быть аморфное понижение плотности (23%) или кисты (21%). В этих участках может быть патологический трабекулярный паттерн, похожий на отпечатки пальцев. Усиление на КТ трудно оценить, за исключением участков пониженной плотности. На МРТ фиброзная дисплазия имеет низкий сигнал на Т1 и Т2 в оссифицированных и фиброзных участках. Но сигнал часто неоднородный в активную фазу. Пятнистый высокий сигнал на Т2 соответствует участкам пониженной плотности на КТ. На постконтрастных Т1 ВИ может быть накопление контраста.
Остеома
Остеома – доброкачественный костный вырост мембранозных костей, часто вовлекающий околоносовые синусы и кости свода черепа. Чаще всего встречается на шестой декаде жизни, соотношение мужчины/женщины 1:3. Множественные остеомы позволяют заподозрить синдром Гарднера, который характеризуется развитием множественных колоректальных полипов с возможной малигнизацией и внекишечных опухолей, включая остеомы. При визуализации остеома - хорошо отграниченное склеротическое образование с ровными контурами. На рентгенограммах и КТ обычно видно округлое склеротическое образование из наружной пластики костей черепа без вовлечения диплоического слоя (Рис. 11). На МРТ определяется хорошо отграниченная зона разрежения кости с низким сигналом на Т1 и Т2 ВИ без значимого накопления контраста. Другие доброкачественные мезенхимальные опухоли черепа, такие как хондрома и остеохондрома обычно вовлекают основание черепа.
Менингиома
Первичная внутрикостная менингиома редкая опухоль. Происхождение менингиом свода черепа неоднозначно. Опухоли могут происходить из эктопических менингоцитов или возможно из арахноидальных верхушечных клеток, запертых в черепных швах. Самый частый признак - растущее образование под кожей головы (89%), другие признаки: головная боль (7,6%), рвота и нистагм (1,5%).
На КТ определяются проникающие склеротические изменения в пораженной кости, в 90% с выраженным гомогенным контрастированием. Внекостный компонент поражения изоинтенсивен серому веществу на Т1 и изоинтенсивен или слабо гиперинтенсивен на Т2 с ярким контрастированием и иногда с участками низкого сигнала в кальцинатах (Рис. 12 и 13).
Типичные дуральные менингиомы часто вызывают гиперостоз в прилегающих костях черепа без прямой костной инвазии.
Множественные поражения свода черепа
Обычно это болезнь Педжета, гиперпаратироидизм, метастазы, множественная миелома, гистиоцитоз из клеток Лангенгарса. Они могут быть множественные или диффузные и с поражением других костей скелета. Редко они могут быть единичными поражениями костей черепа, но обычно на момент диагностики есть и другие костные поражения.
Болезнь Педжета
Болезнь Педжета чаще всего возникает у людей старше 40 лет. Обычно болезнь Педжета развивается в три стадии. Остеолизис возникает на ранней стадии в результате преобладания активности остеокластов в пораженной кости. Остеопороз circumscripta - большое литическое поражение на ранней стадии, вовлекающее внутреннюю и наружную пластики. (Рис. 14). Во вторую стадию развивается активность остеобластов, что приводит к восстановлению кости с участками склероза с типичным видом клочков ваты. В поздней стадии преобладает остеосклероз с обезображенными костными трабекулами и утолщением костей свода.
На КТ определяется диффузное гомогенное утолщение основания и свода черепа. Болезнь Педжета обычно не поражает кости носа, пазух и нижнюю челюсть.
На МРТ низкий сигнал на Т1 из-за замещения костного мозга фиброзной тканью, на T2 с высоким разрешением патологически высокий сигнал. Утолщенный свод черепа обычно неоднородно накапливает контраст (Рис. 15).
Гиперпаратироидизм
Метастазы
Метастазы свода черепа относятся к диффузным метастатическими поражениями скелета. Твердая мозговая оболочка является барьером для распространения опухолей из костей свода и эпидуральных метастазов. 18 КТ лучше выявляет эрозии основания черепа и внутренней пластинки, а МРТ более чувствительно для выявления распространения в полость черепа. Радионуклидные исследования костей можно использовать как скрининг для выявления костных метастазов. 18 КТ выявляет фокальные остеолитические и остеобластические поражения диплоического слоя с вовлечением внутренней и наружной пластинки (Рис. 17).
На МРТ метастазы обычно гипоинтенсивны на Т1 и гиперинтенсивны на Т2 с выраженным контрастированием (Рис. 18). Они могут быть единичными и множественными.
Множественная миелома
Гистиоцитоз из клеток Лангерганса
Гистиоцитоз из клеток Лангерганса редкое заболевание, с участием клональной пролиферации клеток Лангерганса, может проявляется множественными очагами в костях черепа и реже солитарным очагом. Другие частые локализации в костях: бедренная кость, нижняя челюсть, ребра, и позвонки. 20 Самый частый симптом увеличивающееся мягкое образование черепа. Но солитарные очаги могут быть бессимптомными и случайно обнаруживаться на рентгенограммах. 20 На рентгенограммах определяются круглые или овальные хорошо отграниченные очаги просветления со скошенными краями.
На КТ определяется мягкотканное образование с литической деструкцией, различной во внутренней и наружной пластинке, часто с мягкотканной плотностью в центре. На МРТ определяется от низкой до средней интенсивности сигнала на Т1, гиперинтенсивный сигнал на Т2 и значительное накопление контраста. На МРТ также может быть утолщение и контрастирование воронки гипофиза и гипоталамуса. Рис 20.
Диффузное утолщение костей свода черепа
Утолщение свода неспецифическое состояние, встречающееся как нормальный вариант, связанное с дискразиями крови, хронической шунтирующей хирургией, акромегалией и терапией фенитоином. На рентгенограммах и КТ можно увидеть диффузное утолщение костей свода черепа (Рис. 21). Корреляция с анамнезом и применение фенитоина может объяснить причину утолщения костей.
Побочный эффект фенитоина, приводящий к диффузному утолщению свода черепа широко освещается. Фенитоин стимулирует пролиферацию и дифференциацию остеобластов через регуляцию преобразования фактора роста-1 и костных морфогенетических белков. Если утолщение костей асимметричное или сочетается с литическими или склеротическими участками, следует думать о другой этиологии, включая болезнь Педжета, диффузные костные метастазы, фиброзную дисплазию и гиперпаратироидизм.
Выводы
Поражения костей свода черепа часто встречаются в клинической практике. Правильная диагностика может быть трудной. Знание нормальных вариантов и дифференциальная диагностика поражений свода черепа важна при первичной диагностике. Рентгенологические и клинические особенности этих поражений и соответствующая дальнейшая диагностика с помощью других модальностей может помочь установить вероятный диагноз.
- Home
- Кости черепа
- _Список всех статей
- __DropDown 1
- __DropDown 2
- __DropDown 3
- _ShortCodes
- _SiteMap
- Мембраны
- _Перечень всех статей
- Механизмы равновесия и осанки
- Регионы тела
- _Обзор всех постов
- _Video Documentation
- Контакты
Затылочная кость, или os occipitale – непарная симметричная кость средней линии черепа. Затылочная кость участвует в постоении основания и свода задних отделов черепа. И как кость средней линии вместе с клиновидной, решетчатой костью и сошником совершает флексию и экстензию в ритме ПДМ. Имеет смешенное происхождение.

Традиционно, анатомы выделяют четыре части затылочной кости, расположенные как лепестки вокруг большого затылочного отверстия (foramen occipitale magnum):
- затылочная чешуя, или squama occipitalis,
- латеральные массы, или мыщелки, или partes laterales,
- тело, или базилярная часть, или базион, или pars basilaris.
Кроме того, затылочную кость можно разделить на отдельные части по типу окостенения. Это имеет смысл при работе с внутрикостными повреждениями затылочной кости, когда мы уравновешиваем отдельные эмбриональные кусочки.
Итак, в затылочной кости выделяют межтеменную чешую и окципут. Межтеменная чешуя окостеневает по мембранозному типу, а окципут по хрящевому.
Окципут – странный термин, родившийся в ранней не по медицински переведенной остеопатической литературе. По всей видимости, произошел путем простой транслитерации от французского ócciput (затылок). По счастливой случайности совпадает с латинским ócciput (затылок). Обозначает часть затылочной кости, развившуюся по типу хрящевой оссификации. Границей между межтеменной чешуей и окципутом является верхняя выйная линия. Окципут, в свою очередь, делится на супраокципут, в который входит чешуя ниже верхней выйной линии и инфраокципут, в который входят мыщелки и базион.

Рис. На рисунке представлена развивающаяся затылочная кость и её части. Межтеменная чешуя – бледно кирпичный цвет, супраокципут (нижняя часть затылочной чешуи) – синий цвет, инфраокципут – зеленый (мыщелки) и желтый (базион) цвет.
Затылочная кость изначально не является единой костью, но образуется при слиянии её отдельных частей, разнородных по типу оссификации. Чешуя затылочной кости (выше верхней выйной линии) формируется и окостеневает по мембранозному типу, а нижняя часть чешуи, базилярная часть и латеральные массы (окципут) имеют хрящевой тип окостенения.
При развитии хондрокраниуми вокруг переднего, или краниального конца хорды откладываются парахордальные хрящи (parachordal cartilage). Эта область в будущем будет соответствовать базилярной части затылочной кости. Кроме того, в закладку затылочной кости входят склеротомы трех окципитальных сомитов, которые соответствуют области переднего края большого затылочного отверстия. Таким образом, хрящевое основание затылочной кости формируется из первичных парахордальных (parachordal cartilage) хрящей и тел трех склеротомов.

Развитие хондрокраниума

На рисунке представлено соответствие парахордальных хрящей (синий цвет), хрящевых капсул органов чувств (красный цвет) и развившихся структур черепа. В частности, мы видим, что базион затылочной кости составляют парахордальные хрящи и склеротомы окципитальных сомитов.

На рисунке представлено развитие хондрокраниума на срезе в сагиттальной плоскости.
В дальнейшем хрящевая оссификация распространяется каудально по основанию черепа из первичной области – базиона, и следует кзади вокруг большого затылочного отверстия.
Возникают новые центры оссификации. Обычно считается, что затылочная кость оссифицируется из 8 точкек (центров) окостенения. Но, как говорится, мнения ученых расходятся.
Пэтен выделяет 4 центра хрящевой оссификации: базиокципитальный, или медиальный центр (сзади от большого затылочного отверстия), супраокципитальный (спереди от большого затылочного отверстия), и два экзоокципитальных центра (по бокам от большого затылочного отверстия).
И ещё над верхней выйной линией два интрапариетальных центра для мембранозной чешуи затылочной кости [1].

Рис. Расположение центров окостенения в затылочной кости. 1—супраокципитальный центр, 2—интрапариетальные центры (мембранозные), 3—верхняя выйная линия, 4—экзоокципитальный центр, 5—базиокципитальный центр, 6—затылочный мыщелок [1].

Рис. Развитие хондрокраниума.

Ниже преведена версия с шестью центрами окостенения, когда супраокципут – единый центр, и над ним находятся ещё 2 центра мембранозной межтеменной чешуи.
Перед рождением, как и после него, затылочная кость представляет собой шесть костных частей, соединенных хрящом в единое целое.
Чешуя отделена от мыщелков хрящевой прослойкой. Сами мыщелки тоже не однородны. Как было сказано, сквозь мыщелки проходит подъязычный нерв в поперечном направлении. Его канал делит мыщелки на переднюю часть, которая составляет 1/3 всего мыщелка и заднюю часть, составляющую соответственно 2/3 от целого мыщелка. Эти две половинки мыщелков в момент рождения являются отдельными костями, соединенными друг с другом хрящом (в котором и проходит канал подъязычного нерва). Сзади мыщелки также отделены от базиона хрящом.
Таким образом, перинатально в затылочной кости существуют следующие соединенные между собой хрящом костные части:
- затылочная чешуя
- передние части мыщелков
- задние части мыщелков
- основание затылочной кости
Буден (Budin, Pierre C.) описывает хрящевой сустав по типу синхондроза между чешуей и латеральными частями (мыщелками) затылочной кости, т. е. между супра и инфраокципутом. В наших переводах описан как шарнир Будена.
Кроме заднего сихондроза между мыщелками и чешуи затылочной кости (Будена), существует и передний интраокципитальный сихондроз, расположенный между мыщелками и базилярной частью затылочной кости. В этом хрящевом сочленении также возможно движение адаптации затылочной кости.
Кроме того, возможно смещение внутри самих мыщелков. Передней части мыщелка может смещаться относительно задней. Это движение происходит вокруг хрящевой прослойки – канала подьязычного нерва. При этом возможна компрессия подьязычного нерва.

Таким образом, мы видим, что в затылочной кости возможна адаптация за счет движений в интраокципитальных суставах (синхондрозах). После рождения, когда проходит внешняя родовая деформации, или после внутриутробной компрессии части затылочной кости должны вернуться в своё исходное положение. Но структура затылочной кости не всегда восстанавливается до уровня свободной мотильности. Тогда это становится внутрикостным повреждением затылочной кости.
Читайте также:


