Что такое посттравматический коксартроз
Травмы, переломы и вывихи грозят дегенеративно-дистрофическими нарушениями. Тазобедренный сустав – одно из самых крупных и важных сочленений, поскольку принимает на себя колоссальную нагрузку, а потому часто подвергается заболеваниям костной и хрящевой ткани.
Причины развития
Факторами, провоцирующими развитие посттравматического коксартроза, являются:
- Сильная боль, которая запускает механизмы гипертонуса нервной системы и, как следствие, спазмирования артерий.
- Переломы, затрагивающие сумку тазобедренного сочленения, приводят к механическому повреждению, что влечет за собой тромбооразование в капиллярном русле.
- Внутрисуставные травмы провоцируют кровоизлияния в пространства сустава, оседание там фибрина, отек, формирование сращений и сморщивание капсулы.
В запущенных стадиях патологии развивается склероз – замена функционально определенной ткани на соединительную. Из нее состоят рубцы, поскольку она не требует специфических условий для развития. Такая замена чревата невозможностью выполнения сочленениями их основных функций и усугублением имеющихся сосудистых проблем.
Человек не всегда замечает серьезную проблему, если она не сопровождается выраженной болезненностью. При микротравмах боль проходит быстро, но процесс разрушения носит накопительный характер.

Симптомы
Выявить артроз тазобедренного сочленения можно по признакам:
- Болевой синдром. Возникает в поврежденной области сначала вследствие физических нагрузок, затем начинает беспокоить в состоянии покоя. Характер боли ноющий, отдающий в паховую область. Часто не купируется приемом обезболивающих.
- Укорочение конечности. Уменьшается толщина суставной поверхности хряща, разрушается надкостница сустава. При двустороннем процессе укорочение равномерное, что затрудняет выявление коксартроза.
- Хромота. Даже если боль несильная, пациент рефлекторно начинает оберегать больную ногу, смещая вес тела на здоровую.
- Ограничение движений в суставе (тазобедренном). Больные жалуются на невозможность или значительное затруднение выполнения повседневных действий (завязать шнурки, надеть носок). Проявляется правосторонняя контрактура, страдает сгибание.
Диагностика
Выявлением патологии должен заниматься квалифицированный врач: он даст направление на проведение лабораторных исследований, предварительно собрав анамнез.
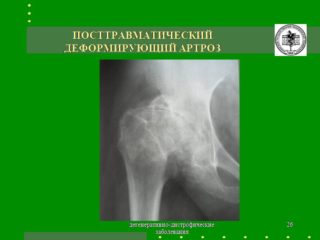
Первостепенно пациента отправляют на рентген, позволяющий выявить процессы дегенерации костной ткани.
При коксартрозе рисунок рентгенограммы покажет неравномерную суставную щель тазобедренного сочленения, много белых прожилок по всей кости, отсутствие точного очертания головки.

Чтобы убедиться в правильности диагноза, производят лабораторные анализы крови, которые покажут следующие изменения:
- повышение СОЭ;
- уровень лейкоцитов немного превышен, что объясняется воспалительным процессом;
- повышенный уровень С-реактивного белка.
Методы лечения
На начальных этапах развития заболевания принято начинать с консервативного лечения. Назначаются:
- Методы разгрузки поврежденного сустава бедра (средней продолжительности прогулки с опорой на трость и др.).
- Лечебная физкультура. Улучшает кровообращение, избавляет от спазмов в мышцах, увеличивает объем движений.
- Физиотерапевтические процедуры. Парафиновые обертывания улучшают кровоток, восстанавливают естественную регенерацию ткани сустава. Часто используют лазер: он снимает отек, снижает боль, ускоряет метаболизм.
- Нестероидные противовоспалительные препараты. Лекарства данной группы могут убрать воспаление в тканях сустава, негативно влияющее на хрящ и способствующее прогрессированию посттравматического коксартроза. Медикаменты выпускаются в виде мази, в таблетированной форме, в ампулах для инъекций. Среди часто назначаемых – Нимесулид, Мелоксикам, Вольтарен. В редких случаях (при выраженном воспалении) могут быть назначены кортикостероиды в виде околосуставных или внутрисуставных инъекций (Дипроспан или Кеналог).
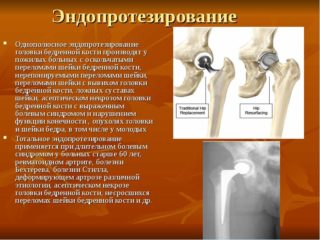
- При выраженном болевом синдроме и различных осложнениях заболевания прибегают к хирургическим методам. Чаще всего проводят эндопротезирование тазобедренного соединения, в ходе которого заменяют поврежденную костную ткань и суставную поверхность искусственными материалами. Метод позволяет полностью избавиться от болезненных ощущений и проблем с разрушением суставной ткани. Современная медицина позволяет проводить данную процедуру щадящим образом.

На ранней стадии можно воспользоваться рецептами альтернативной медицины:
- Мази. Наружные средства эффективны ввиду хорошей проникающей способности. Для купирования болей в тазобедренном сочленении применяют смесь крапивы и можжевельника. Сырье тщательно перемешивают со свиным жиром и наносят на поврежденное место три раза в день.
- Эфирные масла. Обладают антисептическим и противовоспалительным действием.
- Чистотел. Для лечения артроза сустава тазобедренного берут 7-8 ложек измельченного растения, смешивают сырье с литром оливкового масла. Настаивать состав нужно 1-2 недели, затем процедить. Втирают получившееся лекарство в пораженный элемент опорно-двигательного аппарата в течение месяца.
- Целебные настои. Самый популярный и простой из них готовится на основе лимона и меда. Половинку фрукта заливают кипятком, после часа настаивания добавляют столовую ложку пчелиного продукта. Пьют получившуюся жидкость по половине стакана 2 раза в день.
При усилении болевого синдрома и/или снижении полноты движений необходимо немедленно обратиться к специалисту.

Профилактика
Любая перенесенная травма может быть осложнена суставной патологией. При коксартрозе следует принимать следующие меры:
- Сохранять правильный режим питания. Употреблять пищу необходимо 5-6 раз в день маленькими порциями. Консервы, копчености, полуфабрикаты и фаст-фуд строго запрещены.
- Регулярная физическая активность: частые прогулки, несложные упражнения на разминку.
- Лечебный массаж. Улучшает кровообращение, что помогает быстрее вылечить недуг.
- Заниматься плаванием. Данный вид спорта благотворно влияет на общий тонус мышц, улучшает кровоснабжение и обмен веществ.
В лечении посттравматического артроза тазобедренного сустава очень важно вовремя заметить начало заболевания. На ранней стадии эффективна народная медицина. Однако главное условие выздоровления – своевременное обращение за медицинской помощью к квалифицированному специалисту и соблюдение всех правил предписанной терапии.
Посттравматический артроз тазобедренного сустава, или коксартроз — дегенеративный процесс, поражающий хрящ ТБС, сопровождающийся дистрофическими изменениями и полным разрушением. Протекает болезнь в нескольких стадиях, чем раньше ее обнаружат, тем эффективнее будет терапия.
По МКБ 10 код болезни М 16.4 – двусторонний коксартроз, М 16.5 – односторонний и другие формы.
Причины возникновения болезни
Врачи выделяют много причин, которые могут вызывать травматический коксартроз:
- перенесенные травмы и ушибы в области бедер, в том числе переломы;
- врожденные заболевания, например, дисплазия или вывих бедра;
- однократное или постоянные сильные переохлаждения;
- нарушения кровообращения в тазовой области или организме в целом;
- некроз бедренной головки, вызванный инфекциями и травмами;
- ревматоидный артрит, активные инфекции, артрозы других частей скелета;
- онкологические болезни костей;
- операции в области бедра, вызвавшие посттравматический правосторонний коксартроз;
- гормональные сбои, особенно в женском организме в период климакса.
Плохой рацион – один из главных факторов развития болезней суставов. При травматической форме скудный рацион может привести к истощению хряща и последующему развитию болезни в результате микротравм, от которых страдают истощенные суставы.
Классификация посттравматических артрозов бедра
Существует несколько классификаций посттравматического одностороннего и двустороннего коксартроза. Однако не все они применимы для систематизации заболеваний, возникших в результате травмирования области. За основу берут группировку РНИИТО им. Вредена, предложенную в 2012 году:
- Первый тип. Бедренная кость находится на месте, головка не смещена, сохраняется идеальная округлость вертлужной впадины, но есть нарушения в задней стенке. Подвздошно-гребешковые и седалищные линии остаются в норме.
- Второй тип. Головка кости расположена в подвывихнутом состоянии. Впадина и задняя стенка имеют множество дефектов. Также внутри второго типа посттравматического артроза тазобедренного сочленения выделяют несколько подтипов: 2А, 2Б, 2В. Они отличаются тяжестью патологии, где 2А – легкая степень со смещением головки до 25%, а 2В – тяжелая, со смещением до 50%.
- Третий тип. Полная деформация ТБС, дефекты стенок впадины, нестабильность тазового кольца.
Существует еще один способ классификации – по стадиям.
Два способа деления артроза ТБС на стадии

Существует несколько классификаций артроза ТБС по степени развития и тяжести, но большая часть из них имеет значительные сходства. Выделяют 3 стадии болезни, но есть альтернативная форма, подразделяющая 1 и 3 степени на дополнительные:
- 0 стадия – признаки артроза незаметны, но изредка болят суставы после нагрузки, на рентгене есть незначительные отклонения в размерах суставной щели, заметить их практически невозможно;
- I стадия – возникают краевые остеофиты, до 1-2 мм, суставная щель сохраняется на 95-100% открытой;
- II стадия – остеофиты увеличены в размерах, но суставная щель всё еще остается почти нетронутой;
- III стадия – коксартроз сопровождается небольшим сужением щели и значительными остеофитами;
- IV стадия – развивается субхондральный склероз, сильные остеофиты, суставная щель сужается, из-за чего подвижность резко ограничивается.
Согласно другой классификации, выделяющей 3 стадии болезни, коксартроз начинается с болей, которые возникают редко и быстро проходят. Легкая скованность наблюдается лишь по утрам.
На второй стадии пациент испытывает сильные боли, бывают периоды ремиссии и обострения, кожа в области ТБС краснеет, отекает и болит у некоторых пациентов.
На третьей стадии наступают необратимые изменения, подвижность почти полностью ограничивается, требуется операция. Суставы деформируются, что приводит к повторному вывиху бедра, укорачиванию конечности.
Распознать развитие коксартроза тазобедренного сочленения можно по возникновению хруста и щелчков, мышечным судорогам.
Диагностика и терапия заболевания
Для обнаружения артроза необходимо пройти рентген, в отдельных случаях назначают КТ и МРТ. Обязательно сдают кровь на общий и биохимический анализ, для уточнения стадии может потребоваться обследование синовиальной жидкости, которую берут напрямую из сустава специальной иглой.
Травматический артроз, как и другие виды, требует консервативного лечения на всех стадиях. Хирургические методы применяются, когда физиотерапия и медикаменты оказываются неэффективны. Назначаемые лекарства:
В состав консервативного лечения правостороннего или левостороннего артроза ТБС входят физиотерапевтические процедуры: электрофорез с обезболивающими препаратами, УВЧ, лазерная терапия, грязевые ванны, фонофорез. При 1-2 стадиях показана лечебная физкультура, но только на период ремиссии.
Операцию проводят при 3 стадии коксартроза. Существует несколько типов:
- эндопротезирование – поврежденные суставы заменяют новыми;
- артродез – обездвиживают и фиксируют поврежденный сегмент;
- остеотомия – вмешательство, нацеленное на восстановление функций сустава через изменение или надлом кости;
- остеосинтез с использованием металлических конструкций.
После операции назначают длительный курс реабилитации – не менее 1 года.
На 14-20 сутки снимают швы после открытой операции, затем назначают лечебную физкультуру, физиотерапию и медикаменты для ускорения восстановления. Обязательно принимают антибиотики и НПВС для предотвращения развития возможных инфекций.
Профилактика заболевания
О профилактике коксартроза лучше задумать до того, как найдут болезнь, особенно если человек попадает в группу риска: малоподвижный образ жизни или чрезмерные нагрузки на суставы, травмы в анамнезе, переохлаждение. Профилактические меры:
- следует умеренно двигаться каждый день – прогуливаться, плавать, заниматься гимнастикой;
- нельзя заниматься тяжелыми видами спорта, которые приводят к перегрузке суставов;
- следует защищать организм от переохлаждения;
- в рационе должны быть растительные нерафинированные жиры, высокое количество постного белка, овощи и фрукты;
- необходимо следить за весом, так как ожирение – провоцирующий фактор артроза;
- необходимо вовремя лечить болезни, провоцирующие коксартроз, в том числе гормональные нарушения;
- нужно ограничить употребление алкоголя и перестать курить.
Предупредить травматический коксартроз проще, чем заниматься его лечением. При обнаружении болезни нужно приложить все усилия, следовать советам врача, посещать физиотерапевтические процедуры. На 1 стадии коксартроз можно остановить на 20-30 лет. Если патологию обнаружили гораздо позднее, высок риск наступления инвалидности.
Существуют разные подходы к классификации деформирующих остеоартрозов (ДОА), в частности, выделяют разные виды артрозов по этиологии. Наиболее общим является деление на первичные (неясной природы) и вторичные (развившиеся на фоне имеющейся болезни, патологии). Самый распространенный из видов артроза тазобедренного сустава – диспластический (развивается на фоне дисплазии). Посттравматический коксартроз, причиной которого является перенесенная травма, встречается не так часто. Тем не менее, МКБ-10 рассматривает этот вид в отдельных подрубриках: М16.4 – двусторонний, М16.5 – другие посттравматические коксартрозы. Какие травмы чаще всего приводят к развитию этого вида ДОА тазобедренного сустава и каков механизм его развития?
Причины посттравматического коксартроза
Тазобедренный сустав (ТБС) образован двумя костями:
- тазовой, в которой имеется вертлужная впадина, по форме напоминающая полусферу;
- бедренной, проксимальный отдел которой заканчивается шарообразной головкой.
Сустав заключен в капсулу, его окружают и стабилизируют связки, сухожилия, мышцы. К развитию посттравматического коксартроза могут привести такие травмы:
- переломы вертлужной впадины;
- переломы шейки и головки бедра;
- сильные ушибы с контузией головки бедра;
- разрывы капсульно-связочного аппарата;
- вывихи ТБС.

Более опасны прямые внутрисуставные травмы, но и повреждение околосуставных структур в ряде случаев может послужить причиной посттравматического ДОА тазобедренного сустава. Иногда механическое повреждение хряща происходит непосредственно в момент травмы, и с этого начинается его разрушение. Очень часто толчком к началу дегенеративно-дистрофических процессов в суставном хряще становится нарушение его кровоснабжения вследствие повреждения кровеносных сосудов и тромбоза капилляров.
Нарушение кровоснабжения может быть также связано с такими причинами:
- выраженный болевой синдром приводит к спазму артерий на фоне гипертонуса симпатической нервной системы;
- если происходит кровоизлияние в суставную полость (гемартроз), скопившаяся кровь сдавливает сосуды;
- суставная капсула сморщивается, образуются спайки, которые тоже служат механическим препятствием для кровотока.
Играют роль в развитии посттравматического артроза ТБС и другие факторы. В результате перелома со смещением отдельные участки хрящевой прослойки подвергаются избыточному давлению, что приводит к быстрому износу хряща. После травм часто развивается асептическое воспаление, а если травма открытая, то и инфекционный воспалительный процесс. Воспалительные белки запускают механизм разрушения хрящевой ткани, такое же действие оказывает пигмент, который выделяется при гемартрозе. После травмы обычно требуется иммобилизация, из-за бездействия мышцы атрофируются, сустав лишается поддержки, нагрузка на хрящ возрастает. Хирургическое вмешательство, к которому приходится прибегать при некоторых травмах, тоже может спровоцировать посттравматический артроз.
Симптомы и диагностика
Обычно посттравматический артроз начинает развиваться спустя 4–6 месяцев после перенесенной травмы. Так называемый светлый промежуток может быть и более продолжительным. Посттравматический коксартроз начинается более остро и прогрессирует быстрее, чем другие виды артроза тазобедренного сустава, протекает с чередованием ремиссий и обострений. Его проявления уже на ранней стадии достаточно выражены. К симптомам ДОА тазобедренного сустава относятся:
- боли в области пораженного сочленения, отдающие в пах, ягодицу, бедро, поясничную область. Интенсивность и продолжительность болей при посттравматическом артрозе быстро нарастает;
- кратковременная стартовая скованность;
- нарастающее ограничение подвижности сустава;
- хруст, щелчки при движениях;
- хромота, укорочение больной ноги, гипотрофия мышц;
- частые спазмы мышц, судороги;
- периодическая отечность сустава, связанная с воспалительным процессом.

Как правило, гипотрофия мышц бедра начинает развиваться на 2 стадии коксартроза, на 3 в процесс вовлекается голень и ягодица. Но при посттравматическом артрозе гипотрофия может наблюдаться с самого начала, это следствие перенесенной ранее травмы и вынужденного обездвиживания конечности. Состояние мышц играет немаловажную роль в развитии артроза, поскольку они разгружают сустав и перекачивают к нему кровь.
Когда пациент обращается к врачу с жалобами на боли, скованность, ограничение движений в суставе, тот изучает анамнез. Упоминание о недавно перенесенной травме дает основание заподозрить посттравматический коксартроз. Врач оценивает объем движений в суставе, тонус мышц и мышечную силу, обращает внимание на характер болей, звуки при движениях и пальпации. Для подтверждения диагноза назначается рентген. На ранней стадии коксартроза на снимке видны незначительное сужение суставной щели и единичные мелкие остеофиты. Со временем суставная щель сужается все сильнее, остеофиты разрастаются, укрупняются, форма вертлужной впадины и головки бедра меняется. Помимо общих признаков коксартроза при этом виде артроза тазобедренного сустава рентген выявляет последствия перенесенной травмы.
Лечение
Посттравматический коксартроз, как и диспластический, отличается тяжелым течением, быстрым прогрессированием, плохо поддается консервативному лечению. Единственный способ избежать инвалидности – заменить тазобедренный сустав эндопротезом. Кроме того, может понадобиться устранение последствий травмы хирургическим путем. Но на ранней стадии коксартроза обычно прибегают к консервативному лечению. Поскольку артроз этой этиологии обычно связан с недостаточным кровоснабжением и часто сопровождается мышечными спазмами, показан прием сосудорасширяющих, препаратов для улучшения микроциркуляции, миорелаксантов.
Также осуществляется стандартное медикаментозное лечение:
- хондропротекторы для защиты хрящевой ткани;
- нестероидные противовоспалительные препараты для купирования болей;
- глюкокортикоиды при отсутствии эффекта от терапии НПВП;
- при отсутствии воспаления и выраженной суставной деформации – инъекции гиалуроновой кислоты.
Поскольку после травмы мышцы атрофируются, слабеют, возрастает роль ЛФК. Укреплять мышцы нужно, постепенно наращивая интенсивность нагрузок, продолжительность выполнения упражнений. Лечебную гимнастику можно дополнить массажем, электромиостимуляцией. Прибегают и к другим физиотерапевтическим процедурам для снятия болей и воспаления, стимуляции кровообращения, нормализации мышечного тонуса. А вот продолжительное использование бандажа и других ортопедических изделий, кинезиотейпирование сроком более чем на неделю может только усугубить гипотрофию мышц. При посттравматическом коксартрозе оперативное вмешательство может быть рекомендовано уже на 2 стадии.
Другие патологии ТБС
Травмы ТБС чреваты не только посттравматическим коксартрозом, их следствием может быть периартроз, неоартроз. Несмотря на созвучие названий, они не являются разновидностями артроза, это самостоятельные суставные и околосуставные патологии. Периартроз может быть следствием травм бедра и таза, но это не единственная его причина. Неоартроз ТБС развивается после травм или на фоне дисплазии.
Периартроз, как и остеоартроз, является дистрофическим заболеванием, но локализуется не внутри сустава, а в околосуставных тканях. Дистрофические процессы протекают в наружном, фиброзном слое суставной капсулы, сухожилиях, посредством которых мышцы крепятся к костям, со временем развивается мышечная дистрофия. В фиброзном слое суставной капсулы могут образовываться хрящевые и костные включения. Происходит обызвествление сухожилий, утрата ими эластичности приводит к разрывам.
Кальцинаты раздражают околосуставные мягкие ткани, провоцируя их воспаление – периартрит. Развитие периартроза связано с нарушением обменных процессов, кровоснабжения и питания околосуставных структур.
Периартроз тазобедренного сустава – неизбежное осложнение коксартроза. Могут к этому заболеванию привести и другие причины:
- малоподвижный образ жизни, ожирение;
- нарушение кровообращения в области таза;
- дефицит питательных веществ в рационе;
- травмы соответствующей локализации;
- остеохондроз, искривления позвоночника, нарушения осанки, деформации стопы.
Периартроз сопровождается повышенной утомляемостью, судорогами мышц, болями в близлежащих суставах, ограничением подвижности пораженного сочленения. Клинические симптомы этого заболевания сходны с симптомами артроза, но рентген не выявляет характерных изменений (если только периартроз не сочетается с артрозом). Визуализировать эту патологию позволяет компьютерная томография.

Неоартрозом называют ложный сустав (псевдосустав), устойчивый дефект костной ткани. Формирование псевдосустава может быть результатом внутрисуставного перелома кости или вывиха. В норме при переломах между обломками должна нарастать костная ткань, после формирования костной мозоли перелом срастается. Но иногда просвет между обломками заполняется не костной, а соединительной тканью, и этот участок сохраняет подвижность. Формирование неоартроза при переломах может быть следствием ошибок в ходе лечения или реабилитации (обломки неправильно совместили, пациент слишком рано начал нагружать конечность, двигать ей, неудачно подобран комплекс ЛФК).
Другая причина формирования псевдосустава в области тазобедренного сочленения – вывих бедра, в том числе врожденный (тяжелая степень дисплазии). Если вывих не вправить, головка бедренной кости, оказавшись за пределами вертлужной впадины, упирается в тазовую кость. Та начинает деформироваться, образуется ложная впадина. Со временем ложный сустав приобретает более полное сходство с истинным – вокруг образуется капсула, которую заполняет синовиальная жидкость.
Плотность костей, формирующих ложный сустав, снижается, развивается остеопороз, а мышцы вокруг постепенно атрофируются. Неоартроз проявляется патологической подвижностью в области, где движения не должны совершаться, болевым синдромом. При неоартрозе ТБС нога не может в полной мере выполнять опорную функцию, возрастает нагрузка на здоровую ногу.
Переломы тазовой и проксимального отдела бедренной кости, вывихи тазобедренного сустава, повреждения мышц и связок сами по себе причиняют немало проблем. Со временем боль проходит, функции ноги восстанавливаются, но исход травмы не всегда благоприятный.
В случае недостаточного лечения или неправильной реабилитации травмы могут привести к развитию посттравматического коксартроза, периартроза (дистрофии околосуставных структур), формированию ложного сустава. Посттравматический коксартроз быстро прогрессирует, часто сопровождается воспалительными процессами, может уже на 2 стадии привести к инвалидности. Решением проблемы может быть операция эндопротезирования.
Дегенеративно-дистрофическое изменение сочленения, которое развивается после травмирования, в медицинской практике называется посттравматический коксартроз. Преимущественно заболевание возникает после внутрисуставных нарушений, но иногда наблюдается и при травмах мениска или связок. Сопровождается недуг болевым синдромом, деформацией сочленения, а также скованностью движений.

Почему появляется?
Основными факторами, которые провоцируют возникновение посттравматического коксартроза, выступают нарушения конгруэнтности поверхностей суставов, а также сбои в кровоснабжении и продолжительная неподвижность сочленения. Преимущественно возникает этот вид коксартроза из-за переломов со смещением, чаще всего из-за нарушения большеберцовой кости мыщелка бедра.
Помимо этого, поспособствовать развитию заболевания могут и разрывы капсульно-связочного аппарата. Риск возникновения коксартроза увеличивается, если была проведена неверная или несвоевременная терапия, из-за которой остались не откорректированными анатомические патологии. Из-за нарушения расположения поверхностей сустава нагрузка на них распределяется неравномерным образом, что способствует постоянному чрезмерному давлению на определенные зоны сочленения, вследствие чего разрушается хрящевая ткань.
Что же касается продолжительной вынужденной неподвижности сустава, то она может спровоцировать посттравматический вид коксартроза как при внутрисуставных, так и при внесуставных травмированиях. Из-за иммобилизации ухудшается кровообращение и отток лимфы в зоне сочленения. Мышечная ткань теряет былую эластичность, укорачивается.
Помимо этого, коксартроз посттравматического типа может развиться из-за перенесенных оперативных вмешательств. Часто они являются единственным методом восстановить былое функционирование сустава, однако операции провоцируют дополнительное травмирование тканей. Из-за этого на них появляются рубцы, что пагубно воздействует на деятельность сочленения и кровоснабжение в нем.
Как распознать недуг?
На первых стадиях развития пациенты жалуются на болевой синдром, который имеет слабый или умеренный характер. Интенсивность его усиливается во время телодвижений и физической нагрузки. Чаще всего боль в состоянии покоя не тревожит человека. Помимо этого, скованность движений и болевые ощущения часто присутствуют с утра и проходят спустя 30—60 минут. В процессе прогрессирования заболевания болевой синдром имеет постоянный характер.
Чаще всего коксартроз этого типа характеризуется чередованием ремиссии и обострения. Во время рецидива область сустава отекает, могут наблюдаться воспалительные процессы в синовиальной оболочке. Из-за постоянного болевого синдрома происходит рефлекторный спазм мышечной ткани. В состоянии покоя больные жалуются на неприятные ощущения, судороги. Происходит постепенная деформация сочленения. Кроме болевых ощущений и скованности движений, человек начинает хромать. На последних стадиях заболевания сочленение разрушается.
На ранних этапах развития визуально определить патологическое состояние нельзя. Форма сочленения не нарушена. Однако объем движений напрямую связан с видом перенесенного травмирования и качеством реабилитационного периода. С течением времени происходит прогрессирование недуга, усугубляется деформация сустава, ограничиваются движения. Во время ощупывания появляется боль, можно выявить неровности границ суставной щели.
Диагностика посттравматического коксартроза
Постановка диагноза осуществляется при помощи изучения сведений о предшествующей травме, наличия симптомов и рентгенографии. Благодаря снимку рентгена удается определить следующие дистрофические изменения:
- деформацию сустава;
- уменьшение суставной щели;
- присутствие остеофитов;
- образования кистозного характера.
Если у пациента был диагностирован вывих, рентгенография покажет изменение оси и даст информацию о суставной щели.
Помимо этого, когда наблюдается посттравматический или идиопатический коксартроз, иногда требуется проведение дополнительных методов обследования:
- компьютерной или магнитно-резонансной томографии;
- артроскопии.
Как проходит лечение?
Когда у пациента наблюдается посттравматический артроз тазобедренного сустава, лечение базируется на избавлении от боли, улучшении работы сочленения и предотвращении его последующего разрушения. Терапия предполагает комплексный подход. Пациенту назначают следующие группы медикаментов:

Для лечения сочленения назначаются хондропротекторы.
- нестероидные противовоспалительные лекарства для внутреннего или местного использования;
- хондропротекторы;
- витаминно-минеральные комплексы.
Помимо этого, прибегают к помощи физиотерапии, которая включает в себя следующие методы:
- парафиновые аппликации;
- электрофорез;
- ударно-волновую терапию;
- фонофорез;
- лазеротерапию;
- ультрафиолетовое облучение.
К операции прибегают, если диагностирован тяжелый коксартроз 3 степени, посттравматический вид недуга, когда необходимо восстановление стабильности и конфигурации поврежденного сочленения. А также вмешательство требуется при сильном разрушении поверхности сустава, когда требуется эндопротезирование, представляющее собой замену элементов сочленения искусственным имплантом.
Хирургическое вмешательство может проводиться как открытым методом, так и с использованием щадящей артроскопической техники. Что же касается послеоперационного периода, то пациенту в обязательном порядке назначают антибактериальные и противовоспалительные лекарства, лечебную физическую культуру и массаж. Преимущественно швы снимают по истечении 14 дн. после операции. После этого больного выписывают из больницы. В этот момент человеку потребуется соблюдать все рекомендации доктора, касаемые восстановления.
Читайте также:


