Что такое ревматоидный увеит
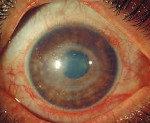
Ревматический увеит – это аутоиммунное поражение структур увеального тракта глазного яблока. Общими симптомами для всех форм являются гиперемия, конъюнктивальная инъекция, боли, фотофобия и слезотечение. Диагностика ревматического увеита включает в себя наружный осмотр, визометрию, тонометрию, биомикроскопию, офтальмоскопию, гониоскопию. При переднем увеите показано местное применение мидриатиков, НПВС, глюкокортикостероидов (ГК). Препаратами второй линии являются производные аминосалициловой кислоты. При поражении задних отделов используются системные ГК и иммуносупрессоры. Анти-ФНО терапия рекомендована при отсутствии эффекта от базовой терапии.
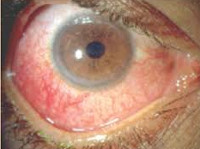
- Причины ревматического увеита
- Симптомы ревматического увеита
- Диагностика ревматического увеита
- Лечение ревматического увеита
- Прогноз и профилактика ревматического увеита
- Цены на лечение
Общие сведения
Ревматический увеит – это острое или хроническое заболевание в офтальмологии, характеризующееся воспалением увеального тракта у пациентов с активными аутоиммунным процессом в анамнезе. В 20% случаев увеит развивается в возрасте 25-35 лет на фоне ревматизма. У детей патологию зачастую диагностируют после достижения 3 лет, при этом серозно-пластический увеит чаще развивается в раннем и дошкольном возрасте. Болеют преимущественно лица женского пола. Для заболевания характерно рецидивирующее течение. Рецидивы возникают в весенне-осенний период. Ревматический увеит представляет собой важную медико-социальную проблему, т. к. поражает молодое трудоспособное население и в 30% случаев приводит к снижению остроты зрения с последующей инвалидизацией.

Причины ревматического увеита
Причиной ревматического увеита является иммуновоспалительное поражение сосудов глазного яблока стрептококкового генеза. Заболевание возникает чаще на фоне хронического, реже острого течения болезни Соколовского-Буйо. При этом поражаются передние отделы увеального тракта, цилиарное тело или сосудистая оболочка. Возможно одновременное вовлечение в патологический процесс всех вышеуказанных структур. Повышают риск развития данной патологии снижение реактивности и резистентности организма, переохлаждение. Провоцирующими факторами рецидивов заболевания могут быть частые ангины. Узелковая форма ревматического увеита, как правило, встречается у пациентов с артритом аутоиммунного происхождения. Также данная патология может быть одним из проявлений таких системных заболеваний, как серонегативный спондилоартрит, ювенильный хронический артрит, болезнь Бехчета.
Симптомы ревматического увеита
В зависимости от поражения того или иного отдела глазного яблока различают передний, задний, периферический увеит и панувеит. Ревматический увеит протекает остро или хронически. Как правило, воспалительный процесс характеризуется преобладанием экссудативного или транссудативного типа секреции. Ревматический пластический увеит развивается остро, часто ему предшествует конъюнктивит. Пациент предъявляет жалобы на ощущение инородного тела в глазу, жжение, повышенное отделение серозного содержимого, мидриаз. Через 3-4 дня присоединяется цилиарная инъекция. При этом расширение зрачков сменяется их сужением. Спустя 2-3 дня после развития первых симптомов нарастает болевой синдром в области глазницы, слезотечение и фотофобия. Больные отмечают изменения в окраске радужки, что вызвано отеком, гиперемией и секрецией экссудата. В результате образования синехий существует высокий риск развития вторичной катаракты или глаукомы.
Диагностика ревматического увеита
При гониоскопии определяется опалесцирующая влага передней камеры глаза, желто-серый экссудат. Проведение офтальмоскопии указывает на незначительную гиперемию в зоне диска зрительного нерва. Макроскопическое исследование оптического среза позволяет выявить скопление патологических взвесей в ретролентальном пространстве и витреальные отслойки. При узелковой форме ревматического увеита методом биомикроскопии можно диагностировать розово-серые узелки, диаметр которых составляет 1-3 мм. После их исчезновения на зрачковом поясе радужки образуются участки атрофии, которые сменяются задними синехиями.
При геморрагической форме ревматического увеита методом гониоскопии выявляются скопления экссудата темно-красного цвета. Жидкость также накапливается в углу передней камеры, в области радужки и зрачка. После рассасывания экссудата при биомикроскопии визуализируются задние синехии. Очаги помутнения при вовлечении в патологический процесс сосудистой оболочки определяются в ходе офтальмоскопии. Они представляют собой желтоватые образования с нечетким контуром. Старые очаги имеют белую окраску. Данный метод позволяет выявить гиперемию диска зрительного нерва. При периферическом ревматическом увеите в ходе проведения биомикроскопии можно обнаружить воспалительные взвеси в стекловидном теле и цилиарную отслойку. Дополнительными методами исследования являются визометрия, позволяющая определить степень снижения остроты зрения, и тонометрия, проводимая для измерения ВГД у пациентов с подозрением на вторичную глаукому.
Лечение ревматического увеита
Тактика лечения ревматического увеита зависит от выраженности клинических проявлений и локализации патологического процесса. Основной метод консервативной терапии острого переднего ревматического увеита – местное использование глюкокортикоидов в каплях и инъекциях с циклоплегическими агентами. Также при данной форме показано закапывание мидриатиков. При рецидивирующем течении (больше 3 рецидивов в год или 2 за последние 3 месяца) рекомендовано назначение лекарственных средств из группы производных аминосалициловой кислоты.
Локальное применение глюкокортикостероидов в форме капель при заднем ревматическом увеите и панувеите малоэффективно. При монокулярном поражении гормональные средства следует вводить в виде ретро- или парабульбарных инъекций. Данный способ введения обеспечивает достаточную концентрацию препарата в зоне воспаления. При бинокулярном ревматическом увеите задних отделов проводится системная терапия иммуносупрессорами, цитостатиками и глюкокортикоидами. Анти-ФНО терапия показана при отсутствии эффекта от всех вышеперечисленных методов лечения. Применяемые препараты относятся к биологическим агентам, которые действуют на фактор некроза опухоли α (ФНО α).
Специфических мер по профилактике ревматического увеита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению системных аутоиммунных заболеваний в анамнезе, нормализации режима сна и бодрствования, коррекции рациона. Всем пациентам следует 2 раза в год проходить обследование у офтальмолога с обязательным проведением тонометрии, визометрии и биомикроскопии. Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Прогрессирование ревматического увеита, образование большого количества синехий и развитие вторичных осложнений (катаракта, глаукома) может привести к полной потере зрения и дальнейшей инвалидизации пациента.


Ревматический увеит – это аутоиммунное поражение структур увеального тракта глазного яблока. Общими симптомами для всех форм являются гиперемия, конъюнктивальная инъекция, боли, фотофобия и слезотечение. Диагностика ревматического увеита включает в себя наружный осмотр, визометрию, тонометрию, биомикроскопию, офтальмоскопию, гониоскопию. При переднем увеите показано местное применение мидриатиков, НПВС, глюкокортикостероидов (ГК). Препаратами второй линии являются производные аминосалициловой кислоты. При поражении задних отделов используются системные ГК и иммуносупрессоры. Анти-ФНО терапия рекомендована при отсутствии эффекта от базовой терапии.
Ревматический увеит

Ревматический увеит – это острое или хроническое заболевание в офтальмологии, характеризующееся воспалением увеального тракта у пациентов с активными аутоиммунным процессом в анамнезе. В 20% случаев увеит развивается в возрасте 25-35 лет на фоне ревматизма. У детей патологию зачастую диагностируют после достижения 3 лет, при этом серозно-пластический увеит чаще развивается в раннем и дошкольном возрасте. Болеют преимущественно лица женского пола. Для заболевания характерно рецидивирующее течение. Рецидивы возникают в весенне-осенний период. Ревматический увеит представляет собой важную медико-социальную проблему, т. к. поражает молодое трудоспособное население и в 30% случаев приводит к снижению остроты зрения с последующей инвалидизацией.
Причины ревматического увеита
Причиной ревматического увеита является иммуновоспалительное поражение сосудов глазного яблока стрептококкового генеза. Заболевание возникает чаще на фоне хронического, реже острого течения болезни Соколовского-Буйо. При этом поражаются передние отделы увеального тракта, цилиарное тело или сосудистая оболочка. Возможно одновременное вовлечение в патологический процесс всех вышеуказанных структур. Повышают риск развития данной патологии снижение реактивности и резистентности организма, переохлаждение. Провоцирующими факторами рецидивов заболевания могут быть частые ангины. Узелковая форма ревматического увеита, как правило, встречается у пациентов с артритом аутоиммунного происхождения. Также данная патология может быть одним из проявлений таких системных заболеваний, как серонегативный спондилоартрит, ювенильный хронический артрит, болезнь Бехчета.
Симптомы ревматического увеита
В зависимости от поражения того или иного отдела глазного яблока различают передний, задний, периферический увеит и панувеит. Ревматический увеит протекает остро или хронически. Как правило, воспалительный процесс характеризуется преобладанием экссудативного или транссудативного типа секреции. Ревматический пластический увеит развивается остро, часто ему предшествует конъюнктивит. Пациент предъявляет жалобы на ощущение инородного тела в глазу, жжение, повышенное отделение серозного содержимого, мидриаз. Через 3-4 дня присоединяется цилиарная инъекция. При этом расширение зрачков сменяется их сужением. Спустя 2-3 дня после развития первых симптомов нарастает болевой синдром в области глазницы, слезотечение и фотофобия. Больные отмечают изменения в окраске радужки, что вызвано отеком, гиперемией и секрецией экссудата. В результате образования синехий существует высокий риск развития вторичной катаракты или глаукомы.
Диагностика ревматического увеита
При гониоскопии определяется опалесцирующая влага передней камеры глаза, желто-серый экссудат. Проведение офтальмоскопии указывает на незначительную гиперемию в зоне диска зрительного нерва. Макроскопическое исследование оптического среза позволяет выявить скопление патологических взвесей в ретролентальном пространстве и витреальные отслойки. При узелковой форме ревматического увеита методом биомикроскопии можно диагностировать розово-серые узелки, диаметр которых составляет 1-3 мм. После их исчезновения на зрачковом поясе радужки образуются участки атрофии, которые сменяются задними синехиями.
При геморрагической форме ревматического увеита методом гониоскопии выявляются скопления экссудата темно-красного цвета. Жидкость также накапливается в углу передней камеры, в области радужки и зрачка. После рассасывания экссудата при биомикроскопии визуализируются задние синехии. Очаги помутнения при вовлечении в патологический процесс сосудистой оболочки определяются в ходе офтальмоскопии. Они представляют собой желтоватые образования с нечетким контуром. Старые очаги имеют белую окраску. Данный метод позволяет выявить гиперемию диска зрительного нерва. При периферическом ревматическом увеите в ходе проведения биомикроскопии можно обнаружить воспалительные взвеси в стекловидном теле и цилиарную отслойку. Дополнительными методами исследования являются визометрия, позволяющая определить степень снижения остроты зрения, и тонометрия, проводимая для измерения ВГД у пациентов с подозрением на вторичную глаукому.
Лечение ревматического увеита
Тактика лечения ревматического увеита зависит от выраженности клинических проявлений и локализации патологического процесса. Основной метод консервативной терапии острого переднего ревматического увеита – местное использование глюкокортикоидов в каплях и инъекциях с циклоплегическими агентами. Также при данной форме показано закапывание мидриатиков. При рецидивирующем течении (больше 3 рецидивов в год или 2 за последние 3 месяца) рекомендовано назначение лекарственных средств из группы производных аминосалициловой кислоты.
Локальное применение глюкокортикостероидов в форме капель при заднем ревматическом увеите и панувеите малоэффективно. При монокулярном поражении гормональные средства следует вводить в виде ретро- или парабульбарных инъекций. Данный способ введения обеспечивает достаточную концентрацию препарата в зоне воспаления. При бинокулярном ревматическом увеите задних отделов проводится системная терапия иммуносупрессорами, цитостатиками и глюкокортикоидами. Анти-ФНО терапия показана при отсутствии эффекта от всех вышеперечисленных методов лечения. Применяемые препараты относятся к биологическим агентам, которые действуют на фактор некроза опухоли α (ФНО α).
Специфических мер по профилактике ревматического увеита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению системных аутоиммунных заболеваний в анамнезе, нормализации режима сна и бодрствования, коррекции рациона. Всем пациентам следует 2 раза в год проходить обследование у офтальмолога с обязательным проведением тонометрии, визометрии и биомикроскопии. Прогноз для жизни и трудоспособности при своевременной диагностике и лечении благоприятный. Прогрессирование ревматического увеита, образование большого количества синехий и развитие вторичных осложнений (катаракта, глаукома) может привести к полной потере зрения и дальнейшей инвалидизации пациента.

Что такое увеит?
Основные причины увеита – инфекции, аллергии, травмирование органов зрения и гормональный дисбаланс.
На долю увеитов припадает до 57% всех офтальмологических болезней, а из-за высокого количества причин и разных локализаций воспаления существуют узкоспециализированные на увеитах офтальмологи.
Увеальный тракт является средней глазной мягкой оболочкой, в которой размещено множество кровеносных сосудов, сверху облаченная склерой, а внутри выстлана сетчаткой глаза. Называется также сосудистой оболочкой глаза. Состоит из циллиарного тела (corpus ciliare), радужки (Iris) и хориодеи (chorioidea). Здесь также расположены хроматофоры (пигментсодержащие и светоотражающие клетки), от которых зависит цвет глаз, отвечающих также за четкость изображения.

Функций у сосудистой оболочки глаза несколько, что зависит от отдела, но главные из них – снабжение сетчатки питательными веществами и регулирование составляющих глаза для нормального видения. Фактически, именно от этой оболочки зависят сужение или расширение зрачка, изменение направления хрусталика для фокусировки разных расстояний (т.н. аккомодация), выработка водянистой влаги, заполняемой глазные камеры и другие функциональные особенности органов зрения.
Воспалительный процесс, как защитно-приспособительная функция организма пот купированию и выведению из него неблагоприятного фактора, в данном случае в глазе появляется в большей мере из-за нарушения синтеза цитокинов или же изменений в работе цитокиновой сети. Поэтому при диагностике уровень воспалительного процесса часто прямо пропорционален уровню цитокинов.
Цитокины представляют собой низкомолекулярные белки (интерлейкины 3 и 7, фактор некроза опухолей, интерфероны, а также ИЛ-1, 2, 4, 5, 6 и т.д.), выполняющие регуляторные функции, которые вырабатываются Т-лимфоцитами, макрофагами
В случае попадания в глаз инородных предметов, инфекции (если сильно потереть глаз грязными руками) или его повреждение химическими испарениями, разными веществами, прямое травмирование и прочие происходит изменение проницаемости ГОБ (гематоофтальмический барьер). В место контакта глаза с патогенным фактором организм направляет патологические иммунные комплексы с антигенами, где они под воздействием иммуномедиаторов в комплексе с компонентами иммунной защиты вызывают активацию местных интраокулярных тканей. ФНОα и ИЛ-1β приводят к изменениям в эндотелии кровеносных сосудов гематоофтальмического барьера, характеризующимися повышенной его проницаемостью и повышенной активностью воспаления в глазу.
Среди внутриглазного воспаления выделяют два механизма – антигенспецифическое иммунное и неспецифическое (инфекции, операции, травмы и прочие).
Если говорить об инфекциях, как наиболее частых причин болезни, то:
- вирусы – способствуют преимущественно хроническому негранулематозному воспалению, а иногда и клеточной трансформации;
- бактерии – вызывают острую форму воспаления с процессами абсцедирования, причем кислотоустойчивые бактерии часто приводят к гранулематозному воспалительному процессу и казеозному некрозу;
- грибы – вызывают хронические увеиты гранулематозного и негранулематозного воспаления с гиперчувствительностью органов зрения.
Важно отметить, что немаловажным аспектом в развитии увеитов играет и медленное кровообращение в сосудах увеального тракта, из-за чего инфекции, которая может проникнуть в глазное яблоко и из отдаленных очагов инфекции (менингиты, энцефалиты, тонзиллиты, синуситы и т.д.) проще здесь задержатся.
Кроме того, иннервация радужки и циллиарного (ресничного) отдела увеального тракта производится волокнами тройничного нерва, в то время как сама хориоидея не иннервируется вообще, что приводит к различным клиническим проявлениями болезни, а также заставило ее разбить на более точные диагнозы (ирит и прочие).
Увеиты в 10-25% случаев приводят к потере зрения больным (слепоте), из-за чего при его признаках необходимо обязательно обратиться к офтальмологу.
Ежегодно количество поступающих пациентов с данным диагнозом составляет от 17 до 52 человек на 100 000. Средний возраст болезни – около 40 лет.
Одной из стран, в которой увеиты встречаются очень часто является Финляндия. Врачи связывают это с большим количеством болеющих на анкилозирующий спондилит (АС), при котором частота сопутствующего воспаления увеального тракта встречается у 20-40% больных. Также увеиты часто встречаются у больных на спондилоартропатии с геном HLA-B27.
Среди полов нет различия – в равной мере болеют как мужчины, так и женщины.
МКБ-10: H20
МКБ-10-КМ: H20.9
МКБ-9: 364
Симптомы увеита
Как мы уже и говорили, симптомы увеита во многом зависят от локализации воспаления (какой отдел сосудистой оболочки глаза задет), вида инфекции и состояния иммунитета.

- Дискомфорт или внезапная резкая боль в глазу;
- Покраснение глаза;
- Повышенная слезоточивость.
- Резкая выраженная боль в месте воспалительного процесса, усиливающаяся в ночное время, при повышенной освещенности или надавливании на глазное яблоко;
- Светобоязнь (фотофобия) – повышенная восприимчивость к яркому свету;
- Картинка перед глазами немного размыта, а иногда похожа, как будто человек смотрит на улицу через туман, или перед глазами появляются плавающие точки;
- Наблюдается характерное покраснение глаза, а перикорнеальная инъекция становится несколько фиолетовой;
- Присутствует повышенное слезотечение;
- Реакция зрачка на свет несколько замедленная, причем очень часто зрачок сужен даже при неярком освещении.
- Передний, или как его еще называют периферический увеит в большинстве случаев характеризуется воспалительным процессом одновременно в двух глазах.
- Легкая степень светобоязни;
- Перед глазами присутствует как бы плавающее размытое пятно, препятствующее четкому зрению;
- Болезненные ощущения практически отсутствуют.
- Функция зрения нарушена и проявляется в виде плавающего мутного пятна, общего затуманивания или искажения картинки, фотопсия;
- Глаз покрасневший, болевые ощущения отсутствуют, может присутствовать некоторый дискомфорт в глазе;
- Светобоязнь.
В случае развития воспалительного процесса во всех трех отделах увеального тракта (панувеит) у пациента могут проявляться все вышеперечисленные симптомы одновременно.
В случае наличия системных заболеваний, сопровождающихся увеитами, человека могут беспокоить следующие симптомы: головная боль, увеличение слезных или слюнных желез, увеличенные лимфатические узлы, нейросенсорная тугоухость, алопеция, одышка, кашель, васкулиты, кожная сыпь, витилиго, эритема, артриты и прочие.
Осложнения
Среди наиболее частых осложнений выделяют:
- Снижение остроты зрения на постоянной основе;
- Атрофия сосудистой оболочки глаза;
- Макулярный отек, а также ишемия макулы;
- Глаукома;
- Катаракта;
- Дистрофия или отслаивание сетчатки;
- Неблагоприятные изменения в строении хрусталика;
- Сращения различных глазных элементов, заращивание зрачка;
- Кератопатия;
- Воспаление мембраны глаза, повреждение зрительного нерва;
- Эндофтальмит, панофтальмит;
- Полная потеря зрения (слепота).
Причины увеита

Главными причинами увеитов являются:
Инфекции (до 45% всех случаев), среди которых особенно часто выявляют – бактерии (стрептококки, стафилококки, палочка Коха, бледная трепонема), вирусы (цитамегаловирусы и другие герпесвирусы), грибки, протисты (токсоплазмы). Таким образом, когда человек инфицируется этими болезнетворными микроорганизмами и заболевает на сифилис, туберкулез, различные ОРЗ (ангина, фарингит, ларингит, пневмония, синуситы и т.д.), менингит, энцефалит, герпес и другие инфекционные болезни, они становятся отправной точкой в этиологии увеитов, т.к. инфекция с током крови способна достигать и органов зрения. Фактически, это основная причина большинства болезней, ведь до конца неизвестно как инфекция себя поведет в том или ином человеке и куда она направится, вызывая воспалительные процессы, перитонит или сепсис в любой точке человеческого организма.
Аллергические реакции – местные или системные аллергии также способны вызвать отечность и нарушения, приводящие к развитию воспаления в глазах. Обычно наблюдается у аллергиков при контакте с животными, тополиным пухом, пыльцой амброзии, химическими испарениями/веществами или применении вакцин и других лекарственных препаратов, употреблении некоторых высокоаллергенных продуктов питания.
Травмирование органов зрения – это или ожоги (химические, от ультрафиолетового излучения, сварочной дуги), или механические травмы, или даже попадание в глаз инородных предметов, особенно песка.
Системные заболевания, которые из-за мультифакторности этиологии могут способствовать развитию и воспаления сосудистого слоя органов зрения. Такими болезнями обычно являются – спондилоартрит, ревматоидный артрит, саркоидоз, ревматизм, гломерулонефрит, язвенный колит, болезнь Крона, болезнь Бехчета, псориаз, рассеянный склероз, системная красная волчанка, синдром Рейтера и СПИД.
Гормональные или обменные нарушения, которые характерны для таких состояний и болезней, как — аутоиммунный тиреоидит, сахарный диабет, климакс.
Глазные болезни – собственно, из-за большого количества расположенных друг с другом глазных элементов, воспаление и другие патологические процессы могут достаточно быстро вовлекать в себя окружающие ткани. Среди глазных болезней, виновных в увеитах нередко выделяют – конъюнктивит, кератит, блефарит, отслойка сетчатки, склерит, язва роговицы с ее прободение.
Виды увеита
Классификация увеита производится следующим образом:
- Острый
- Хронический
Передний (ирит, иридоциклит) – наиболее часто встречающаяся локализация, при которой в воспалительный процесс вовлечены радужка и циллиарное (ресничное) тело.
Средний, или промежуточный, периферический (задний циклит, гиалит, парспланит) – воспаление затрагивает периферические участки сетчатки глаза, стекловидное тело и хориоидею.
Задний (хориоидит, хориоретинит, ретинит, нейроретинит) – воспалительный процесс развивается в самой сосудистой оболочке (хориоидее), сетчатке глаза или зрительном нерве.
Диффузный (панувеит) – воспаление затрагивает все отделы увеального тракта.
- Геморрагический;
- Серозный;
- Фибринозный;
- Гнойный;
- Смешанный.
Диагностика увеита
Диагностика увеита включает в себя:
- Визуальный осмотр глаз, сбор жалоб, анамнез;
- Визометрия – измерение остроты зрения;
- Периметрия – определение полей зрения;
- Тонометрия — измерение внутриглазного давления;
- Проверка зрачковой реакции;
- Биомикроскопия;
- Гониоскопия – определение наличия фибринозного или гнойного экссудата;
- Офтальмоскопия;
- Реоофтальмография;
- Электроретинография;
- УЗИ органов зрения.

Дополнительно могут потребоваться – компьютерная томография (КТ), ангиография сосудов глаз, магнитно-резонансная томография (МРТ), рентгенография позвоночника, RPR-тест и прочие.
Лечение увеита
Как лечить увеит? Лечение зависит от этиологии и локализации воспаления, однако общая схема включает в себя:
1. Консервативное лечение.
2. Диета.
3. Хирургическое лечение.

Терапия, помимо снятия воспаления и купирования источника болезни, также направлена на предупреждение ее осложнений, коррекцию функционирования органов зрения, иммунитета и других систем организма. Подбор лекарств офтальмолог делает на основании диагностики органов зрения.
Консервативное лечение увеитов обычно включает в себя применение гормональных, противомикробных, противовоспалительных, иммуносупрессивных препаратов, мидриатиков.
Применение глюкокортикостероидов (ГК) лежит в основе чуть ли не всех воспалительных болезней, и глаза тому не исключение. При использовании стероидов наблюдаются процессы снижения повышенной экссудации, продуцирование гормонов и клеток воспаления, а также нормализация структуры клеточных мембран. Кроме того, гормональная терапия предупреждает сильную выраженность воспаления и развития осложнений болезни.
Применение гормональных препаратов производится местно (в виде закладывания мазей, инстилляций или инъекций различной локализации – субконъюнктивально, субтеново, парабульбарно, интравитреально) и системно.
В последнее время широко распространены глазные импланты, которые устанавливаются под оболочку глаза или в полость глазного яблока, и периодически снабжают глаз малыми дозами ГК.
Применение мидриатиков предотвращает процессы сращения глазных элементов (синехий), например, радужки с окружающими ее частями, помогает разрушить уже имеющиеся синехии, расслабляет мышечные ткани органов зрения (зрачковые и циллиарные) за счет чего значительно уменьшается боль в глазах, стабилизирует гематоофтальмический барьер (ГОБ), уменьшает или вовсе останавливает процессы образования водянистой влаги из выпота белка.
Способы применения – в виде инстилляций.
Нестероидные противовоспалительные препараты (НПВП, НПВС) – помогают не только снять болевой синдром при множестве воспалительных заболеваний, но и купировать сам воспалительный процесс. Они имеют меньшую противовоспалительную активность, если сравнивать с гормальными средствами, однако хорошо подходят при противопоказаниях к применению ГК или же в качестве профилактики рецидивов в период стихания болезни и выздоровлении пациента. Также помогают справляться с болью после перенесенных операций на глазах. Кроме того, НПВС в некоторых случаях помогает снять макулярный отек. При одновременном использовании с ГК, дозировка стероидных лекарств понижается.
НПВС применяются в виде глазных капель, таблеток или порошков.
Применение иммуномодуляторов, в данном случае иммуносупрессоров целесообразно в случае отсутствия лечебного эффекта при использовании гормональных препаратов. Основная цель – снизить выраженность продукции иммунных клеток, участвующих в воспалительных процессах. Оосбенно целесообразно применять корректоры иммунитета при некротизирующем склерите, болезни Бехчета, гранулематоз Вегенера. Кроме того, применение иммуносупрессоров уменьшает побочный эффект от гормональной терапии. Различные группы препаратов воздействуют на различные иммунные механизмы.
Противомикробная терапия направлена на купирование инфекционных агентов, выступающих возбудителями воспаления органов зрения. Применяются местно и системно. В случае ОРЗ и внутренних инфекциях обычно назначается системная противоинфекционная терапия, если же развитие увеитов обусловлено внешним инфицированием глаза, то возможно закладывание глазных мазей или закапывание глаз.
В нашем случае, для поддержания здоровья глаз, улучшения остроты зрения и помощи организма в борьбе с болезнями глаз рекомендуется кушать продукты, богатые на витамины А, Е, С, D и другие полезные вещества – лютеин, калий, омега-3, омега-6 и прочие.
Среди таких продуктов можно выделить – морковка, черника, абрикос, жирные сорта рыбы (рыбий жир), орехи, семечки (белые и черные), калина, брокколи, капуста, шпинат, петрушка, черемша, проросшие семена пшеницы, шиповник, цитрусовые.
Что нельзя есть при увеите или сильно ограничить в еде: очень соленая пища, фастфуды, чипсы, алкогольные напитки, газировки, высокобелковая пища и продукты, богатые на легкоусвояемые углеводы, продукты с высоким содержанием крахмала.
Операция при увеитах целесообразна при отсутствии положительного эффекта от консервативных методов лечения, из-за чего происходят процессы сращения составляющих глаза.
Среди популярных хирургических методов лечения увеитов различают:
- Рассечение передних и задних сращений (синехий) радужки глаза;
- Прижигание сетчатки глаза в случае ее отслаивания;
- Витрэктомия – частичное или полное удаление стекловидного тела;
- Витреолизис — малоинвазивная операция с помощью лазера по устранению помутнения стекловидного тела и других дефектов в органах зрения;
- Эвисцерация глазного яблока.
Увеит – народные средства

Перед применением обязательно проконсультируйтесь с лечащим врачом.
Ромашка. Залейте стаканом кипятка пакетик ромашки аптечной или 2 ч. ложки сухого сырья, накройте крышкой и настойте 30-45 минут, процедите и промывайте полученным настоем воспаленный глаз. Делайте процедуру по 4-5 раз в день. Ромашка обладает противомикробным, противовоспалительным и противоаллергическим действием.
Календула. Это растение, как и ромашка помогает снять воспаление, уничтожить с поверхности глаз патогенную микрофлору, успокоить глаза. Для приготовления народного средства залейте 1 ст. ложку календулы стаканом кипятка, настойте 40 минут его под крышкой, процедите и применяйте в качестве промывания 2 раза в день, курсом в 2 недели.
Алоэ. Положите на 2е суток в холодильник 2 листика хорошо вымытого алоэ, после отожмите из них сок, разведите его с чистой водой в пропорции 1 (сока) к 10 (воды) и применяйте в качестве глазных капель 2 раза в день, курсом в 10 дней.
Мёд. Займите удобное лежачее положение и закрыв глаза намажьте свои веки натуральным мёдом. Подержите его на глазах около 30 минут после смойте. Делайте процедуру 1 раз в день. Как выбрать настоящий мёд читайте в этой статье.
Профилактика увеита
Профилактика увеитов включает в себя:
- При наличии зрительных расстройств или аномалий своевременно обращаться к офтальмологу для недопущения развития болезни;
- Не касаться глаз немытыми руками;
- Соблюдать правила безопасности при работе в высокоактивными химическими веществами, в строительстве и других опасных для здоровья глаз сферах;
- Избегать переохлаждения глаз;
- Кушайте пищу, богатую на витамины и ммакро- микроэлементы;
- Больше двигайтесь и делайте зарядку, особенно для глаз и позвоночника, если Вы много работаете в положении сидя.
К какому врачу обратится?
Видео
Читайте также:


