Что такое секвестры при остеомиелите
СЕКВЕСТР
Секвестр (лат. sequestrare отделять) — некротизированный участок ткани, располагающийся более или менее свободно и не подвергающийся аутолизу.
Отторжение Секвестра от жизнеспособных тканей, происходящее в результате демаркационного воспаления, называют секвестрацией. Иногда под секвестрацией понимают отделение зоной разрежения костного фрагмента при асептическом некрозе кости. В таких случаях некротизированный участок выглядит особенно плотным, поскольку некрозу предшествует остеосклероз (см.), а окружающая кость подвергается остеопорозу (см.). Зона разрежения вокруг некротизированного участка при асептическом некрозе образована не грануляционной тканью или гноем, а фиброзной тканью.
Секвестры образуются в результате гнойно-некротических процессов, чаще всего в костях при остеомиелите, огнестрельном переломе, туберкулезе, актиномикозе и др. Секвестры могут возникать в пролежнях, при воспалительных процессах в хрящевой ткани, мышцах, сухожилиях, легких, в слизистых оболочках (при брюшном тифе с некрозом групповых и солитарных лимфатических, фолликулов).
В мягких тканях и органах С. образуются чаще всего при коагуляционном некрозе (см.), очаг к-рого имеет большие размеры, что обусловливает замедленный аутолиз (см.) и организацию (см.). Секвестрация некротизированных мягких тканей происходит под влиянием протеолитических ферментов, выделяемых в основном полиморфно-ядерными лейкоцитами и расплавляющих некротические участки, окруженные грануляционной тканью (см.).
Секвестры мягких тканей, располагающиеся неглубоко, как правило, свободно отделяются, в то время как глубоко расположенные С. подвергаются расплавлению или частично рассасываются и выделяются с экссудатом. В последующем нередко сохраняется полость, выстланная грануляционной тканью, к-рая затем рубцуется либо превращается в кисту (см.) или каверну (см.).
Костные Секвестры образуются при некрозе костной ткани и связаны с развитием гнойного воспаления, распространяющегося по гаверсовым каналам (каналам остеонов). Последние расширяются, сливаются между собой, и на границе с сохранившейся костной тканью формируется секвестральная борозда, по линии к-рой происходит отторжение С. Вокруг С. разрастается грануляционная ткань, содержащая гигантские клетки, напоминающие остеокласты. Костная ткань подвергается лакунарной резорбции, и т. о. зона некроза отделяется от сохранившейся кости. Костные С. свободно располагаются в гнойном содержимом, размеры их варьируют от нескольких миллиметров в диаметре до величины диафиза трубчатой кости. Поверхность С. в области компактного вещества обычно гладкая, а в зоне губчатого вещества имеет изъеденные контуры. Полость, содержащая С., выстлана пиогенной мембраной, окружена губчатой костью, образующей секвестральную капсулу. Некротизированная кость рассасывается медленно либо не рассасывается вовсе. Нагноение и секвестрация сопровождаются формированием свищей (см.), из к-рых вместе с гноем выделяются мелкие костные С. и секвестры мягких тканей.
Костные С. могут быть выявлены при рентгенологическом исследовании, к-рое начинают с обычной рентгенографии в двух стандартных проекциях. Если на этих рентгенограммах, С. выявить не удается, то прибегают к томографии (см.). При наличии свища после обзорной рентгенографии проводят фистулографию (см.), поскольку свищевые ходы нередко берут начало именно в полости, содержащей С.

Костному С. на рентгенограмме соответствует участок кости, как правило, более плотный по сравнению с окружающей костью и отделенный от нее зоной просветления, обусловленной грануляционной тканью или жидким гнойным экссудатом. При различных патологических процессах костный С. может выглядеть по-разному. Так, при костном туберкулезе (см. Туберкулез внелегочный, туберкулез костей и суставов) С. вначале имеет такую же плотность, как и окружающая кость. Однако постепенно плотность окружающеи кости продолжает уменьшаться за счет нарастающего остеопороза, тогда как С. выглядит более плотным, оставаясь годами неизменным (рис. 1).

Секвестры при остеомиелите чаще образуются в компактном веществе кости и бывают плохо видны на рентгенограммах на фоне диффузного остеосклероза окружающей кости и массивных периостальных наслоений, характерных для остеомиелита (см.). Поэтому такой С. чаще выявляют после его отторжения, когда он весь или какой-либо его участок выступает за пределы кости (рис. 2).
Для обнаружения отторгшегося С. достаточно обычной рентгенографии в двух проекциях.
Однако с помощью фистулографии или томографии можно обнаружить еще несколько не отторгшихся С. Одновременно уточняют их размеры, форму, локализацию, в соответствии с к-рой выделяют кортикальные, проникающие, центральные и тотальные секвестры (см. рис. 10 к ст. Остеомиелит). Особенно трудны для диагностики тонкие кортикальные С., к-рые не различимы при перпендикулярном к ним направлении пучка рентгеновского излучения и выявляются только при касательном его направлении.
Напоминать С. на рентгенограммах могут костные ауто- или аллотрансплантаты, даже в случаях их приживления, поскольку пересаженная кость может быть плотнее кости реципиента, в к-рой обычно отмечается остеопороз. При нагноении и отторжении трансплантат превращается в истинный С.
Секвестр мягких тканей на обычных рентгенограммах и томограммах не выявляется. Заподозрить его наличие можно лишь при фистулографии в связи с распределением контрастного вещества вокруг С.
Крупные костные Секвестры удаляют оперативным путем (см. Остеомиелит). В последующем секвестральная полость рубцуется или замещается костной тканью.
СЕКВЕСТРАЦИЯ
СЕКВЕСТРАЦИЯ (лат. sequestratio отделение, обособление) — отторжение некротизированного участка ткани (секвестра) от жизнеспособных тканей, наступающее в результате демаркационного воспаления - см. выше Секвестр.
Библиография: Давыдовский И. В. О патогенезе и патологической анатомии хронического остеомиэлита огнестрельного происхождения, Вестн. хир., т. 66, № 5-6, с. 104, 1946; Зедгенидзе Г. А., Грацианский В. П. и Сивенко Ф. Ф. Рентгенодиагностика костносуставного туберкулеза, Л., 1958; Лагунова И. Г. Рентгеновская семиотика заболеваний скелета, М., 1966; Майкова-Строганова В. С. и Рохлин Д. Г. Кости и суставы в рентгеновском изображении, т. 1 — Конечности, Л., 1957; Многотомное руководство по патологической анатомии, под ред. А. И. Струкова, т. 5, с. 105, 111, М., 1959; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Смольянников А. В. К эволюции огнестрельной раны кости, Арх. патол., т. 8, в. 4, с. 3, 1946.
Г. М. Могилевский; П. Л. Жарков (рент.).
В зависимости от многих условий (обширность остеомиелитического поражения, острота гнойного процесса, локализация очага в кости, вирулентность микрофлоры, реактивность организма, время начала лечения, его эффективность и др.) число, величина и форма секвестров могут быть различными.
При всем их многообразии выделяют следующие виды секвестров:
- кортикальный (корковый) — при некротизации тонкой костной пластинки под надкостницей;
- центральный — при омертвении эндостальной поверхности кости;
- проникающий — при некрозе всей толщи компактного слоя на ограниченном по окружности участке кости;
- тотальный — при некротизации трубчатой кости по всей окружности на значительном протяжении, иногда всей кости;
- циркулярный (венечный) — при некрозе диафиза по всей окружности, но на небольшом участке по длине (секвестр в виде узкого кольца);
- губчатый — при омертвении спонгиозной ткани длинных трубчатых или плоских костей.
Чаще всего встречаются центральные, кортикальные и проникающие секвестры.
По отношению к остеомиелитической полости возможны три варианта расположения секвестра: когда он целиком находится в полости, частично вышел из полости и полностью располагается вне костной полости в мягких тканях. Второй характерной особенностью перехода в стадию хронического остеомиелита является образование секвестральной капсулы, внутри которой обычно располагается уже полностью отторгшийся секвестр, гной, а по внутренним стенкам ее — грануляционная ткань.
Рентгенограмма плеча

Секвестральная коробка с секвестром.
В секвестральной капсуле, (коробке) имеется одно или несколько отверстий, через которые гной из остеомиелитического очага вытекает в свищевые ходы. Секвестры, находящиеся в секвестральной коробке и жидком гное или окруженные грануляциями, практически не рассасываются или этот процесс происходит крайне медленно. Наличие секвестров в остеомиелитических очагах не обязательно.
При переходе острого гематогенного остеомиелита в хронический в пораженной части кости нередко образуется большое количество различной величины полостей без секвестров, в которых также имеются гной и грануляции. Эти остеомиелитические очаги, вкрапленные диффузно по кости, могут соединяться внутрикостно расположенными узкими инфицированными ходами или быть изолированными окруженной оболочкой, представленной в основном фиброзной тканью. Знание этих характерных особенностей патологических изменений в костной ткани совершенно необходимо для выполнения как можно более радикального хирургического вмешательства при хроническом остеомиелите.
Следующая фаза хронического гематогенного остеомиелита — фаза ремиссии, при которой большинство больных отмечают исчезновение болей, улучшение общего состояния, как правило, нормализацию температуры тела, отсутствие лейкоцитоза, умеренное увеличение СОЭ.
Из свищей выделяется небольшое количество гноя, нередко свищи в этой фазе временно закрываются, при этом происходит рубцевание грануляций и прекращение продуцирования гноя. К этой фазе полностью завершаются процессы секвестрации, формирования секвестральной коробки и образования выраженных периостальных костных наслоений.
Длительность ремиссий у больных хроническим остеомиелитом различная: от нескольких недель до многих лет.
Это зависит от многих причин разной значимости: величины и количества секвестров и остеомиелитических полостей, вирулентности патогенных микробов, состояния защитных сил организма, возраста больного, локализации процесса и др. Однако анализ этих причин показывает, что наличие в остеомиелитическом очаге секвестра резко уменьшает шансы на продолжительный период ремиссии. Фаза обострения хронического остеомиелита по клиническим признакам напоминает начало острого остеомиелита, однако воспалительные изменения и степень интоксикации при этом менее выражены.
Остеомиелит челюсти — это инфекционный гнойно-некротический процесс, развивающийся в кости и костном мозге челюсти, а также в окружающих их мягких тканях на фоне предварительной сенсибилизации организма. В прошлой статье речь шла о различных формах острого остеомиелита челюсти, потому теперь рассмотрим хронический остеомиелит челюсти, особенности диагностики и лечения.
Хронический остеомиелит челюсти
Хронический остеомиелит челюсти развивается из невылеченной острой формы заболевания. Такой остеомиелит называется вторично-хроническим. Если же воспалительный процесс изначально протекал вяло и не был так сильно выражен клинически, как острый, — то это первично-хронический остеомиелит.
Хронический остеомиелит, как и острый, может быть инфекционного и неинфекционного происхождения. Первый, в свою очередь, делится на одонтогенный и неодонтогенный.
В соответствии с преобладанием процессов построения или гибели костного вещества выделяют 3 клинико-рентгенологические формы хронического одонтогенного остеомиелита челюстей: продуктивную (без образования секвестров), деструктивную (с образованием секвестров) и деструктивно-продуктивную. Продуктивная форма встречается реже остальных, в основном в молодом возрасте.
Хронический одонтогенный остеомиелит челюсти чаще является вторично-хроническим, рассматривается как осложнение острого одонтогенного остеомиелита. Переход острой стадии заболевания в хроническую в среднем приходится на 4-5 неделю заболевания. К этому времени проявления острого воспаления проходят: спадает отёк окружающих челюсть мягких тканей, количество выделяемого гноя из раны уменьшается, сам гной становится более густым, в ране образуется грануляционная ткань. Общее состояние пациента также нормализуется: температура тела приходит в норму, пациент не жалуется на боль в области поражения, восстанавливается сон и аппетит, анализы крови приближаются к нормальным показателям.

Рисунок 1. Формирование свищевого хода.
Первым клиническим признаком того, что острая стадия не была вылечена, является появление свищей с гноем в области раны. Иногда свищи могут открываться на коже челюстно-лицевой области.
Далее наблюдается образование секвестров, которые в зависимости от размеров либо сами выходят через свищевые ходы (маленькие), либо подлежат удалению челюстно-лицевым хирургом (большие).

Рисунок 2. Образование и отторжение секвестра.
При нарушении оттока гноя и удаления малых секвестров через свищевые ходы хронический процесс обостряется, клиническая картина становится такой же, как и при остром остеомиелите.
Описанная выше картина характерна для деструктивной или деструктивно-продуктивной форм остеомиелита. Для продуктивной формы характерно отсутствие секвестров и увеличение костной ткани в зоне воспаления, встречается только при остеомиелите нижней челюсти.
Диагностика хронического одонтогенного остеомиелита
Диагностика хронического одонтогенного остеомиелита заключается в сборе анамнеза заболевания, осмотре пациента и проведении рентгенографии.
Из анамнеза мы узнаем, что пациент либо болел острым остеомиелитом и не обращался за помощью, либо помощь ему была оказана, но острая форма процесса перешла в хроническую. В обоих случаях проводится дальнейшее обследование пациента.
Клиническая картина очень разнообразна, потому точно охарактеризовать все признаки заболевания тяжело.

Внешне лицо может быть асимметрично из-за отёка мягких тканей или деформации костной ткани. При продуктивной форме асимметрия может быть вызвана увеличением объёма костной ткани.
Открывание рта либо в норме, либо выполняется не в полном объёме, что вызвано воспалительной контрактурой жевательных мышц.
Лимфоузлы в норме или могут быть слегка увеличены и болезненны при пальпации.
При осмотре полости рта определяется воспалительный инфильтрат, гиперемированная слизистая, причинный зуб или лунка удалённого зуба. На слизистой оболочке полости рта или на коже обнаруживаются свищи, через которые зондируются сформированные секвестры. Подвижные при остром остеомиелите зубы менее подвижны в хронической форме заболевания.
Далее проводится рентген-диагностика, предпочтительно ортопантомограмма или рентгенография в двух проекциях (прямой и боковой). При острой форме одонтогенного остеомиелита наблюдается только очаг инфекции – разрежение костной ткани в области верхушки корня причинного зуба. Если заболевание перешло в хроническую форму, на снимке видны секвестры. Но первые проявления заболевания на снимке появляются только к концу 2ой, а иногда и 3ей недели. Выше описана ситуация при деструктивной форме остеомиелита.

Если говорить о продуктивной форме, то секвестрация кости не отмечается. Зато увеличивается количество минерализованной ткани из-за реакции надкостницы. Лицо пациента становится асимметричным, кость в объёме увеличивается.

Хронический одонтогенный остеомиелит верхней челюсти развивается быстрее и протекает легче, чем на нижней челюсти. Секвестры образуются за 3-4 недели, в то время как на нижней челюсти – за 6-8 недель. При разлитом характере заболевания возможна деструкция передней стенки гайморовой пазухи или даже нижнего края глазницы.
Лечение хронического одонтогенного остеомиелита челюсти
Лечение хронического одонтогенного остеомиелита челюсти комплексное, включает в себя хирургическое вмешательство и медикаментозное лечение.
I. При обострении хронического остеомиелита сначала снимаются симптомы острого воспаления. Если причинный зуб ранее не был удалён, то он подлежит удалению на этот раз. Рядом стоящие подвижные зубы трепанируются и шинируются, если не удаляются по показаниям (после оценки их жизнеспособности и рентгеновского исследования). Обязательно проводится санация полости рта, удаляются все хронические источники инфекции для предупреждения осложнений во время последующих мероприятий.
Для облегчения оттока гноя расширяются свищи или раны, проводится первичная хирургическая обработка подкостничных и околочелюстных гнойных очагов.
Важная часть хирургического этапа лечения – секвестрэктомия. После оценки рентгенограммы проводят удаление сформированных секвестров. Удаление проводится через внутри- или внеротовой разрез. Большие секвестры в области тела и ветви нижней челюсти, а также в области подглазничного края и скуловой кости удаляются внеротовым способом. Иногда крупные некротизированные участки кости разламывают на несколько частей для удобства их удаления. Разрезы проводятся по естественным складкам лица для лучшей эстетики.
После удаления секвестров уделяют внимание грануляциям и секвестральной капсуле. Кюретажной ложкой или даже фрезой удаляются патологические ткани до признаков здоровой кости: луночковое кровотечение, белый цвет кости, твёрдая костная ткань.
Свободное пространство заполняется биосинтетическим остеотропным препаратом: колапол, колапан, и др. Рану наглухо зашивают, оставляют дренаж. Швы снимают через 7-10 дней.
II. Далее перейдём к медикаментозному лечению. Как и при других гнойных заболеваниях, проводится этиотропное, патогенетическое и симптоматическое лечение.
Для устранения причины заболевания хирург удаляет причинные зубы. Но инфекция остаётся в крови, потому пациенту выписывают антибактериальные препараты: макролиды, цефалоспорины. Также стоит назначить пациенту противогрибковые средства (дефлюкан по 150мг 1 раз в неделю).
Так как иммунитет пациента снижен, рекомендовано назначение иммунных препаратов, таких как тималин, Т-активин, левомизол, стафилококковый анатоксин.
При обширных повреждениях костной ткани пациенту рекомендована щадящая диета для предотвращения патологического перелома челюсти.
Для снижения симптомов воспаления проводится дезинтоксикационная, противовоспалительная терапия. Пациенту индивидуально подбираются упражнения ЛФК и физиотерапия для восстановления функций.
Хронический остеомиелит челюсти. Исходы и осложнения
- Благоприятный — при своевременном обращении пациента к челюстно-лицевому хирургу и адекватном лечении возможно полное выздоровление пациента.
- Неблагоприятный – при недостаточном лечении и позднем обращении пациента к врачу может произойти:
- Обострение заболевания,
- Деформация челюсти,
- Перелом челюсти — происходит при незначительном физическом воздействии, от которого здоровая челюсть не пострадала бы,
- Осложнения остеомиелита:
- Абсцессы и флегмоны мягких тканей лица,
- Тромбоз лицевых сосудов и кавернозного синуса,
- Медиастинит,
- Летальный исход.
Профилактика остеомиелита челюсти
Профилактика остеомиелита челюсти заключается в лечении кариеса и его осложнений как источников инфекции, своевременном обращении к врачу-стоматологу, периодическом посещении стоматолога с целью профосмотра, укреплении общего здоровья пациента.
Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
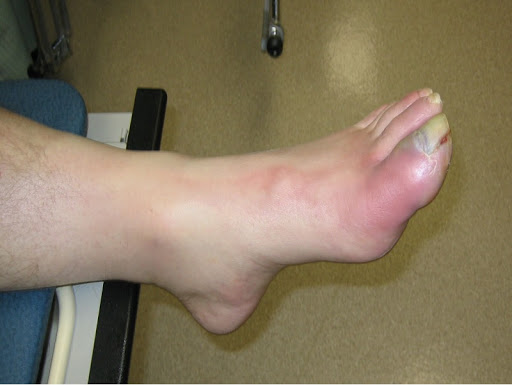
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
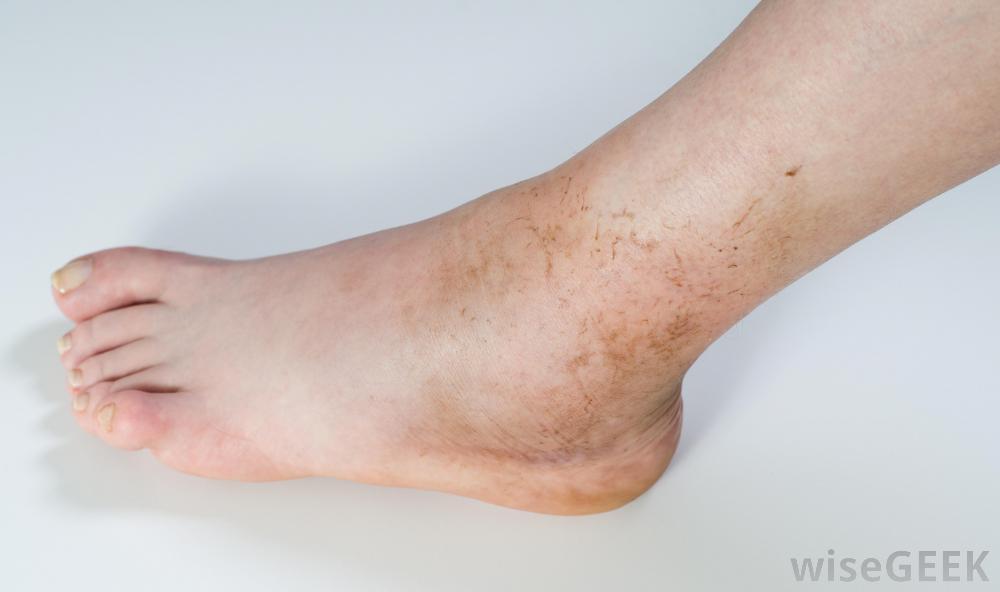
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
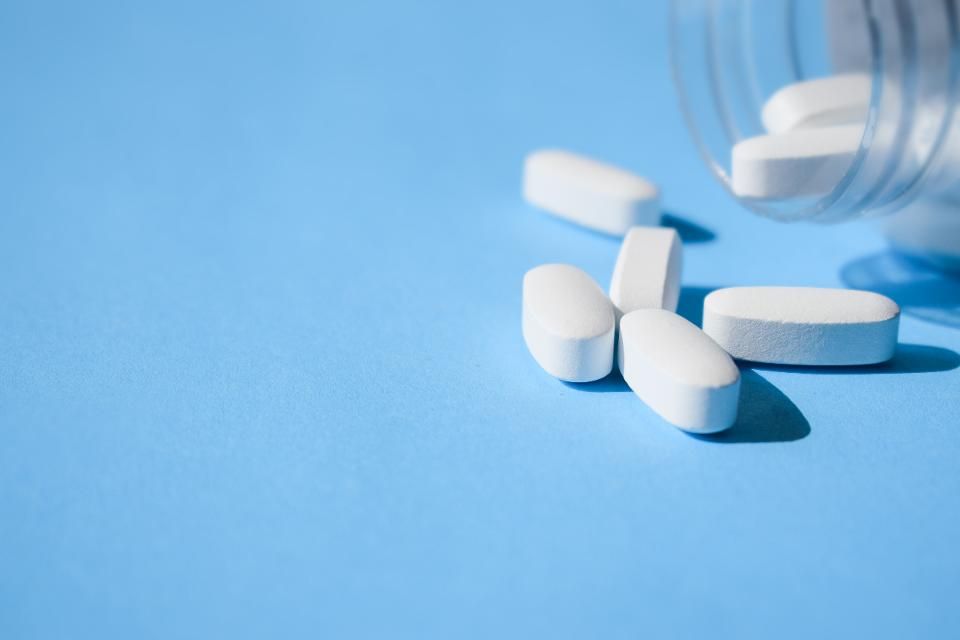
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.
Читайте также:


