Что такое спирохета borrelia
Болезнь Лайма (клещевой боррелиоз) широко распространена в Северном полушарии. Причиной развития заболевания являются бактерии рода Borrelia типа спирохет, которые передаются человеку с укусами иксодовых клещей. Жар, головная боль, усталость и характерная кожная сыпь (мигрирующая эритема) — первые симптомы заболевания. При определенной генетической предрасположенности возможно поражение мышцы сердца, суставов, глаз и нервной ткани. На ранних стадиях заболевания лечение антибиотиками оказывается эффективным. Неадекватное и несвоевременное лечение часто приводит больного к инвалидности.
Рис. 1. На фото самка иксодового клеща.
Эпидемиология клещевого боррелиоза
Болезнь Лайма носит природно-очаговый характер. Переносчиками спирохет являются иксодовые клещи: Ixodes persulcatus (клещ таежный) и Ixodes ricinusи (клещ лесной европейский или собачий) в Европе и клещи Ixodes damini в США.
Болезнь Лайма регистрируется на всех континентах планеты, кроме Арктики и Антарктики. Заболевание постоянно проявляется в Ленинградской, Тверской, Ярославской, Костромской, Калининградской, Пермской и Тюменской областях. Пастбищные клещевые боррелиозы регистрируются в Уральском, Западносибирском и Дальневосточном регионах. Ежегодно в Российской Федерации регистрируется до 8 тысяч больных клещевым боррелиозом. До 1 тысячи больных регистрируется в Москве и Московской области.
Грызуны, птицы, овцы, крупный рогатый скот и собаки — источники инфекции. Иксодовые клещи — переносчики инфекции.
Рис. 2. На фото иксодовый таежный клещ (Ixodes persulcatus). Самец (слева) и самка (справа). У них мощный панцирь и четыре пары ног. В отношении человека особо агрессивно ведут себя именно таежные клещи.
Рис. 3. Пастбищные клещи.
Клещи являются переносчиками как спирохет рода боррелий, так и вирусов клещевого энцефалита.
Возбудитель клещевого боррелиоза — спирохета
В 1984 году Р. Джонсон описал новый вид спирохет рода боррелий семейства Spirochaetaceae — Borrelia burgdorferi. Бактерии названы в честь микробиолога W. Burgdorfer, который в 1981 году впервые выделил этот вид боррелий из кишечника иксодовых клещей.
Рис. 4. На фото слева Амедей Боррель (1867–1936). В начале ХХ века изучал род спирохет, названных в его честь боррелиями. На фото справа микробиолог W. Burgdorfer. В 1981 году впервые выделил вид боррелий из кишечника иксодовых клещей. С этого времени возбудитель боррелиоза называется Borrelia burgdorferi.
Рис. 5. На фото спирохеты рода Borrelia burgdorferi (боррелии). Бактерии очень мелкие. Они имеют вид извитой спирали, вокруг осевой нити которых расположена цитоплазма. В тканях бактерии присутствуют в небольшом количестве.
Рис. 6. Клещи имеют огромные, занимающие длину всего тела слюнные железы. В первый момент укуса выделенная слюна прочно приклеивает хоботок к коже. Жидкая часть слюны обезболивает ранку, разрушает сосудистую стенку и подавляет иммунную реакцию организма хозяина.
Рис. 7. Самка энцефалитного клеща до и после насасывания крови.
Клещевой боррелиоз и клещевой энцефалит — два разных инфекционных заболевания, причиной которых являются иксодовые клещи.
Патогенез клещевого боррелиоза
При укусе инфицированными клещами спирохеты рода Borrelia несколько дней размножаются в коже на месте укуса и далее распространяются с током крови и по лимфатическим сосудам по всему организму, инфицируя внутренние органы (сердце, головной мозг, суставы и др.) и соседние участки кожи. Большая часть боррелий гибнет. Токсины, которые при этом выделяются, сенсибилизируют организм и вызывают воспалительно-аллергические реакции. В организме инфицированного повышается выработка антител — вначале IgM, чуть позже — IgG. При прогрессировании заболевания все больше вырабатывается антигенов боррелий, в ответ на это в крови повышается количество иммунных комплексов. Оседая на внутренних органах, иммунные комплексы вызывают образование воспалительных инфильтратов. К воспалительным инфильтратам из крови устремляются нейтрофилы, провоцирующие длительно текущее воспаление с последующим разрушением структур органов и тканей.
Боррелии способны проникать в клетки организма человека и там сохраняться длительное время (до 10 лет), что обуславливает хроническое течение заболевания.
Рис. 8. Клещи имеют хоботок, который при укусе прочно приклеивается слюной к коже. Хоботок снабжен множеством шипов, направленных назад.
Стадии и симптомы боррелиоза
После укуса инфицированного клеща и проникновения боррелий в кожные покровы человека развивается заболевание, течение которого последовательно проходит три стадии.
Больной клещевым боррелиозом для окружающих не опасен.
Клещевой боррелиоз в первой стадии развития заболевания характеризуется локальными проявлениями и симптомами интоксикации, которые проявляются в период от 1 до 20 дней (по некоторым авторам от 2 до 32 дней) от момента укуса клеща и длится 4 — 6 недель.
Третья часть больных часто либо не помнят, либо отрицают факт укуса клеща. Повышенная температура тела, слабость, утомляемость, сонливость, мышечные и суставные мигрирующие боли и покраснение в месте укуса клеща — основные симптомы боррелиоза в этот период. Повышенная температура тела длится 2 — 7 дней.
Из места укуса боррелии попадают в лимфатическую систему и кровь и разносятся по всему организму, поражая различные внутренние органы, лимфатические узлы и суставы. Передвигаясь по нервным волокнам, бактерии проникают в головной и спинной мозг. При адекватном и своевременном лечении острая фаза заболевания заканчивается излечением. В обратном случае инфекция приобретает хроническое течение.
Штаммы боррелий, встречающиеся в Западной Сибири часто не вызывают у человека развитие острой инфекции. Болезнь сразу приобретает хроническое течение.
Мигрирующая эритема — основной симптом боррелиоза. В области укуса клеща у 70% больных появляется покраснение (эритема), припухлость (папула) и болезненность. Больные часто отмечают нарушение чувствительности в зоне укуса и чувство стягивания. Эритема постоянно увеличивается в размерах, имеет ярко-красный ободок и светлую внутреннюю часть. Внешний вид эритемы напоминает кольцо. Иногда появляется несколько колец. Форма мигрирующей эритемы округлая неправильная. Она может достигать до 60 см. в диаметре и более. Светлая внутренняя часть эритемы со временем приобретает синюшный оттенок. Место укуса покрывается корочкой, при заживлении на месте корочки появляется рубец.
У части больных появляются небольшого размера кольцевидные высыпания на лице воспаляется слизистая оболочка глаз. Иногда мигрирующая эритема напоминает рожистое воспаление.
Через 2 — 4 недели от начала заболевания либо наступает выздоровление и эритема исчезает, либо болезнь приобретает хроническое течение.
На месте бывшей эритемы отмечается повышенная пигментация, кожные покровы сухие, часто отмечается шелушение.
У 2 — 20% больных клещевой боррелиоз протекает в безэритематозной форме.
Рис. 9. На фото мигрирующая эритема — основной симптом боррелиоза в начальной стадии заболевания.
Рис. 10. Внешний вид эритемы напоминает кольцо. Иногда появляется несколько колец.
Рис. 11. На фото мигрирующая эритема на лице и коже туловища.
При распространении боррелий по всему организму с током крови или по лимфатическим сосудам боррелии в первую очередь поражают сердце, нервную систему или суставы. Симптомы поражения этих органов развиваются через 1,5 месяца от момента укуса клеща. Длительность 2-й фазы составляет около полугода.
При отсутствии мигрирующей эритемы у больных после укуса инфицированного боррелиями клеща болезнь Лайма во 2 и 3 фазах протекает тяжело.
Признаки поражения сердца развиваются спустя несколько недель после укуса инфицированного клеща. Появляются боли в области сердца, нарушается сердечный ритм, развиваются атриовентрикулярные блокады. Поражается сердечная мышца и перикард. Развивается дилятационная миокардиопатия. Сжимающие боли за грудиной, сердцебиение, одышка, головокружение — основные симптомы боррелиоза при поражении сердца.
Периодические (преходящие) костно-суставные боли — основные симптомы боррелиоза при поражении костно-мышечной системы во второй фазе заболевания.
При инфицировании человека боррелии, распространяясь по всему организму, попадают в нервные волокна, и далее, передвигаясь по ним, проникают в головной и спинной мозг. В этот период регистрируются симптомы поражения оболочек мозга (менингит), менингоэнцефалита и поражения периферической нервной системы.
В 5 — 15% случаев признаки поражения оболочек мозга регистрируются в период развития мигрирующей эритемы. Сильная головная боль, неоднократная рвота, светобоязнь, повышенная чувствительность к раздражителям — основные симптомы болезни Лайма, характерные для поражения нервной системы в начальном периоде.
Одними из первых появляются боли по ходу нервов (невралгии), боли в области нервных сплетений (плексалгии) и корешков спинного мозга, явления менингита, изолированное поражение лицевого нерва.
Рис. 13. На фото изолированное поражение лицевого нерва.
Спустя несколько месяцев (или лет) от момента начала заболевания развиваются поздние проявления клещевого боррелиоза. Хронический боррелиоз развивается у десятой части больных. В этот период развившиеся артриты и поражение сердца часто сочетаются с поражением нервной системы. У части больных развивается атрофический дерматит.
Липопротеиды, которые входят в состав боррелий, запускают в организме больного целый каскад клеточных реакций, что приводит к развитию воспаления в суставах, рассасыванию костной ткани и деструкции хряща. Отмечается краевое разрастание костной ткани (остеофиты). Типичным для болезни Лайма является поражение крупных суставов. У части больных в процесс вовлекаются мелкие суставы. Поражение суставов при боррелиозе регистрируется у 1/3 больных.
Распространенные дерматиты, атрофические акродерматиты (поражение кожи конечностей), склеродермоподобные изменения — поражения кожи, которые отмечаются на 3-й стадии заболевания.
Рис. 14. На фото поражение кожи нижней конечности при болезни Лайма — хронический атрофический дерматит (слева) и склеродермоподобные изменения кожи (справа).
Акродерматит начинается постепенно. От начала заболевания до проявления кожных поражений проходит от 1 до 8 — 10 лет. На коже (чаще всего нижних конечностей), коленях, локтях, подошвах появляются цианотично-красные пятна или инфильтраты. Отмечается увеличение регионарных лимфоузлов. Иногда в процесс вовлекается кожа туловища. Акродерматит развивается медленно, постепенно. Болезнь персистирует много лет, постепенно переходя в склеротическую форму. Кожа истончается и приобретает вид папиросной бумаги.
Рис. 15. На фото поражение кожи при хроническом боррелиозе.
Доброкачественная лимфоцитома — одно из проявлений клещевого боррелиоза. Она появляется в ответ на укус клеща. Имеет вид плотного узелка малинового цвета или группы узелков. Чаще всего доброкачественные лимфоцитомы локализуются на мочке уха, ареолах молочных желез, сосках, лице, гениталиях и в паховых областях. Течение заболевания волнообразное. Длительность течения составляет от нескольких месяцев до нескольких лет.
Рис. 16. На фото доброкачественная лимфоцитома в виде единичного плотного инфильтрата малинового цвета (слева) и группы узелков (справа).
Боррелии, распространяясь по всему организму из первичного очага с током крови, способны поразить любой орган. Описаны заболевания органов зрения, глотки, легких, печени, селезенки, яичек и почек.
Частота поражения нервной системы (нейроборрелиоз) колеблется от 10 до 60% и зависит от распространения определенных геновидов боррелий на территории Российской Федерации. Наибольшее число больных (43 — 64%) с нейроборрелиозом отмечается в Северо-Западном регионе и Центре России.
Воrreliа burgdorferi способна поражать нервную систему на любой стадии заболевания
Хронический энцефаломиелит, спастический парапарез, атаксия, расстройства памяти, деменция, радикулопатии, полиневропатии, парестезии — поздние проявления поражения нервной системы, которые регистрируются в 4 — 20% случаев.
При множественных укусах клещей, отсутствии у больных мигрирующей эритемы в местах укусов клещей, раннем развитии признаков диссеминации, несвоевременном или неполноценном лечении, вероятность развития нейроборрелиоза особенно велика.
Чаще болезнь Лайма протекает волнообразно, реже носит постоянно рецидивирующий характер.
Поздний нейроборрелиоз проявляется через 1,5 — 17 лет после укуса инфицированного клеща. В этот период боррелии пребывают в неактивном состоянии. Активация возбудителей приводит к развитию нейроборрелиоза.
Диагностика боррелиоза
Клиническая картина заболевания, эпидемиологические данные и подтверждение заболевания результатами серологического исследования — основа диагностики боррелиоза. В пораженных органах боррелии можно выявить с помощью электронной микроскопии. При малом количестве бактерий перспективным является метод ПЦР.
Ранняя диагностика заболевания и адекватное лечение способствует быстрому выздоровлению.
Рис. 17. Мигрирующая эритема, которая появляется в зоне укуса клеща — важный диагностический признак заболевания.
Лечение боррелиоза
Уничтожение боррелий в организме больного — первостепенная врачебная задача. Из-за несвоевременного и неадекватного лечения заболевание принимает хроническое течение и нередко заканчивается инвалидизацией больного.
При лечении боррелиоза применяются антибиотики тетрациклинового ряда (Доксициклин).
Снижение установленной врачом дозы антибиотика и кратности приема недопустимо!
При хроническом течении заболевания назначаются препараты группы пенициллина (Бензилпенициллин, Амоксициллин) или цефалоспорины (Цефтриаксон). При сочетании боррелиоза и клещевого энцефалита назначается гамма-глобулин.
При лечении боррелиоза обязательным является применение препаратов, корректирующих работу внутренних органов и систем:
- при лихорадочном синдроме и интоксикации проводятся мероприятия, направленные на дезинтоксикацию организма,
- при менингите проводится дегидратация,
- нестероидные противовоспалительные препараты и физиолечение назначаются при невритах и болях в суставах,
- назначаются препараты для поддержки работы сердца,
- проводится борьба с иммунодефицитом,
- при аллергических проявлениях проводится десенсибилизирующая терапия,
- назначаются общеукрепляющие средства, адаптогены, проводится витаминотерапия.
Инвалидизация больных чаще всего возникает вследствие поражения суставов и нервной системы.
Профилактика клещевого боррелиоза
Специфическая профилактика клещевого боррелиоза не разработана. Правильное применение мер индивидуальной защиты — основа профилактики заболеваний, вызванных укусами клещей — клещевого боррелиоза и клещевого энцефалита.
Рис. 18. Правильная одежда предотвращает от заползания клещей на кожные покровы человека и собаки.
Рис. 19. Эффект отпугивания клещей при правильном использовании репеллентов и акарицидных средств достигает 95%.
Рис. 20. Удаленного клеща помещают в сухую чистую пробирку (пузырек или баночку). С целью создания в емкости необходимой влажности, в нее помещается смоченная в воде гигроскопическая бумага или салфетка. Хранение и доставка клеща на исследование проводится в течение первых 2-х суток.
Рис. 21. Доксициклин предупредит развитие болезни Лайма.
- клещевой боррелиоз и клещевой энцефалит являются двумя разными инфекциями,
- вакцины, иммуноглобулин и противовирусные препараты применяются только с целью профилактики клещевого энцефалита.
Клещи могут являться переносчиками сразу двух заболеваний — клещевого боррелиоза и клещевого энцефалита. Инфицированность клещей вирусами клещевого энцефалита редко достигает 5%, а инфицированность боррелиями составляет около 30%.
Диспансеризация при клещевом боррелиозе
Наблюдение за лицами, переболевшими боррелиозом, длится 2 года. Частота обследования больных составляет: 3, 6, 12 месяцев и далее обследование больного производится через два года.
Боррелиоз и беременность
Беременные, инфицированные боррелиями, чаще всего рожают здоровых детей.
В медицинской литературе:
- описаны случаи врожденного боррелиоза. Причиной смерти новорожденных, инфицированных боррелиями, являются врожденные пороки сердца и кровоизлияния в мозг. На вскрытии боррелии обнаруживаются во многих внутренних органах, в том числе в легких, сердце и печени;
- наблюдались случаи мертворождения и внутриутробной гибели плода;
- есть предположения, что боррелиоз является причиной токсикоза беременных.
После перенесенного клещевого боррелиоза формируется кратковременный и непрочный иммунитет. Антитела в организме человека сохраняются короткое время
Симптомы клещевого боррелиоза многообразны. Своевременно начатое и адекватное лечение боррелиоза в большинстве случаев приводят к излечению. Болезнь Лайма чаще встречается в виде хронической формы. Поражения разных органов (чаще суставов, сердца и центральной нервной системы) при хроническом течении заболевания нередко приводят к инвалидизации больных.
Таксономический порядок спирохеты объединяет в себе три основных рода грамотрицательных микроорганизмов, имеющих спиралевидную форму тела. Все спирохеты – прокариоты (безъядерные одноклеточные), размножаются поперечным делением и вырабатывают эндотоксины. Именно они являются возбудителями таких опасных болезней, как тиф, лептоспироз и сифилис. Сегодня фармацевтика предлагает ряд медикаментозных способов лечения болезней, связанных с заражением спирохетами, однако ни одно из лекарств не способно полностью восстановить тот ущерб, который бактерии успевают причинить человеческому организму в случае несвоевременного обращения к врачам.
Общие признаки
Спирохеты – типичные представители царства прокариот. Они имеют ряд общих признаков, присущих всем бактериям:
- очень маленькие размеры;
- отсутствие оформленного клеточного ядра;
- прочная клеточная оболочка из муреина;
- отсутствие таких клеточных органелл, как митохондрии, эндоплазматический ретикулум и т.д.
Не следует путать бактерий и простейших эукариотов (одноклеточные грибы, амебы, инфузории, лямблии и т.д.). Простейшие – представители царства ядерных (эукариотических) организмов и имеют целый ряд индивидуальных характеристик. Они в десятки раз больше бактерий, имеют ядро с наследственной информацией, а их жизненный цикл полностью отличается от жизни бактерии.
Таксономия
Расположение (таксономия) спирохет в иерархии органического мира выглядит следующим образом:
- Царство – прокариоты;
- Домен – бактерии;
- Тип – Spirochaetae;
- Класс – Spirochaetes;
- Порядок – спирохеты.
Порядок объединяет три рода одноклеточных: боррелии, лептоспиры и трепонемы. Каждый род включает в себя несколько видов спиралеобразных грамотрицательных бактерий-сапротрофов (добывают себе жизненную энергию за счет разложения органических тканей).
Классификация спирохет считается незаконченной, поскольку до сих пор ученые по всему миру продолжают находить микроорганизмы, которые по своей морфологии и биохимическим свойствам могут быть отнесены к одному из родов спирохет. Так, в начале 2014 года чилийские микробиологи открыли новый вид: Borrelia chilensis. Этот вид опасен как для животных, так и для людей. От уже известных боррелий чилийские микроорганизмы отличаются своим геномом.
Спирохеты обитают в почве, в воде, а также могут инфицировать человека и животных. Переносчиками некоторых видов являются насекомые. Болезни, связанные с поражением организма бактериями из порядка спирохет, зачастую именуются одним названием – спирохитозы.
Морфология
Морфология спирохет изучается с использованием техник микроскопирования. Патогенные спирохеты – грамотрицательные бактерии и, соответственно, они не окрашиваются по Граму.
Основные методы выявления спирохет – окрашивание по Романовскому – Гимзе и контрастирование по Бури. Одним из признаков вирулентности (опасности для человеческого организма) спирохеты является её подвижность. Характер подвижности спирохет изучается при помощи темнопольной или фазово-контрастной микроскопии.
Темнопольная микроскопия дает возможность изучать строение спирохет благодаря регистрации только того света, который рассеивает исследуемый микроорганизм. Для этого метода используются микроскопы с обычными объективами и специальные конденсаторы. При фазово-контрастной микроскопии бактерии выявляют не окрашиванием, а по показателям преломления интенсивности света и по изменению фазы световых волн. Для этого метода также используется микроскоп, специальный объектив и конденсаторы. Таким образом, подвижность спирохет изучают не по окраске, а по световым эффектам.
Основные морфологические признаки спирохет:
- штопорообразность;
- отсутствие жгутиков;
- движение за счет вращения вокруг собственной оси;
- форма клетки – протоплазматический цилиндр.
Род спирохет (боррелии, трепонемы или лептоспиры) определяется по параметрам завитков. Извитую форму имеют спириллы и спирохеты. Спириллы – также грамотрицательные бактерии. Основное морфологическое отличие спирилл от спирохет – наличие у них жгутиков, и именно эти жгутики обеспечивают движение спириллы. Спириллы живут в воде, и среди них нет патогенных для человека видов.
Морфологические особенности спирохет являются важными дифференциальными признаками, поэтому микроскопия является основным направлением лабораторной диагностики спирохетоза.
Биохимические признаки
Спирохеты – хемоорганотрофные микроорганизмы. Источником энергии и углеводов для них являются органические соединения.
По типу дыхания боррелии и трепонемы являются облигатными анаэробами (в присутствии кислорода эти микроорганизмы погибают), а вот лептоспиры – факультативными анаэробами, они могут жить как в кислородной среде, так и в бескислородной.
Спирохеты сложно культивируются в лабораторных условиях. Для их роста в питательные среды необходимо добавлять органическую сыворотку и тканевые экстракты. Спирохеты очень медленно растут (несколько дней). Температура инкубирования – 33-37°С.
Опасность для здоровья человека
Эти микроорганизмы вызывают у человека ряд опасных для жизни и здоровья заболеваний.
Боррелиозы или возвратные тифы – заболевания, вызванные патогенными боррелиями. Делятся на две группы:
- эпидемический, или вшивый, возвратный тиф (возбудитель – боррелия рекуррентис) – передается от человека к человеку;
- эндемический, или клещевой, возвратный тиф – передается от насекомых человеку и между людьми.
Тифы – группа тяжелых бактериальных заболеваний человека, которые характеризуются лихорадкой, интоксикацией, помрачнением сознания, сосудистыми расстройствами и кожными высыпаниями.
Возвратные тифы – острые инфекционные заболевания, с характерными приступами лихорадки и бестемпературных периодов (апирексии).
Возбудитель попадает в лимфатическую систему человека и размножается, после чего проникает в кровь. В крове боррелии частично погибают и высвобождают яд (эндотоксин). Наличие эндотоксинов в крови провоцирует менингит, геморрагический инфаркт в печени и селезенке.
Через семь-десять дней после инфицирования организм человека вырабатывает антитела к боррелиям, и те в большинстве своем гибнут. Наступает период улучшения состояния больного. Но оставшиеся боррелии дают новое потомство, и происходит повторное заражение крови. Такое противостояние организма и инфекции может длиться несколько недель (до 10 возвратных заражений).
Обнаружение боррелий в крови больного осуществляется с помощью простого общего анализа крови из пальца.
Лептоспироз – острое природно-очаговое инфекционное заболевание, для которого характерна интоксикация, волнообразная лихорадка, поражение кровеносных капилляров, почек, печени, центральной нервной системы.
Возбудители лептоспироза (лептоспиры) обитают в таких средах:
- заболоченные местности;
- леса и поймы рек;
- крупный рогатый скот, дикие животные.
Инфекция передается контактным путем при уходе за больными людьми или животными, а также при употреблении зараженной воды и пищи.
Заражение происходит за счет подвижности бактерий и внедрения лептоспир в организм через поврежденную кожу или слизистые. Отравление организма происходит в результате продуцирования лептоспирами эндотоксинов, которые вызывают отмирание кожных клеток и разложение органических тканей, в том числе и капиллярных, что, в свою очередь, вызывает кровоизлияния.
Трепонемы (бледные спирохеты) вызывают такое тяжелое заболевание, как сифилис. Сифилис был завезен в Европу из Америки Колумбом.
На данный момент биологические свойства бледной трепонемы плохо изучены. Невыявленными остаются ферменты, которые запускают процессы заражения организма человека.
Плохая изученность трепонемы связана с тем, что до сих пор микробиологи не смогли подобрать подходящую среду для искусственного культивирования бледных спирохет. Биологические свойства, которые трепонемы проявляют на искусственных средах, совершенно не похожи на те, которые эти же бактерии проявляют, находясь в организме человека. Таким образом, остаются неизученными биохимические свойства трепонемы и её антигенные свойства.
Заражение происходит от больного человека через слюну, сперму, кровь, молоко. Восприимчивость организма к возбудителю очень высокая – до 70%.
Протекание болезни делится на несколько периодов:
- первичный сифилис – образование язвы в месте внедрения патогена;
- вторичный сифилис – розовато-красные высыпания (сифилиды) на коже, больной становится заразен;
- третичный сифилис – образование гумм, которые сдавливают, а после разрушают внутренние органы.
При своевременном обращении пациента к специалистам сифилис хорошо поддается лечению. Хотя в прежние времена поводов для оптимизма было меньше.
Менее опасным видом трепонем является спирохета Венсана, ее еще называют зубная спирохета. Это спиралевидная бактерия, которая обитает на слизистых оболочках верхних дыхательных путей человека и при снижении иммунитета может спровоцировать фузоспирохетоз (гингивиты, стоматиты и т.д.).
Спирохеты – опасные возбудители и, несмотря на современные достижения медицины и фармацевтики, могут нанести серьезные урон здоровью человека. Поэтому, если есть подозрения на инфицирование, необходимо немедленно обращаться к врачам для определения причины нездоровья.
Работаю врачом ветеринарной медицины. Увлекаюсь бальными танцами, спортом и йогой. В приоритет ставлю личностное развитие и освоение духовных практик. Любимые темы: ветеринария, биология, строительство, ремонт, путешествия. Табу: юриспруденция, политика, IT-технологии и компьютерные игры.
Клещевой энцефалит — опасное вирусное заболевание, поражающее центральную нервную систему, — вряд ли нуждается в представлении, особенно в связи с недавним всплеском заболеваемости. А вот к проблеме другой, но уже бактериальной, инфекции, также переносимой клещами, внимание врачей и ученых России было привлечено сравнительно недавно
В России боррелиоз (или болезнь Лайма, как ее называют в США) был впервые серологически (т. е. на основе наличия специфических антител) выявлен сотрудниками научно-исследовательского института эпидемиологии и микробиологии им. Н. Ф. Гамалеи РАМН под руководством Э. И. Коренберга в 1985 г. Но только в 1991 г. иксодовые клещевые боррелиозы (ИКБ) были включены в официальный государственный перечень заболеваний, регистрируемых на территории России.
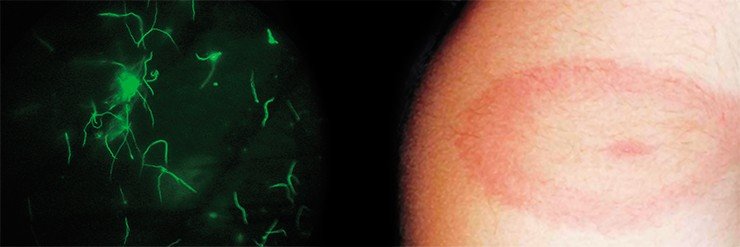
Наиболее распространенным этот недуг признан в США: ежегодно там заболевает более 16 тыс. человек. Рост заболеваемости боррелиозом в настоящее время наблюдается и во многих странах Европы.
Возбудитель — спирохета
Уже из самого названия видно, что переносчиками этой болезни, также как и клещевого энцефалита, являются клещи. В США болезнь Лайма переносят клещи Ixodes scapularis (в 1982 г. американский исследователь В. Бургдорфер именно от этих клещей впервые изолировал самих инфекционных агентов — боррелий); в Европе эту функцию выполняют клещи Ixodes ricinus, а у нас — печально известные таежные клещи Ixodes persulcatus.
Возбудитель боррелиоза — спирохета комплекса под пышным латинским названием Borrelia burgdorferi sensu lato (s. l.) — состоит в близком родстве с трепонемой — возбудителем всем известного сифилиса — и лептоспирой — возбудителем лептоспироза, серьезного заболевания, которому подвержены многие виды животных, и человек в том числе. Все перечисленные спирохеты имеют сходный внешний вид и по форме напоминают извитую спираль.
К сегодняшнему дню на основании генетических и фенотипических различий выделено 12 видов боррелий, но опасными для человека до недавнего времени считалось только три вида: B. burgdorferi sensu stricto (s.s.), B. afzelii и B. garinii. Однако в последнее время появились сообщения, что от больных ИКБ был выделен еще один вид — B. spielmanii, что говорит о возможной патогенности и этого вида.
Боррелии способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер, защищающий кровеносные сосуды мозга
Боррелии распространены по регионам мира неравномерно. В России основное эпидемиологическое значение имеют два вида — B. afzelii и B. garinii, которые обнаружены в обширной лесной зоне от Прибалтики до Южного Сахалина.
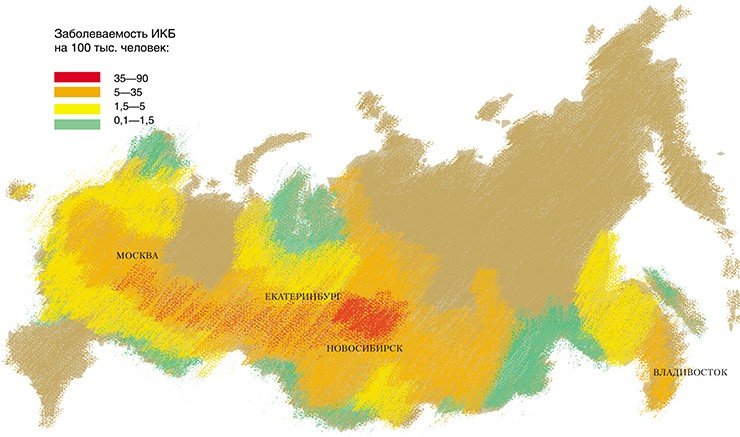
В Институте химической биологии и фундаментальной медицины изучение боррелий было начато в 2000 г. Исследования, проведенные совместно с Институтом систематики и экологии животных СО РАН, направленные на выявление видового разнообразия боррелий, циркулирующих в природных очагах ИКБ Новосибирской области, позволили установить ряд фактов. Помимо широко распространенных B. afzelii и B. garinii были обнаружены редко встречающиеся генетические варианты этих видов.
Согласно данным световой микроскопии, зараженность таежных клещей боррелиями на территории Новосибирской области составляет 12—25 %. При микроскопическом исследовании фиксированных и витальных препаратов боррелии были выявлены как у взрослых клещей, собранных с растений, так и у частично или полностью напитавшихся личинок и нимф.
Проникнув в тело млекопитающего вместе со слюною клеща, спирохеты начинают усиленно размножаться в кожных покровах на месте укуса. Они способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер: размножаясь в спинномозговой жидкости, боррелии становятся причиной тяжелых нейроинфекций.
Первая стадия — обратимая
Иксодовый клещевой боррелиоз — полисистемное заболевание, при котором возможны поражения кожи, опорно-двигательного аппарата, нервной и сердечно-сосудистой систем. Характер клинических проявлений заболевания зависит от его стадии. Условно выделяют три стадии боррелиозной инфекции, хотя четко различить их не всегда удается. Заболевание, как правило, развивается последовательно, переходя из одной стадии в другую.
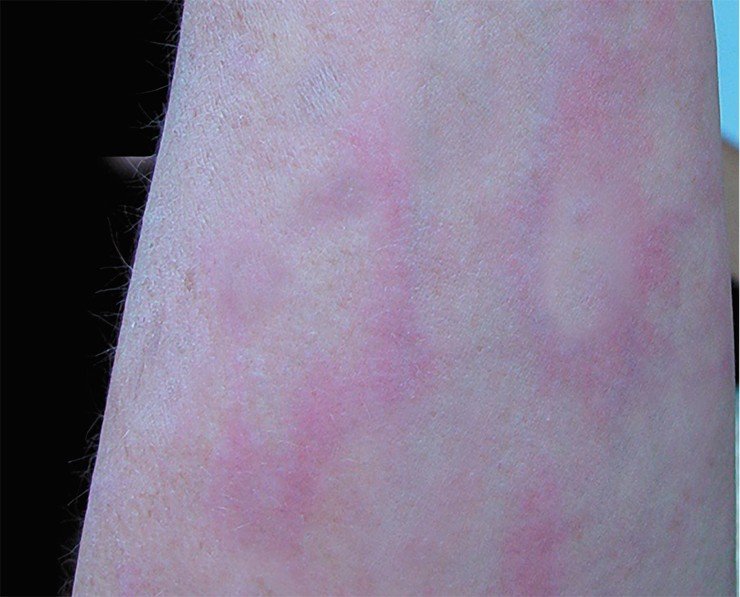
Первая стадия длится от 3 до 30 дней. За этот отрезок времени на коже (в области укуса клеща) вследствие воспалительной реакции может появиться красное кольцо, которое так и называется: кольцевая мигрирующая эритема. Начинается она с небольшого пятна в месте присасывания клеща, которое постепенно мигрирует к периферии. В типичных случаях центр пятна светлеет, а периферические участки образуют яркий красный валик в виде кольца неправильной формы диаметром до 15 см.
Исследования кожных проб, взятых из разных участков эритемы, свидетельствуют о том, что в центре эритемного кольца боррелии практически отсутствуют, но, как правило, они всегда обнаруживаются на периферии. По сравнению с другими воспалительными изменениями эритема может сохраняться на коже в течение достаточно длительного промежутка времени.

Примерно у четверти больных кожные проявления заболевания сопровождаются такими симптомами, как: озноб, сонливость, мышечная слабость, боли в суставах и увеличение лимфатических узлов. Это сигнализирует о том, что боррелии распространяются по организму. Однако у большинства больных с эритемой ранние стадии болезни не сопровождаются симптомами интоксикации. К тому же, существует и так называемая безэритемная форма, которая, как правило, начинается остро и осложнена высокой температурой, болью в суставах и головной болью.

Также нужно отметить, что отсутствие симптомов болезни в первое время после укуса клеща не исключает развития болезни в будущем. При проведении своевременного лечения на первой стадии заболевания возможно полное выздоровление.
Лечение поздней стадии боррелиоза, развивающейся через полгода — год после заражения, требует длительного курса антибактериальной терапии. И борьба с хронической болезнью не всегда бывает успешной
Вторая стадия боррелиоза развивается в среднем через 1—3 месяца после инфицирования. К этому времени боррелии с током крови и лимфы попадают в различные органы и ткани, такие как: мышцы, суставы, миокард, спинной и головной мозг, а также селезенка, печень, сетчатка глаза, — и поражают их. Вот почему данную стадию характеризует столь значительное разнообразие клинических проявлений заболевания: неврологических, сердечных, кожных и т. д.
Признаки поражения нервной системы проявляются в виде менингита, моно- и полиневритов, очень часто — неврита лицевого нерва и др. Многие из этих симптомов могут наблюдаться одновременно. Наиболее частым неврологическим проявлением можно назвать менингополирадикулоневрит (синдром Баннаварта), характеризующийся парезом лицевого нерва. Кроме того, на этой стадии у некоторых больных могут появиться вторичные эритемы.
Наконец, третья стадия боррелиоза развивается через полгода — год после проникновения инфекции в организм. Чаще всего встречаются поражения суставов (хронический артрит), кожи (атрофический акродерматит) и хронические поражения нервной системы (хронический нейроборрелиоз). Лечение поздней стадии боррелиоза требует длительного курса антибактериальной терапии, однако впоследствии у некоторых больных с артритами признаки хронической инфекции наблюдаются в течение месяцев и даже нескольких лет после курса лечения антибиотиками.
Иммунный ответ
В развитие боррелиозной инфекции, как правило, вовлечено несколько патогенных механизмов. Некоторые синдромы, такие как менингит и радикулит, вероятно, отражают результат прямой инфекции органа, а вот артрит и полиневрит могут быть связаны с непрямыми эффектами, вызванными вторичным аутоиммунным ответом.
Иммунный ответ организма на боррелиозную инфекцию проявляется по-разному. Для контроля над распространением инфекции организм использует как врожденный (неспецифическая резистентность), так и адаптивный специфический иммунный ответ, т. е. выработку специфических антител против инфекционного агента. В течение первых двух недель после начала болезни у большинства пациентов действительно обнаруживаются иммуноглобулины против определенных антигенов боррелий — инфекционных белков, запускающих в организме механизм иммунного ответа.
Еще в 90-х гг. прошлого века в США были проведены первые исследования, направленные на разработку антиборрелиозной вакцины. Но и на сегодняшний день эффективной вакцины, предохраняющей от этого опасного заболевания, не существует. Вероятно, трудности с получением безопасных вакцин имеют отношение к особенностям иммунного ответа, наблюдаемого при боррелиозной инфекции. Он может инициировать выработку антител против некоторых собственных белков организма, т. е. вызвать опасные аутоиммунные реакции.
Причиной подобного иммунного ответа является молекулярная мимикрия, сходство (например, между липопротеином боррелий OspA и белком адгезии hLFA-1α), который вырабатывается нашими Т-клетками в синовиальной оболочке, выстилающей внутренние поверхности суставов. Так, осложнения, возникающие после проведения вакцинации вакциной на основе липопротеина OspA, в большинстве случаев проявлялись в виде артритов и аутоиммунных ревматоидных артритов. Работа по созданию приемлемой, безвредной и в то же время эффективной вакцины продолжается до сих пор.
Как диагностировать ИКБ?
Диагностику ИКБ обычно проводят на основании так называемого эпидемиологического анамнеза (установления факта посещения леса, укуса клеща), а также клинических признаков заболевания, главным из которых является наличие мигрирующей эритемы.
Особую сложность для диагностики представляют заболевания, протекающие в безэритемных формах, одновременно с другими инфекциями, переносимыми клещами, например клещевым энцефалитом или анаплазмозом. В клинической практике известны случаи, когда у больного одновременно были выявлены безэритемная форма боррелиоза и клещевого энцефалита, которые привели его к повторной госпитализации по причине осложнений.
Случаи безэритемных форм можно диагностировать только с помощью лабораторных тестов. Выделение боррелий из проб кожи, проб сыворотки крови, спинномозговой или синовиальной жидкостей на специальные среды методом культивирования требует наличия специальных условий, дорогостоящих реактивов, занимает много времени, а главное — малоэффективно.
Первые исследования, направленные на разработку антиборрелиозной вакцины, были проведены еще в 90-х гг. прошлого века.
Но и на сегодняшний день эффективной вакцины против этого опасного заболевания не существует
Микроскопические исследования используются обычно при проведении анализа зараженности боррелиями клещей, но практически не применяются при диагностике ИКБ, поскольку в тканях и жидкостях организма инфицированного человека боррелии не накапливаются в таких количествах, чтобы их можно было обнаружить под микроскопом.
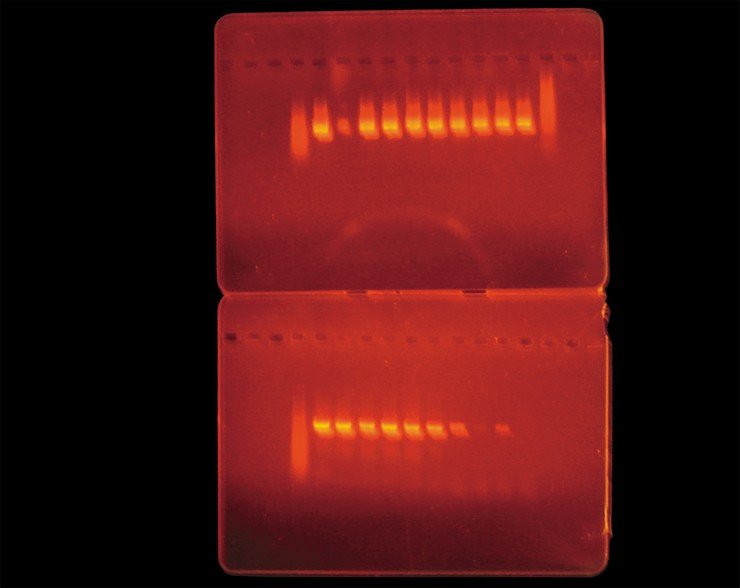
Тем не менее, при проведении совместных работ с Муниципальной инфекционной больницей № 1 г. Новосибирска было показано, что на ранней стадии болезни, до начала лечения, в комплексной диагностике заболевания метод ПЦР вполне применим наряду с иммунологическими методами анализа.
Для своевременного выявления смешанной инфекции определение ДНК необходимо проводить в первые четыре недели после присасывания клещей. Однако отрицательный результат, который при этом может быть получен, не исключает наличия заболевания и через 3—6 недель требует проведения серологических тестов (на специфические антитела).
Выявление антител к белкам боррелий сегодня и является основным способом лабораторной диагностики. В США и в странах Европы для повышения надежности серодиагностики боррелиоза было рекомендовано использовать двухступенчатую схему тестирования сывороток крови, однако в России двухступенчатый подход не применяется из-за отсутствия отечественных тест-систем. Кроме того, иммуноглобулины из сыворотки крови больных ИКБ могут по-разному реагировать с основными белками разных видов боррелий, поэтому критерии тестирования, разработанные для одной страны, могут быть непригодны для другой.
В России сейчас широко применяют серологические методы детекции: иммуноферментный анализ (ИФА) и реакцию непрямой иммунофлюоресценции (РНИФ), диагностическая значимость которых сопоставима. Однако применение второго метода может быть ограничено тем, что существует вероятность перекрестных реакций с близкородственными боррелиям микроорганизмами, в частности с Treponema palladium, возбудителем сифилиса. В целом же эффективность выявления у больных антител даже с помощью применения комбинации современных серологических тестов зависит от стадии заболевания.
Так что же такое боррелиоз — обычная инфекция или болезнь на всю жизнь? В действительности этот недуг не так безобиден, как представляется на первый взгляд.Иногда инфицирование организма боррелиями вызывает тяжелые отдаленные последствия, заболевания, которые только при ближайшем рассмотрении удается связать с боррелиозом, ранее перенесенным пациентами.
Благоприятный исход этого серьезного бактериального заболевания, переносимого клещами, во многом зависит от проведения своевременной, адекватной диагностики и соответствующей терапии. И лечение ИКБ должно заключаться не в бездумном приеме антибиотиков, как это иногда случается. Это — дело профессионалов, которые способны выявить не только клиническую симптоматику, но также индивидуальные особенности течения болезни и наличие сопутствующих заболеваний.
Читайте также:


