Что такое возвратная инфекция
В ирус простого герпеса - Herpes Simplex Virus (HSV), а также вирус опоясывающего лишая ( Varicella Zoster), цитомегаловирус, вирус Эпштейна - Барр и вирус герпеса человека - 6 ( HHV - 6 ) составляют группу вирусов герпеса. Морфологически эти вирусы не различаются. У человека встречаются два серотипа вируса HSV-1 и HSV-2 , для каждого из них характерны специфичные антигены . Эти сер могут быть различены серологическими, биохимическими и мо лярно-биологическими методами. Профилактика введением живой атенуированной вакцин рискован а, так как существует возможность повторной активации молекулы ДНК, которая является инфекционной при иммуцпдефщцитяцйх состояниях. Установлена связь между распростране нием вируса и часто той заболевания карциномой шейки матки или вул ьвы. Активная им мунизация не может полностью предотвратить возвр а т аый герпес, да же если антитела вируса простого герпеса прис ут ствуют в высоких концентрациях.
Пассивная профилактика специфическим иммуноглобулином против вируса простого герпеса, аналогичным прис ут ств у ющему у новорожденных, используется ограниченно, так как антитела, передающиеся от инфицированной матери к ребенку, не всегда предотвращают ин фекцию. В лечении заболевания вирусом простог о герпеса ция на количество антител не позволяет достичь успеха инфициро ванные больные во многих случаях имеют больше ат ител, чем здоровые инфицированные люди.
В естествен н ых условиях вирус простого герпеса заражает только людей и является одной из самых часто встречающихся инфекций. HSV-1 чаще выделяют из облости рта, а меньшей степени иэ области гениталий. HSV-2, наоборот, чаще прис у тствует в области г ениталий, реже в полости рта.
Первичная инфекция HSV -1 ч а щ е встре ч ается у новорожденных и младенцев, передается большей ча ст ь ю воздушно- капельным или контактным путем . Источника м и инфекции являются мать и меди цинский персонал, В юности инфекция чаще всего передается при тесном физическом контакте. Она поражает около 50% детей, не достигших половой зрелости, и присутствует у 90% взрослых. Распространенность инфекции HSV-1 зависит от социально- экономических условий.
Инфекция HSV-2 начинается с появлением сексуальных контактов и затрагивает затрагивает 10-20% населения Европы от 20 до 30 лет. HSV- 2 также передается новорожденному от матери при прохождении родовых путей. HSV - 2 больше распространен в этнических группах, где часто меняются сексуальные партнеры, и низок социальный уровень.
Одним из стандартных методов выявления HSV является определение антител. Титр антител у большинства людей не снижается со вре менем, а увеличивается, это сле д ствие возвратной инфекции HSV.
При первичной инфекции HSV через сл и зи сты е мембраны или дефе кты кожных покровов проникает в организ м. Су перкапсид оболочки вируса сливается с мембраной кле тки- хозяина , в результате ну клео капсид достигает цитоплазмы, где происходит ос в обожден и е ДНК из нуклеокапсида. После размножения генома виру с а и си нт ез а стру ктур ных белков ДНК вируса и молеку лы капсиды формируют нуклекапсиды в ядрах клеток. Оболочка вируса образ уется при переме щ ении нуклекапсида через цитоплазму.
Вирусы могут проникать прямо в соседние клетки и формировать многоядерные гигантские клетки (« симпл асты). Это называется цитопатическим эффектом (ЦПЭ) HSV. У п ациентов с пониженным иммунитетом вирус может проникать в нервные окончания, затем он мигрирует внутри нервных волокон (внутриаксонно) в область ганглий, вызывая во спаления тройничного узла на лице или крестцового узла в области генитал и й.
В ходе имму н ного ответа , который достигает максимума в конце первой недели, развитие HSV подавляется. В нейронах, как и в други клетках, инфекция переходит в скрытую форму и персистирует, В хо де развития инфекции активируются как гуморальные, так и клето ч н ые иммунные механиз мы. Пода вл ение острой инфекции предотв ращает распространение в центральной нервной системе.
Стресс, ультрафиолетовое облучение, менструация, лихорадка, беременность, инфекции, терапия и иммун осупрессантами и др. факторы способствуют активации вируса, который может мигрировать вн ут риаксонно до эпителиальных клеток, напр и мер, к слизистой оболоч ки полости рта.
Возвратная инфекция не может предотвращатся иммунологическ и, так как HSV распространяется внутри нервных клеток и не вступает в контакт со специфическими антителами в серозной или тканевой жи дкости или с иммунокомпетентными клетками. HSV распространяются в клетках- мишенях, раз рушая их. Это может привести к периодическ появляющи ся на коже и с лизистых оболочк ах очагам поражения с различной ст епенью выраженно сти и активны м выделением вируса герпеса.
- У 90% людей, первично инф ицированных HSV-1, н ет никаких сим птомов.
- У 9% людей имеет место незначительное недомогание.
- У 1% имеются клинические проявлени яв ирусной инфекции.
Быть зараженным - не значит быть кл и н и чески больным, однако бессимптомные вирусоносители могут часто передавать инфекцию. Ти пичные симптомы имеют место у 1% инфицированных детей. У взрозлых пер в ичная и н фекция HSV-1 часто проявляется как острый фари нгит. С ам о е серьезаое о сложнение у детей и взрослых - энцефалит, который при несвое в ремен н ом лечении может привести к летально му исходу.
HSV- 1 обычно (85%) в ызывает поражения в области лица, и HSV-2 области гениталий.
Инфекция гениталий HSV-2 может представлять собой как перви ч ную инфекцию, так и вторичную инфекцию. В случае первичной инфекции наиболее часто встречается цервицит, откуда HSV может легко мигрировать в планценту и амнион . Последствиями могут быть выкидыши преждевременные роды . Риск эмбриопатии из-за HSV очень мал.
Наиболее часто первичная генитальная инфекция развивается бессим птомно . Во многих случаях половой партнер может быть заражен, не подозрева я об этом. Герпес гениталий является одним из самых ра сп рост раненн ы х заболеваний, передающихся половым путем, и оче нь бы стро распространяется по всему миру (в США выявлено около 600 тысяч новых случаев заболевания в год). HSV-2 является возможн ой причиной или способствующим фактором в формировании внутр иэпителиальной неоплазии шейки матки.
Механизмы гуморального и клеточного иммунных ответов на НSV- инфекции раскрыты . Наиболее важными являются клеточные меха низмы. Острая прогрессия герпеса новорожденных - результат незрелости макрофагов. Лимфогематогенное распространение HSV ( гер петический сепсис) может быть подавлено введением материнских ан тител. Чтобы предотвратить распространение внутриклеточной ин фекции по нейронам и ганглиям в дополнение к антителам требуются функциональные макрофаги. Результатом HSV-2-инфекции новорожденных, как правило, является э нцефалит . Даже в случае минимальных показаний необходимо проводить интенсивную антивирусную терапию.
Даже при своевременно начатой терапии энцефалит, вызванный HSV-2, имеет худший прогноз, чем энцефалит, вызванный HSV-1, Наиболее частый источник инфекции герпеса у новорожденных - родовой канал матери. При прохождении родовых путей вирус попадает на слизистые ребенка и проникает через повреждения , на коже.
Антитела к HSV не могут предотвратить инфекцию, тем не менее новорожденные у матерей с вычокими титрами антител часто переносят инфекцию в легкой форме. IgG, которые способны проникать через планценту, оказывают определенный защитный эффект, поэтому у матерей с часто рецидивирующим герпесом гениталий дети подвергаются меньшему риску, чем при бессимптомно протекающей инфекции гениталий.
Однако HSV не всегда передается от матери. Дополнительными источниками инфекции новорожденного может быть медицинский персонал.
HSV-инфекц и я у новорожденных встречается редко - в с ред нем 1 инфекция на 7,500 новорожденных, поэтому возникновение острой инфекции у беременных не является показанием д л я искусственного прерывания беременности.
Возвратная инфекция часто течет бессимптомно или мягче, чем первичная инфекция. Фаза активной репликации вируса ко р о ч е, количество образующихся вирусов меньше, чем при первично й инфекции. Однако у пациентов с ослабленным клеточным или гуййраяьным иммунитетом симптомы заболевания могут быть более тяже л ыми. Для пациентов с иммунным дефицитом возвратный HSV может привести к генерализации инфекции.
Люди, заболевшие вирусом HSV-1 или HSV-2, могут быть инфицироав аны другим вирусом того же или другого подтипа. В организме од ного человека могут одновременно присутствовать HSV-1 и HSV - 2, или инфекция HSV - 2 может совмещаться с другой линией вируса HSV- 2. У некоторых людей были обнаружены различные типы HSV в вагинальном отделяемом и мозговых биоптатах.
Генерализация инфекции HSV
Генерализованная инфекция может развиться у людей с иммунным дефицитом, т.е. у больных с ожогами, после иммуносупрессивной терапии или в случае синдрома приобретенного иммунодефицита, у беременных женщин с ослабленным иммунитетом, новорожденных со слабой иммунной системой (герпес новорожденных).
Генерализация происходит в результате проникновения герпеса в кожу (герпетиформная экзема), слизистые или ЦНС. Генерализация возможна пр и первичных, вторичных и возвратных инфекциях, как для HSV-1, так и HSV-2. Без интенсивного лечения генерализованная инфекция в боль ш инстве случаев приводит к летальному исходу. Поэто му даже при небольшом подозрении у новорожденных на герпетиче-скую инфекцию необходимо начинать интенсивное лечение до лабораторного подтверждения диагноза.
Клинические проявления HSV-1 и HSV-2
Первичная инфекция HSV
Публикация подготовлена Д. Юсуповым, мене дж ером ECO-MED-POOL по продукции фирмы Bebring Diagnostics GmbH.

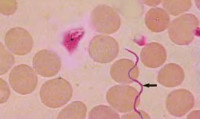
Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
Общие сведения

Причины возвратного тифа
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
Тиф возвратный эпидемический
Син.: вшиный возвратный тиф, возвратная лихорадка, возвратный спирохетоз
Тиф возвратный эпидемический (Турhus reccurens epidemicus) – острая антропонозная болезнь с трансмиссивным механизмом заражения, протекающая с чередованием периодов лихорадки и апирексии, увеличением печени и селезенки. В настоящее время в нашей стране не регистрируется.
В прошлом эпидемии возвратного тифа были неизбежными спутниками войн и социальных потрясений. В настоящее время случаи болезни регистрируются в ряде стран тропической зоны.
Этиология. Возбудитель – borrelia recurrentis – относится к семейству Treponemataсеае, роду Воrrelia, имеет длину 20—40 мкм, толщину 0,3—0,4 мкм и извитое тело с 5—6 завитками. Боррелии способны к поступательным, вращательным и сгибательным движениям, грамотрицательны, хорошо окрашиваются анилиновыми красителями (метиленовый синий, фуксин и др.). При окраске по Романовскому —Гимзе они приобретают сине-фиолетовый цвет.
Культивирование боррелий производится при ограниченном доступе воздуха на питательных средах, содержащих нативный белок, на куриных эмбрионах. К боррелиям возвратного тифа чувствительны обезьяны, белые мыши и крысы. Во внешней среде боррелий неустойчивы, быстро погибают при нагревании и высушивании, но хорошо переносят низкие температуры.
Эпидемиология. Тиф возвратный эпидемический – антропонозная трансмиссивная инфекция. Единственным источником возбудителей служит лихорадящий больной, в периферической крови которого находятся боррелий. Предполагается участие носителей боррелий в поддержании популяции возбудителя.
Специфическими переносчиками боррелий являются платяная, головная и в меньшей степени лобковая вши, которые становятся наиболее заразными с 6-го по 28-й день после инфицирующего кровососания. Человек заражается возвратным эпидемическим тифом в результате втирания в кожу гемолимфы раздавленных вшей при расчесывании места укуса насекомого. Возможно заражение вследствие попадания гемолимфы вшей на слизистые оболочки человека.
Максимальная заболеваемость в период эпидемий наблюдалась в зимне-весеннее время года.
Отдельные очаги возвратного эпидемического тифа сохраняются в некоторых странах Азии, Африки и Южной Америки.
Патогенез и патологоанатомическая картина. После интенсивного размножения внедрившихся боррелий в клетках системы мононуклеарных фагоцитов и поступления их в кровь возникают боррелиемия и токсемия, определяющие начало клинических проявлений болезни. Под воздействием антител образуются агрегаты из боррелий, нагруженных тромбоцитами, которые задерживаются в капиллярах и вызывают расстройство микроциркуляции во внутренних органах. В дальнейшем происходят фагоцитоз и лизис боррелий, обусловливающие кризис и окончание приступа. Однако часть боррелий сохраняется и размножается в костном мозге и ЦНС, образуя расу возбудителей с новыми антигенными свойствами, которые, проникая в кровь, вызывают развитие нового приступа болезни. В дальнейшем процесс многократно повторяется и с каждым приступом в крови накапливаются антитела, специфичные к новым расам боррелий. Формируется иммунитет, наступают элиминация боррелий и выздоровление.
Патологические изменения наиболее четко выражены в селезенке, печени, костном мозге. Селезенка значительно увеличена, капсула ее уплотнена, часто с разрывами и фибринозными наложениями. Пульпа селезенки переполнена кровью, в ней определяются многочисленные милиарные некрозы, а иногда и инфаркты. В очагах некроза обнаруживаются боррелий. Печень увеличена, в ее паренхиме обнаруживаются некротические очаги. Мелкие очаги некроза имеются и в костном мозге. В почках отмечается картина паренхиматозного нефрита с поражением эпителиальных клеток извитых канальцев. В миокарде, эндокарде и нервных узлах сердечной мышцы выявляются дистрофические изменения, возможно развитие очагов некроза.
В головном мозге, особенно в стволовой его части, в мозговых оболочках наблюдаются кровоизлияния, периваскулярные инфильтраты, набухание нервных клеток, вакуолизация их цитоплазмы.
Клиническая картина. Инкубационный период может варьировать от 3 до 14 дней (чаще 7—8 дней). В клинике заболевания характерно чередование лихорадочных приступов с периодами апирексии. Болезнь может протекать в легкой, средней тяжести и тяжелой формах.
Обычно заболевание начинается внезапно с кратковременного озноба, который сменяется чувством жара и подъемом температуры, достигающей к концу первых суток 39—40 °С. Возникают мучительные головные и мышечные боли, ведущие к бессоннице. Особенно сильные боли отмечаются в икроножных мышцах, пальпация которых становится болезненной. Боли выявляются также по ходу нервов и в области суставов.
Аппетит у больных отсутствует; бывают тошнота, рвота, понос. Язык сухой, покрыт белым или желтоватым налетом. Тупые боли, возникающие в первые дни болезни в левом подреберье, обусловлены увеличением селезенки. У многих больных одновременно увеличивается печень, развивается желтуха.
Первый приступ продолжается чаще всего 5—8 дней. Затем следует безлихорадочный период длительностью 7—14 дней; за ним возникают новые приступы с безлихорадочными интервалами. Всего бывает не более пяти лихорадочных приступов, при этом каждый последующий приступ (рецидивный) короче предыдущего, а период апирексии, наоборот, продолжительнее. К концу приступа в течение 4—6 ч происходит критическое снижение температуры с обильным потоотделением. В безлихорадочном периоде болевые симптомы становятся умеренными, сохраняется общая слабость. В ряде случаев падению температуры предшествует предкритический ее подъем с ухудшением общего состояния больного, усилением болей и тахикардии. При первом лихорадочном приступе температурная кривая всегда постоянного типа, при повторных приступах она может быть постоянной, ремиттирующей и неправильной.
Во время приступов наблюдаются гиперемия лица, конъюнктивы, инъекция склер, иногда появляются высыпания на коже в виде розеол, петехий, крупнопятнистых элементов. К концу приступа выражена желтушность кожи и склер.
Нарушение деятельности сердечно-сосудистой системы проявляется относительной тахикардией, глухостью сердечных тонов, снижением артериального давления. Частота пульса достигает 140—150 ударов в 1 мин.
Органы дыхания вовлекаются в патологический процесс чаще вследствие вторичной инфекции: отмечаются бронхит, пневмонии, сухой плеврит.
Во время приступа болезненность селезенки обусловлена переполнением ее кровью; продолжительная болезненность этого органа вызвана развитием периспленита или иногда инфаркта.
В моче обнаруживаются повышенное содержание белка, выщелоченные эритроциты, лейкоциты, небольшое количество гиалиновых цилиндров. Во время приступов выявляется олигурия с высокой, а после кризиса – полиурия с низкой относительной плотностью мочи.
Поражение нервной системы обусловлено нейротропностью боррелий и продуктов их жизнедеятельности. На высоте приступа больных беспокоят упорные головные боли, головокружения, миалгии, невралгии, реже артралгии. В большинстве случаев ясное сознание сохраняется на протяжении всего заболевания.
В ряде случаев развивается менингит с характерным симптомокомплексом, в цереброспинальной жидкости повышено содержание белка и лимфоцитов.
Гемограмма характеризуется нейтрофильным лейкоцитозом со сдвигом формулы влево, анэозинофилией и тромбоцитопенией, которая может достигать 1—2– 10^9 /л. При большой частоте и продолжительности лихорадочных приступов выявляется гипохромная анемия.
Прогноз. При своевременном рациональном лечении летальность не превышает 1 %.
Диагностика. Диагноз тифа возвратного эпидемического устанавливают на основании выявления характерного симптомокомплекса в виде остро развивающегося высоколихорадочного заболевания с быстрым увеличением печени и селезенки, выраженным общетоксическим синдромом, появлением рецидивов лихорадки у больных из эпидемического очага инфекции.
Серодиагностика с использованием РСК и РА не нашла широкого применения.
В очагах эндемического (клещевого) возвратного тифа для дифференцирования возбудителей этих заболеваний от боррелий Обермейера используют метод биопроб: морские свинки легко заражаются возбудителями клещевого возвратного тифа, а белые мыши и крысы – боррелиями Обермейера.
Дифференциальная диагностика. Дифференциальный диагноз проводят с малярией, гриппом, лептоспирозом, сыпным тифом, эндемическим возвратным тифом, крупозной пневмонией, сепсисом.
Лечение. Больные подлежат обязательной госпитализации в инфекционный стационар с обязательной санитарной обработкой (с учетом тяжести состояния больного).
В зависимости от степени тяжести болезни применяют инфузионную дезинтоксикационную и симптоматическую терапию, проводят лечение осложнений. При разрыве селезенки требуется срочное оперативное лечение.
В целях ликвидации педикулеза в очагах инфекции по эпидемическим показаниям обязательно проводится санитарная обработка всего населения.
Данный текст является ознакомительным фрагментом.
Возвратный тиф (рецидивирующая лихорадка) — вызывают некоторые виды бактерий рода боррелия. Распространение бактерий происходит через инфицированных клещей или вшей. Характеризуется повторяющимися эпизодами лихорадки, головной боли, мышечных и суставных болей и тошноты. Существует две формы рецидивирующей лихорадки:
- Эндемический возвратный тиф — клещевой возвратный тиф (эндемическая рецидивирующая лихорадка).
- Эпидемический возвратный тиф — вшивый возвратный тиф (эпидемическая рецидивирующая лихорадка).

Эпидемический возвратный тиф — вызван спиральными бактериями боррелия, которые передаются от человека человеку в результате прямого контакта с инфицированными тканями. Вспышки чаще всего встречаются в условиях высокой плотности населения и социального разлома (лагеря беженцев).
Эпидемии возвратного тифа часто возникали в Европе в начале 20-го века. Между 1919 и 1923 годами. Было зафиксировано 13 миллионов случаев, в результате которых 5 миллионов смертей. Эпидемический возвратный тиф обошел Россию и Восточную Европу стороной.
Сегодня эпидемический возвратный тиф вызывает спорадические заболевания и вспышки в странах Африки к югу от Сахары, особенно в регионах, пострадавших от войны и в лагерях беженцев. Широко распространён в Эфиопии, Судане, Эритрее и Сомали. Болезнь может быть тяжелой, смертность от 30 до 70% при вспышках эпидемии.
У человека инфицированного эпидемическим возвратным тифом внезапно возникает озноб, сменяющийся сильным жаром, головной болью, рвотой, а также болью в мышцах и суставах. У некоторых людей развивается сыпь красноватого цвета на теле и конечностях, а также покраснение глаз, либо бред. Приблизительно через 5 дней жар внезапно спадает, и человеку становится лучше. Однако лихорадка и обычно другие симптомы обычно возобновляются (рецидивируют) с 1–2-х недельными интервалами от 2 до 10 раз. При лечении антибиотиками, с каждым эпизодом проявления носят все менее тяжелый характер, и, в конце концов, больной выздоравливает по мере выработки иммунитета к возбудителю заболевания.
Вшивый возвратный тиф — редкое явление, в основном инфекция имеет тенденцию к проявлению в масштабах эпидемии, особенно в регионах, где ведутся военные действия и организуются лагеря для беженцев. В этих местах зараженность вшами обычно хорошо заметна.
Пути передачи
- Во-первых, укус мягких клещей короткий, обычно длится менее получаса.
- Во-вторых, мягкие клещи не ищут добычи в высокой траве. Вместо этого они живут в норах грызунов, питаясь по мере необходимости на грызуне, когда он спит.
Люди обычно вступают в контакт с мягкими клещами, когда спят в каютах, зараженных грызунами. Клещи появляются ночью и кормятся ненадолго, пока человек спит. Укусы безболезненны, и большинство людей не знают, что их укусили. Между приемами пищи клещи возвращаются в свои норы к грызунам.
Существует несколько видов боррелия, которые вызывают клещевой возвратный тиф, и они обычно связаны с конкретными видами клещей. У каждого вида есть предпочтительная среда обитания и предпочтительный набор хозяев: 
1.Ornithodoros hermsi имеют тенденцию обнаруживаться на более высоких расстояниях (от 450 до 2500 метров), где они связаны, прежде всего с наземными или деревенскими белками и бурундуками. 
2.Ornithodoros parkeri встречается на более низких высотах, где они обитают в пещерах и норах сусликов и прерийных собак, а также в рощах.
3.Ornithodoros turicata встречается 
в пещерах и наземных белковых или прерийских собачьих норах в равнинных районах юго-запада, кормящих этих животных, а иногда других животных обитающих в норах или пещерах.
Мягкие клещи могут прожить до 10 лет; в некоторых частях России такой же клещ, как было установлено, прожил почти 20 лет. На каждом этапе жизненного цикла клеща его рацион может расширяться. При этом некоторые виды могут передавать инфекцию своим потомкам. Длительный срок жизни мягких клещей означает, что после того, как местность будет инфицирована, она может остаться зараженной до тех пор, пока не будут предприняты шаги для поиска и удаления гнезда грызунов, в котором обитают клещи.
Что можно сделать для предотвращения заражения возвратным тифом?
Отдыхающих на природе людей могут кусать инфицированные клещи, переносчиками которых обычно являются крысы. Однако поскольку клещи питаются по ночам и не остаются на коже надолго, люди зачастую не замечают укусов.
- Тщательно проверяйте местность, перед тем как разбить палаточный лагерь. Хотя гнезда грызунов не могут быть видны, другие свидетельства их активности (например, помет) являются признаком того, что местность может быть заражена.
- Предотвратите укусы клещей и контакты с грызунами — используйте репелленты.
Симптомы

Основные симптомы инфекции:
- Головная боль
- Миальгия
- Высыпание
- Озноб
- Тошнота, рвота
- Боль в животе
- Сухой кашель
- Глазная боль
- Затылочная жесткость
- диарея
- Боль в шее
На более поздних стадиях могут развиваться другие симптомы, к числу которых относятся: желтуха (пожелтение кожных покровов и конъюнктивы глаз), светобоязнь, артралгия, гепатомегалия (увеличение в размерах печени и селезенки), a также нарушение сердечного ритма или сердечная недостаточность. У беременных женщин возможен выкидыш.
Диагностика
- Анализ крови
Для диагностики возвратного тифа образец крови исследуют под микроскопом на наличие бактерий Боррелия.
Лечение
- Антибиотики
Обычно эффективными являются такие антибиотики, как тетрациклин, доксициклин или эритромицин.
В течение 2 часов после первой дозы антибиотика может возникнуть неприятная реакция (реакция Яриша-Герксгеймера), которая выражается в потении, ознобе, лихорадке и снижении артериального давления. Для снижения степени тяжести данной реакции до и после приема первой дозы антибиотика назначается ацетаминофен.
Способность бактерии боррелия уклоняться от действий иммунной системы
Рецидивирующая лихорадка вызвана некоторыми видами боррелия, грамотрицательными бактериями от 0,2 до 0,5 микрон в ширину и от 5 до 20 микрон в длину. Они видны с помощью световой микроскопии и имеют форму пробкового винта, типичную для всех спирохет. Рецидивирующие спирохеты лихорадки имеют уникальный процесс перегруппировки ДНК, который позволяет им периодически менять молекулы на их внешней поверхности. Этот процесс, называемый антигенной вариацией, позволяет спирохету уклоняться от иммунной системы хозяина и вызывать рецидивирующие эпизоды лихорадки и других симптомов.
Читайте также:


