Что за инфекция огник
Летучий огонь – болезнь инфекционного характера, которую провоцирует стрептококковая бактерия, продуцируя свои токсины в слои дермы. В медицине носит название стрептодермия. Вне зависимости от пола и возраста, симптомы заболевания у всех идентичны. В области поражения на верхних слоях кожи образуется небольшого размера пузырь, заполненный жидкостью. Через время процесс приобретает воспалительный характер, и бляшка краснеет, а ее поверхность становится шершавой.
Этиология
В организме каждого человека живут полезные и патогенные бактерии. Стрептококковая группа – это нечто среднее между ними, позиционируется как условно-патогенная. То есть микроорганизмы продолжительное время могут жить внутри человека, но при этом он сам не заболевает. Однако при благоприятных условиях бактерии активизируются, что приводит к развитию заболевания.

У представителей старшей возрастной группы летучий огонь возникает в результате повреждения эпителиального слоя кожи и слизистой оболочки. Бактерия настолько активная, что достаточно небольшой травмы для ее проникновения в организм. Например, в месте укола, царапины или потертости. Если у человека низкий уровень защитной функции, он заболевает, так как организм не может подавить патогенную микрофлору.
Факторами, способствующими развитию стрептодермии, выступают:
- несоблюдение правил личной гигиены;
- регулярное переутомление;
- стрессовые ситуации;
- прогрессирование хронических и приобретенных заболеваний, снижающих иммунитет;
- несбалансированное питание;
- частое повреждение кожных покровов.
Летучий огонь у представителей старшей и младшей возрастной группы также развивается после близкого контакта с больным человеком или предметами, к которым он прикасался.
Симптоматика заболевания
Только врач может определить, что у пациента прогрессирует стрептодермия. Симптомы и лечение у детей и взрослых практически одинаковы.

Первым признаком заболевания выступает возникновение на кожных покровах небольшого пятнышка розоватого цвета. Примерно через 2 часа на его поверхности образуется пузырек, который становится шершавым на ощупь. В этот период достаточно сложно заподозрить развитие серьезного заболевания, что обусловлено слабой выраженностью симптомов.
В редких случаях на месте высыпания появляется зуд, а у больного повышается температура тела. Спустя еще несколько часов отмечается увеличение лимфатических узлов.
Чаще всего поражению подвержены такие части тела, как: лицо, ягодицы, руки и ноги. Что касается диаметра высыпаний, то он может разниться в зависимости от сложности процесса, но в среднем составляет от 40 до 60 миллиметров.
Диагностические мероприятия
Определить летучий огонь опытному специалисту не составит труда, а помогают в этом характерные пятна, описанные выше. Для получения детальной информации о возбудителе болезни врач назначает посев на микрофлору и устойчивость к антибиотикам. При необходимости пациенту может назначаться общий анализ крови, который показывает уровень СОЭ и лейкоцитов.
Лечение заболевания
Если у ребенка или взрослого диагностировали летучий огонь, то лечить его нужно обязательно, иначе инфекция приобретет иммунитет, а состояние больного станет крайне тяжелым.

Необходимые медицинские препараты выписывает лечащий врач, а также предоставляет схему приема лекарств. В основном это антибиотики. Если заболевание не перешло в острую форму, то пациенту нет необходимости находиться в стационаре, однако его следует изолировать от здоровых людей: детям запрещено посещать детский сад и школу, а взрослым - учебные заведения, работу и места скопления людей.
Ускорить процесс выздоровления можно дополнительными мерами.
- Первые 4 дня после обнаружения инфекции нельзя принимать ванну. Это поможет избежать распространения инфекции по всему телу.
- Гигиенические процедуры следует выполнять путем обтирания влажным полотенцем непораженных участков. Можно использовать антисептик или отвар ромашки.
- Категорически запрещается чесать места поражения.
- Больной должен использовать личный комплект посуды.
- Необходимо выполнять ежедневную смену постельного белья и проветривать помещение.
После полного выздоровления на местах бывших бляшек останутся пятна белесого цвета. Период полного выздоровления зависит от сложности заболевания.
Летучий огонь – болезнь инфекционного характера, которую провоцирует стрептококковая бактерия, продуцируя свои токсины в слои дермы. В медицине носит название стрептодермия. Вне зависимости от пола и возраста, симптомы заболевания у всех идентичны. В области поражения на верхних слоях кожи образуется небольшого размера пузырь, заполненный жидкостью. Через время процесс приобретает воспалительный характер, и бляшка краснеет, а ее поверхность становится шершавой.
Этиология
В организме каждого человека живут полезные и патогенные бактерии. Стрептококковая группа – это нечто среднее между ними, позиционируется как условно-патогенная. То есть микроорганизмы продолжительное время могут жить внутри человека, но при этом он сам не заболевает. Однако при благоприятных условиях бактерии активизируются, что приводит к развитию заболевания.

У представителей старшей возрастной группы летучий огонь возникает в результате повреждения эпителиального слоя кожи и слизистой оболочки. Бактерия настолько активная, что достаточно небольшой травмы для ее проникновения в организм. Например, в месте укола, царапины или потертости. Если у человека низкий уровень защитной функции, он заболевает, так как организм не может подавить патогенную микрофлору.
Факторами, способствующими развитию стрептодермии, выступают:
- несоблюдение правил личной гигиены;
- регулярное переутомление;
- стрессовые ситуации;
- прогрессирование хронических и приобретенных заболеваний, снижающих иммунитет;
- несбалансированное питание;
- частое повреждение кожных покровов.
Летучий огонь у представителей старшей и младшей возрастной группы также развивается после близкого контакта с больным человеком или предметами, к которым он прикасался.
Симптоматика заболевания
Только врач может определить, что у пациента прогрессирует стрептодермия. Симптомы и лечение у детей и взрослых практически одинаковы.

Первым признаком заболевания выступает возникновение на кожных покровах небольшого пятнышка розоватого цвета. Примерно через 2 часа на его поверхности образуется пузырек, который становится шершавым на ощупь. В этот период достаточно сложно заподозрить развитие серьезного заболевания, что обусловлено слабой выраженностью симптомов.
В редких случаях на месте высыпания появляется зуд, а у больного повышается температура тела. Спустя еще несколько часов отмечается увеличение лимфатических узлов.
Чаще всего поражению подвержены такие части тела, как: лицо, ягодицы, руки и ноги. Что касается диаметра высыпаний, то он может разниться в зависимости от сложности процесса, но в среднем составляет от 40 до 60 миллиметров.
Диагностические мероприятия
Определить летучий огонь опытному специалисту не составит труда, а помогают в этом характерные пятна, описанные выше. Для получения детальной информации о возбудителе болезни врач назначает посев на микрофлору и устойчивость к антибиотикам. При необходимости пациенту может назначаться общий анализ крови, который показывает уровень СОЭ и лейкоцитов.
Лечение заболевания
Если у ребенка или взрослого диагностировали летучий огонь, то лечить его нужно обязательно, иначе инфекция приобретет иммунитет, а состояние больного станет крайне тяжелым.

Необходимые медицинские препараты выписывает лечащий врач, а также предоставляет схему приема лекарств. В основном это антибиотики. Если заболевание не перешло в острую форму, то пациенту нет необходимости находиться в стационаре, однако его следует изолировать от здоровых людей: детям запрещено посещать детский сад и школу, а взрослым — учебные заведения, работу и места скопления людей.
Ускорить процесс выздоровления можно дополнительными мерами.
- Первые 4 дня после обнаружения инфекции нельзя принимать ванну. Это поможет избежать распространения инфекции по всему телу.
- Гигиенические процедуры следует выполнять путем обтирания влажным полотенцем непораженных участков. Можно использовать антисептик или отвар ромашки.
- Категорически запрещается чесать места поражения.
- Больной должен использовать личный комплект посуды.
- Необходимо выполнять ежедневную смену постельного белья и проветривать помещение.
После полного выздоровления на местах бывших бляшек останутся пятна белесого цвета. Период полного выздоровления зависит от сложности заболевания.
В этом есть риск. Но главная опасность — в том, что дети восприимчивее к инфекциям, чем их папы и мамы.
Медики предостерегают: лечение кожных заболеваний у детей можно начинать только после определения доктором точного диагноза. Симптомы у многих болезней похожи, а лечение требуется разное.
Если пойти по неверному пути, можно упустить время и усугубить проблему. И все же чем полнее проинформированы родители о возможных опасностях, тем выше шансы, что их удастся избежать.
Частые инфекционные поражения
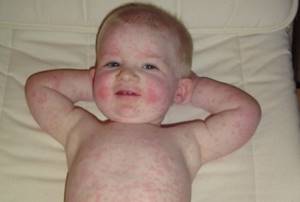
Инфекционная эритема вначале протекает, как классическая простуда. Затем появляются высыпания на лице и теле.
Распространяется заболевание воздушно-капельным способом, инфицированный особенно опасен для окружающих на ранней стадии заболевания, пока не появилась сыпь.
Медикаменты (в том числе обезболивающие) назначает врач. Малыш должен пить больше жидкости, придерживаться постельного режима. Активные игры и физическая нагрузка противопоказаны.
Токсическая (инфекционная) эритема. Советы родителям от Союза педиатров России:
Ветряная оспа обнаруживает себя сыпью, которая вызывает зуд и постоянное желание расчесывать кожу, поэтому инфекция очень быстро распространяется по всему телу.
На месте покраснений образуются небольшие ранки. На более поздних стадиях заболевания кожу покрывают волдыри, которые раскрываются, подсыхают, превращаются в коросточки.
чрезвычайно заразна, передается воздушно-капельным путем. Чтобы уменьшить зону ее воздействия, каждую оспинку нужно смазывать антисептиком (зеленкой, фукорцином, салициловым спиртом).
Риск заразиться (а он в случае со скарлатиной чрезвычайно высок) снижает мытье рук с мылом. Врач использует для лечения заболевания антибиотики, с их помощью удается также избежать осложнений.
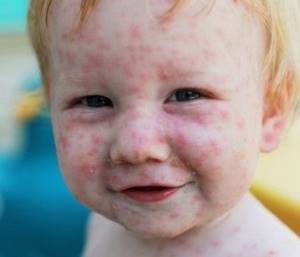
Краснуху считают болезнью самых маленьких. Ей подвержены дети в возрасте от полугода до двух лет. Ребята старше четырех лет болеют краснухой реже, но не менее тяжело.
Заражение происходит в результате контакта с инфицированным. У пациентов сначала наблюдаются признаки респираторных заболеваний.
Температура держится на опасно высокой отметке несколько дней. Известны случаи, когда она приводит к эпилептическим припадкам.
Когда жар проходит, на теле появляется сыпь. Смазывать ее какими-либо препаратами не рекомендуется. Антибиотики прописывают, если начинают развиваться ангина или пневмония.
Инфекция распространяется воздушно-капельным способом и через подгузники заболевшего ребенка. Врачи прописывают пациенту Ибупрофен и Ацетаминофен, рекомендуют больше пить жидкости, а ухаживающим взрослым – чаще мыть руки.
Заболевание ладоней, стоп и рта — энтеровирус Коксаки, советы родителям от Педиатр Плюс:
Стригущего лишая обычно особенно опасаются родители (он передается через контакт с инфицированным человеком или животным).
Лишай чрезвычайно заразен. Его лечат специальными мазями, назначенными врачом.
Вы знаете, как проявляются лямблии у детей? Узнайте больше прямо сейчас!
Чем лечить сухой горловой кашель у ребенка? Ответ на вопрос ищите в этой статье.
Какой антибиотик могут выписать при отите? Об этом расскажет наша публикация.
Многие заболевания кожи имеют аллергическую природу. Их, к сожалению, становится все больше (так организм реагирует на негативное воздействие окружающей среды), а врачу не всегда удается быстро определить главного виновника страданий малыша.
Причины:
-
наследственная предрасположенность; перенесенное заболевание; питание с включением в меню различных искусственных добавок; регулярный контакт с химическими средствами – косметикой, выхлопными газами от автомобилей; наличие в непосредственной близости от ребенка бытовой электроники, мобильных телефонов, их зарядных устройств.
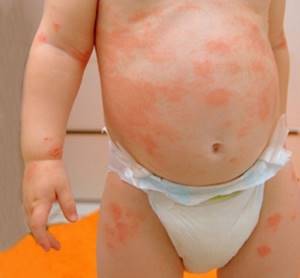
Первая из болезней аллергического характера — диатез. Он проявляется в виде шершавых красных пятен на щеках младенца и на его теле.
Если быстро удается найти причину проблемы и устранить ее (обычно виновниками являются продукты питания, которые употребляет кормящая мама), то малыш не испытает дискомфорта.
Если ситуацию затянуть, пятна станут вызывать зуд, малыш начнет их расчесывать. Доктор рекомендует специальные мази в зависимости от возраста пациента и масштабов поражения кожных покровов.
Контактный дерматит — результат соприкосновения ребенка с растениями (плющ, дуб), препаратами бытовой химии.
Покраснения, пятна и волдыри могут появляться также под воздействием солнца (фотодерматит) или из-за перепада температур.
Токсидермия по внешним признакам и способам лечения напоминает контактный дерматит, однако раздражитель проникает в организм не снаружи, через кожу, а в результате введения внутрь или вдыхания лекарственных препаратов, которые вызывают у ребенка аллергическую реакцию.
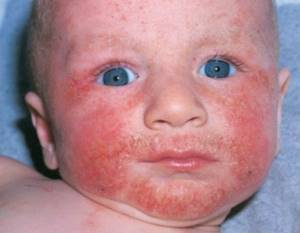
Неприятный, изматывающий зуд, высыпания на значительных по размеру участках кожи – проявления атопического дерматита.
Его природу специалисты объясняют проблемами наследственности и слабой иммунной системой малыша (кстати, 80 процентов заболевших – дети в возрасте до 7 лет).
Лечение длительное, так как требуется не только избавиться от внешних проявлений дерматита, но и ликвидировать угрозу рецидива.
Крапивница, внешне напоминающая ожог от коварного растения, может быть спровоцирована едой (например, яйцами, фруктами, орехами), лекарствами (пенициллином), различными инфекциями.
Высыпания появляются на любых участках тела, вызывают зуд. Если они не проходят сами, на них воздействуют антигистаминными препаратами.
Особую опасность представляют случаи, когда крапивница сопровождается отеком лица и проблемами с дыханием. Срочная помощь врача в таких случаях обязательна.
Причиной экземы некоторые специалисты считают аллергию, другие видят в ней результат нервного стресса. Сыпь, вызывающая зуд, часто досаждает детям зимой.
С внешними симптомами борются с помощью увлажняющих лосьонов. Рекомендуют пациенту белье из натуральных тканей и советуют коротко стричь ногти, чтобы при расчесывании не занести в ранки микробов.
Чаще всего гнойничковые поражения кожи преследуют детей с ослабленной иммунной системой. Любая ссадина, безобидная для взрослого человека или здорового ребенка, становится чрезвычайно опасной.
Различают несколько типов инфекции:
-
фолликулит (воспаляется волосяная воронка); фурункулез (захватывает место непосредственного поражения и прилегающие к нему ткани); карбункулез (воспаление нескольких луковиц волос сразу); импетиго (образование гнойных пузырьков на теле).
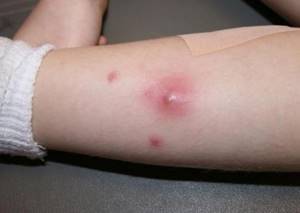
Виновники импетиго – опасные бактерии (стафилококк и стрептококк). На коже заболевшего появляются язвы красного цвета и волдыри, позднее на их месте образуются корочки.
Пациента беспокоит зуд. Расчесывая больные места, малыш переносит инфекцию на все новые участки тела. Больше всего язвочек образуется около носа и рта.
Импетиго распространяется при контакте больного с другими людьми, через зараженные вещи (например, игрушки). Лечат эту болезнь антибиотиками.
Задача врача – устранить источник заболевания антибиотиками и подобрать мази, которые справятся с внешними проявлениями инфекции. Важную роль в лечении играют препараты, укрепляющие иммунитет пациента.
Причины, симптомы стрептодермии у детей:
Микозы (грибковые поражения) очень разнообразны, как по типу грибка, так и по сфере воздействия – на волосы, ногти, открытые участки кожи.
В качестве примера можно привести кератомикозы, в частности, отрубевидный лишай.
Свою разрушительную деятельность он обычно начинает с волосяных фолликул: точки желтовато-бурого цвета сливаются в пятна (диаметром 1 см), а затем уже эти пораженные участки кожи объединяются в одну воспаленную поверхность (ее размер сравним с шириной ладони).
Кандидоз вначале маскируется под стоматит – поражает кожу слизистых, болезненные высыпания концентрируются в районе губ, а затем добираются до других участков тела.
Особенно страдают от заболевания дети с ослабленной иммунной системой. У них кандидоз может перерасти в хроническую форму, не получив должного отпора на ранних стадиях.
Специалисты подчеркивают, что с грибковыми болезнями под силу справиться только врачу – требуются тщательная диагностика, индивидуальный подход в выборе лечебных препаратов.
К вирусным заболеваниям относят бородавки. Они появляются в результате непосредственного контакта с инфицированным человеком или с его вещами.
Может происходить и самозаражение, но на этот счет у медиков есть рекомендация: бородавку нужно закрыть пластырем или бинтом, чтобы ребенок не перенес инфекцию на другие участки тела.
Обычно бородавки исчезают сами. В сложных случаях требуется лазерное, хирургическое вмешательство или заморозка.
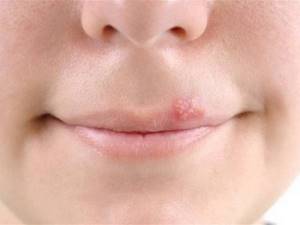
Герпес проявляется в виде нескольких пузырьков, соединенных вместе и наполненных серозной массой. Чаще локализуется на лице – возле губ, носа.
Как правило, бывает следствием перенесенных респираторных заболеваний и ослабления иммунитета.
Переносится ребенком по-разному, иногда тяжело – с головной болью, температурой. После выздоровления возможны рецидивы.
В качестве лечебных используются противовирусные средства (местно). Чем быстрее начато лечение, тем меньшие участки кожи будут поражены и тем быстрее наступит выздоровление.
Герпес и его кожные проявления — что нужно знать? Советы родителям от Союза педиатров России:
Заразиться педикулезом можно только от человека, в шерсти животных вши не живут. Ребенок испытывает сильный зуд, расчесывает кожу, рискуя занести в ранки какую-либо инфекцию.
Для борьбы с педикулезом разработано немало препаратов, врач порекомендует тот, что лучше соответствует возрасту пациента.
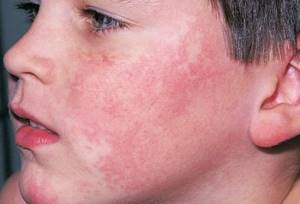
На лице демодекоз проявляется в виде красных пятнышек, быстро превращающихся в гнойнички. Ребенок испытывает сильный зуд в районе ресниц и ушей, усиливается слезотечение.
Лечится заболевание медикаментозно. От больного и его окружения требуется строжайшее соблюдение гигиенических правил.
Чесотку вызывает тоже клещ, но другого вида – чесоточный. Заразиться можно от больного человека или его вещей – одежды, постельного белья.
Образуются высыпания, которые сильно чешутся. Для борьбы с клещом назначают суспензии и мази: Серную, Перметрин, Бензилбензоат.
Вы знаете, есть ли первые симптомы туберкулеза у детей? И какие они? Спросим у доктора!
О симптомах и лечении гастрита у ребенка читайте в данном материале.
Наша статья и доктор Комаровский расскажут, как выбрать ингалятор для ребенка. Узнайте больше!
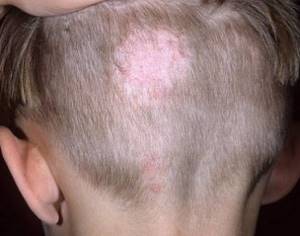
Себореей обычно страдают дети старшего возраста (в период полового созревания) – у них меняется состав кожного сала, поэтому железы перестают функционировать в нормальном режиме. Заболевание проявляется в волосистой части головы в виде сильного шелушения.
Справиться с ним можно, решая проблему комплексно: использовать наружно лосьоны и мази и помогать организму изнутри, наладив правильное питание, укрепив иммунитет специальными препаратами.
Воспаление сальных желез иногда приводит к образованию угрей. Происходит закупорка протоков, а на ненашедшее естественного выхода сало быстро находятся охотники в виде кокковых бактерий.
Закупорка потовых каналов — причина возникновения потницы.
Эта проблема часто встречается у маленьких детей, особенно если родители одевают их слишком тепло: ребенок потеет, организм реагирует на это появлением сыпи. С ней борются с помощью талька, отваров целебных трав.
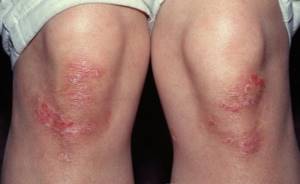
Из заболеваний этой группы выделяют нейродермит (покраснение и утолщение участков кожи, образование на них узелков — папул) и псориаз (шелушащиеся участки разного размера и формы).
Оба заболевания носят хронический характер и с трудом поддаются медикаментозному воздействию.
Как предотвратить
В статье мы указали названия, дали описание и показали, как выглядят на фото распространенные кожные заболевания у детей — новорожденных, дошкольного и более старшего возраста, коротко рассказали о лечении детских болезней дерматологического характера.
Многих проблем с кожей (какой бы природы они ни были) удается избежать, если приучить ребенка к гигиене с самых ранних лет его жизни.
А еще надо поддерживать чистоту во всем доме, избегать аллергенных продуктов питания и стрессовых для детей ситуаций.
Если проблема все-таки возникла, надо отнестись к ней серьезно и как можно оперативнее обратиться за помощью к врачу.
Мир легкомысленно отнесся к предыдущим коронавирусным эпидемиям — на сей раз, хочется надеяться, будет иначе, в том числе и в России: быстрое распространение новой инфекции должно к этому стимулировать.
Сергей Нетёсов, член-корреспондент РАН, доктор биологических наук, профессор, заведующий лабораторией биотехнологии и вирусологии факультета естественных наук Новосибирского государственного университета
Эта зима принесла нам тревожные известия о возникновении в Китае и начале активного распространения по всему миру нового коронавируса SARS-CoV-2, вызывающего болезнь под международным названием КоВиД-19 (CoViD-19 — CoronaVirus Disease-19, как ее политкорректно назвали во Всемирной организации здравоохранения). К 10 марта им достоверно, с лабораторным подтверждением, во всем мире заразилось более 110 тыс. человек. Причем сейчас он намного быстрее распространяется вне Китая, чем в самом Китае.
Каковы особенности возбудителя и чем он отличается от других вирусов ОРВИ
Острые респираторные вирусные инфекции (ОРВИ) вызывают более 80% всех острых респираторных заболеваний. Вирусы — это не бактерии, и антибиотики от них не помогают. Наиболее часто ОРВИ вызываются риновирусами (более 50 разновидностей), вирусами гриппа (минимум четыре подтипа), вирусами парагриппа (четыре разновидности), метапневмовирусами, бокавирусами, респираторно-синцитиальными вирусами, аденовирусами и некоторыми другими. Обычные четыре разновидности коронавирусов тоже есть этом списке (229E, OC43, NL43, HKU1) и в зависимости от года занимают второе—пятое места по своей доле в общей заболеваемости. Респираторное заболевание они обычно вызывают слабой и средней тяжести, но иногда случаются и тяжелые случаи.
Как большинство вирусных возбудителей ОРВИ, коронавирусы являются РНК-вирусами, но имеют самый большой из них по размеру геном — около 29 тыс. нуклеотидов. Они содержат липидную оболочку, поэтому легко поддаются разрушению мылом и другими ПАВ. Коронавирусы выявлены практически у всех животных и птиц, но далеко не у всех они вызывают серьезные заболевания. Разработаны живые противокоронавирусные вакцины для собак и домашних кур, потому что у них соответствующие разновидности вызывают тяжелую хроническую инфекцию и большую вирусную смертность.

Фото: Getty Images
Отметим, что за последнее десятилетие учеными-вирусологами получена масса новых данных о вирусах самых разных животных. И теперь мы знаем, что летучие мыши, по всей видимости, стали для человечества и для животного мира в целом источниками нескольких весьма значимых вирусных заболеваний: это вирусы кори, другие парамиксовирусы, вирус бешенства, коронавирусы,— и этот список растет. Как правило, напрямую на человека эти вирусы от летучих мышей не перескакивают, потому что слишком разные у нас и у них клеточные рецепторы. Как показали результаты исследований последних лет, от летучих мышей к человеку вирусы, как правило, проходят через промежуточного хозяина.
В 2002–2003 годах ТОРС-коронавирус (SARS), вызвавший эпидемию атипичной пневмонии, по всей видимости, перескочил от летучей мыши на человека, пройдя эволюционно-мутационный процесс в организмах пальмовых циветт (зверьков из подотряда кошкообразных). В 2007–2012 годах БВРС-коронавирус (MERS) аналогично перескочил от египетских летучих мышей сначала на верблюдов, а потом на людей. Ну а в этот раз новый коронавирус, явно имеющий происхождение от летучих мышей, уже вызвал колоссальную эпидемию практически во всем мире. Здесь пока что промежуточный хозяин не выявлен, но подозрения падают на панголинов, кошек, бродячих собак, хотя возможны и другие варианты.
Симптоматика нынешней коронавирусной инфекции: отличия от гриппозной и других
Сейчас можно с полной уверенностью сказать, что только по симптомам никакой врач эту инфекцию от других серьезных вирусных инфекций не отличит. Потому что и лихорадка, и высокая температура, и затрудненное дыхание, и слабость, и боли в мышцах, и сухой кашель характерны и для инфекций, вызванных гриппом и респираторно-синцитиальным вирусом.
Вроде бы единственный признак, который, как правило (но не как закон), не характерен для коронавирусной инфекции,— это заложенный нос. Но и для гриппозной инфекции такое тоже может быть. Так что для точной постановки диагноза необходима лабораторная диагностика методом полимеразной цепной реакции (ПЦР) нуклеиновых кислот, выделенных из проб от человека (смывы из носоглотки, мазки из носоглотки и т. д.).
В самом рутинном варианте это занимает четыре—шесть часов (без учета времени на доставку пробы в лабораторию). Коммерческими компаниями, в том числе и в России, разработано несколько экспресс-вариантов диагностикумов, требующих в три-четыре раза меньше времени. Насколько известно автору, в Китае и США федеральные власти уже приняли решение простимулировать коммерческих разработчиков для быстрейшей сертификации и запуска производств этих тест-систем. Они будут доступны любому гражданину, а не только людям с ярко выраженными симптомами ОРВИ, а это позволит усилить и ускорить борьбу с эпидемией.
• Инкубационный период (прибл.) — 2–14 дней
• Бессимптомное течение — до 2 недель, с выделением вируса
• Сезонный (обычный) грипп — менее 0,01% (у пожилых — до 2%)
• ТОРС-коронавирус 2003 года (SARS) — около 10%
• БВРС-коронавирус (MERS) — 34%
• Новый коронавирус SARS-CoV-2 — около 2%
Чего ждать и что делать нам
Человечество в настоящее время имеет несколько способов и подходов к борьбе с инфекциями: противоэпидемические мероприятия с как можно более чувствительными и специфичными диагностическими методами, быстрая разработка и применение вакцин. Ну и, конечно же, нужны эффективные методы изоляции и лечения больных.
Зоонозные инфекции и в дальнейшем будут перескакивать с животных на людей, как это и было в течение всей истории человечества. Примеры: вирус ВИЧ, перескочивший на человека от обезьян; вирус гепатита С, который к людям попал от лошадей или от других животных; вирусы кори и паротита, явно перешедшие на людей от копытных животных или тех же летучих мышей; вирусы клещевого энцефалита, Зика, лихорадок денге и Западного Нила и т. д. А различные виды коронавирусов за последние 20 лет, как уже сказано, трижды перескакивали на человека от летучих мышей (коронавирусы атипичной пневмонии SARS-CoV-1, ближневосточного респираторного синдрома (БВРС) и нынешний SARS-CoV-2).
Возможны, а вернее всего неизбежны, и другие аналогичные перескоки в будущем. Готовиться к ним надо гораздо более интенсивно, изучая инфекции животных и разрабатывая новые вакцины. Посмотрите, какая складывается ситуация: после атипичной пневмонии 2002–2003 годов никто так и не разработал вакцины против тогдашнего ТОРС-коронавируса. После открытия коронавируса БВРС в 2012 году тоже не разработали соответствующей вакцины. Если бы эти вакцины были разработаны и доказана их эффективность, то сейчас было бы намного легче разработать вакцину против нынешнего коронавируса. В этом году прозвенел третий звонок от коронавирусов за последние 20 лет. Может, не будем ждать четвертого и разработаем вакцины? В 1950–1970-е годы прошлого века наша страна была лидером не только в космосе, но и в разработках и применении вакцин!
Вернее всего, с этой пандемией человечество справится. Должны справиться и мы в России. Но наша готовность к последующим аналогичным эпидемиям должна быть повышена, потому что они неизбежно будут. А пока среди всех респираторных инфекций у нас есть вакцина только против гриппа. И это XXI век! У нас нет вакцин против вирусов парагриппа, респираторно-синцитиального вируса, метапневмовирусов, других коронавирусов, которые в сумме вызывают более трети всех респираторных инфекционных заболеваний, то есть уж точно больше, чем вирус гриппа. И люди от них умирают не единично. В том числе от того, что мы почему-то не видим в них угрозы, а видим угрозы там, где их и нет вовсе или они намного менее значимы. Может быть, потому, что вирусы маленькие? Но ущерб-то от них очень большой: это неспасенные тысячи жизней граждан России.
Читайте также:


