Дегенеративные изменения вертлужных впадин
Остеофиты вертлужных впадин , это костные наросты на истонченной хрящевой ткани, осложнение артроза, затрагивающее область соединения головки бедра с тазовой костью. Заболевание распространено у пожилых людей, развитие патологии диагностируется как коксартроз и может привести к потере подвижности конечностей.

Что провоцирует появление наростов
Анатомия тазобедренного сустава состоит из двух больших костей: бедренной и седалищной. Конструкция напоминает шар. Головка бедра закреплена в углублении вертлужной , находящейся в седалищной кости , впадины. Чтобы не допускать дискомфорта во время трения элементов сплетения друг о друга, на их поверхности есть хрящи.
- Остеофиты тазобедренного сустава: терапия и методы диагностики
- Костные разрастания при остеохондрозе: способы устранения остеофитов
Впадину покрывает хрящевое образование в виде кольца. Она необходима для увеличения площади соприкосновения с головкой бедренной кости. Конструкция окружена капсулой, укреплена мышечным каркасом и связками.
Тазобедренный сустав , наиболее крупный. Он отвечает за передвижение бедра в разные стороны. Чтобы он сохранял двигательные функции и не подвергался развитию остеофитов, необходимо выполнение таких условий:
- в поддерживающих структурах нет повреждений,
- хрящ максимально эластичен,
- близлежащие мышцы в нормальном тонусе,
- хорошее кровоснабжение вертлужных впадин,
- сбалансированный состав и достаточный объем внутрисуставной жидкости.
При отсутствии этих условий начинают происходить изменения необратимого характера в тканях. Вначале нарушается питание больного участка, затем начинаются негативные изменения в субхондральной кости, что провоцирует появление костных разрастаний. Остеофиты расстраивают соответствие анатомических составляющих конструкции, это приводит к дисбалансу в двигательной способности.
Причины развития патологии вертлужных элементов сустава:
- постоянные тяжелые физические нагрузки могут приводить к трансформации вертелов,
- врожденные аномалии у детей, полученные при родах или вследствие генетических сбоев. Повреждается анатомия впадины, сустав, который еще не успел сформироваться,
- избыточная масса тела,
- травмы, сопряженные со снижением тонуса в близлежащих мышцах,
- преклонный возраст,
- коксартрит на фоне инфекции, ревматизма или воспаления в тазобедренном суставе, которое приводит к сбою питания хрящевой ткани и изменениям в составе и объеме окружающей жидкости. В результате этих отклонений может начаться отмирание головки бедренной кости и рост остеофитов на вертлужных углублениях,
- малоподвижный образ жизни , из-за недостаточной нагрузки понижается тонус в поддерживающих мышцах,
- разнообразные поражения опорно-двигательного аппарата: болезни стопы, искривление позвоночника, травмы и патологии коленного сустава.
Если диагностика лабораторных исследования не помогли выявить причину остеофитов во впадинах, речь идет об идиопатическом артрозе.
Признаки развития заболевания
Изменения полости вертлужных впадин и формирование остеофитов на поверхности хрящей имеют характерные симптомы:
- Мышечный тонус снижается.
- В сложных случаях, когда наблюдается выраженная атрофия суставов, серьезные разрушения и пациенту приходится находиться в положении лежа, конечности становятся короче.
- Боль вначале может быть слабовыраженной или отсутствовать, усиливается при активном развитии патологии вертлужной части.
- Объем движений снижается вследствие боли и истончения хряща, деформациями в структуре головки бедренной кости. Остеофиты нарушают двигательную способность.
- Сколиоз может быть и причиной, и осложнением артроза. Если остеофиты затронули одну впадину, больной будет щадить пораженную вертлужную область, больше нагружая здоровую сторону. Длительный дисбаланс нагрузок приводит к боковому искривлению позвоночного столба.
Признаки патологии начинают проявлять себя в результате структурных нарушений в тазобедренном суставе. В пораженной области обнаруживаются остеофиты, кисты, истончения в вертлужной губе, сужение щели, утолщение капсулы. Такие трансформации хорошо видны на снимках МРТ, КТ, рентгена.

Лечебные мероприятия
Специфических симптомов появления костных разрастаний внутри впадины седалищной кости нет, сложно определить болезнь и вовремя начать лечение.
Остеофиты могут не вызывать дискомфорт у больного, но часто приводят к осложнениям. Важно правильно разработать терапевтическую схему. Главный упор делают на ЛФК и физиотерапевтические методы. Когда присутствует боль и воспаление, прописывают курс медикаментов. Часто с обезболивающими препаратами пациенту назначают хондопротекторы, ускоряющие регенерацию хрящевой ткани вертлужных элементов.
- Что такое остеофиты и популярные методы лечения
- Остеофиты на руках: лечение патологии на конечностях
Медикаментозное лечение:
| Противовоспалительные препараты | Помогают устранить болевой синдром. Кроме формы для перорального применения, выпускаются в виде мази, геля. Популярные препараты для снятия отека и воспаления в полости вертлужных впадин при остеофитах , Кетопрофен, Диклофенак, Флексен, Индометацин. |
| Хондопротекторы | Помогают восстановить структуру сустава, вертлужных элементов, остановить рост остеофитов во впадинах. Наиболее эффективные , Глюкозамин, Хондроитин, Румалон |
Физиопроцедуры , хорошее дополнение к основной терапии остеофитов во впадинах, помогают больному быстрее восстановиться и забыть о болезненных ощущениях.

Действенные методики:
- Лечебный массаж. Во время процедуры врач оказывает механическое воздействие на ткани, усиливает кровообращение в них, снимает напряжение в мышцах. Манипуляции уменьшают болевой синдром, сохраняется подвижность больших суставов, остеофиты перестают расти,
- Электрофорез. Чаще назначают литий, серу или цинк. Под влиянием постоянного электрического тока внутри пораженной ткани вертлужной впадины образуется лекарственное депо. Медикамент в течение длительного времени поступает в пораженный участок, оказывая на него лечебное действие,
- ЛФК. Гимнастические упражнения помогают постановить объем движений вертелов и восстановить подвижность. Регулярные занятия помогают развить выносливость и силу в мышцах, поддерживающих суставы. Дозированные нагрузки снижают скорость дегенеративных изменений, остеофиты останавливаются в росте.
- Лечебные ванны. Стимулируют кровообращение, ускоряют обмен веществ и восстановительные процессы в полости вертлужных впадин.
Если консервативная медицина беспомощна, и на поверхности сустава наблюдаются признаки больших остеофитов, пациенту показано хирургическое вмешательство.
Остеофиты вертлужных впадин — это костные наросты на истонченной хрящевой ткани, осложнение артроза, затрагивающее область соединения головки бедра с тазовой костью. Заболевание распространено у пожилых людей, развитие патологии диагностируется как коксартроз и может привести к потере подвижности конечностей.

Что провоцирует появление наростов
Анатомия тазобедренного сустава состоит из двух больших костей: бедренной и седалищной. Конструкция напоминает шар. Головка бедра закреплена в углублении вертлужной — находящейся в седалищной кости — впадины. Чтобы не допускать дискомфорта во время трения элементов сплетения друг о друга, на их поверхности есть хрящи.
- Остеофиты тазобедренного сустава: терапия и методы диагностики
- Костные разрастания при остеохондрозе: способы устранения остеофитов
Впадину покрывает хрящевое образование в виде кольца. Она необходима для увеличения площади соприкосновения с головкой бедренной кости. Конструкция окружена капсулой, укреплена мышечным каркасом и связками.
Тазобедренный сустав — наиболее крупный. Он отвечает за передвижение бедра в разные стороны. Чтобы он сохранял двигательные функции и не подвергался развитию остеофитов, необходимо выполнение таких условий:
- в поддерживающих структурах нет повреждений;
- хрящ максимально эластичен;
- близлежащие мышцы в нормальном тонусе;
- хорошее кровоснабжение вертлужных впадин;
- сбалансированный состав и достаточный объем внутрисуставной жидкости.
При отсутствии этих условий начинают происходить изменения необратимого характера в тканях. Вначале нарушается питание больного участка, затем начинаются негативные изменения в субхондральной кости, что провоцирует появление костных разрастаний. Остеофиты расстраивают соответствие анатомических составляющих конструкции, это приводит к дисбалансу в двигательной способности.
Причины развития патологии вертлужных элементов сустава:
- постоянные тяжелые физические нагрузки могут приводить к трансформации вертелов;
- врожденные аномалии у детей, полученные при родах или вследствие генетических сбоев. Повреждается анатомия впадины, сустав, который еще не успел сформироваться;
- избыточная масса тела;
- травмы, сопряженные со снижением тонуса в близлежащих мышцах;
- преклонный возраст;
- коксартрит на фоне инфекции, ревматизма или воспаления в тазобедренном суставе, которое приводит к сбою питания хрящевой ткани и изменениям в составе и объеме окружающей жидкости. В результате этих отклонений может начаться отмирание головки бедренной кости и рост остеофитов на вертлужных углублениях;
- малоподвижный образ жизни — из-за недостаточной нагрузки понижается тонус в поддерживающих мышцах;
- разнообразные поражения опорно-двигательного аппарата: болезни стопы, искривление позвоночника, травмы и патологии коленного сустава.
Если диагностика лабораторных исследования не помогли выявить причину остеофитов во впадинах, речь идет об идиопатическом артрозе.
Признаки развития заболевания
Изменения полости вертлужных впадин и формирование остеофитов на поверхности хрящей имеют характерные симптомы:
- Мышечный тонус снижается.
- В сложных случаях, когда наблюдается выраженная атрофия суставов, серьезные разрушения и пациенту приходится находиться в положении лежа, конечности становятся короче.
- Боль вначале может быть слабовыраженной или отсутствовать, усиливается при активном развитии патологии вертлужной части.
- Объем движений снижается вследствие боли и истончения хряща, деформациями в структуре головки бедренной кости. Остеофиты нарушают двигательную способность.
- Сколиоз может быть и причиной, и осложнением артроза. Если остеофиты затронули одну впадину, больной будет щадить пораженную вертлужную область, больше нагружая здоровую сторону. Длительный дисбаланс нагрузок приводит к боковому искривлению позвоночного столба.
Признаки патологии начинают проявлять себя в результате структурных нарушений в тазобедренном суставе. В пораженной области обнаруживаются остеофиты, кисты, истончения в вертлужной губе, сужение щели, утолщение капсулы. Такие трансформации хорошо видны на снимках МРТ, КТ, рентгена.

Лечебные мероприятия
Специфических симптомов появления костных разрастаний внутри впадины седалищной кости нет, сложно определить болезнь и вовремя начать лечение.
Остеофиты могут не вызывать дискомфорт у больного, но часто приводят к осложнениям. Важно правильно разработать терапевтическую схему. Главный упор делают на ЛФК и физиотерапевтические методы. Когда присутствует боль и воспаление, прописывают курс медикаментов. Часто с обезболивающими препаратами пациенту назначают хондопротекторы, ускоряющие регенерацию хрящевой ткани вертлужных элементов.
- Что такое остеофиты и популярные методы лечения
- Остеофиты на руках: лечение патологии на конечностях
Медикаментозное лечение:
| Противовоспалительные препараты | Помогают устранить болевой синдром. Кроме формы для перорального применения, выпускаются в виде мази, геля. Популярные препараты для снятия отека и воспаления в полости вертлужных впадин при остеофитах — Кетопрофен, Диклофенак, Флексен, Индометацин. |
| Хондопротекторы | Помогают восстановить структуру сустава, вертлужных элементов, остановить рост остеофитов во впадинах. Наиболее эффективные — Глюкозамин, Хондроитин, Румалон |
Физиопроцедуры — хорошее дополнение к основной терапии остеофитов во впадинах, помогают больному быстрее восстановиться и забыть о болезненных ощущениях.

Действенные методики:
- Лечебный массаж. Во время процедуры врач оказывает механическое воздействие на ткани, усиливает кровообращение в них, снимает напряжение в мышцах. Манипуляции уменьшают болевой синдром, сохраняется подвижность больших суставов, остеофиты перестают расти;
- Электрофорез. Чаще назначают литий, серу или цинк. Под влиянием постоянного электрического тока внутри пораженной ткани вертлужной впадины образуется лекарственное депо. Медикамент в течение длительного времени поступает в пораженный участок, оказывая на него лечебное действие;
- ЛФК. Гимнастические упражнения помогают постановить объем движений вертелов и восстановить подвижность. Регулярные занятия помогают развить выносливость и силу в мышцах, поддерживающих суставы. Дозированные нагрузки снижают скорость дегенеративных изменений, остеофиты останавливаются в росте.
- Лечебные ванны. Стимулируют кровообращение, ускоряют обмен веществ и восстановительные процессы в полости вертлужных впадин.
Если консервативная медицина беспомощна, и на поверхности сустава наблюдаются признаки больших остеофитов, пациенту показано хирургическое вмешательство.
Субхондральный склероз суставных поверхностей – клинический признак, подтверждающий наличие генетически обусловленных, либо приобретенных заболеваний опорно-двигательной системы. Патологические изменения выявляются при аппаратном исследовании. Из-за бессимптомного течения на начальных этапах развития ранняя диагностика болезненных отклонений затруднена.
Определение понятия
Если конкретизировать, что это такое склероз суставных поверхностей, то уместнее говорить о локальной гибели клеток живой ткани в области соединения костей.
Если хрящ утрачивает свои свойства, вся нагрузка ложится на подхрящевую пластинку. Начинается постепенное компрессионное разрушение функциональных тканей. В последующем отмершие клетки замещаются фиброзными волокнами. Структурный элемент костной ткани утолщается, сосуды, питающие хрящ, закупориваются, запускается процесс оссификации.

Поверхность поврежденной кости превращается в плацдарм для формирования костных разрастаний. Число и размер экзостозов, остеофитов методически увеличивается. Соразмерно с ростом новообразований ограничивается амплитуда движений.
Причины
Склероз суставов манифестирует, и на протяжении длительного периода времени формируется скрыто. Человек долгие годы может не догадываться о происходящих изменениях, пока они не начинают сказываться на привычном жизненном укладе.
Дезорганизация сустава развивается на фоне:
-
возрастных изменений; патологий опорно-двигательной системы; эндокринных и метаболических нарушений; травматических повреждений; аутоиммунных заболеваний; врожденных аномалий или генетической предрасположенности.
Фактор риска повышается у людей, активно занимающихся спортом, страдающих ожирением, ведущих или обреченных на малоподвижный образ жизни, злоупотребляющих алкоголем, наркотическими веществами, табакокурением.

Этапы развития
Субхондральный склероз суставных поверхностей разделяют на несколько стадий. Определяют тяжесть дегенеративно-дистрофических изменений с помощью рентгенографических снимков и других аппаратных процедур.
-
Начальная. Наблюдаются костные разрастания по краевой зоне сустава. Умеренная. Расстояние между суставными поверхностями сужено, в виде участка просветления фиксируется склеротический очаг. Выраженная. Межсуставное пространство значительно почти закрыто, краевые костные разрастания прогрессируют. Диагностическая артроскопия распознает нарушение целостности хряща. Часто на этом этапе выявляется остеохондральное тело – смещенный фрагмент разросшихся экзостозов. Тяжелая. Суставная щель на снимках не определяется, субхондральные пластинки теряют четкие очертания, хрящ полностью разрушается. Беспорядочно сформированные костные и соединительные ткани сильно ограничивает подвижность сустава.

Уплотнение суставных поверхностей сказывается на состоянии близлежащих мягких тканей, сухожилий, нервных волокон и кровеносных сосудов.
Склероз позвоночника
В медицинской практике различают склероз суставов и пластинок тел позвонков. По своему строению межпозвоночный двигательный сегмент напоминает модифицированный сустав. Только в роли сочленяющихся костей выступают смежные позвонки, а хрящевые замыкательные пластинки выполняют функцию суставных поверхностей. То есть отделяют ядро межпозвоночного диска от тел позвонков и предотвращают его выбухание в смежные структуры.
С возрастом происходит дегенерация и уплотнение замыкательных пластинок тел позвонков. Сначала образовываются многочисленные трещины. Затем пластинку замещает волокнистый хрящ, который со временем кальцифицируется и трансформируется в костную ткань.
Патологические превращения могут затронуть весь позвоночный столб. Но по статистике чаще других страдают поясничный и шейный отдел позвоночника. Провокатор – повышенная нагрузка, которая распределяется, как при активном образе жизни, так и при сидячей работе, именно на эти участки.
Если замыкательные пластинки склерозированы в области шеи, симптоматически изменения проявляются:
-
болью при поворотах головы; потерей остроты зрения; ухудшением слуха, шумом в ушах; мигренями, головокружением; парестезиями в верхних конечностях; быстрой утомляемостью.

Врачи отмечают, что склероз замыкательных пластинок – это такое патологическое отклонение, которое свидетельствует о начинающемся развитии межпозвоночной грыжи, протрузии, остеохондроза.
Симптомы склеротического поражения суставов
Клиническая картина при дегенерации и дистрофии суставов различна. Общая симптоматика зависит от степени тяжести склеротических изменений и локализации очага поражения.
В тазобедренном суставе субхондральные пластинки обволакивают поверхности вертлужных впадин и головки бедренных костей. Дегенерация элементов зачастую указывает на развитие деформирующего артроза, либо остеоартроза. Болезням характерно, как одностороннее, так и двустороннее поражения суставов.
На начальной стадии симптомы проявляются в виде периодической боли в области бедра и/или колена, возникающей при физических нагрузках и проходящей после отдыха.
В развернутых фазах отмечают:
-
интенсивный болевой синдром, иррадиирующий в бедро и пах, даже в состоянии покоя; утреннюю скованность и тугоподвижность суставов; ограничение в отведении и внутренней ротации бедра; слабость ягодичных мышц; укорочение больной конечности; вынужденное прихрамывание.
Выраженное склерозирование суставных структур коленного сустава заявляет о себе:
-
болевыми ощущениями разной интенсивности, распространяющимися по передневнутренней поверхности подвижного соединения при ходьбе; резкой болью и хрустом при сгибании колена; болезненным дискомфортом ночью; ограничением сгибательно-разгибательных движений; нестабильностью надколенника; деформацией сустава; искривлением оси пострадавшей конечности.

Склероз суставных поверхностей не исключает развитие синовита, при котором сустав принимает шарообразную форму. В месте скопления синовиальной жидкости кожный покров краснеет и становится горячим на ощупь. В колене появляется ощущение тяжести и распирания.
В отличие от других мест локализации склероз плечевого сустава встречается гораздо реже.
О вовлечении в патологическое состояние оповещают:
-
боли в плече, отдающие в верхнюю конечность, лопатку, шею, усиливающиеся ночью; резкий болевой синдром при попытках отвести руку или совершить вращение; припухлость на поверхности плеча; ухудшение общего самочувствия – бессонница, раздражительность, потеря работоспособности.
В тяжелых случаях формируется синдром блокированного плеча, при котором осуществлять движения плечевым суставом фактически невозможно.
Лечение
Как лечить склероз суставных поверхностей зависит от причины, спровоцировавшей болезненное отклонение. Повернуть патологический процесс вспять не в состоянии, даже самые современные методы терапии. Поэтому фундамент лечебных мероприятий базируется на контроле болевых проявлений, предотвращении прогрессирования склеротических поражений и сохранении функциональной способности сустава.
При склеротических поражениях рекомендован щадящий двигательный режим. Если поражения затронули конечности, показана мягкая иммобилизация сустава эластичным бинтом.
В стандартный медикаментозный курс включают:
-
препараты из группы НПВП – применяются в виде таблеток, внутримышечных инъекций, мазей для местного нанесения; купируют боль и воспаление; глюкокортикоиды и анестетики – вводятся в полость сустава или околосуставные ткани при сильном болевом синдроме; миорелаксанты – снимают мышечный спазм, вызванный защемлением нервных окончаний костными разрастаниями; ангиопротекторы – улучшают микроциркуляцию крови, обеспечивая поставку необходимых веществ к проблемным участкам; хондропротекторы – стимулируют регенерацию хрящевых тканей.
Параллельно проводится этиотропная терапия – устранение причины, побудившей возникновение дегенеративно-дистрофических поражений.
Обязательный элемент консервативного лечения после снятия обострения – физиотерапевтические процедуры.
Предотвратить развитие контрактур и возможных осложнений помогут:
-
микротоковая терапия; ударно-волновая терапия; иглорефлексотерапия; бальнеотерапия; постизометрическая релаксация.
Лучшими реабилитологами подтверждена эффективность лечебной физкультуры. Разные виды упражнений разработаны для любых суставов. Их правильный подбор гарантирует: сочленениям – увеличение подвижности, связкам – возвращение гибкости, а мышцам – накопление силы.

В качестве поддерживающей терапии специалисты рекомендуют санаторно-курортное лечение, сбалансированное питание, дозированные нагрузки, контроль массы тела.
Субхондральный склероз тазобедренного сустава в большинстве случаев является осложнением патологических процессов, происходящих в органе. Он хорошо заметен на рентгенографической проекции и упоминается в расшифровке результатов. Дегенеративный процесс чаще всего сопровождает деформирующий коксартроз. При склерозе хрящевая ткань заменяется соединительной, неспособной выполнять необходимые функции. Заметив патологию на снимке, врач должен выяснить ее причину и назначить лечение.
Причины и механизм развития заболевания
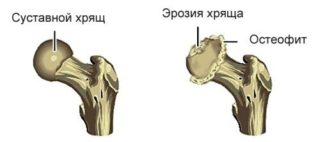
Субхондральный склероз суставной поверхности не относится к самостоятельным заболеваниям. Он считается одним из признаков дегенеративно-дистрофического процесса, разрушающего сочленение. В нормальном состоянии головка тазобедренного сустава (ТБС) совершает плавные скользящие движения в вертлужной впадине. Их поверхности покрыты гладким хрящом и смазаны суставной жидкостью. Нагрузка при различных видах движения распределяется равномерно. Дегенеративные процессы делают суставные поверхности шероховатыми, увеличивая трение.
При износе хряща в первую очередь страдает субхондральная костная пластинка. Она является периферийным отделом эпифиза. Субхондральная кость спаяна с хрящом, обеспечивает его иннервацию и кровоснабжение. Патологическое изменение толщины пластины, появление окостеневших участков ухудшает обменные процессы сочленения. Субхондральный склероз чаще всего поражает суставы, подвергающиеся высокой нагрузке.
Кроме ТБС проблема задевает позвоночник, колени и локти. Она провоцирует патологическое разрастание костных образований — остеофитов. Их расположение по краям не оказывает значительного влияния на двигательную функцию, но дальнейшее проникновение в ткани ограничивает подвижность сочленения.
Провоцирующими факторами развития субхондрального склероза суставных поверхностей являются:
- эндокринные заболевания и другие нарушения обмена веществ;
- заболевания суставов: остеоартроз, ревматоидный артрит;
- высокая нагрузка, приводящая к износу хряща: лишний вес, физические упражнения;
- травмы, особенно не полностью вылеченные;
- врожденная слабость суставов, склонность к вывихам;
- естественное старение сочленения в пожилом возрасте.
Дегенеративно-дистрофические процессы первоначально приводят к рассасыванию субхондральной костной ткани, а затем вызывают ее разрастание. Деформация ТБС приводит к укорачиванию конечности, хромоте. Нарушения стабилизации таза повышают нагрузку на позвоночник. Появляются боли в поясничном отделе.
Классификация патологии
Врачи классифицируют патологию по нескольким признакам.
- первичная – склероз появляется в здоровом суставе в результате травмы или повышенной нагрузки;
- вторичная – поражение сопутствует артрозу и другим болезням сочленения.
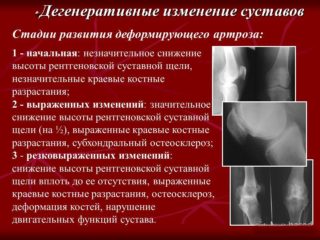
Исходя из масштабов образования костных наростов, выделяют четыре степени болезни:
- на первой стадии наблюдается незначительное разрастание остеофитов по краю вертлужной впадины;
- вторая стадия – костные наросты выраженные, суставная щель сужена;
- третья стадия – промежуток внутри сустава едва заметен из-за образования крупных остеофитов;
- четвертая стадия – происходит полная деформация головки и вертлужной впадины.
Степень поражения определяется при рентгенологическом обследовании.
Клиническая картина
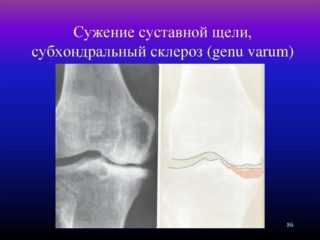
Проявления патологии зависят от стадии поражения. Первый признак поражения ТБС – боль, она возникает непосредственно в сочленении, усиливается при ходьбе. Вначале имеет тянущий характер, с развитием дегенеративных процессов ее интенсивность увеличивается. Особенно мучителен болевой синдром в сырую погоду. Наблюдается дискомфорт после сна и длительного сидения. Поражение ТБС сопровождается следующими симптомами:
- ограниченная подвижность сочленения;
- нарушение функций органов малого таза;
- боль, иррадиирущая в поясницу, колено, пах;
- при движении возникает хруст;
- мышцы быстро утомляются.
Чаще всего наблюдается субхондральный склероз крыши вертлужной впадины тазобедренных суставов. Локализация патологии связана с высокими нагрузками на эту область. Больной, стараясь уберечь конечность от напряжения, переносит основную нагрузку на здоровую ногу. Это прямой путь к развитию дегенеративных процессов во втором суставе. Не стоит ждать серьезных проявлений патологии, остановить развитие склероза лучше на начальной стадии.
Диагностика
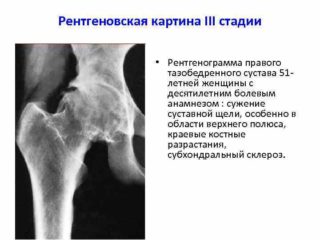
Комплексная диагностика позволяет определить степень поражения суставных поверхностей и причины, вызвавшие патологию. Основной метод – рентгенография. На снимке врач может оценить размер суставной щели и костных выростов. Дополнительно назначается УЗИ.
Заметить субхондральный склероз на ранней стадии позволяет использование МРТ. Также пациенту необходимо сдать общий и биохимический анализ крови. Информативным методом диагностики является тест на плотность субхондральных костей.
Методы терапии
- антигистаминные;
- антибактериальные;
- анальгетики;
- гормональные препараты;
- хондропротекторы;
- витаминный комплекс.

Значимый компонент лечения – ЛФК – упражнения для восстановления работоспособности сустава. Комплекс подбирает врач, опираясь на индивидуальные потребности пациента. Действенный результат дают упражнения в воде.
Для ускорения метаболизма, повышения мышечного тонуса и кровоснабжения назначаются физиопроцедуры:
- электрофорез;
- лазерная терапия;
- воздействие магнитных импульсов.
Улучшить общее состояние помогает иглоукалывание, массаж, грязевые аппликации.
Хирургическое лечение проводится при полной деформации суставных поверхностей. Разрушенный орган заменяется протезом.
Возможные осложнения и последствия
Отсутствие лечения приводит к полной утрате подвижности тазобедренного сустава. Сначала больной не может передвигаться без опоры на трость или костыль, затем попадает в инвалидную коляску.
Разрастание остеофитов негативно влияет на окружающие ткани и органы. Провоцируется воспаление сухожилий, мышц, сосудов, которое может перерасти в гнойное или некротическое.
Профилактические меры
В целях профилактики рекомендуется:
- нормализация веса: избыточная масса тела создает постоянную высокую нагрузку на суставы конечностей;
- отказ от вредных привычек;
- рациональное чередование нагрузок и отдыха без переутомления;
- обращение к врачу при первых признаках дисфункции суставов;
- гимнастика, плавание.
Дегенеративные изменения суставов — неотъемлемая часть старения организма. Рациональное питание, умеренная активность и своевременное лечение воспалений поможет дольше сохранить подвижность.
Читайте также:


