Дерматомиозит или болезнь вагнера

Заболевания соединительной ткани — это довольно частое явление. Одна из таких болезней — дерматомиозит.
Недуг может возникнуть в любом возрасте. Не зависит от половой принадлежности — проявляется как у женщин, так и у мужчин. Симптомы дерматомиозита разнообразны. Зависят от того, какие органы и системы затронуты патологическим процессом.
Современная медицина позволяет диагностировать это заболевание на ранних этапах, когда назначенное лечение будет наиболее эффективным.
Что это такое?
Дерматомиозит — тяжелое прогрессирующее системное заболевание соединительной ткани, скелетной и гладкой мускулатуры с нарушением её двигательной функции, кожных покровов в виде эритемы и отёка сосудов микроциркуляторного русла с поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией.
У 25–30 % больных кожный синдром отсутствует. В этом случае говорят о полимиозите (ПМ).
Причины развития
На сегодняшний день точных причин, которые могут спровоцировать возникновение дерматомиозита, не существует. Ученые-медики отнесли данный тип патологии к мультифакториальной группе заболеваний (с наследственной предрасположенностью). Огромную роль в развитии заболевания играют:
Другими предрасполагающими факторами являются:
- переохлаждение организма.
- солнечный / тепловой удар.
- травмы физического и психического типа.
- наследственная предрасположенность.
- обострение очаговой инфекции.
- аллергия на лекарственные препараты.
С учетом того, что факторов, которые могут спровоцировать развитие синдрома Вагнера (дерматомиозит), слишком много и они различны, ученые приняли решение распределить заболевание по классам.

Классификация и стадии
В зависимости от этиологического фактора, спровоцировавшего развитие дерматомиозита, выделяют следующие его формы:
- Идиопатическая форма, то есть это такой дерматомиозит, причины которого не установлены. Его диагностируют в 30-40% случаев. Он часто развивается после постановки плановой вакцины. Если идиопатическая форма болезни манифестирует у ребенка, то ее называют ювенальной. У больных с такой формой патологии снижается функционирование половых желез, надпочечников и гипоталамуса. Скелетные мышцы становятся слабыми, страдает кожа и слизистые оболочки.
- Вторичный опухолевый (паранеопластический) дерматомиозит. Он манифестирует из-за формирования злокачественных опухолей в организме. Диагностируется такая форма болезни преимущественно у пожилых пациентов. На коже появляются элементы сыпи, имеющие фиолетовый окрас. Проксимальные мышцы ослабевают, Вокруг глаз заметны отеки лилового цвета. Симптомы вторичного дерматомиозита могут напоминать симптомы первичного дерматомиозита, но при опухолевой форме болезни терапия будет неэффективной.
- Детский (ювенальный) дерматомиозит. Он диагностируется в 20-30% случаев. У больных выявляется кальциноз мышечных тканей. Сама болезнь имеет острое начало, которое сопровождается болями в мышцах, повышением температуры тела и высыпаниями.
- Смешанный дерматомиозит, который сочетается с другими заболеваниями соединительной ткани.
В зависимости от характера течения болезни различают острый, подострый и хронический дерматомиозит.
Стадии развития дерматомиозита:
- Продромальная стадия. Симптомы болезни яркие, они могут сохраняться в течение нескольких дней или нескольких месяцев.
- Манифестная стадия. У больного развиваются кожные, мышечные и другие симптомы патологии.
- Дистрофическая стадия. Она является самой тяжелой, так как при ней страдает организм в целом.
Симптомы и первые признаки
Один из самых ранних неспецифических признаков дерматомиозита – слабость мышц нижних конечностей, которая с течением времени постепенно усиливается. Также манифестному периоду заболевания могут предшествовать синдром Рейно, полиартралгии, кожные высыпания.
Основной симптом дерматомиозита (см. фото) – поражение скелетной (поперечно-полосатой) мускулатуры. Клинически это проявляется нарастающей слабостью мышц шеи, верхних конечностей, что со временем затрудняет выполнение самых обычных, рутинных действий. При тяжелом течении заболевания из-за выраженной слабости мышц больные утрачивают способность к передвижению и самообслуживанию. По мере прогрессирования дерматомиозита в патологический процесс втягиваются мышцы глотки, верхнего отдела пищеварительного тракта, диафрагмы, межреберные мышцы. В результате возникают:
- расстройства речевой функции;
- дисфагия;
- нарушения вентиляции легких;
- рецидивирующая застойная пневмония.
Для дерматомиозита характерны кожные проявления:
- эритематозно-пятнистая сыпь;
- периорбитальный отек;
- симптом Готтрона (околоногтевая эритема, исчерченность ногтевой пластинки, покраснение ладоней, эритематозные шелушащиеся пятна на коже пальцев);
- чередование участков атрофии кожи и гипертрофии, пигментации и депигментации.
Поражение слизистых оболочек на фоне дерматомиозита приводит к развитию:
- гиперемии и отечности стенок глотки;
- стоматита;
- конъюнктивита.
К системным проявлениям дерматомиозита относятся поражения:
- суставов (фаланговых, лучезапястных, локтевых, плечевых, голеностопных, коленных);
- сердца – перикардит, миокардит, миокардиофиброз;
- легких – пневмосклероз, фиброзирующий альвеолит, интерстициальная пневмония;
- органов желудочно-кишечного тракта – гепатомегалия, дисфагия;
- нервной системы – полиневрит;
- почек – гломерулонефрит с нарушением выделительной функции почек;
- эндокринных желез – снижение функции половых желез и надпочечников.
По сравнению с взрослыми пациентами у детей дерматомиозит начинается более остро. Для продромального периода характерны:
- общее недомогание;
- повышение температуры тела;
- миалгии;
- снижение мышечной силы;
- артралгии;
- общая слабость.
Клиническая картина ювенильного дерматомиозита сочетает признаки поражения различных органов и систем, но наиболее ярко выражены воспалительные изменения со стороны кожных покровов и мышц.
У детей и подростков на фоне дерматомиозита могут образовываться внутримышечные, внутрифасциальные и внутрикожные кальцификаты, обычно локализующиеся в проекции крупных суставов, ягодиц, плечевого пояса и области таза.

Осложнения
Если человек не получает лечения, то повышается вероятность развития таких осложнений, как:
- Формирование пролежней и трофических язв.
- Контрактуры, деформации костной ткани.
- Анорексия.
- Кальциноз.
Если болезнь имеет длительное течение, то она начинает угрожать жизни пациента.
Повышается вероятность развития таких опасных патологий, как:
- Пневмония, которая будет спровоцирована трудностями в проглатывании пищи. В дыхательные пути больного будут попадать частички пищи и приводить к их воспалению. Кашель вытолкнуть инородные тела не помогает. Вокруг них формируется воспаление, которое способно захватывать большие участки легкого.
- Нарушение сердечного ритма, обусловленное застойной сердечной недостаточностью. Кровообращение замедляется, в сосудах начинают формироваться тромбы. Они закупоривают их и могут стать причиной отмирания тканей, которые питают пораженные сосуды.
- Язвенные дефекты органов ЖКТ с кровотечением. Может пострадать желудочная стенка, кишечник. Это приведет к развитию перитонита и гибели больного.
Если больной будет получать лечение, то грозных последствий патологии удастся избежать, в отличие от миопатии Дюшена.
Диагностика болезни
Диагностика дерматомиозита включает в себя сбор данных по симптомам, а также проведение опроса, лабораторных и инструментальных исследований. К таковым исследованиям относятся:
- Рентген. Посредством рентгена определяются наличие кальцинатов, увеличение размеров сердечной мышцы и признаки остеопороза.
- Анализ крови. Посредством анализа выявляется состав креатинфосфокиназа, альдолазы и СОЭ. По повышенному количеству этих составляющих врач определяет наличие заболевания.
- Электрокардиография. Это исследование позволяет определить наличие нарушений проводимости и аритмий.
- Спирография. Позволяет выявить наличие дыхательной недостаточности.
- Иммунологическое исследование. Выявляется высокий титр ревматоидного фактора.
- Биопсия мышц. Если же все вышеперечисленные исследования не позволяют построить картину заболевания, тогда решающим методом является проведение биопсии. Она проводится под местным наркозом, у больного с помощью специального приспособления взимается образец участка мышечной ткани для исследования. После взятия образца проводится микроскопическое изучение для определения наличия воспаления.
После того как диагноз будет поставлен, врач примет соответствующее решение по выбору методики лечения недуга.

Как лечить дерматомиозит
Препаратами выбора в лечении больных с дерматомиозитом являются глюкокортикостероиды. Это вещества с высокой противовоспалительной активностью. Особенно эффективны они при назначении в адекватной для стадии заболевания дозе, желательно на ранних сроках.
Основным глюкокортикостероидом в лечении дерматомиозита является преднизолон. Его назначают в таблетках, в дозе до 100 мг в сутки, в 4-6 приемов. Обычно за 1-2 недели терапии гормонами состояние больного значительно улучшается: восстанавливается тембр голоса, больной перестает поперхиваться при еде, уменьшаются отеки, боли и слабость в мышцах.
После достижения максимального эффекта дозу преднизолона начинают постепенно снижать. Это делается для того, чтобы найти то количество таблеток в день, которое поможет пациенту сохранять удовлетворительное состояние и избегать периодов обострения.
К сожалению, преднизолон, как и другие глюкокортикостероиды, имеет ряд побочных эффектов:
- Образование эрозий и язв в желудке и двенадцатиперстной кишке.
- Присоединение инфекций.
- Повышение уровня сахара в крови.
- Кардиомиопатия.
- Панкреатит и панкреонекроз.
- Артериальная гипертензия.
- Психозы (особенно у женщин климактерического возраста).
Иммунодепрессанты назначаются для борьбы с иммунной системой, которая поражает собственные ткани. Лекарством выбора является азатиоприн. Назначают его по 2-3 мг на кг массы тела пациента. Азатиоприн обычно вводят в схему лечения, если терапия одним преднизолоном не дает желаемого эффекта.
Профилактика
Специфическая профилактика не разработана. К первичной профилактике относится избегание факторов риска развития заболевания, общая закалка организма. При выявлении симптомов профилактика сводится к предотвращению рецидивов и осложнений.
Прогноз для жизни
При запущенном течении дерматомиозита летальность в первые 2 года развития заболевания достигает 40%, главным образом, вследствие поражения дыхательной мускулатуры и желудочно-кишечных кровотечений. При тяжелом затяжном характере дерматомиозита развиваются контрактуры и деформации конечностей, приводящие к инвалидности.
Своевременная интенсивная кортикостероидная терапия подавляет активность заболевания и существенно улучшает долгосрочный прогноз.

Общие сведения
Дерматомиозит или по-другому — болезнь Вагнера является тяжелым диффузным прогрессирующим системным заболеванием соединительной ткани, поражающим скелетную и гладкую мускулатуру, микроциркуляторную систему сосудов, внутренние органы и кожные покровы. Приводит к замене функциональных структур на фиброзные.
Клиническая картина выражается в виде двигательной дисфункции, васкулита, отеков, эритемы, гиперкератоза и может быть:
- острой, начинающейся с лихорадки и запоминающегося развития симптомов, без лечения приводит к летальному исходу спустя 2-3 мес., вызванному полным обездвиживанием и тяжелой сердечно-легочной недостаточностью;
- подострой– с постепенным нарастанием на протяжении нескольких лет мышечной слабости, артралгии, эритемы, изменений во внутренних органах;
- хронической– с доброкачественным исходом, имеющим циклическое течение и длительные ремиссии, отличается наличием локальных атрофических и склеротических изменений мышц и кожных покровов, причем во внутренних органах происходят компенсированные изменения.
В результате дерматополимиозит приводит к осложнениям – фиброзу, кальцинозу, атрофии и гнойным инфекциям.
Болезнь Вагнера встречается редко – 2-6 взрослых особей и 1-2 ребенка на 100 тыс. человек. Патология более распространена в странах на юге Европы. Заболеваемость повышается в весенне-летний сезон, что связывают с инсоляцией — более интенсивным облучением солнечным светом.
Патогенез
Начинается патогенетический процесс с неспецифического воздействия — переохлаждения, избыточной солнечной инсоляции, вакцинации, острой интоксикации, травм и прочих экзогенных факторов. Он связан с наличием инфекционных агентов, внедренных в геном мышечных клеток, изменениями нейроэндокринной реактивности или генетической предрасположенностью — наличием антигенов гистосовместимости HLA, связанных с B8 либо DR3.
При дерматомиозите происходит развитие иммунновоспалительной реакции, направленной на деструкцию измененных внутриядерных структур клеток мускулатуры и кожи. Благодаря перекрестным реакциям в иммунное поражение вовлекаются родственные по антигенам клеточные популяции. Микрофагальные механизмы элиминации из организма иммунокомплексов приводят к активации фиброгенеза и системного воспаления мелких сосудов. Гиперреактивность иммунной системы направлена на разрушение внутриядерного строения вириона, она проявляется наличием в кровотоке антител Mi2, Jo1, SRP, а также аутоантител к ядерным белкам и другим антигенам растворимого типа.
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
- первичный идиопатический дерматополимиозит;
- вторичный паранеопластический или опухолевый тип встречается у особ старше 55 лет на фоне рака молочной железы, легких, яичников, предстательной железы, матки, желудка, толстой кишки, при гемобластозах и прочих злокачественных новообразованиях;
- ювенильный – детский;
- полимиозит, сочетающийся с прочими диффузными заболеваниями соединительных тканей.
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
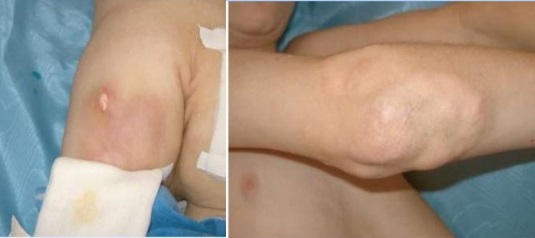
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
- латентные инфекционные агенты: вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирусная инфекция, бактериологические возбудителиболезни Лайма и бета-гемолитические стрептококкигруппы А, простейшие, например, токсоплазмы;
- злокачественные новообразования;
- вакцинирование от тифа, кори, паротита, холеры, краснухи;
- терапия Д-пеницилламинами, гормонами роста.
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
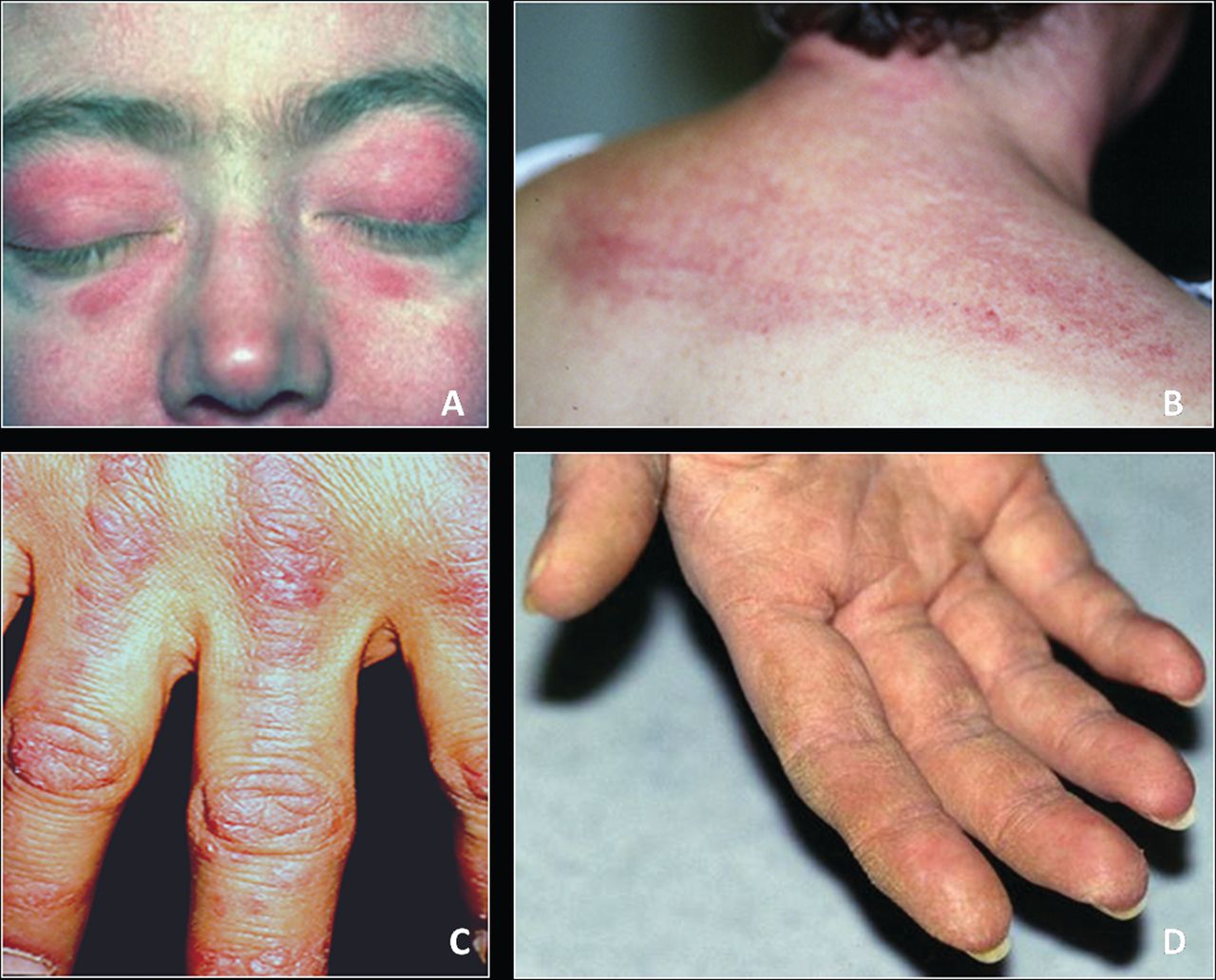
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
- одышка;
- хрипы;
- непродуктивный кашель;
- цианоз;
- крепитация– хрустящий звук, выявляющийся при аускультации;
- уменьшение объемов и диффузионных характеристик легких.
- скованность движений – вследствие поражения суставов ( артралгии и артрита), что может сопровождаться их припухлостью и болями;
- субфебрильная температура – до 38° в острых фазах;
- развитие гастрита, колита, эрозивно-язвенных поражений и геморрагиипрактически в 50% случаев приводят к утрате веса и спровоцированы изменениями сосудов и нарушениями питания слизистых ЖКТ, проходимости нервных импульсов и перистальтики;
- синдром Рейно – онемение рук и холодные пальцы после действия холода, эмоционального стрессалибо без явных причин, что в итоге вызывает боль и отечность, багрово-красный цвет кожных покровов;
- конъюнктивит, стоматит и другие поражения слизистых;
- умеренная гепатомегалия и незначительные нарушения функции печени;
- лимфаденопатия– наличие плотных распространенных отеков;
- нарушения чувствительности — гиперестезии, гипералгезии, арефлексии, чаще всего вызванные полиневритом;
- гормональный дисбаланс, сопровождающийся функциональными нарушениями работы половых желез и гипофизарно-надпочечниковой системы.
Анализы и диагностика
При подозрении на дерматомиозит необходим первичный осмотр и изучение состояния больного, сбор данных анамнеза и жалоб. В анализах крови можно выявить:
- незначительное повышение СОЭ;
- умеренный лейкоцитоз;
- увеличенное количество миоглобина, фибриногена, креатина, мочевой кислоты, гаптоглобинов, серомукоида, α-2-иγ-глобулинов;
- повышение ферментативной активности, вызванной мышечным распадом, наибольшее диагностическое значение имеет креатинфосфокиназа, лактатдегидрогеназа, АЛТ, АСТ, альдолаза.
При полимиозите важны электромиографические исследования нормальной электрической активности расслабленных мышц, низкоамплитудной — при их произвольных сокращениях, а также изучение коротких, полифазных потенциалов моторных единиц, выявляющих спонтанные потенциалы фибрилляции.
Для подтверждения диагноза следует провести:
- биопсию мышц;
- иммунологические пробы антител Jo 1 к гистидил-транспортной РНКсинтетазе;
- рентгенографию и УЗИ для выявления альвеолита, пневмонии, кальцинатов, остеопорозаили других глубинных изменений.
Лечение дерматомиозита
В основном лечение дерматомиозита медикаментозное. Обычно для ликвидации иммунновоспалительного фиброзирующего процесса назначают:
- глюкокортикоиды;
- цитостатики.
Кроме того, лечение полимиозита может включать симптоматическую коррекцию нарушений работы органов и систем – прием сердечных гликозидов, гепатопротекторов, поливитаминных комплексов, нестероидных противовоспалительных препаратов и средств, улучшающих нервно-мышечную передачу и повышающих метаболические процессы в мышечных тканях. При обнаружении глубинного или поверхностного отложения кальцинатов вводят внутривенно с 5%-раствором глюкозы динатриевую соль этилендиаминтетрауксусной кислоты, которая образует комплексы с ионами кальция, и они выводятся из организма.
В ходе лечения важно сохранять объем движений и препятствовать мышечной слабости, образованию контрактур, к примеру, при помощи лечебной физкультуры. Больным категорически противопоказана иммобилизация.

- Боль в животе
- Боль в мышцах
- Боль в суставах
- Боль при глотании
- Высыпания на коже
- Кашель
- Ломкость ногтей
- Мышечная слабость
- Одышка
- Отек слизистой рта
- Охриплость голоса
- Повышенная температура
- Покраснение кожи
- Покраснение слизистой рта
- Потеря аппетита
- Слабость
- Сухость во рту
- Сухость кожи
- Упадок сил
- Шелушение кожи
Заболевание, характеризующееся поражением мускулатуры с проявлениями отклонений двигательных функций и формированием на коже отёков и эритем, называется болезнью Вагнера или дерматомиозитом. Если же кожные синдромы отсутствуют, тогда заболевание именуется полимиозитом.
- Виды
- Причины
- Ювенильный недуг
- Симптоматика
- У детей
- Диагностика
- Лечение
- Профилактика
Встречается преимущественно заболевание у взрослых в возрасте от 40 лет, но не исключено и воспалительное поражение мышечной системы в детском возрасте с 5 до 15 лет. Заболевание в детском возрасте носит название ювенильный дерматомиозит. Зачастую признаки недомогания встречаются у женщин и девочек, что обусловлено физиологическим строением организма. Особенно часто диагностируется заболевание во время полового созревания, в результате чего собственно заболевание провоцируется посредством гормонального развития.
Дерматомиозит относится к редкостным заболеваниям, но с тяжёлой симптоматикой и высокой степенью окончания летательным исходом. Таким образом, стоит иметь представление о дерматомиозите, его причинах возникновения, симптомах проявления и способах лечения, о чём расскажет эта статья.
В зависимости от признаков патологического процесса это заболевание бывает двух видов:
- Первичный или идиопатический дерматомиозит, которому характерны признаки самостоятельного возникновения не связанного с ранними патологиями.
- Вторичный или паранеопластический возникает на основании преобладающих патологических отклонений, возникших вследствие перенесённых недугов. Зачастую именно вторичный вид встречается чаще всего.
В зависимости от усугубления заболевания выделяют три степени осложнения, которым присущи соответствующие симптомы.
В зависимости от признаков дерматомиозита различают следующие его виды:
- Острый, характеризующийся внезапным проявлением;
- Подострый, которому присуще усугубление острой формы, спровоцированное в результате отсутствия соответствующего лечения;
- Хронический, как следствие возникает в результате непринятия соответствующих мер по избавлению от недуга.
Причины
Дерматомиозит относится к ряду заболеваний, причины возникновения которых, остаются на недостаточно изученном уровне. Но это не означает, что нет никаких предположений. Воспалительные расстройства мышечной системы относятся к мультифакториальным заболеваниям, то есть, имеющие различные причины возникновения. Наибольшую вероятность провоцирования дерматомиозита обуславливает преобладание инфекционных факторов. По этому поводу были проведены соответствующие исследования, которые и доказали достоверность утверждения.
Значимую роль в развитии недомогания занимают вирусные заболевания, провоцируемые посредством попадания в организм пикорнавирусов, парвовирусов, а также вируса гриппа. Бактериальные возбудители занимают почётное место среди причин формирования воспалительных процессов гладкой и скелетной мускулатуры. К таковым возбудителям относятся:

- стрептококки группы A;
- гормональные лекарственные препараты;
- вакцины против тифа и кори.
Патогенетическим фактором, вызывающим заболевание, является и аутоиммунная реакция с формированием аутоантител. Эти антитела преимущественно нацелены против белков цитоплазмы и РНК (рибонуклеиновых кислот), входящих в основу мышечных тканей. Таковые реакции обуславливают возникновение дисбаланса между T и B лимфоцитами, а также приводят к отторжению Т-супрессорной функции.
Помимо вышеуказанных причин, имеется ещё ряд триггерных (второстепенных) факторов, которые также имеют склонность к формированию дерматомиозита у человека. К таковым факторам относятся:
- переохлаждение тела;
- перегревание;
- наследственная предрасположенность;
- травмы психической и физической форм;
- аллергические реакции на лекарственные препараты;
- обострения очагов инфекций.
Таким образом, все вышеуказанные причины обуславливают возникновение дерматомиозита, которому свойственны следующие периоды протекания:
- Проднормальный — характеризуется преимущественной выраженностью на протяжении от нескольких дней до месяца.
- Манифестный — углублённая стадия, которая включает в себя возникновение мышечных, кожных и прочих синдромов.
- Дистрофическая — самая сложная стадия заболевания, обусловленная возникновением общего недомогания организма.
Причины детского дерматомиозита также остаются окончательно не выясненными, но они отличаются в некотором роде от взрослых. Прежде всего, признаки дерматомиозита возникают у детей в возрасте от 4 до 10–15 лет, но самый пик локализации недуга возникает в 7-летнем возрасте.
Ювенильный дерматомиозит возникает вследствие пребывания детей на солнце, то есть посредством действия радиационных лучей. Врачи не исключают также и инфекционные заболевания, которыми ребёнок мог болеть с самого начала рождения. Особенно если инфекционные заболевания приобрели хронический характер.
Ювенильный вид является особенным, так как детский организм ещё не готов к таким серьёзным испытаниям, в результате чего следствием может быть летальный исход, если не принимать соответствующие меры.
Симптоматика
Определить наличие заболевания у человека можно по следующим характерным признакам, описанным ниже.
Болезнь характеризуется постепенностью протекания. Прежде всего, общими симптомами являются возникшие жалобы человека на общую слабость. Эта слабость возникает вследствие поражения мышц конечностей. Симптомы слабости возникают незаметно, на это могут понадобиться годы, поэтому определить наличие дерматомиозита по таковым признакам практически невозможно.
Другое дело, если недуг имеет острый характер протекания, в таком случае человек испытывает помимо общей слабости и болевые ощущения в мышцах. Боли имеют ярко выраженную форму и проявляются в течение 2 недель. При этом характерно повышение температуры, что приводит к полному упадку сил. В редких случаях острая форма обуславливается появлением сыпи на коже и полиартралгии.
Рассмотрим подробнее, какие органы и системы поражаются при дерматомиозите с характерной симптоматикой.
Мышечная система. Так как дерматомиозит — это болезнь мышечной системы, то и соответственно первыми страдают именно они. Возникает полная слабость организма, человеку становится сложно подниматься с кровати, выполнять различные физические действия. Заболевание заходит настолько глубоко, что мышцы шеи не в состоянии функционировать. Чаще всего больной находится в горизонтальном, нежели вертикальном положении. С локализацией недуга происходит расстройство мышечных тканей пищевода, глотки, гортани, что отражается в виде нарушения речи, появление кашля и затруднений приёма пищи. При проглатывании пищи возникает острая режущая боль в горле. Если осмотреть ротовую полость, то можно пронаблюдать картину появления: отёчности, покраснения и сухости. Редко происходит негативное воздействие на глазные мышцы.
Кожные недомогания. Возникновение кожного синдрома даёт отчётливую картину преобладания дерматомиозита. Среди отклонений на коже стоит выделить следующие признаки:
- возникновение сыпи на лице в области верхних век, носа, носогубной складки. Сыпь распространяется по всему телу: на грудину, спину, коленные и локтевые суставы. Особенно чётко проявляется сыпь на верхних конечностях;
- огрубение ладоней вследствие их покраснений и дальнейшего шелушения кожи;
- ногти становятся ломкими, возникает эритема. Нередко появляется расслоение ногтей на ногах и реже на руках;
- кожный покров по всему телу с течение заболевания становится сухим и приобретает красный цвет;
- дальнейшая картина способствует возникновению атрофии.

Проявление на коже первых патологических отклонений должно вызвать смущение у больного и привести его к дерматологу для определения заболевания.
Суставы. Редко возникает суставная боль при сгибании/разгибании рук и ног. Поражаются также кистевые, локтевые запястные, плечевые и коленные суставы. В местах суставов возникает отёчность, ограничивающая их подвижность. Наряду с болевыми ощущениями в мышцах и при болях в суставах возникает общая слабость организма. Возможно формирование деформации суставов, которая успешно предупреждается путём приёма глюкокортикостероидов.
Слизистые оболочки. Возникает гиперемия, отёк области неба, стоматит и конъюнктивит. Происходит раздражение задней стенки глотки, что и приводит к затруднению проглатывания пищи.
Сердечные недостаточности. Болезнь настолько серьёзна, что часто затрагивает и сердечную мышцу. При этом возникают такие заболевания:
- миокардит и миокардиофиброз;
- тахикардия;
- атриовентрикулярная блокада разных степеней сложности.
В редких случаях может наблюдаться перикардит, что зависит скорее от причины, повлёкшей за собой недомогание мышечных тканей.
Лёгкие. Болезнь приводит к развитию у человека пневмонии лёгких, что заканчивается практически всегда плачевно. Возникает также альвеолит, поражение межрёберных мышц, нарушается целостность диафрагмы, формируется аспирация в момент глотания. В результате наблюдается одышка, кашель, хрипота голоса и сухость во рту.
ЖКТ. У больного пропадает аппетит, что отражается на понижении веса, возникают боли в животе. Боль в животе имеет тупую форму проявления, которая может наблюдаться продолжительное время. Причины этих болей заложены в мышечных недомоганиях: глотки, пищевода и ЖКТ. При рентгенографическом обследовании наблюдается увеличение печени в размерах.
ЦНС и почки. Наблюдается исключительно в редких случаях. В почках может диагностироваться гломерулонефрит, а в ЦНС полиневрит. Данные заболевания диагностируются исключительно в стационаре. Дерматомиозит способствует нарушению работы эндокринной системы и половых органов. Наблюдается нарушение мочеиспускания и развитие бесплодия у девочек.

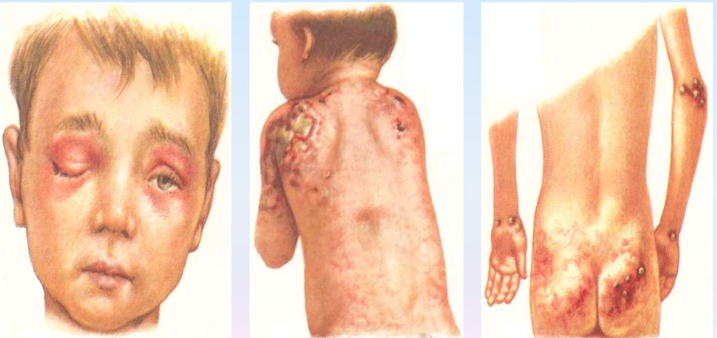
Ювенильный дерматомиозит у детей начинается с поражения внутренних органов. Симптомы заболевания отличаются от взрослых, прежде всего, продолжительностью формирования болезни. Первыми характерными признаками наличия заболевания у детей являются повреждения кожных покровов. Все кожные синдромы начинаются с лица и конечностей, где возникают эритемы, обретающие красный цвет. Преимущественно на лице у детей эритемы возникают вокруг глаз, что может привести к их отёчности и болезненности при моргании. Если же ребёнка даже при наличии таких симптомов не лечить, то эритема распространяется по всему телу.
Дистрофия мышц и парциальная липодистрофия — в частых случаях имеют место возникновения в детском возрасте. Ребенок при поражении мышц испытывает слабость, усталость, отсутствие желания к активным играм и т. п. Родители по первым признакам не исключают вероятность инфицирования ребёнка и пытаются найти причину.
Важно! При первых замечаемых симптомах недуга стоит немедленно показать ребёнка врачу для выявления болезни.
Родители замечают полное исчезновение аппетита у ребёнка, что вызвано в результате развития аспирации. При глотании пищи возникает болевое ощущение, при этом пища может попасть в дыхательные пути, что чревато развитием пневмонии.
У детей также достаточно часто возникает кальциноз, который развивается у 40% больных дерматомиозитом. Кальцинозом называется отложение солей кальция в мягких тканях и органах. Соли могут откладываться подкожно или же в соединительной ткани в области мышечных волокон. Не исключается их отложение в более травмоопасных местах:
- в области суставов;
- вдоль ахиллова сухожилия;
- на бёдрах;
- на ягодицах и плечах.
При этом кальциноз приобретает диффузный характер, то есть обуславливается длительностью протекания.
При поражении мышц диафрагмы, возникает вероятность образования дыхательной недостаточности, что отражается, прежде всего, на сердечной мышце. Первые симптомы не говорят о точном заболевании дерматомиозитом, поэтому для уточнения потребуется проведение диагностических исследований.
Диагностика
Диагностика дерматомиозита включает в себя сбор данных по симптомам, а также проведение опроса, лабораторных и инструментальных исследований. К таковым исследованиям относятся:
- Рентген. Посредством рентгена определяются наличие кальцинатов, увеличение размеров сердечной мышцы и признаки остеопороза.
- Анализ крови. Посредством анализа выявляется состав креатинфосфокиназа, альдолазы и СОЭ. По повышенному количеству этих составляющих врач определяет наличие заболевания.
- Электрокардиография. Это исследование позволяет определить наличие нарушений проводимости и аритмий.
- Спирография. Позволяет выявить наличие дыхательной недостаточности.
- Иммунологическое исследование. Выявляется высокий титр ревматоидного фактора.
- Биопсия мышц. Если же все вышеперечисленные исследования не позволяют построить картину заболевания, тогда решающим методом является проведение биопсии. Она проводится под местным наркозом, у больного с помощью специального приспособления взимается образец участка мышечной ткани для исследования. После взятия образца проводится микроскопическое изучение для определения наличия воспаления.

После того как диагноз будет поставлен, врач примет соответствующее решение по выбору методики лечения недуга.
Лечение
После исключения опухолевых и инфекционных заболеваний необходимо приступить к непосредственному лечению дерматомиозита. Основными действенными препаратами в лечении данного заболевания выступают глюкокортикостероиды. Причём приём необходимо вести в высоких дозах, но обязательно по назначению доктора. Одним из таковых препаратов стоит выделить преднизолон, который назначается в зависимости от характера проявления болезни.
В зависимости от характера недуга дозировка выбирается в таком количестве:
- При симптомах острой формы - 80–100 мг/сутки;
- При подострой форме - 60 мг/сутки;
- При хронической форме - 30–40 мг/сутки.

Если доза правильно была назначена, то уже через семь дней можно наблюдать торможение симптомов болезни (интоксикации). Через две недели происходит исчезновение отёчности, побледнение эритемы и снижение креатинурии.
Ювенильный признак заболевания у детей лечится также с помощью преднизолона, но в иных дозировках. Для детей дозировка препарата составляет 10–20 мг/сутки, а положительный эффект наблюдается по истечении трёх дней.
Если же форма болезни была определена неверно и действие препарата отсутствует, тогда принимается решение по постепенному увеличению дозировки. Назначенная дозировка применяется в течение 1,5–2 месяцев, после чего количество препарата снижается постепенно на протяжении 2 лет.
Помимо глюкокортикостероидов не исключается вероятность назначения врачом и цитостатических препаратов: Метотрексата и Азатиоприна.

Рассмотри подробнее действие данных препаратов.
Метотрексат начинают применять с дозировки не более 7,5 мг/ неделю. После чего доза постепенно увеличивается по усмотрению врача на 0,25 мг в неделю. Препарат действует эффективно, но первые изменения можно заметить не ранее, чем через полгода. После пересматривается положительная динамика воздействия препарата и при её наличии дозировка снижается. Лечение может продлиться до двух-трёх лет.
Не допускается применение метотрексата следующим персонам:
- беременным;
- людям с заболеваниями почек и печени;
- людям с заболеваниями костного мозга.
Азатиоприн назначается вследствие наличия противопоказаний к метотрексату. Он обладает более щадящим эффектом, но меньшей эффективностью. Дозировка начинается с 2 мг/сутки и продолжается до появления положительных сдвигов. Эти сдвиги появляются примерно через 7–8 месяцев, после чего стоит снижать дозировку препарата.
Помимо вышеуказанных препаратов применяются и витаминизированные средства, которые положительно влияют на лечение — это витамины групп B, кокарбоксилаза, АТФ и нестероидные противовоспалительные средства.
Профилактика
Помимо лечения, болезнь под названием дерматомиозит необходимо предупреждать путем избегания переохлаждения тела и проведения своевременного лчения при заражениях инфекциями. Не допускается также прием лекарственных препаратов самопроизвольно и без назначения, тем более незнакомых. Также необходимо соблюдать гигиену и чистоту в доме, особенно где есть маленькие дети.
Читайте также:


