Деструкция костной ткани что это такое лечение

Комментариев пока нет. Будь первым! 7,522 просмотров
Разрушение костной ткани – признак, указывающий на ярко выраженную патологию в организме, которая может негативно влиять на протекание сопутствующих заболеваний. В медицине этот процесс известен, как деструкция кости. В процессе деструкции (разрушения) нарушается целостность костной ткани, которая замещается такими патологическими образованиями, как опухолевые разрастания, липоиды, дегенеративные и дистрофические изменения, грануляции, гемангиомы тел позвонков. Такое состояние приводит к снижению плотности костей, увеличению их ломкости, деформации и полному разрушению.
Характеристика деструкции кости
Деструкция – это процесс разрушения структуры кости с ее заменой опухолевой тканью, грануляциями, гноем. Разрушение кости только в редких случаях проходит ускоренными темпами, в большинстве случаев этот процесс достаточно продолжительный. Часто деструкцию путают с остеопорозом, но, несмотря на неизменный факт разрушения, эти два процесса имеют существенные отличия. Если при остеопорозе костная ткань разрушается с замещением элементами, сходными с костью, то есть кровью, жиром, остеоидной тканью, то при деструкции происходит замещение патологической тканью.
Рентгенограмма – метод исследования, позволяющий распознать деструктивные изменения кости. В этом случае, если при остеопорозе на снимках можно заметить разлитые пятнистые просветления, не имеющие четких границ, то деструктивные очаги будут выражены в виде дефекта кости. На снимках свежие следы деструкции имеют неровные очертания, в то время как контуры старых очагов, наоборот, выглядят плотными и ровными. Разрушения костной ткани не всегда протекают одинаково, они отличаются формой, размерами, контурами, реакцией окружающих тканей, а также наличием внутри деструктивных очагов теней и количеством очагов.
В человеческом организме часто отмечается деструкция кости зуба, тел позвонков и других костей в результате неправильного питания, несоблюдения гигиены, развития гемангиомы, других сопутствующих заболеваний.
Почему разрушается кость зуба?
Заболевания зубов относятся к патологии, которая сопровождается разрушением костной ткани. Среди разных заболеваний зуба, вызывающих деструктивные изменения костной ткани, самыми распространенными считаются пародонтоз и пародонтит.
При пародонтите происходит разрушение всех тканей пародонта, включая десну, костную ткань альвеол, непосредственно пародонт. Развитие патологии вызывает патогенная микрофлора, которая попадает в бляшку зуба и десну, окружающую его. Инфекция кроется в зубном налете, где обитают грамотрицательные бактерии, спирохеты и другие микроорганизмы.
Активность негативной микрофлоры провоцируют следующие факторы:
- проблемы с прикусом;
- вредные привычки;
- протезирование зуба;
- неправильное питание;
- укорочение уздечки языка и губ;
- несоблюдение гигиены ротовой полости;
- кариозные полости, расположенные около десен;
- нарушения межзубных контактов;
- врожденные патологии пародонта;
- общие заболевания.

Все вышеперечисленные факторы являются причинами развития пародонтита и способствуют активизации патогенной микрофлоры, что особенно негативно сказывается на прикреплении зуба к десне.
Пародонтит – заболевание, при котором происходит разрушение соединений ткани зуба и десны с образованием пародонтального кармана.
Патология вызывает деструктивные изменения костных тканей пародонта и альвеолярных отростков. Развитие острой формы заболевания вызывают ферменты, негативно влияющие на межклеточную связь эпителия, который становится чувствительным и проницаемым. Бактерии вырабатывают токсины, которые наносят вред клеткам, основному веществу, соединительнотканным образованиям, при этом развиваются гуморальные иммунные и клеточные реакции. Развитие воспалительного процесса в десне приводит к разрушению кости альвеол, образованию серотонина и гистамина, которые воздействуют на клеточные мембраны сосудов.
Пародонтальный карман образовывается в результате разрушения эпителия, который прорастает в соединительные ткани, расположенные уровнем ниже. 
При дальнейшем прогрессировании болезни соединительная ткань вокруг зуба начинает постепенно разрушаться, что одновременно приводит к формированию грануляции и деструкции костной ткани альвеол. Без своевременного лечения конструкция зуба может полностью разрушиться, что повлечет за собой постепенную потерю всех зубов.
Деструктивные изменения позвоночника
Деструкция кости – это опасный процесс, дальнейшее развитие которого необходимо предупредить при первых признаках патологии. Деструктивные изменения затрагивают не только костную ткань зуба, без соответствующего лечения они могут распространяться и на другие кости в организме. Например, в результате развития спондилита, гемангиомы деструктивные изменения затрагивают позвоночник в целом или позвонковые тела в отдельности. Патология позвоночника может привести к нежелательным последствиям, осложнениям, частичной или полной потере подвижности.
Спондилит – заболевание, хронически воспалительного характера, является разновидностью спондилопатии. В процессе развития болезни отмечается патология тел позвонков, их разрушение, что грозит деформацией позвоночника.
Встречается специфический и неспецифический спондилит. Специфический спондилит вызывают разные инфекции, которые попадают в кровь и с ее помощью разносятся по всему организму, поражая на своем пути кости и суставы. 
К инфекционным возбудителям относятся микробактерии:
- туберкулеза;
- сифилиса;
- гонорейный гонококк;
- кишечные палочки;
- стрептококк;
- трихомонада;
- золотистый стафилококк;
- возбудители оспы, тифа, чумы.
Иногда недуг могут спровоцировать грибковые клетки или ревматизм. Неспецифический спондилит встречается в виде гематогенного гнойного спондилита, болезни Бехтерева или анкилозирующего спондилоартроза.
Независимо от причины развития заболевания, к лечению необходимо приступать сразу после диагностики.
Спондилит – причина развития деструкции тел позвонков
При туберкулезном спондилите отмечается поражение тел позвонков шейного и грудного отдела. Патология приводит к развитию одиночных гнойных абсцессов, порезов, часто необратимому параличу верхних конечностей, образованию горба остроконечной формы, деформации грудной клетки, воспалению спинного мозга.
При бруцеллезном спондилите отмечается поражение тел позвонков поясничного отдела. На рентгеновских снимках отмечается мелкоочаговая деструкция костных тел позвонков. Для диагностики применяют серологическое исследование.
Сифилитический спондилит — редкая патология, поражающая шейные позвонки.
При тифозной форме патологии происходит поражение двух смежных тел позвонков и соединяющего их межпозвоночного диска. Процесс разрушения в груднопоясничном и пояснично-крестцовом секторе происходит быстро, при этом образуются множественные гнойные очаги.
Поражение надкостницы тел позвонков в грудном отделе происходит при поражении актиномикотическом спондилите. При развитии патологии образовываются гнойные очаги, точечные свищи, отмечается выделение белесых веществ, разрушение костной ткани.
В результате травмы позвоночника может развиться асептический спондилит, при котором отмечается воспаление тел позвоночника. Патология опасна тем, что может протекать длительное время бессимптомно. В этом случае пациенты о деструкции позвоночника могут узнать с опозданием, когда позвонок приобретет клиновидную форму, а в позвоночнике возникнут очаги некроза.
Деструкция – патология, которая может поражать как мягкие ткани, так и кости, у пациентов часто наблюдаются гемангиомы тел позвонков.
Гемангиома – опухолевое новообразование доброкачественного характера. Развитие гемангиомы может наблюдаться у человека независимо от возраста. Часто патология встречается у детей вследствие неправильного развития кровеносных сосудов в эмбриональном периоде.
Обычно явных нарушений со стороны новообразовавшейся опухоли не отмечается, поскольку она не проявляется какими-либо симптомами, но это зависит от ее размеров и места локализации. Дискомфорт, некоторые нарушения в работе внутренних органов, разные осложнения может вызвать развитие гемангиомы в ушной раковине, почках, печени и других органах.
Несмотря на то, что опухоль является доброкачественным новообразованием, у детей отмечается ускоренный ее рост в ширину и глубину мягких тканей без метастазирования. Встречаются гемангиомы слизистой оболочки, внутренние и костных тканей (вертебральная гемангиома).
Гемангиомы тел позвонков у детей встречаются крайне редко. Развиваются они в результате врожденной неполноценности структуры кровеносных сосудов. Когда на пораженный позвонок припадает повышенная нагрузка, возникает кровоизлияние, активирующее работу клеток, разрушающих костную ткань, так происходит деструкция тел позвонков. 
В месте поражения образовываются тромбы (сгустки крови), а на месте разрушенной ткани кости появляются новые сосуды, опять неполноценные. При новой нагрузке на поврежденный участок позвоночника они снова лопаются, происходит кровоизлияние. Все эти процессы один за другим приводят к образованию гемангиомы тел позвонка.
У детей чаще всего встречается гемангиома внешних покровов, чем внутренних органов или позвоночника. Зависимо от структуры опухоли, патология бывает:
- простой;
- кавернозной;
- комбинированной;
- смешанной.
Опухолевое новообразование никак не влияет на дальнейшее развитие ребенка, выглядит как косметический дефект. Но поскольку опухоли свойственно быстро разрастаться, врачи рекомендуют все время следить за ее состоянием, в случае ее активного роста, потребуется немедленное лечение. 
Для этих целей используется:
- криодеструкция;
- склерозирование;
- прижигание;
- хирургическое вмешательство.
Одним из самых эффективных методов считается криодеструкция – удаление капиллярных поверхностных гемангиом, которые у детей встречаются чаще всего. Этот метод можно применять при активном росте опухоли. Нельзя его использовать для лечения кавернозных или комбинированных гемангиом, поскольку на коже могут остаться следы уродливых рубцов. Криодеструкция – способ удаления опухоли с применением жидкого азота, который разрушает ее структуру. Для полного удаления новообразования необходимо пройти три сеанса лечения, после чего поврежденные кожные ткани начнут заново восстанавливаться.
Деструктивные изменения костных тканей – патология, требующая своевременной диагностики и правильного лечения. Такой подход к патологии поможет избежать многих заболеваний костной системы и осложнений в будущем.

Из-за чего же кости становятся хрупкими?
Помимо этого, существует множество факторов риска остеопороза — те, на которые повлиять нельзя (например, раса, пол и возраст), и те, на которые мы можем повлиять, изменив образ жизни. Например, отказаться от курения, чрезмерного употребления кофе и спиртных напитков и включить в свой рацион больше молочных продуктов, овощей и фруктов.

Факторы риска остеопении и остеопороза.
Факторы, поддающиеся коррекции:
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Дефицит витамина Д (витамин Д усиливает всасывание кальция в кишечнике).
Неустранимые факторы риска:
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Остеопороз в роду.
- Предшествующие переломы.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
- Отсутствие родов.
- Хрупкое телосложение.
Заболевания, повышающие риск остеопороза:
Эндокринные:
- Тиротоксикоз.
- Гиперпаратиреоз.
- Синдром и болезнь Иценко-Кушинга.
- Сахарный диабет 1 типа.
- Первичная надпочечниковая недостаточность.
Желудочно — кишечные:
- Тяжелые заболевания печени (например, цирроз печени).
- Операции на желудке.
- Нарушение всасывания (например, целиакия -заболевание характеризуется непереносимостью белка злаковых – глютена).
Метаболические:
- Гемофилия.
- Амилоидоз.
- Парентеральное питание (введение питательных веществ в обход желудочно-кишечного тракта).
- Гемолитическая анемия.
- Гемохроматоз.
- Хронические заболевания почек.
Злокачественные новообразования:
- Миеломная болезнь.
- Опухоли, секретирующие ПТГ — подобный пептид.
- Лимфомы, лейкозы.
Лекарства, повышающие риск остеопороза: Глюкокортикоиды (например, преднизолон, гидрокортизон), левотироксин, противосудорожные средства, препараты лития, гепарин, цитостатики, аналоги гонадолиберина, препараты, содержащие алюминий.
Переломы при остеопорозе
Переломы при остеопорозе — низкотравматические и патологические. Такие переломы происходят при совсем незначительных травмах, при которых нормальная кость не ломается Например, человек споткнулся о порог и упал, неудачно чихнул, резко повернул корпус тела, поднял тяжелый предмет, и в итоге — перелом.
Костная ткань — динамичная структура, в которой на протяжении всей жизни человека происходят процессы образования и разрушения костной ткани. У взрослых ежегодно обновляется около 10% костной ткани. С увеличением возраста скорость разрушения костной ткани начинает преобладать над скоростью ее восстановления.
Кости взрослого человека состоят из компактного вещества, она составляет около 80% и образует плотный наружный слой кости. Остальные 20% всей костной массы представлены губчатым веществом, по структуре напоминающим пчелиные соты — это внутренний слой кости.
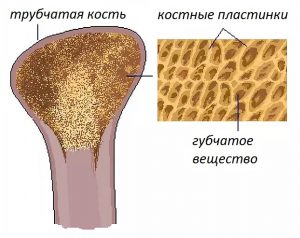
Из представленной картинки может показаться, что губчатого вещества в кости больше. Однако, это не так. Все дело в том, что за счет сетчатой структуры губчатое вещество имеет большую площадь поверхности, чем компактное.
Как процессы восстановления кости, так и скорость потери костной массы при ускоренном костном обмене в губчатом веществе происходят быстрее, чем в компактном. Это приводит к большей хрупкости тех костей, которые в основном представлены губчатым веществом (позвонки, шейка бедра, лучевая кость).
Перелом шейки бедра.
Самый тяжелый перелом, связанный с остеопорозом. Наиболее частая причина перелома — падение, но бывают и спонтанные переломы. Время лечения этого заболевания в условиях стационара дольше, чем других распространенных заболеваний — до 20-30 дней. Такие больные вынуждены соблюдать постельный режим продолжительное время, что замедляет выздоровление. У 50% больных развиваются поздние осложнения. Неутешительна статистика по смертности — 15-30 % больных умирает в течение года. Наличие двух и более предшествующих переломов ухудшает этот показатель.
Перелом позвонков.
Переломы предплечья.
Самые болезненные переломы, требующие длительного ношения гипсовой повязки в течение 4-6 недель. Частая жалоба пациентов уже после снятия гипса — боль, припухлость в месте перелома и нарушение функции руки. Самая частая причина перелома — падение на вытянутые руки.
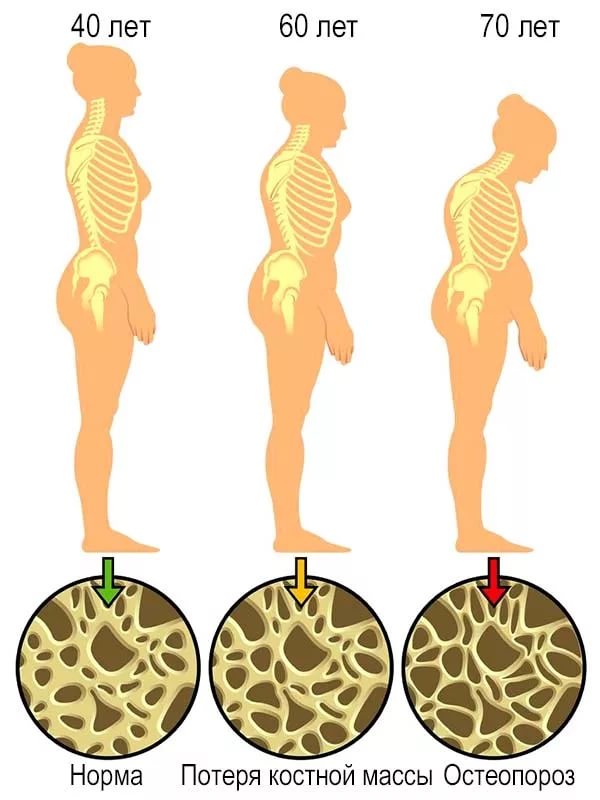
Последствия переломов, возникающих на фоне остеопороза:
Физические: боль, утомляемость, деформация костей, нетрудоспособность, нарушение функции органов, длительное ограничение активности.
Психологические: депрессия, тревожность (страх падения), снижение самооценки, ухудшение общего состояния.
Экономические: затраты на лечение в стационаре, амбулаторное лечение.
Социальные: изоляция, утрата самостоятельности, утрата привычной социальной роли.
Диагностика и симптомы остеопороза
Остеопорозу предшествует остеопения — умеренное снижение плотности костей, при котором риск переломов умеренный. Но он есть! И выше, чем у лиц, не имеющих проблем с костной системой. В любом случае, остеопороз лучше предупредить, чем его лечить. Каковы же симптомы остеопороза и остеопении? Какие анализы и исследования могут быть назначены врачом?
Жалобы и симптомы при остеопорозе:

Лабораторные исследования:
- Общий анализ крови — снижение уровня гемоглобина
- Кальций крови — повышен (+альбумин крови).
- Щелочная фосфатаза — повышена.
- Кальций мочи — повышен/снижен.
- ТТГ — повышен.
- Тестостерон (для мужчин) — снижен.
- Маркеры (показатели скорости) костного разрушения — пиридинолин, деоксипиридинолин, бета-CrossLaps, С-и N-концевой телопептид крови — повышены.
Инструментальные исследования:
- Рентгеновская денситометрия костей (эталонный метод диагностики).
- Рентгенография (малоинформативен, выявляет только тяжелый остеопороз).
- Сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине).
- Биопсия кости (при нетипичных случаях остеопороза).
- МРТ (диагностика переломов, отека костного мозга).
Специальная подготовка перед исследованием не проводится. Денситометрия — неинвазивный метод исследования и не приносит дискомфорт. Доза облучения очень низкая.
Однако, если выявлено небольшое снижение плотности костей, на основании одной денситометрии невозможно оценить прогноз дальнейшего разрушения костей и риск переломов.
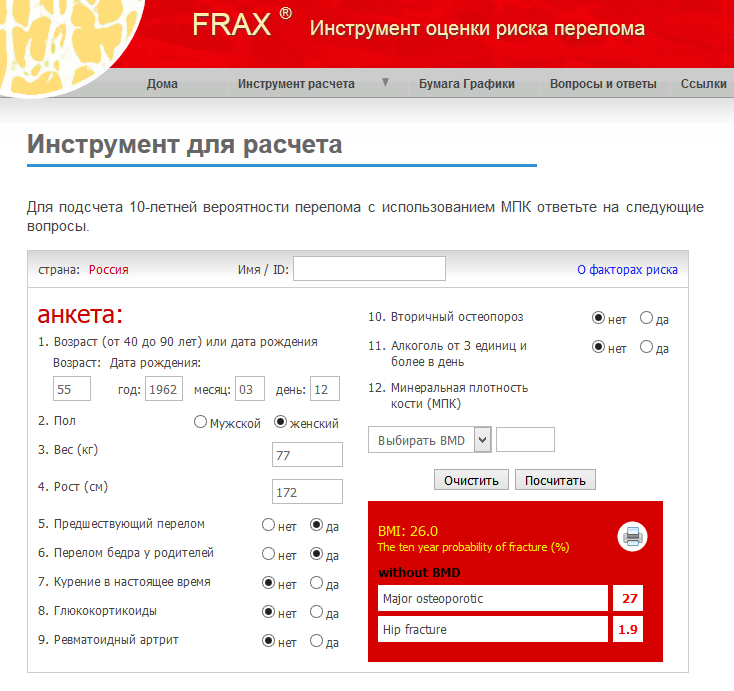
На основании полученных данных по FRAX, наличия факторов риска остеопороза, денситометрии, симптомов остеопороза и других исследований, решается вопрос о профилактике и возможном лечении в индивидуальном порядке.
- Всем женщинам 65 лет и старше, кто не получает лечение по поводу остеопороза, рекомендовано обследование костной системы в обязательном порядке! Женщинам моложе 65 лет и мужчинам— при наличии нескольких факторов риска и симптомов остеопороза.
- Если вовремя начать профилактику и лечение остеопороза, можно не только остановить дальнейшее разрушение костей, но и восстановить их, снизив при этом риск переломов более, чем на 50%!
Профилактика остеопороза
Хорошая новость — профилактика остеопороза не требует особых финансовых затрат и доступна каждому. Только нужно иметь в виду, что меры профилактики должны выполняться комплексно, и только тогда можно добиться хорошего результата. Обратим внимание на то, что профилактика должна проводиться не только в случаях, когда есть остеопения, или же костная система еще в хорошем состоянии. Если остеопороз уже есть, все рекомендации по профилактике так же должны выполняться. Лечение остеопороза заключается в профилактике + медикаментозном лечении. Но об этом чуть позже.
Доказано, что ежедневные физические упражнения и потребление кальция и витамина Д замедляют, а избыточная увлеченность алкоголем (из расчета более 30 мл чистого спирта в сутки), курение и низкая масса тела ускоряют процессы разрушения костей.
Итак, для профилактики остеопороза необходимо:
Разберем подробнее данные рекомендации.
Для женщин до менопаузы и мужчин, моложе 65 лет — 1000 мг/сут.
Для женщин после менопаузы и мужчин старше 65 лет — 1500 мг/сут.
Как оценить, сколько кальция в день мы потребляем с продуктами питания? Расчет можно провести следующим образом. В течение дня записывать все употребленные молочные и кисломолочные продукты, указывая их количество, и на основании нижеприведенной таблицы, для каждого дня недели рассчитать суточное потребление кальция.
Кефир 3.2% жирности
Йогурт 0.5% жирности
Сметана 20% жирности
Например, вы выпили стакан молока, стакан кефира, съели 200 г творога и 2 кусочка российского сыра (около 40 грамм). В сумме получаем: 121*2.5+120*2.5+120*2+35= 877 мг. К этой сумме необходимо прибавить цифру 350 — кальций, полученный из других продуктов питания. В итоге имеем 1227 мг. Для молодых женщин и мужчин такое количество кальция в день достаточно, а женщинам в менопаузе и мужчинам старше 65 лет необходимо увеличить количество кальциевых продуктов в рационе, или, если это невозможно (по причине вкусовых пристрастий, иных диетических рекомендаций и др.), дополнительно принимать кальций в таблетках. В большинстве случаев достаточно принимать одну — две таблетки в день. Однако, существуют противопоказания для терапии таблетированным кальцием (например, повышение кальция крови, гиперпаратиреоз). Поэтому прием препаратов кальция нужно согласовать с эндокринологом (ревматологом).
Содержание витамина D, МЕ/100 г
В сутки потребление витамина Д должно составлять 400-800 МЕ.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Профилактика остеопороза. Предотвращение падений
Когда вы на улице.
Когда вы дома.
- Все ковры или коврики должны иметь нескользкое основание, или прикреплены к полу.
- Дома лучше ходить в нескользящих тапочках.
- Поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение.
- За свободные провода, шнуры можно зацепиться, их необходимо убрать.
- Положите резиновый коврик на кухне рядом с плитой и раковиной.
- Освещение в помещение должно быть хорошим.
- Прорезиненный коврик в душевой также необходим.
- Резиновые подстилки на присосках в ванной помогут предотвратить падение.
- Полы в душевой должны быть сухими.
Все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение. Обсудите с врачом замену их на более безопасные аналоги.
Если есть проблемы со зрением, используйте очки/линзы.
Физическая активность как профилактика остеопороза

Силовые нагрузки для профилактики остеопороза — это гимнастика. Отметим важные моменты.
- Самое важное — регулярность.Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль, уменьшите физическое усилие, или амплитуду движения.
- Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество подходов по возможности.
- Результаты становятся ощутимы со временем, а не сразу.
- Дышите равномерно, не задерживая дыхание.
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену.
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви.
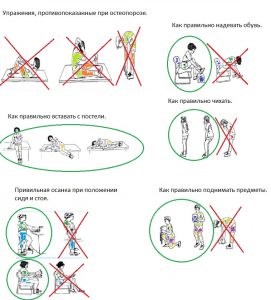
Примеры упражнений при остеопорозе:
Повседневная активность. Что нужно знать
Лечение остеопороза
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление. Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию.
Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением.
Анаболические средства — строят новую кость, восстанавливая ее. При приеме таких препаратов процессы разрушения кости не замедляются, но значительно преобладают процессы восстановления костной ткани. Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности.
- Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
Это крайне важно, так как при нерегулярном приеме препаратов или кратких курсах терапии, эффект лечения сводится к нулю.
Эффект лечения остеопороза вселяет оптимизм! По данным множества исследований больших групп пациентов, через три года лечения препаратами антирезорбтивной группы частота переломов позвонков снизилась на 47%, а шейки бедра — на 51%. При лечении препаратами анаболической группы по данным контроля через 18 месяцев, риск переломов позвонков снизился на 65%, а других костей — на 53%. Неплохой результат, не правда ли?
Препараты для лечения остеопороза:
Антирезорбтивные
- Бисфосфонаты
- Эстрогены
- СМЭР
- Кальцитонин
- Производные паратиреоидного гормона
- Стронция ранелат
- Деносумаб
Препараты кальция и вит Д.
- Кальция карбонат
- Кальция цитрат
- Эргокальциферол
- Колекальциферол
- Альфакальцидол
Приведенные выше препараты имеют разные режимы дозирования — от ежедневного употребления 1 таблетки в день до 1 внутривенной капельной инъекции в год, что очень удобно занятым людям или людям с нарушением памяти.
Скажем про контроль нашего лечения и оценке эффективности. Не чаще одного раза в год на фоне медикаментозного лечения остеопороза необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение. В первые 18-24 месяца лечения обычно наблюдается прирост костной массы, а далее — стабилизация. При этом нужно понимать, что терапия по-прежнему эффективна, так как сохраняется защитный эффект лекарства в отношении переломов. Если же на фоне лечения произошел свежий перелом, с лечащим врачом необходимо обсудить возможную коррекцию лечения.
Позаботьтесь о себе. Никогда не поздно задуматься о состоянии костей. Остеопороз может привести к тяжелым последствиям, которые будет сложно изменить. Может поменяться ваша социальная роль, сильно пострадать самочувствие и жизненный настрой. Если вы вовремя начнете профилактику и лечение остеопороза, приостановится дальнейшее разрушение костей, они восстановятся, при этом риск переломов снизится более, чем на 50%!
И не забывайте, успех лечения остеопороза — в регулярности и длительности лечения и профилактики. Соблюдая меры профилактики и строго выполняя рекомендации врача по лечению, вы восстановите кости, предупредите возможные переломы, уменьшится хроническая боль в спине. Физические упражнения укрепят кости, суставы, мышцы, сердечно-сосудистую систему, и вы станете более активными.
Читайте также:


