Диагностика повреждений суставов при травмах
Повреждение коленного сустава весьма распространено как среди профессиональных спортсменов (фигуристов, гимнастов, горнолыжников, футболистов, баскетболистов), так и среди людей, не занимающихся активным спортом. Травму колена можно получить при падении, ударе, столкновении с препятствием, автомобильной аварии.
Виды травм колена
На сегодняшний день единой классификации относительно травмы самого крупного сустава не существует. Повреждение может быть открытым и закрытым, острым и хроническим. Кроме того, выделяют следующие виды травм колена:
- Ушиб.
- Кровоизлияние в суставную полость (гемартроз).
- Повреждение менисков, надколенника, четырёхглавой мышцы бедра и его сухожилия, суставной капсулы, сухожильно-связочного аппарата.
- Внутрисуставные переломы костей.
Из-за особенности профессиональной деятельности у фигуристов и горнолыжников чаще всего встречается изолированная травма внутрисуставных структур колена.
В первые несколько дней после травмы коленного сустава доминируют симптомы реактивного воспаления (боль, отёчность, изменения цвета кожи и нарушение функции), что затрудняет диагностику и соответственно выбор правильного метода лечения. Огромное значение в плане постановки правильного диагноза имеют жалобы пострадавшего и сам механизм получения травмы.
Закрытое повреждение мягких тканей колена принято называть ушибом. Этот диагноз ставится, если есть травма, но при этом отсутствуют какие-либо серьёзные нарушения со стороны сустава или капсульно-связочного аппарата. Степень выраженности ушиба зависит от характера получения травмы, площади и непосредственно локализации повреждённой области.
Для ушиба будут характерны типичные признаки реактивного воспалительного процесса, развивающиеся практически сразу после травмирования. Какие именно симптомы будут преобладать в клинической картине при таком виде травмы колена? К ним относятся:
- Резко выраженная боль, постепенно сменяющаяся на неприятные локальные болезненные ощущения.
- Отёчность и изменения цвета кожных покровов повреждённой области.
- Затруднение выполнение движений травмированной нижней конечностью.
Несмотря на очевидность клинических проявлений, необходимо обязательно проводить рентгенологическое исследование, чтобы исключить более тяжёлую патологию (например, внутрисуставной перелом костей).
Сразу после ушиба рекомендуют приложить холод (лёд, спрей с хлорэтилом, орошение жидким азотом), создать покой повреждённой конечности и наложить давящую повязку или использовать суппорт. В дальнейшем назначают обезболивающие и противовоспалительные мази или гели (Долобене, Лиотон, Траумель).
Активно применяют физиотерапевтические процедуры (ультравысокочастотная терапия, электрофорез с новокаином, фонофорез).
Гемартроз
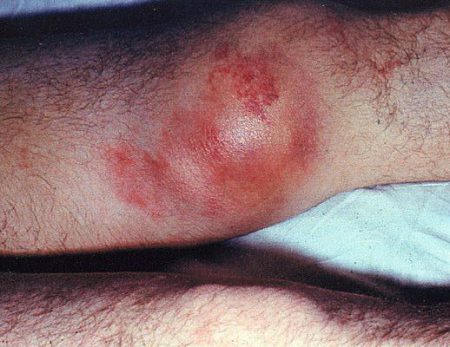
Появление крови в коленном суставе называется гемартрозом. Причиной развития подобного рода кровоизлияния считается повреждение любого суставного компонента колена. Кровь в полости провоцирует реактивное воспаление синовиальной оболочки (травматический синовиит).
Типичные признаки синовиита вследствие гемартроза развиваются достаточно быстро. В течение 1–2 часов наблюдается развёрнутая клиническая картина. К симптомам, указывающим на наличие жидкости в суставной полости, относят:
- Острейшая боль.
- Изменение формы сустава.
- Ограничение объёма активных движений.
- Локальное повышение температуры.
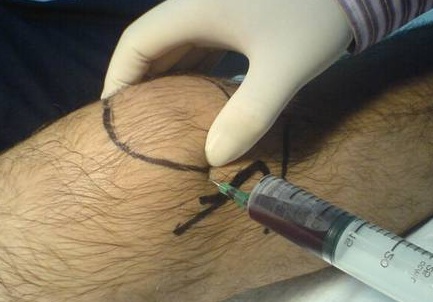
С помощью лабораторных и инструментальных методов диагностики необходимо не только подтвердить скопление жидкости в полости сустава и воспаление синовиальной оболочки, но и определить источник кровотечения и оценить характер повреждений. При подозрении на гемартроз выполняют следующие диагностические исследования и манипуляции :
- Рентгенография.
- Пункция коленного сустава.
- Ультразвуковое обследование.
- Магнитно-резонансная томография.
- Артроскопия.
При такой травме колена лечение начинают с удаления крови и жидкости из суставной полости. Для промывания сустава лучше всего применить артроскопию, которая в этом случае ещё играет и важнейшую диагностическую роль. Затем травмированную ногу фиксируют гипсовым лонгетом или ортезом сроком на 2 недели, но только при отсутствии симптомов, указывающих на другие виды повреждений сустава. Физиотерапевтические процедуры назначают с 5–6 дня:
- Ультравысокочастотная (УВЧ) и сверхвысокочастотная (СВЧ) терапии.
- Магнитотерапия.
- Электрофорез с калием.
- Фонофорез с гепарином.
При повторном скоплении жидкости в суставной полости снова проводят пункцию.
Травма менисков
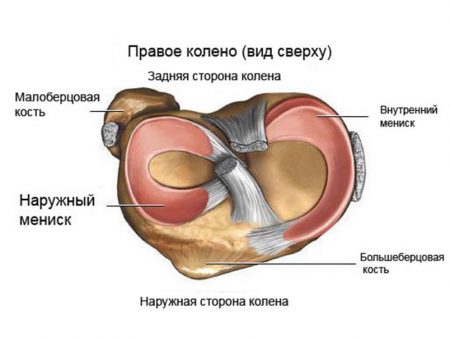
Среди всех повреждений внутрисуставных компонентов колена травма менисков считается самой частой. В большинстве случаев страдает внутренний мениск. Тем не менее разрушение наружной хрящевой прокладки чаще в дальнейшем сказывается на функциональной стабильности коленного сустава.
Травматизация менисков – ахиллесова пята футболистов, лыжников, фигуристов, гимнастов и многих других профессиональных спортсменов, которым приходится выдерживать невероятные физические нагрузки на суставы.
В остром периоде преобладают симптомы реактивного воспаления. В то же время будет наблюдаться локальная боль, отёчность, выраженное ограничение движений, гемартроз или скопление синовиальной жидкости в суставной полости. При одномоментной травматизации наиболее часто возникают ушибы, надрывы, ущемление или раздавливание менисков.
Если обнаружен выпот в суставной полости, то в первую очередь осуществляют пункцию сустава для удаления скопившейся жидкости. Чтобы определиться с характером и степенью тяжести повреждений, проводят ультразвуковое обследование или магнитно-резонансную томографию, а также артроскопию.
После того как был подтверждён диагноз повреждение мениска, лечение исключительно оперативное, направленное на восстановление хрящевой пластинки и удаление нежизнеспособных её фрагментов. На 8–10 день после операции назначают сеансы массажа, электростимуляцию мышц, магнитотерапию и занятия ЛФК.
К трудовой деятельности возвращаются через 1–1,5 месяца, к спортивной – через 2–3 месяца.
Если вы решили приобщиться к когорте профессиональных горнолыжников или фигуристов, то должны уделять особое внимание и следить за состоянием коленных суставов.
Повреждение надколенника
Как правило, при переломах надколенника наблюдается травматизация разгибательного аппарата колена, и определяются внутрисуставные повреждения различного характера. Выделяют следующие виды переломов коленной чашечки:
- Поперечные.
- Краевые.
- Отрывные.
- Трансхондральные (повреждается только хрящевая часть).
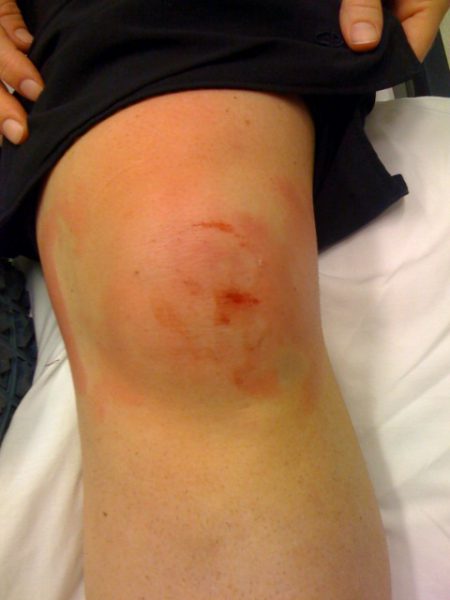
Для перелома надколенника будут характерны острая боль, деформация и отёк колена, гемартроз. Травмированная нижняя конечность находится в положении разгибания. При выполнении сгибании возникает резкое усиление боли. Если происходит перелом со смещением, то под кожей можно прощупать фрагменты надколенника. Большинство пострадавших могут ходить, но при этом ощущают достаточно сильную боль.
Подход к диагностике различных видов переломов надколенника аналогичен, как и при травмировании менисков и гемартрозе. Выбор лечения при таких видах травм колена определяется характером повреждения надколенника и разгибательного аппарата сустава.
Консервативное лечение сводится к проведению пункции коленного сустава и наложении гипсовой повязки сроком на 4 недели. Затем после снятия гипса назначают ЛФК, массаж и физиотерапию. Восстановление трудоспособности ожидается через 1,5–2 месяца.
Суть хирургической операции при переломах коленной чашечки сводится не только к соединению отломков костей, но и к восстановлению всех других повреждённых структур сустава, включая капсулу, сухожилия, связки.
Травма капсульно-связочного аппарата колена
При травматизации суставной капсулы и сухожильно-связочного компонента коленного сустава особое значение имеют полные разрывы коллатеральных и крестообразных связок. Чаще всего повышенные физические нагрузки (особенно у фигуристов, гимнастов, лыжников) являются причиной развития подобных травм.
На острой стадии определить разрывы связок бывает достаточно сложно, поскольку резко выражен болевой синдром, наблюдается перенапряжение мышц (гипертонус), ограничение движении в колене, гемартроз. Нередко пациенты обращаются за медицинской помощью уже с застарелыми повреждениями связок и прогрессирующей нестабильностью в коленном суставе.
Чтобы не пропустить травму суставной капсулы и сухожильно-связочного аппарата колена, при наличии характерных клинических симптомов повреждения следует проводить рентгенографию и ультразвуковое исследование или магнитно-резонансную томографию, а при необходимости и артроскопию.
Если определяется жидкость в суставной полости, рекомендуется выполнить пункцию для удаления содержимого. Сшивание разрывов капсулы, сухожилий и связок можно сделать, применив артроскопический метод операции. После хирургического вмешательства используют шарнирный ортез в течение 1,5 месяца. Для скорейшего выздоровления и восстановления назначают занятия ЛФК, сеансы массажа и физиотерапевтические процедуры.
В дальнейшем ношение фиксирующей повязки (суппорт) должно сочетаться с активными занятиями физкультурой, что поможет избежать появления мышечной гипотрофии. Не стоит ограничивать себя в движениях, если на то нет соответствующей рекомендации от лечащего врача.
Cтартовым условием для алгоритма исследования при травме коленного сустава (КС) является первичная клиническая информация.
Cтартовым условием для алгоритма исследования при травме коленного сустава (КС) является первичная клиническая информация.
Полнота этой информации зависит от ряда факторов, в том числе от времени, прошедшего после травмы, механизма и тяжести травмы, а также от квалификации врача, осуществляющего осмотр. Объем и достоверность результатов дальнейших этапов диагностического процесса впрямую зависят от степени специализации и оснащения (укомплектованности) со временными диагностическими средствами учреждения, в котором проводится обследование пострадавшего. Вместе с тем, основной причиной несвоевременного использования адекватных методов лучевой диагностики является, наряду с их недоступностью, недостаточная информированность об их возможностях широкого круга специалистов, имеющих непосредственное отношение к диагностике травмы опорнодвигательного аппарата (ОДА).
При разработке представленного алгоритмамы исходили из того, что в идеальном варианте табель оснащения отделения лучевой диагностики (ОЛД) медицинского учреждения, специализированного в области травматологии, должен располагать необходимым комплектом оборудования, а именно: стационарным рентгеновским аппаратом, ультразвуковым сканером, магнитнорезонансным томографом и спиральным рентгеновским компьютерным томографом (СКТ).
При создании диагностических алгоритмов обычно исходят из двух основных принципов: формирование его от клинического синдрома или от конкретного повреждения.
Однако в случаях тяжелого или сочетанного повреждения в клинической практике трудно выделить ведущий синдром, позволяющий клиницисту с уверенностью утверждать о повреждении той или иной структуры КС. Диагностика повреждений КС в остром периоде травмы представляет значительные трудности из-за общих для повреждений суставов симптомов, таких как: боль и связанный с ней рефлекторный гипертонус мышц конечности,ограничение движений в суставе, гемартроз и др. Несмотря на это тщательное и полноценное клинико-инструментальное исследование КС, проведенное в максимально ранние после травмы сроки, позволяет вовремя поставить правильный диагноз и спланировать дальнейшую тактику лечения.
Поэтому ведущая роль в раннем распознавании повреждений связочно-капсулярного аппарата (СКА) на сегодняшний день принадлежит лучевым методам исследования, в частности рентгенографии, которая является самым распространенным из объективных методов исследования, широко используемым как для диагностики, так и для контроля эффективности лечения повреждений КС. Однако анатомические и биомеханические особенности КС изначально предопределяют более частые повреждения не костных, а мягкотканных структур, включающих СКА, мениски, хрящи др. К сожалению, возможности классической рентгенографии ограничиваются визуализацией только костных структур.
Оценка повреждений анатомических мягкотканных образований КС выходит за пределы чувствительности метода и возможна лишь с применением специальных методик, основанных навведении в полость сустава контрастных средств. Этот недостаток классической рентгенологии является основанием для включения в дальнейший диагностический поиск современных, высокотехнологических и неинвазивных методов лучевой визуализации, к которым относится УЗИ, СКТ и МРТ.
Таким образом, прорисовывается некая общая схема современного диагностического подхода к пациентам с травмой КС (рис. 1).
Предлагаемый алгоритм использования современных методов лучевой диагностики при травме КС (рис. 2) предполагает поэтапный подход к оценке характера и объема поражения.
При первичном осмотре пострадавшего,перенесшего травму КС, травматолог должен выяснить обстоятельства и характер травмы,уточнить жалобы пациента. Обязательным является выполнение комплекса клинических тестов (при адекватном обезболивании и достаточной для исследования релаксации мышц конечности), направленных на выявление возможных повреждений СКА КС. В этот комплекс входят: определение “Оттавских правил колена” [1], тесты Лахмана, переднего или заднего “выдвижного ящиков”, вальгус и варустесты, ротационные тесты, определение функции активного разгибания голени и т.д.
Общеизвестны требования оценки нейрососудистого статуса конечности, что особенно важно при вывихах голени.
По данным большинства зарубежных авторов, “Оттавские правила колена” (Ottawa Knee Rules) позволяют с большой достоверностью определить наличие или отсутствие перелома костных составляющих КС и тем самым уменьшить число неоправданных рентгенологических исследований на 30% [1–4]. В соответствии с этими правилами, рентгенография КС после травмы показана при наличии одного из следующих 5 признаков:
1) возраст старше 55 лет (большой риск патологических переломов, связанных с остеопорозом);
2) локальная болезненность в области надколенника (при отсутствии болезненности в других костных составляющих КС);
3) болезненность в области головки малоберцовой кости;
4) невозможность согнуть колено под углом 90°;
5) неспособность самостоятельно сделать 4 шага при невозможности перемещения,дважды опираясь попеременно на каждую ногу.
По нашему мнению, последний пункт положений является ведущим в плане большой вероятности выявления на рентгенограмме костных изменений. Таким образом, наличие хотя бы одного симптома из этих правил является основанием для назначения рентгенографии в качестве первого шага диагностического алгоритма при травмах КС.
По нашим наблюдениям, при отсутствии костных изменений на рентгенограммах и при наличии хотя бы одного из последних 4 перечисленных симптомов Оттавских правил можно заподозрить повреждение мягкотканных структур КС. Так, болезненность в области надколенника может свидетельствовать о повреждении суставного гиалинового хряща надколенника и поддерживателей надколенника.
Болезненность в области головки малоберцовой кости позволяет думать о дистальном повреждении наружной боковой связки (НБС) или сухожилий подколенной и двуглавой мышц. Ограничение объема движений в КС может быть обусловлено повреждениями крестообразных и внесуставных связок, ущемлением межмыщелковой части жировой подушки Гоффа и ворсин синовиальной оболочки.
При показании к ее проведению рентгенография КС осуществляется в двух стандартных проекциях. При необходимости косые проекции используются для выявления краевых и вколоченных переломов плато большеберцовой кости.
Хотим отметить, что в случае отсутствия костных изменений на рентгенограммах, выполненных в стандартных проекциях, не лишним является выполнение функциональных нагрузочных вальгус или варустестов в прямой проекции, что позволяет документировать разрывы коллатеральных связок и, кроме того, косвенно подтвердить повреждения крестооб разных связок, что, как правило, наблюдается при расширении суставной щели более чем на 15 мм. Положительные симптомы “выдвижного ящика”, документированные на стрессовых рентгенограммах в боковых проекциях согнутого под углом 90°КС, указывают на повреждения передней и задней крестообразных связок(ПКС и ЗКС). Для оценки степени патологического смещения голени кпереди или кзади целесообразно использование вспомогательных маркирующих линий. Аксиальные пателлярные проекции позволяют определить положение надколенника (подвывих, латеропозиция) документировать конгруентность пателлофе морального сустава, предположить наличие остеохондральных и краевых вертикальных переломов, повреждения гиалинового хряща.
Следующим шагом алгоритма является МРТ или УЗИ. Причем УЗИ может как дополнять МРТ, так и являться основным методом исследования при отсутствии признаков повреждения основных внутрисуставных стабилизаторов – передней и задней крестообразных связок. Вместе с тем, при повреждениях внесуставных связок, периартикулярных мягких тканей и менисков УЗИ позволяет с большой достоверностью определить вид и характер их изменений, сократив, таким образом, время пребывания пациента на диагностическом этапе, и, что немаловажно, удешевить процесс обследования. По нашим наблюдениям, МРТ должна выполняться во всех остальных случаях травматического повреждения КС, независимо от того, выявлены или нет костные повреждения при классической рентгенографии.
В соответствии с алгоритмом, при определении на рентгенограммах перелома костных составляющих КС после временной иммобилизации сустава проводится МРТисследование для исключения повреждений СКА и хрящевых компонентов (гиалиновый хрящ и мениски). При отсутствии таковых проводится лечебная иммобилизация конечности на необходимый для консолидации костных отломков срок. В случае обнаружения повреждения СКА и хрящевых компонентов при наличии показаний проводится соответствующее хирургическое лечение (см. алгоритм на рис. 2).
По нашим наблюдениям, достаточно часто встречаются пациенты без признаков повреждения костной ткани на обычных рентгенограммах, но имевшие на МРтомограммах контузионные изменения губчатого вещества мыщелков бедренной и, в большей мере, большеберцовой костей. При этом контузионные изменения губчатого вещества костей КС могут сопровождаться авульзивными переломами межмыщелковых возвышений, чаще всего переднего, и мест прикрепления внесуставных связок (наружного и внутреннего надмыщелков бедренной кости, бугорка Герди и т.д.).
В этих случаях применение СКТ позволяет решить вопрос о степени костных повреждений.
Особенно велика ценность СКТ в диагностике разрывов ПКС с авульзивным переломом переднего межмыщелкового возвышения платобольшеберцовой кости и субхондральных переломов суставной поверхности надколенника. В остальных случаях точность и чувствительность МРТ и УЗИ для диагностики краевых авульзивных переломов сопоставимы друг с другом. Но в этих случаях приоритет долженоставаться за МРТ исходя из того, что этот метод позволяет выявлять повреждения СКА как внутри, так и внесуставной локализации, а также и хрящевых структур.
В зависимости от локализации и характера выявленных повреждений меняется тактикалечения. Внесуставная локализация повреждений СКА, а также внесуставные типы авульзивных переломов мест прикрепления связок и сухожилий обычно требуют иммобилизации поврежденной конечности. Этот вид изолированных повреждений встречается достаточно редко. Чаще всего наблюдается их сочетание с повреждениями как внутри, так и внесуставных элементов СКА и хрящевых структур. В этих случаях ведущая роль принадлежит хирургической коррекции поврежденных тканей. Оптимальным является проведение в наиболее ранние сроки после получения травмы оперативного лечения артроскопическим способом с последующей (при необходимости) иммобилизацией коленного сустава функциональным протезом [1, 2].
Если рентгенологических признаков повреждений костных структур, а также МРпризнаков повреждений СКА и хрящевых компонентов сустава не выявлено, то диагностический процесс считается законченным. В этих случаях речь идет об ушибе или растяжении СКА сустава, лечение которых заключается в применении комплекса консервативных мероприятий. В англоязычной литературе этот комплекс обозначается термином R.I.C.E.(rest, ice, compression, elevation), означающим покой, холод (лед), давящая повязка и возвышенное положение поврежденной конечности[1, 2]. Указанный комплекс широко применяется и в России.
Поэтому мы считаем правомочным использование в данном случае англоязычной аббревиатуры R.I.C.E. для завершения этой ветви алгоритма.
Как было указано выше, приведенный алгоритм применим только при наличии полного комплекта средств лучевой визуализации, предусмотренных для диагностики заболеваний и повреждений опорнодвигательного аппарата.
1.Stiell I.G., Wells G.A., McDowell I. et al.Use of radiogra phy in acute knee injuries: need for clinical decision rules. University of Ottawa, Ontario, Canada // Acad. Emerg.Med. 1995. V. 2. No 11. P. 966–973.
2.Graham I.D., Stiell I.G., Laupacis A. et al. Emergency physicians’ attitudes toward and use of clinical decisionrules for radiography // Acad. Emerg. Med. 1998. V. 5.No 2. P. 134–140.
3.Emparanza J.I., Aginaga J.R.Validation of the Ottawaknee rules // Ann. Emer. Med. 2001. V. 38. P. 364–368.
4.Hinterwimmer S., Kanz K.G.Gultigkeitsprufung der Ottawa Knee Rules fur StandardRontgenaufnahmen beiakuten Knieverletzungen // Unfallchirurg. 2002.Bd. 105. S. 624–626.
5.Nichol G., Stiell I.G., Wells G.A. et al. An economic analysis of the Ottawa knee rule // Ann. Emerg. Med. 1999.V. 34. P. 438–447.
6.Миронов С.И., Орлецкий А.К., Цыкунов М.Б.Повреждения связок коленного сустава. Клиника, диагностика, лечение. М., 1999. 208 с.
7.Маркс В.О.Ортопедическая диагностика. Минск,1978.
8.Levy D., Kardon E., Talavera F., Scaletta T. Knee Injuries, Soft Tissue. June 24, 2003
9.Quinn E. How to ice your soft tissue injuries. New evidence shows the most effective way to ice injuries //Intern. J. Sports Medicine. 2001. V. 15. P. 44–47.

Травмы суставов – большая группа повреждений, различающихся по последствиям и степени тяжести. Включает в себя ушибы, повреждения связок, вывихи и внутрисуставные переломы. Причиной может стать бытовая или спортивная травма, ДТП, криминальный инцидент, несчастный случай на производстве, промышленная или природная катастрофа. Самые постоянные симптомы – боль, отек и ограничение движений. При некоторых травмах суставов выявляется деформация, гемартроз и патологическая подвижность. Для уточнения диагноза используют рентгенографию, КТ, МРТ, УЗИ, артроскопию и другие исследования. Лечение может быть как консервативным, так и оперативным.
МКБ-10
- Анатомия
- Классификация травм суставов
- Симптомы и диагностика травм суставов
- Травмы коленного сустава
- Травмы голеностопного сустава
- Травмы плечевого сустава
- Травмы локтевого сустава
- Цены на лечение
Общие сведения
Травмы суставов – повреждения костных и мягкотканных структур суставов. Составляют около 60% от общего количества травм опорно-двигательного аппарата. Могут диагностироваться у лиц любого возраста и пола. Часто возникают в быту. Нередко встречаются у спортсменов, при этом выявляются закономерности между занятиями тем или иным видом спорта и частотой повреждений определенных суставов. Чаще всего страдают голеностопный и коленный суставы, несколько реже – суставы верхней конечности (плечевой, локтевой, лучезапястный).
Травма сустава может быть изолированной или сочетаться с другими повреждениями: переломами костей конечностей, переломом таза, переломами ребер, переломом позвоночника, ЧМТ, тупой травмой живота, повреждением почки, разрывом мочевого пузыря и т. д. Причиной изолированных травм суставов обычно становится удар, падение или подворачивание ноги. Сочетанные повреждения возникают при падениях с высоты, несчастных случаях на производстве, ДТП, природных и промышленных катастрофах. Лечение травм суставов осуществляют травматологи.

Анатомия
Сустав – прерывистое подвижное соединение между двумя и более костями скелета. Суставы, состоящие из двух костей, называются простыми, из трех и более – сложными. Суставные поверхности разделяются между собой щелью и соединяются при помощи суставной сумки. В определенных местах сумка укреплена плотными и прочными связками, которые дополнительно фиксируют сустав и одновременно являются своеобразными направителями, ограничивающими одни движения и допускающими другие. В суставах возможны следующие движения: разгибание, сгибание, приведение (аддукция), отведение (абдукция), пронация (разворот кнутри), супинация (разворот кнаружи) и вращение.
Суставные поверхности костей покрыты гиалиновым хрящом и располагаются в суставной полости, которая содержит небольшое количество синовиальной жидкости. Гладкие хрящи легко скользят друг относительно друга и, благодаря своей эластичности, смягчают толчки при ходьбе и движениях, играя роль своеобразных амортизаторов. Снаружи сустав покрыт суставной сумкой, которая прикрепляется к костям рядом с краями суставных поверхностей или чуть ниже их. Прочная наружная часть капсулы предохраняет сустав от внешних повреждений, а тонкая и нежная внутренняя оболочка выделяет синовиальную жидкость, которая питает и увлажняет сустав, а также уменьшает трение суставных поверхностей.
Вокруг сустава расположены околосуставные ткани: связки, сухожилия, мышцы, сосуды и нервы. Повреждение этих структур оказывает негативное влияние на сам сустав из-за препятствия движениям, нарушения амплитуды и направления движений, ухудшения питания и т. д. Суставы снабжаются кровью за счет разветвленных артериальных сетей, состоящих из 3-8 артерий. Все элементы сустава, кроме гиалинового хряща, снабжены большим количеством нервных окончаний. При травме эти окончания могут стать источником болевых ощущений.
Классификация травм суставов
Если на коже в области повреждения есть рана, травму сустава называют открытой, если целостность кожных покровов не нарушена – закрытой. В зависимости от характера повреждения различают следующие травмы суставов:
- Ушиб – закрытая травма сустава, при которой отсутствуют серьезные повреждения внутрисуставных структур. В основном страдают поверхностно расположенные мягкие ткани.
- Повреждение связок – нарушение целостности связок. Может быть полным (разрыв связок) или неполным (надрыв и растяжение связок).
- Внутрисуставной перелом – перелом суставного конца кости. Различают перелом с нарушением конгруэнтности суставных поверхностей, перелом с сохранением конгруэнтности суставных поверхностей и оскольчатый внутрисуставной перелом.
- Околосуставной перелом.
- Вывих – расхождение суставных поверхностей, обычно сопровождающееся нарушением целостности капсулы. Может быть полным или неполным (подвывих).
- Переломовывих – сочетание перелома и вывиха.
В коленном суставе, в отличие от других суставов, есть хрящевые прокладки (мениски), поэтому при его повреждении может возникать травма, не включенная в приведенную выше классификацию, – разрыв мениска.
Симптомы и диагностика травм суставов
Наиболее постоянными симптомами являются боль и припухлость в области сустава. Возможны кровоизлияния. Наблюдаются ограничения движений различной степени выраженности. При этом, как правило, чем тяжелее травма сустава, тем больше ограничены движения. Вместе с тем, при некоторых повреждениях (разрывах связок, переломах) может обнаруживаться избыточная (патологическая) подвижность. При переломах со смещением и разрывах связок определяется видимая деформация: контуры сустава нарушаются, дистальный сегмент может отклоняться в сторону.
Особенно выраженная деформация выявляется при вывихах: линия конечности грубо искривляется, естественные костные выступы в области сустава исчезают, иногда становится видимым выпирающий суставной конец дистального и/или проксимального сегмента. Очень часто при травмах в суставе скапливается кровь (гемартроз), в таких случаях сустав увеличивается в объеме, становится шарообразным, его контуры сглаживаются, определяется флюктуация.
Для уточнения диагноза при травмах суставов используют рентгенографию, УЗИ, КТ, МРТ и артроскопию. Рентгенография – самая доступная и информативная методика, позволяющее исключить тяжелую скелетную травму либо подтвердить диагноз перелома или вывиха, а также определить положение суставных концов и костных отломков. В большинстве случаев данных рентгенологического исследования достаточно как для определения общей тактики лечения (репозиция, скелетное вытяжение, оперативное вмешательство), так и для детального планирования лечебных мероприятий (выбор способа репозиции или метода хирургического вмешательства).
При необходимости при травмах сустава с повреждением костей и хрящей дополнительно используют КТ сустава. При травмах мягких тканей рентгенографию назначают только для исключения костной патологии, а для уточнения диагноза в подобных случаях применяют МРТ суставов и УЗИ. При некоторых травмах суставов оптимальным вариантом становится артроскопия – лечебно-диагностическое исследование, в ходе которого врач может провести непосредственный визуальный осмотр внутрисуставных структур, а иногда – сразу устранить возникшие нарушения.
Травмы колена очень разнообразны – от ушибов, повреждений менисков и разрывов связок до переломов надколенника и суставных концов большеберцовой и бедренной кости. При ушибах назначают покой, УВЧ и возвышенное положение конечности. При надрывах боковых связок накладывают гипс сроком на 3-4 недели, при полных разрывах выполняют хирургическое вмешательство (сшивание или пластику связки) с последующей иммобилизацией в течение 2-3 недель.
При надрывах крестообразных связок срок иммобилизации составляет 3-5 недель. При полных разрывах назначают операцию, в ходе которой поврежденная связка заменяется лавсановой лентой. В послеоперационном периоде также проводят иммобилизацию в течение 2-3 недель. При переломах мыщелков бедра и большеберцовой кости выполняют репозицию с последующей иммобилизацией, накладывают скелетное вытяжение либо осуществляют остеосинтез шурупом, болтом или гвоздем.
При повреждениях менисков необходимо хирургическое вмешательство. В настоящее время предпочтение отдают экономным операциям, мениски по возможности не удаляют, а резецируют, поскольку такая тактика лечения позволяет уменьшить вероятность развития посттравматического артроза. Операции проводят как через открытый доступ, так и с использованием артроскопического оборудования. При всех видах травм сустава назначают физиотерапевтические процедуры и ЛФК.
Наиболее распространенными травмами голеностопа являются повреждения связок и переломы лодыжек. Надрывы и разрывы связок лечат консервативно: в зависимости от тяжести травмы накладывают давящую повязку или гипсовую лонгету, назначают обезболивающие и физиолечение. Перелом лодыжек может быть однолодыжечным (повреждена только наружная или только внутренняя лодыжка), двухлодыжечным (повреждены внутренняя и наружная лодыжки) и трехлодыжечным (повреждены обе лодыжки и передний или задний край большеберцовой кости).
Возможны переломы со смещением и без смещения отломков, с подвывихом и без подвывиха. Лечение обычно консервативное. При необходимости выполняют репозицию и накладывают гипс. Срок иммобилизации – по 4 недели на каждую сломанную лодыжку: для однолодыжечного перелома – 4 недели, для двухлодыжечного – 8 недель, для трехлодыжечного – 12 недель. При неустранимом смещении и нестабильных переломах выполняют оперативное вмешательство – остеосинтез винтами, спицами, двухлопастным гвоздем. Пациентам назначают анальгетики, УВЧ и ЛФК.
Самые распространенные травмы сустава – вывихи плеча и переломы хирургической шейки плечевой кости. Вывихи чаще диагностируются у мужчин трудоспособного возраста, переломы хирургической шейки – у пожилых женщин. Вправление свежих вывихов осуществляют под местной анестезией, несвежих – под наркозом. Затем проводят иммобилизацию в течение 3 недель, назначают УВЧ и ЛФК. При слабости связочного аппарата и преждевременном начале движений возможно формирование привычного вывиха плеча. В таких случаях показано оперативное лечение.
Переломы хирургической шейки обычно являются внесуставными, иногда трещины, отходящие от основной линии излома, распространяются под капсулу сустава. Повреждения шейки могут быть вколоченными, абдукционными (отводящими) и аддукционными (приводящими). На начальном этапе осуществляют репозицию и иммобилизацию. При абдукционных и вколоченных повреждениях в подмышечную область укладывают валик, при аддукционных применяют треугольную шину. И при вывихах, и при переломах шейки назначают обезболивающие и физиотерапевтические процедуры, используют практически аналогичный комплекс ЛФК.
Перелом локтевого отростка относится к категории прогностически благоприятных повреждений. Эта травма сустава практически всегда сопровождается выраженным смещением отломка и требует оперативного лечения. Показан остеосинтез локтевого отростка пластиной, винтами или спицами, результат лечения обычно хороший – движения восстанавливаются в полном объеме, ограничения функции не возникает. Наиболее тяжелыми повреждениями являются внутрисуставные переломы дистальных отделов плеча и проксимальных отделов предплечья, в том числе оскольчатые переломы, переломы со смещением и переломовывихи.
При внутрисуставных переломах без смещения накладывают гипс, при сложных У- или Т-образных переломах осуществляют открытую репозицию и остеосинтез винтами, шурупами или спицами. После операции проводят иммобилизацию, применяют антибиотики и анальгетики. В восстановительном периоде назначают ЛФК, массаж и бережные физиотерапевтические процедуры: ультразвук или интерферентные токи. Реабилитационный период составляет от 1-2 месяцев до полугода и более в зависимости от тяжести травмы сустава.
Читайте также:


