Диета при геморрагической лихорадки с почечным синдромом
Мышиная или геморрагическая лихорадка с почечным синдромом (ГЛПС) – это вирусная болезнь, передаваемая человеку от грызунов через экскременты. Начало болезни напоминает простуду с повышенной температурой, развитие происходит с интоксикацией, поражением почек. Мужчины переносят ее тяжелее женщин.
Чем опасна ГЛПС у человека
Инфекция, вызванная хантавирусом, поражает эндотелий сосудов, приводит к вторичной дисфункции почек. Опасные последствия для здоровья:
- нефрит;
- почечная недостаточность;
- отек легких;
- панкреатит;
- сепсис.
Как распознать симптомы
Мышиная болезнь у человека проявляется только после периода инкубации, в среднем, через 2-3 недели после заражения. Общими симптомами ГЛПС у взрослых служат:
- сниженное давление;
- нарушение зрения;
- редкий пульс;
- геморрагические высыпания;
- покраснения на лице (как на фото);
- сыпь под мышками.
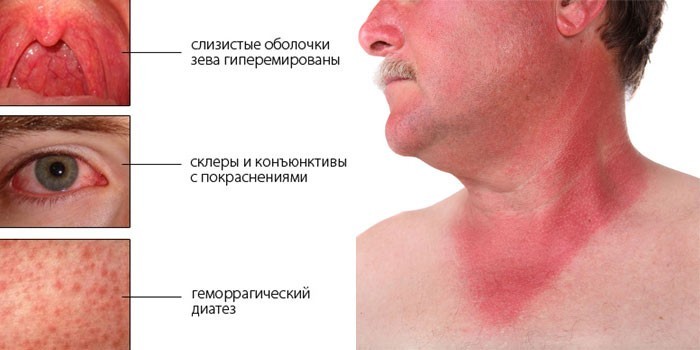
У ребенка признаки схожи, но к ним добавляются боли в мышцах, слабость. Возможно проявление мигрени. В период реконвалесценции (восстановления) нормализуется гемостаз, фильтрационная функция почек, состояние улучшается. Этап длится до года.
Инкубационный период длится от 4 до 46 дней, затем начинают проявляться первые признаки, похожие на грипп. Их появление объясняется активным размножением вируса в организме. Накопление патогенов происходит в лимфоузлах. Начальный этап продолжается 3 суток, диагностика мышиной болезни на нем затруднено. Выраженность симптомов зависит от состояния иммунитета:
- повышение температуры;
- краснота кожи;
- геморрагическая сыпь;
- озноб;
- сухость слизистой рта;
- сонливость.
После начального этапа начинается олигурический период, длящийся 5-11 дней. Его симптоматика:
- тошнота, рвота вне зависимости от пищи или приема лекарств;
- вздутие;
- нарушение зрения;
- геморрагическая сыпь;
- мышечные кровоизлияния;
- отеки лица.
Лечение ГЛПС
Рекомендуется проводить лечение мышиной лихорадки в инфекционном стационаре, а не в домашних условиях. Оно включает прием таких препаратов:
- противовирусные;
- анестетики;
- против жара;
- противовоспалительные нестероидные;
- витамины (С, группы В);
- дезинтоксикационные;
- глюкокортикостероиды при тяжелой форме (гормональные средства).

Для лечения к комплексной терапии медикаментами добавляется диета. Из рациона устраняется белковая еда. Это снижает нагрузку на почки, облегчает состояние человека.
Питание при мышиной лихорадке
Диету соблюдают со второго этапа заболевания. Выбор рациона зависит от тяжести заболевания, чем меньше поражение — тем легче ограничения.
Во время реабилитации диета продолжается.
Для типичного течения мышиной лихорадки используется стол № 7 по Певзнеру. Его основа — ограничение белковых продуктов, соли. Разрешены легкие для пищеварения блюда. Питание дробное 5-6 раз в день, воду ограничить до 1,5 л. Продолжительность диеты при мышиной лихорадке – до полного выздоровления.
Соблюдение 7 стола уменьшает воспаление, снижает нагрузку на почки. Ограничиваются белки до 20-80 г, жиры — 70-90 г, углеводы – до 450 г. Соль ограничивается до 5 г.
Список разрешенных продуктов широк. К ним относятся:
- белые сухарики;
- салаты, бульоны, супы из овощей;
- слабый чай, кофе, сладкие соки, вода;
- отварные печень, мясо, язык;
- отварные яйца;
- кисломолочные продукты, молоко, масло;
- макароны;
- разваренные гречка, овсянка, манка;
- подсушенный бисквит;
- сахар;
- сметанные соусы;
- паровая нежирная рыба, икра;
- мясные суфле, фрикадельки;
- фруктовое, молочное желе.

Диета при мышиной лихорадке №7 исключает:
- кислые, маринованные, острые продукты;
- жирное мясо, рыба;
- кофе, какао, алкоголь;
- газированные напитки;
- консервы;
- фасоль;
- свежий ржаной хлеб;
- цитрусовые;
- рикотта;
- лавровый лист, имбирь;
- белокочанная капуста, редька, дайкон, репчатый лук, чеснок, пряные травы, огурцы;
- грибы;
- орехи, семечки, сухофрукты;
- торты, пирожные, шоколад, сладости;
- сливки;
- фаст-фуд, полуфабрикаты;
- панировочные сухари.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Как и любое природно-очаговое заболевание, геморрагическая лихорадка имеет свои зоны активности. Если рассматривать Россию, то очагами считаются Башкирия,
Ульяновская и Самарская области, Татарстан и Удмуртия. Мировыми очагами принято считать все страны Скандинавии, а также Чехию, Францию, Северную и Южную Корею и частично Китай.
Характеристика возбудителя геморрагической лихорадки с почечным синдромом
Возбудитель ГЛПС – вирус, был выделен южнокорейским ученым H.W.Lee из легких грызуна. Вирус получил название Hantaan (по названию реки Хантаан, протекающей на Корейском полуострове). Позднее такие вирусы обнаруживались во многих странах — в Финляндии, США, России, КНР и в других. Возбудитель ГЛПС отнесен к семейству буньявирусов (Bunyaviridae) и выделен в отдельный род, который включает несколько сероваров: вирус Puumala, циркулирующий в Европе (эпидемическая нефропатия), вирус Dubrava (на Балканах) и вирус Seul (распространен на всех континентах). Это РНК-содержащие вирусы до 110 нм в размерах, погибают при температуре 50°С в течение 30 минут, а при 0-4°С (температура бытового холодильника) сохраняются 12 ч.
Вирус Хантаан — возбудитель ГЛПС
Особенность вируса Хантаан: склонность поражать эндотелий (внутреннюю оболочку) кровеносных сосудов.
Существуют два типа вируса ГЛПС: 1 тип – восточный (распространен на Дальнем Востоке), резервуар – полевая мышь. Вирус высокоизменчив, способен вызывать тяжелые формы инфекции с летальностью до 10-20%. 2 тип – западный (циркулирует на Европейской части России), резервуар – рыжая полевка. Вызывает более легкие формы болезни с летальностью не более 2%.
Прививки
Вакцина против желтой (амарилльной) лихорадки считается относительно безопасной и достаточно действенной. Тяжелые побочные эффекты регистрируются в крайне редких случаях. Убедитесь, что вы владеете полной информацией о зарубежном государстве: некоторые страны требуют предоставления официальных сертификатов, подтверждающих прохождение вакцинации против тропических инфекций. Следует иметь в виду, что вакцина против желтой лихорадки имеет ряд противопоказаний. Так, прививку не ставят детям, не достигшим возраста девяти месяцев, а также женщинам в первом триместре беременности.
Любая геморрагическая лихорадка, симптомы которой существенно отличаются от признаков амарилльной инфекции, требует разработки специфической вакцины. Над новыми составами прививок уже работают специалисты международных организаций.
Причины распространения ГЛПС
Источник инфекции (Европа) – лесные мышевидные грызуны (рыжая и красная полевка), а на Дальнем Востоке – манчжурская полевая мышь.
Рыжая полевка — переноссчик ГЛПС
Природный очаг – ореал распространения грызунов (в умеренных климатических формациях, горных ландшафтах, низменных лесостепных зонах, предгорных долинах, речных долинах).
Пути заражения: воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов); фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов); контактный (соприкосновение поврежденных кожных покровов с объектами внешней среды, загрязненной выделениями грызунов, такими как сено, хворост, солома, корма).
У человека абсолютная восприимчивость к возбудителю. В большинстве случаев характерна осеннее-зимняя сезонность.
Типы заболеваемости: 1) лесной тип – заболевают при кратковременном посещении леса (сбор ягод, грибов и т.д.) – наиболее частый вариант; 2) бытовой тип – дома в лесу, рядом с лесом, большее поражение детей и пожилых людей; 3) производственный путь (буровые, нефтепроводы, работа в лесу); 4) садово-огородный тип; 5) лагерный тип (отдых в пионерских лагерях, домах отдыха); 6) сельскохозяйственный тип – характерна осеннее-зимняя сезонность.
Особенности распространения: • Чаще поражаются лица молодого возраста (около 80%) 18-50 лет, • Чаще больные ГЛПС – это мужчины (до 90% заболевших), • ГЛПС дает спорадическую заболеваемость, но могут встречаться и вспышки: небольшие 10-20 человек, реже – 30-100 человек,
После перенесенной инфекции формируется прочный иммунитет. Повторные заболевания у одного человека не встречаются.
Как развивается ГЛПС?
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы, где либо гибнет (при хорошем местном иммунитете) либо начинает размножаться вирус (что соответствует инкубационному периоду). Затем вирус попадает в кровь (виремия), что проявляется инфекционно-токсическим синдромом у больного (чаще этот период соответствует 4-5 дням болезни). Впоследствие он оседает на внутренней стенке сосудов (эндотелии), нарушая ее функцию, что проявляется у пациента геморрагическим синдромом. Выделяется вирус с мочой, поэтому поражаются и сосуды почек (воспаление и отек ткани почек), последующее развитие почечной недостаточности (затруднение выделения мочи). Именно тогда может наступить неблагоприятный исход. Этот период длится до 9 дня болезни. Затем происходит обратная динамика – рассасывание кровоизлияний, уменьшение почечного отека, постановление мочеиспускания (до 30 дня заболевания). Полное восстановление здоровья длятся до 1-3х лет.
Механизм развития
- сосуды повреждаются вирусами;
- стенки их разрушаются и воспаляются. В просвет выделяются БАВ;
- развивается ДВС-синдром.
В результате развития всех указанных процессов, наблюдается гипоксия тканей, вследствие чего нарушается работа важных органов в организме человека. Также происходит массивная потеря крови. Стоит отметить тот факт, что тяжесть протекания патологии напрямую зависит от вида патологии, которая поразила человека, от активности иммунной системы, а также от особенностей организма самого пациента. Но чаще всего такие недуги протекают очень тяжело и даже при своевременно начатом лечении не исключён летальный исход.
Симптомы ГЛПС
Характерна цикличность заболевания!
1) инкубационный период – 7-46 дней (в среднем 12-18 дней), 2) начальный (лихорадочный период) – 2-3 дня, 3) олигоанурический период – с 3 дня болезни до 9-11 дня болезни, 4) период ранней реконвалесценции (полиурический период – после 11го – до 30 дня болезни), 5) поздняя реконвалесценция – после 30 дня болезни – до 1-3хлет.
Иногда начальному периоду предшествует продромальный период: вялость, повышение утомляемости, снижение работоспособности, боли в конечностях, першение в горле. Длительность не более 2-3 дней.
Начальный период характеризуется появлением головных болей, познабливания, ломоты в теле и конечностях, суставах, слабости.
Олигурический период. Характеризуется практическим снижением лихорадки на 4-7 день, однако больному не становится легче. Появляются постоянные боли в пояснице различной выраженности – от ноющих до резких и изнуряющих. Если развивается тяжелая форма ГЛПС, то через 2 дня с момента болевого почечного синдрома болей к ним присоединяется рвота и боли в животе в области желудка и кишечника ноющего характера. Второй неприятный симптом этого периода – уменьшение количества выделяемой мочи (олигурия). Лабораторно — снижение удельного веса мочи, белок, эритроциты, цилиндры в моче. В крови повышается содержание мочевины, креатинина, калия, снижается количество натрия, кальция, хлоридов.
Геморрагическая сыпь при ГЛПС
Кровоизлияние в склеры
Особенность данного периода ГЛПС — своеобразное изменение функции сердечнососудистой системы: урежение пульса, склонность к гипотонии, приглушение сердечных тонов. На ЭКГ — синусовая брадикардия или тахикардия, возможно появление экстрасистол. Артериальное давление в период олигоурии при изначальной гипотонии перейти в гипертонию. Даже в течение одного дня болезни высокое давление может смениться низким и наоборот, что требует постоянного наблюдения за такими пациентами.
У 50-60% больных в этом периоде регистрируется тошнота и рвота даже после небольшого глотка воды. Часто беспокоят боль в животе мучительного характера. 10% больных имеют послабление стула, нередко с примесью крови.
В этот период заметное место занимают симптомы поражения нервной системы: у пациентов выраженная головная боль, оглушенность, бредовые состояния, нередко обмороки, галлюцинации. Причина таких изменений – кровоизлияния в вещество головного мозга.
Именно в олигурический период нужно опасаться одного из фатальных осложнений – острой почечной недостаточности и острой надпочечниковой недостаточности.
Полиурический период. Характеризуется постепенным восстановлением диуреза. Больным становится легче, симптомы болезни ослабевают и регрессируют. Пациенты выделяют большое количество мочи (до10 литров в сутки), низкого удельного веса (1001-1006). Через 1-2 дня с момента появления полиурии восстанавливаются и лабораторные показатели нарушенной почечной функции. К 4й недели болезни количество выделяемой мочи приходит к норме. Еще пару месяцев сохраняется небольшая слабость, небольшая полиурия, снижение удельного веса мочи.
Поздняя реконвалесценция. Может длиться от 1 до 3х лет. Остаточные симптомы и их сочетания объединяют в 3 группы:
• Астения — слабость, снижение работоспособности, головокружения, снижение аппетита. • Нарушение функции нервной и эндокринной систем — потливость, жажда, кожный зуд, импотенция, боли в пояснице, усиление чувствительности в нижних конечностях. • Почечные остаточные явления — тяжесть в пояснице, повышенный диурез до 2,5-5,0 л, преобладание ночного диуреза над дневным, сухость во рту, жажда. Длительность около 3-6 месяцев.
Когда необходимо обратиться к врачу
Обратиться к врачу инфекционисту следует при появлении первых признаков геморрагической лихорадки.
Скорая помощь человеку понадобится в следующих ситуациях:
- появилась сильная слабость в теле;
- беспокоят симптомы интоксикации (болит голова, мышцы);
- уменьшается отток мочи;
- появились болезненные ощущения в нижней части спины.
Медицинская помощь человеку также понадобится при летаргии, склеральном кровоизлиянии, появлении геморрагической сыпи на коже. Нельзя медлить, поскольку от скорости предоставленного лечения зависит жизнь пациента.
Осложнения ГЛПС
2) Острая сердечно-сосудистая недостаточность. Либо симптомы инфекционно-токсического шока в начальный период болезни на фоне высокой лихорадки, либо на 5-7 день заболевания на фоне нормальной температуры вследствие кровоизлияния в надпочечники. Кожа становится бледной с синюшным оттенком, холодной на ощупь, пациент становится беспокойным. Частота сердечных сокращений нарастает (до 160 ударов в минуту), стремительно падает артериальное давление (до 80/50 мм.рт.ст., иногда не определяется).
3) Геморрагические осложнения: 1) Надрыв почечной капсулы с образованием кровоизлияния в околопочечной клетчатке (при неправльной транспортировке больного с выраженными болями в пояснице). Боли становятся интенсивными и непроходящими.2 ) Разрыв капсулы почек, результатом которого могут быть тяжелые кровоизлияния в забрюшинном пространстве. Боли появляются внезапно на стороне разрыва, сопровождаются тошнотой, слабостью, липким потом. 3) Кровоизлияние в аденогипофиз (питуитарная кома). Проявляется сонливостью и потерей сознания.
4) Бактериальные осложнения (пневмония, пиелонефрит).
Прогноз и профилактика
Обычно при течении этого заболевания смертность, даже при отсутствии всякого лечения, никогда не превышала 15%, даже в условиях наиболее тяжело текущего, восточного типа геморрагической лихорадки.
По отечественным данным, в период второй половины XX века смертность в нашей стране была не выше 2%, да и это, в основном, зависело от сопутствующих отягчающих заболеваний.
От геморрагической лихорадки с почечным синдромом в мире не разработана никакая вакцина. Единственное, что может помочь избежать заражения, — это тщательное соблюдение санитарных правил, уничтожение грызунов, предотвращение обсеменения продуктов питания испражнениями мышей и крыс и тому подобные мероприятия. Особенно необходимо следить за дератизацией территории продуктовых складов.
Диагностика ГЛПС:
1) При подозрении на ГЛПС учитываются такие моменты, как пребывание заболевших в природных очагах инфекции, уровень заболеваемости населения, осеннее-зимняя сезонность и характерные симптомы болезни. 2) Инструментальное исследование почек (УЗИ) – диффузные изменения паренхимы, выраженный отек паренхимы, венозный застой коркового и мозгового вещества. 3) Окончательный диагноз выставляется после лабораторного обнаружения антител класса IgM и G с помощью твердофазного иммуноферментного анализа (ИФА) (при нарастании титра антител в 4 раза и более) – парные сыворотки в начале болезни и через 10-14 дней.
Лечение ГЛПС
Прогноз при ГЛПС
1) выздоровление, 2) летальный (в среднем 1-8%), 3) интерстициальный нефросклероз (в местах кровоизлияний разрастание соединительной ткани), 4) артериальная гипертензия (30% больных), 5) хронический пелонефрит (15-20%).
• При выписке выдается больничный лист на 10 дней. • Наблюдение в течение 1 года – 1 раз в 3 месяца – консультация нефролога, контроль АД, осмотр глазного дна, ОАМ, по Земницкому. • На 6 месяцев освобождение от физических нагрузок, занятий спортом. • Детей на год – мед.отвод от прививок.
Реабилитационный период
Выписка из стационара осуществляется после исчезновения клинических проявлений болезни, восстановления функции почек и свёртывающей системы крови. На протяжении года после выздоровления с периодичностью один раз в три месяца проводится осмотр врача, измерение артериального давления, анализ мочи.
Рекомендуется в течение как минимум шести месяцев соблюдение диеты. К разрешённым продуктам относятся:
- каши;
- мясо и рыба на пару;
- вчерашний хлеб из отрубей и муки грубого помола;
- супы;
- фруктовое желе;
- нежирный творог;
Следует по возможности избегать употребления следующих продуктов:
- белый хлеб;
- свежая выпечка;
- острые специи;
- жареное мясо и рыба;
- шоколад;
- жирный творог;
- копчёности;
- газированные напитки;
- алкоголь;

Это повышение температуры тела вследствие того, что теплопродукция превышает теплоотдачу. Процесс сопровождается ознобом, тахикардией, учащенным дыханием и др. Её часто называют "жар" или "горячка"
Как правило, лихорадка является спутником почти всех инфекционных патологий. Причем у маленьких детей лихорадка возникает за счет повышения теплопродукции, в то время, как у взрослых ее провоцирует ограничение теплоотдачи. Гипертермия – это защитное действие организма в ответ на патогенные раздражители.
У каждого больного причина гипертермии носит индивидуальный характер. Повышение температуры тела может провоцировать:
- отдельные формы рака, к примеру, такие как лимфома;
- инфекции паразитарной, бактериальной или вирусной природы;
- воспалительные заболевания органов брюшной полости;
- обострения хронических болезней: артрит, пиелонефрит;
- тепловой удар;
- интоксикация при отравлениях;
- некоторые медикаментозные средства;
- инфаркт;
- менингит.
В зависимости от перепадов температуры лихорадки классифицируют на:
- 1 возвратная – чередование нормальной температуры тела с повышенной, может длиться несколько дней;
- 2 изнуряющая – в течение дня несколько раз температура может повышаться до 5 градусов и потом резко снижаться;
- 3 реметирующая – повышенная температура, но не более чем на 2 градуса, как правило, не снижается до нормальной отметки;
- 4 извращенная – самая высокая температура тела наблюдается в утреннее время;
- 5 постоянная – повышенная температура в пределах 1 градуса, которая держится в течение длительного периода;
- 6 неправильная – на протяжение дня температура тела снижается и повышается без каких-то закономерностей.
Лихорадка протекает поэтапно. На первом этапе происходит повышение температуры, кожные покровы становятся бледными, возникает ощущение гусиной кожи. Вторая стадия – это удержание температуры, продолжительность ее составляет от одного часа до нескольких дней. Кожные покровы при этом становятся горячими, больной ощущает чувство жара, при этом озноб исчезает. В зависимости от показателя термометра вторую стадию жара делят на:
- субфебрильную (до 38 градусов);
- фебрильную или умеренную (когда градусник показывает не больше 39 градусов);
- высокую – не более 41 градуса;
- чрезмерную – повышение температуры тела выше 41 градуса.
Третья стадия предполагает снижение температуры, которое может быть стремительным или медленным. Обычно под воздействием медикаментов сосуды кожи расширяются, и из организма больного выводится избыточное тепло, которое сопровождается интенсивным потоотделением.
К общим характерным признакам лихорадки относят:
- 1 покрасневшее лицо;
- 2 ощущение ломоты в костях и суставах;
- 3 сильную жажду;
- 4 потоотделение;
- 5 дрожь тела;
- 6 тахикардию;
- 7 в отдельных случаях спутанное сознание;
- 8 отсутствие аппетита;
- 9 спазмы в области висков;
- 10 рвоту.
Высокую температуру плохо переносят и дети, и взрослые. Однако опасен не только сам жар, а причина, которая его провоцирует. Ведь гипертермия может быть признаком менингита или серьезного воспаления легких. Хуже всего переносят высокую температуру старики, онкобольные, люди с ослабленной иммунной системой и маленькие дети.
У 5% малышей первых 3 – 4 лет жизни при высокой температуре возможны судорожные припадки и галлюцинации, в отдельных случаях вплоть до потери сознания. Подобные конвульсии не надо связывать с эпилепсией, к ней они отношения не имеют. Они объясняются незрелостью функционирования нервной системы. Обычно они возникают при показателях термометра выше 38 градусов. При этом малыш может не слышать врача и не реагировать на его слова. Продолжительность судорожных припадков может составлять от несколько секунд до нескольких минут и прекращаются самостоятельно.
Профилактики гипертермии не существует. Следует вовремя лечить патологии, которые могут спровоцировать жар.
При незначительной гипертермии (не более 38 градусов на термометре) никакие препараты не назначают, так как организм в это время мобилизует иммунную защиту.
В амбулаторных условиях пациенту показан покой и прием большого количества жидкости. Каждые 2- 3 часа следует контролировать температуру тела, если она составляет более 38 градусов, то необходимо принять жаропонижающее лекарство согласно инструкции и вызвать врача. После осмотра врач устанавливает причину, и в случае необходимости назначит противовоспалительные или противовирусные средства и витаминотерапию.
Полезные продукты при лихорадке
Основными приоритетами при планировании меню для пациента с гипертермией должны быть выведение токсинов, купирование воспалительных процессов и поддержание иммунной системы. Необходимо выпивать в течение дня не менее 2,5 – 3 л жидкости. Существует ошибочное мнение, согласно которому больному с лихорадкой необходимо на некоторое время отказаться от еды, достаточно только обильного питья. При повышении температуры тела соответственно ускоряется и обмен веществ. Если пациент не получит достаточное количество калорий, то его организм ослабнет и у него не будет сил побороть болезнь.
Пища должна быть легкоперевариваемой и включать следующие продукты:
- отварные или тушеные овощи, при желании в них можно добавить небольшой кусочек хорошего сливочного масла;
- спелые протертые ягоды и фрукты;
- запеченные яблоки;
- из сладостей лучше отдать предпочтение мармеладу и меду;
- сухари, вчерашний хлеб;
- хорошо проваренные каши из овсянки, гречки или риса;
- чеснок, в качестве натурального противомикробного средства;
- постные овощные бульоны;
- имбирный чай в качестве противовоспалительной терапии;
- паровой омлет или яйца, приготовленные всмятку;
- куриное или индюшиное мясо в виде тефтелей или фрикаделек;
- запеченную рыбу нежирных сортов;
- молочные супы, какао, творог, кефир.

Геморрагическая лихорадка с почечным синдромом (ГЛПС) или мышиная лихорадка должна быть знакома каждому жителю России.
Заболевание опасно вероятностью тяжелых осложнений. Количество летальных исходов среди больных по России достигает 8%.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
По каким причинам возникает ГЛПС
Это вирусное заболевание, которое поражает сосуды и почки. Возбудителем болезни является вирус Хантаан, относящийся к семейству буньявирусов.
Между животными этот вирус распространяется с помощью укусов блох или клещей. Грызуны являются латентными носителями вируса и выделят его в окружающую среду с фекалиями, мочой и слюной.
Вирус характеризуется устойчивостью к отрицательным температурам и погибает в течение получаса при температуре от 50 градусов. Особенность вируса состоит в том, что он поражает внутреннюю оболочку кровеносных сосудов (эндотелий).
Существует 2 типа вируса:
- Восточный тип. Тип преобладает на Дальнем Востоке, разносчиком инфекции являются манчжурские полевые мыши.
- Западный тип распространен в Европейской части России. Разносчик – рыжая и красная полевка.
Отмечено, что первый тип опаснее и вызывает от 10 до 20% случаев летальных исходов, второй – до 2%. Есть несколько путей заражения этим заболеванием.
Заражение происходит при контакте человека с выделениями зараженных грызунов путем вдыхания, употребления в пищу, или при их попадании на поврежденные участки кожи. Заболевание носит осенне-зимний сезонный характер.
Симптомы этой болезни
Течение ГЛПС делится на несколько периодов.
В зависимости от стадии протекания заболевания у больного проявляются симптомы заболевания.
- Инкубационный период. Эта стадия длится около 20 дней. На этом этапе заболевание не проявляет себя. Больной может не подозревать о заражении.
- Начальный (лихорадочный) период длится 3 дня.
- Олигоанурический длится около недели.
- Полиурический (ранняя реконвалесценция) – от 2 до 3 недель.
- Поздняя реконвалесценция начинается примерно со второго месяца протекания заболевания и продолжается до 3 лет.
Начальная стадия заболевания характеризуется значительным скачком температуры тела с утра и днем. Больного сопровождает бессонница, ломота во всем теле, усталость, отсутствие аппетита.
Наблюдается головная боль, болезненная реакция на световые раздражители, конъюнктивит. На языке образуется белый налет. Наблюдается покраснение верхней части тела.
Характерной для этого периода являются болевые ощущения в пояснице, которые при тяжелой форме заболевания могут сопровождаться тошнотой, рвотой, ноющими болями в брюшной части.
Сокращается объем выделяемой мочи. За счет этого в крови растет уровень калия и мочевины, а уровень кальция и хлоридов понижается.
На коже больного появляется мелкая сыпь (геморрагический синдром). Чаще страдают область груди, подмышек и плеч. Это сопровождается носовыми и желудочно-кишечными кровотечениями.
На этапе ранней реконвалесценции больной чувствует облегчение. Вначале наблюдается обильное выделение мочи (до 10 л в сутки), затем диурез постепенно приходит в норму.
Поздняя реконвалесценция характеризуется остаточными проявлениями симптоматики. Больной чувствует общее недомогание – головокружение, слабость, повышенную чувствительность в ногах, потребность в жидкости, повышенное потовыделение.
Особенности развития ГЛПС
Развитие ГЛПС начинается у больного с инкубационного периода в первые 2-3 недели с момента заражения. Инфекция попадает в организм через слизистую оболочку дыхательных путей или пищеварительной системы, реже через открытые раны на коже.
Затем инфекция попадает в кровь и у больного начинает проявляться инфекционно-токсический синдром. Попадая в кровь, вирус оседает на эндотелии.
В большей степени поражаются сосуды почек. Из организма больного инфекция выходит с мочой.
В это время у больного может возникнуть острая почечная недостаточность. Наступает регресс, и функции организма восстанавливаются. Восстановительный процесс сложен и протекает медленно, этот период может протекать до 3 лет.
Диагностика патологии
Первые симптомы заболевания похожи на ОРВИ, поэтому больной часто медлит с обращением за помощью в медицинское учреждение. Учитывайте особенности в симптоматике ГЛПС на ранних стадиях развития заболевания.
Во-первых, при ОРВИ температура больного повышается в вечерние часы, тогда как при ГЛПС это происходит в основном утром. Еще одной чертой болезни является покраснение кожных покровов верхней части тела человека, глазных яблок.
На более поздних стадиях развития заболевания появляются более четкие симптомы. Это геморрагическая сыпь, снижение объема выделяемой мочи, болевые ощущения в области поясницы.
При первых же подозрениях на развитие геморрагической лихорадки нужно обратиться к врачу. При постановке диагноза учитывается сезонный фактор, вероятность пребывания больного в эндемических очагах и другие эпидемиологические характеристики.
Для постановки точного диагноза применяют дифференциальную и лабораторную диагностику. Во время дифференциальных методов исследования специалисты исключают другие заболевания, ОРВИ, грипп, ангина, пиелонефрит.
В лабораторные методы диагностики входит исследование мочи, общий и биохимический анализ крови пациента. При ГЛПС в моче больного обнаруживаются свежие эритроциты, уровень белка значительно понижен.
В крови повышается уровень мочевины и креатина, а уровень гемоглобина и эритроцитов снижается. В сыворотке крови повышается концентрация жиров и снижается уровень альбумина.
Подтверждают диагноз ГЛПС обнаружением в организме антител класса IgM и G. Для этого используют твердофазный иммуноферментный анализ.
Важной особенностью диагностики этого заболевания является не сам факт проводимых исследований, а их периодичность.
Больной должен находиться под постоянным наблюдением, и диагноз ставится на основании изменений, которые наблюдаются в результатах исследований на протяжении протекания заболевания.
Инструментальные методы диагностики (рентгенограмма, компьютерная томография и другие) проводятся для выявления степени поражения внутренних органов.
Видео
Эффективное лечение заболевания
При выявлении заболевания больному строго показана госпитализация как можно быстрее. В связи с тем, что заболевание не передается от человека к человеку, лечение геморрагической лихорадки с почечным синдромом проводится в инфекционных стационарах, в хирургических, терапевтических.
Больному нужно соблюдение постельного режима, диеты. Во время пребывания больного в стационаре проводятся профилактические мероприятия по предотвращению осложнений.
Медикаментозное лечение заболевания включает прием антибактериальных препаратов. Для энергосбережения назначают растворы глюкозы с инсулином.
Курантил и эуфиллин нормализует микроциркуляцию. Для снятия симптомов болезни применяют жаропонижающие и обезболивающие препараты.
Особенности лечебной диеты
Для выздоровления потребуется соблюдение строгой диеты. Для больных ГЛПС рекомендована диета №4 из 15 систем лечебного питания, разработанного советским доктором М.И. Певзнером.
Соблюдение этой диеты рекомендовано больным с различными патологиями кишечника. Диета направлена на снижение нагрузки на желудочно-кишечный тракт.
Питаться необходимо часто и маленькими порциями. Пища должна быть средней температуры. Из рациона следует полностью исключить продукты брожения (капуста, слива, сметана, сыр).
- Жирные сорта рыбы и мяса;
- Копчености;
- Соленья;
- Колбасы;
- Соусы;
- Консервы;
- Выпечка;
- Сухофрукты;
- Газированные напитки;
- Сладости.
Блюда не должны быть острыми или пряными.
Допустимы к употреблению нежирные отварные мясо и рыба, обезжиренный творог, пшеничные сухари. Из круп нужно овес, рис, гречка, манка, полезны кисельные отвары из этих круп.
Фрукты и овощи в сыром виде не разрешены. Из фруктов готовят компоты, кисели, желе, овощи употребляют в виде пюре.
Помощь народных средств
Эффективное лечение заболевания невозможно без врачебной помощи.
Врачи советуют принимать разные отвары, направленные на нормализацию работы почек. В фитотерапии известно много лекарственных растений, применение которых оказывает мочегонный и противовоспалительный эффект.
Самые распространенные отвары, применяемые при заболевании ГЛПС:
- 1 чайную ложку семян льна и 200 мл воды необходимо довести до кипения. Пить отвар нужно по 100 мл каждые 2 часа.
- 50 г молодых березовых листьев нужно настаивать в течение 5 часов в 200 мл теплой воды, принимать по 100 мл 2 раза в день.
- 2 столовые ложки листьев брусники добавить в 200 мл горячей воды. Настаивают отвар на водяной бане в течение получаса, принимать нужно по 100 мл 2 раза в день.
- 3 г сухих листьев ортосифона (почечный чай) добавить в стакан кипящей воды и кипятить еще 5 минут. Отвар настаивают 4 часа и пьют по 100 мл перед едой.
Наиболее эффективными считаются сборы из лекарственных трав, они уже в готовых пропорциях имеются в аптеках.
В большинстве таких сборов используются листья толокнянки, их можно отдельно заваривать как чай.
Составы сборов с толокнянкой:
- Листья толокнянки, корень солодки, соцветия василька в пропорциях 3:1:1;
- Листья толокнянки, корень солодки, плоды можжевельника в пропорциях 2:1:2;
- Листья толокнянки, листья ортосифона, листья брусники в пропорциях 5:3:2.
Столовая ложка сбора заваривается в стакане воды. Принимать отвар нужно по полстакана 3 раза в сутки. Для нормализации работы сердечно-сосудистой системы применяют сок смородины и отвар корней душистой герани.
Сок смородины принимают по 100 мл 3 раза в день. Корни герани (примерно 4 штуки) заливают 1 л воды и кипятят на протяжении 20 минут. Пить этот отвар нужно в теплом виде через каждые 20 минут.
Применение народных средств возможно и для снятия симптомов заболевания. Для понижения температуры тела принимают ванны с прохладной водой (около 30 градусов) и пьют отвары из ягод малины, жимолости и земляники.
Возможные осложнения болезни
Доказано, что самым опасным в плане появления осложнений является олигоанурическая стадия заболевания. Период протекает с 6 по 14 день заболевания.
К различным осложнениям относят:
- Инфекционно-токсический шок;
- ДВС-синдром (диссеминированное свертывание сосудов);
- Отеки головного мозга и легких;
- Острая сердечно-сосудистая недостаточность;
- Различные кровоизлияния (в головной мозг, надпочечники и другие) и кровотечения;
- Разрыв почки.
Инфекционно-токсический шок характеризуется острой недостаточностью кровообращения. У больного падает артериальное давление, развивается недостаточность внутренних органов.
Это осложнение при заболевании – это самая распространенная причина смертельного исхода при ГЛПС.
При ДВС-синдроме происходит нарушение нормального кровообращения во организме больного. Это приводит к развитию серьезных дистрофических изменений.
Развивается гипокоагуляция – у больного снижается способность крови к свертыванию, тромбоцитопения – понижается уровень тромбоцитов в крови. У больного возникают кровотечения.

Среди не специфических осложнений выделяют болезни – пиелонефрит, гнойный отит, абсцессы, пневмонии. Осложнения при ГЛПС опасны и часто могут привести больного к летальному исходу.
У больных, перенесших это заболевание, вырабатывается стойкий иммунитет к вирусу. Это утверждение обосновано тем, что случаев повторного заражения у больных, перенесших ГЛПС, выявлено не было.
Важна своевременная диагностика заболевания, которая обеспечит эффективное и квалифицированное лечение.
Профилактика болезни
С целью профилактики геморрагической лихорадки с почечным синдромом нужно соблюдать правила личной гигиены.
Для защиты дыхательных путей от пыли, которая может нести инфекцию, используйте марлевую повязку.
Основными мерами общей профилактики заболевания является уничтожение популяции мышевидных грызунов в очагах ГЛПС.
Нужно обеспечить благоустройство территорий, прилегающих к жилым домам, местам скопления людей, продуктовым складам и тому подобное. Не следует допускать распространение бурьянов и зарослей.
[youtube.player]Читайте также:


