Дифференциальная диагностика ревматоидного артрита и инфекционного артрита
Ревматоидный артрит (РА) – часто встречающаяся патология (8-10 случаев из 1000). Однако существует ряд других системных соединительнотканных болезней, которые имеют сходные симптомы с РА. Процесс выявления заболевания из группы подобных называется дифференциальной диагностикой.
Болезни со сходной симптоматикой
Группа аутоиммунных заболеваний соединительной ткани, с которыми проводится дифференциальный диагноз при ревматоидном артрите, включает:
- деформирующий остеоартроз с реактивным синовиитом;
- ревматизм;
- подагра;
- системная красная волчанка;
- псориатический артрит;
- инфекционные (вирусные) артриты;
- системная склеродермия;
- анкилозирующий спондилоартрит;
- реактивные артриты.
Эти патологические процессы, как и тот, с которыми необходимо их дифференцировать, в одну из своих фаз характеризуются острым воспалением суставных и околосуставных тканей, поэтому между ними проводится дифференциальная диагностика артритов.
Диагностика

Для подтверждения или опровержения диагноза следует учитывать следующие критерии:
- поражение костных сочленений симметрично: если страдают суставы левой руки, страдают аналогичные правой руки;
- изменения необратимы: измененная в результате разрастания пануса форма суставов остается такой пожизненно;
- утренняя скованность в суставах составляет более получаса;
- характерно поражение:
- ІІ и ІІІ пальцев обеих рук в области проксимальных межфаланговых и пястно-фаланговых сочленений;
- запястий и колен;
- голеностопных суставов и локтей.
- наличие внесуставных проявлений:
- ревматоидные узелки;
- лимфаденопатия;
- висцериты.
- в анализе крови:
- наличие изменений, характерных для любых воспалительных процессов в организме;
- положительная реакция на ревматоидный фактор (HLA-B27).
- на рентген-снимке:
- эпифизарный остеопороз;
- эрозивный артрит;
- сужение суставных щелей.
На основе этих признаков проводится дифференциальная диагностика ревматоидного артрита с другими болезнями из его группы.
Описание артритов для дифференцированного диагноза с ревматоидным артритом

Для ревматизма характерно не прогрессирующее развитие артрита, а очень частые рецидивы с межприступными паузами различной длительности. Сочленения верхних конечностей поражаются несимметрично; возможен как моно- (один), так и олиго- (несколько) артрит. Околосуставные ткани припухлые, кожа над ними синюшного оттенка. Суставные изменения обратимы и исчезают в течение 2-3 дней, вместе с окончанием периода обострения.
Поражены мелкие суставы; все деформации обратимы. На фоне других симптомов:
Артритические проявления отходят на второй план.
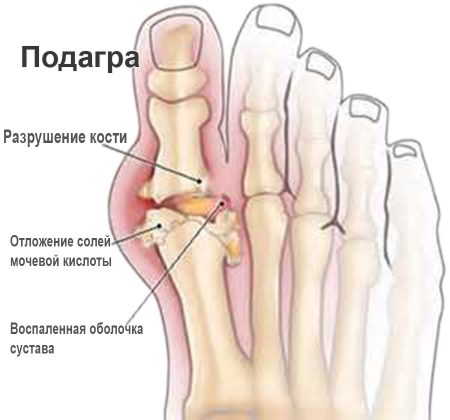
Характерная локализация для подагры – плюснефаланговый сустав І пальца. Кожа над ним раскрасневшаяся, при движении боль усиливается. Если не начать лечение своевременно, вскоре вовлекаются в патологический процесс другие суставы — симметрично или асимметрично. В суставных сумках могут прощупываться тофусы (узелки) различной величины.
В крови повышена концентрация мочевой кислоты. При отсутствии адекватного лечения и изменения образа жизни вскоре нарушается функция почек. Изменения обратимы: первоначальное функционирование и форма суставов возвращаются с выведением уратов.
За счет отека суставы приобретают форму веретена, а кожа над ними становится малинового или синюшно-багрового цвета. Помимо суставных проявлений при ПА на коже появляются псориатические бляшки, страдают производные кожи: слоятся ногти, появляется перхоть, могут выпадать волосы. Положителен анализ крови на ревматоидный фактор, присутствует рентгенологически-выраженная деструкция костной ткани.
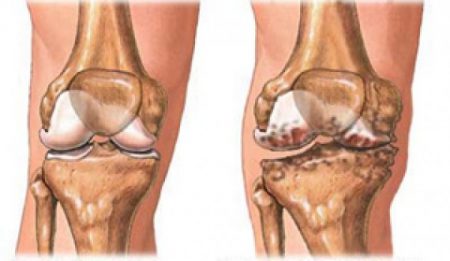
Нарушается форма дистальных межфаланговых суставов кистей, а также мелких и крупных костных соединений нижних конечностей. Боль механического типа: не проявляется в покое и усиливается с увеличением интенсивности движений. Но при этом отсутствуют значительные нарушения их функций, за исключением тазобедренного сочленения.
Висцеропатии не характерны. Данные анализа крови соответствуют наличию в организме слабой воспалительной реакции, а то и вовсе норме. На рентгенологическом снимке – субхондральный (подхрящевой) остеосклероз, а также значительные костные выросты – проявления остеофитоза.
Имеется временная связь с перенесенным инфекционным заболеванием мочеполовой системы или кишечника – либо недолеченным, либо вообще невыявленным (вариант не составит труда установить по совокупности анализов крови, мочи, соскоба из уретры и копрограммы). Артрит возникает в течение полугода после занесения инфекции. Ревматический фактор положительный. Изменения в суставах обратимы.
Проявляется мышечно-суставным синдромом: возникает симметричный полиартрит и периартрит, в результате наблюдаются сгибательные контрактуры. Все это сопровождается миозитом и псориатическим поражением кожи – плотным отеком лица и кистей, затрудняющим движения, в том числе и мимических мышц (возникает симптом маскообразного лица). Такие же фиброзные изменения происходят во внутренних органах: ЖК тракта, почках, кровеносных сосудах и др. В крови повышено содержание гамма-глобулина.
Поражение суставов асимметрично, в основном страдают мелкие сочленения. Воспаляются суставные связки, околосуставные ткани. Лечение основного заболевания – антибактериальная или противовирусная терапия – быстро устраняет суставные проявления.
Методы исследования, которые необходимо провести для подтверждения или опровержения диагноза:
- общий анализ крови (на выявление воспалительных явлений: повышения количества лейкоцитов и сдвига лейкоцитарной формулы);
- биохимический анализ крови (на наличие ревматического фактора HLA-B27);
- анализ мочи и копрограмма (на выявление инфекции или ее последствий);
- рентгенологический снимок беспокоящих костных соединений (для выявления наличия/отсутствия выростов, фиброзных процессов, остеопороза и др.).
Ревматоидный артрит – это системное аутоимунное заболевание, характеризующееся болями в суставах, их деформацией и нарушением функции. Подобные проявления есть у многих других суставных заболеваний. Чтобы различать все патологии и назначать правильное лечение, проводится дифференциальная диагностика ревматоидного артрита от артрозов.
Суть патологии
Ревматоидный артрит (РА) – это системная патология, при которой в первую очередь страдают суставы. Заболевание имеет аутоимунное происхождение. Могут поражаться как крупные, так и мелкие сочленения. Первыми проявлениями становятся боль и утренняя скованность. Постепенно костное сочленение изменяет форму, теряет свою функцию.
Отсутствие лечения быстро приводит к потере трудоспособности, человек становится инвалидом.
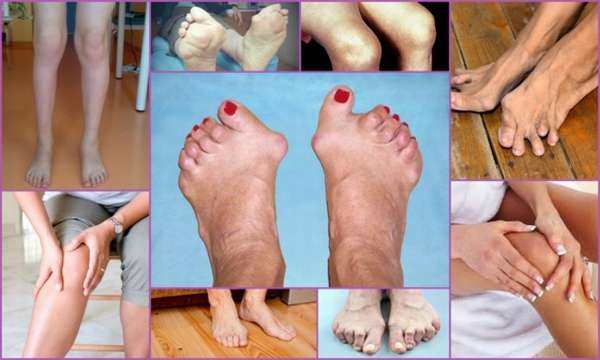
У ревматоидного артрита есть несколько диагностических критериев, на основании которых определяется диагноз и назначается лечение:
- Первоначальное поражение мелких сочленений,
- Обязательное воспаление фаланг пальцев,
- Длительность заболевания более 3 месяцев,
- Наличие утренней скованности продолжительностью не менее получаса,
- Образование вокруг фаланг ревматоидных узелков,
- Наличие в крови специфического ревматоидного фактора,
- Характерные изменения на рентгеновском снимке.
Для постановки диагноза необходимо наличие не менее четырех из перечисленных критериев. Суставной синдром при ревматоидном артрите может протекать по типу моно- или полиартрита. Подобная симптоматика имеется при некоторых других воспалительных заболеваниях. С целью разграничения патологий проводится дифференциальная диагностика, которая включает определение симптомов, проведение лабораторных и инструментальных исследований.
Схожие заболевания
Хронические воспалительные заболевания суставов имеют схожую симптоматику. Диф диагностика в первую очередь основывается на различиях в клинической картине.
Другое название этой болезни – анкилозирующий спондилоартрит. Она характеризуется поражением суставов позвоночника и крестцового сочленения. Первоначально страдает именно крестцово-копчиковое сочленение, поэтому болезнь следует отличать от поражения тазобедренного сустава при РА.
Болезнь Бехтерева характеризуется болями в пояснице и тазобедренных суставах. Постепенно развивается суставная контрактура, в результате которой тело человека приобретает сгорбленный вид. Заболевают в основном молодые мужчины. От ревматоидного артрита патология отличается отсутствием поражения мелких суставов, нет утренней скованности.
Псориатический артрит —, это одно из клинических проявлений псориаза. Первоначально поражаются крупные суставы по типу моно- или олигоартрита. Затем в воспалительный процесс вовлекаются межфаланговые сочленения.
- Первоначальное воспаление крупных, а не мелких сочленений,
- Наличие кожных проявлений псориаза,
- Поражение слизистых оболочек.
Трудность в дифференциальной диагностике заключается в том, что воспаление суставов может возникать при отсутствии специфических кожных признаков псориаза.
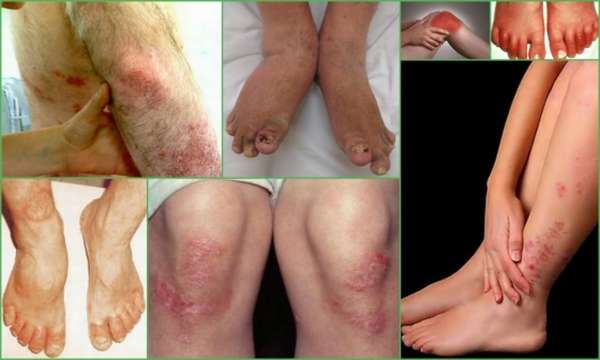
Это воспаление суставов, развивающееся на фоне хламидийной инфекции. Само воспаление имеет не инфекционный, а реактивный характер – возникает от действия антител к хламидиям. Обычно поражаются крупные суставы конечностей – тазобедренный, коленный, голеностопный.
Суставные боли возникают через 2-3 недели после проявлений хламидиоза. Суставной синдром держится в течение нескольких недель, затем проходит самостоятельно. Отличиями от РА являются:
- Связь с хламидийной инфекцией,
- Кратковременное воспаление,
- Отсутствие утренней скованности,
- Признаки воспаления уретры и конъюнктивы.
При болезни Рейтера часто возникают синовиты – воспаления сухожилий.
Это хроническое невоспалительное заболевание суставов, для которого характерно поражение хрящевой ткани. Заболевают обычно женщины среднего возраста, с избыточной массой тела. Может поражаться один крупный сустав, либо несколько мелких.
Отличия остеоартроза от РА – преобладание нарушения двигательной функции над болевыми ощущениями, наличие хруста при движениях.
Это острый инфекционный процесс, вызванный бета-гемолитическим стрептококком. Чаще развивается у детей и подростков. Воспалению подвергаются все крупные сочленения, патологический процесс носит мигрирующий характер. Отличием ревматизма от РА является острое течение, признаки поражения сердца, нервной системы.
Заболевание связано с нарушением обмена мочевой кислоты. Почки не могут выводить мочевину полностью, в результате этого ее соли откладываются в тканях. При подагре страдают обычно мелкие фаланги, особенно большого пальца стопы.
Болезнь характеризуется хроническим течением с периодами ремиссий и обострений. Отличиями от РА являются поражение одного сочленения, наличие специфических подагрических узелков (тофусов) на ушной раковине.
В данном случае обычно развивается односторонний артрит голеностопного сустава. Прослеживается связь с перенесенной травмой. Для посттравматического синдрома характерно кратковременное течение, поражение не только костных структур, но и мышечно-связочного аппарата. Дифференциальная диагностика с РА не вызывает затруднений.
Это патологический процесс, связанный со снижением прочности костной ткани. При остеопорозе поражаются не столько костные сочленения, сколько сами кости. Боли для этой патологии нехарактерны. Диагностика остеопороза основывается на повышении частоты переломов даже при незначительной нагрузке.
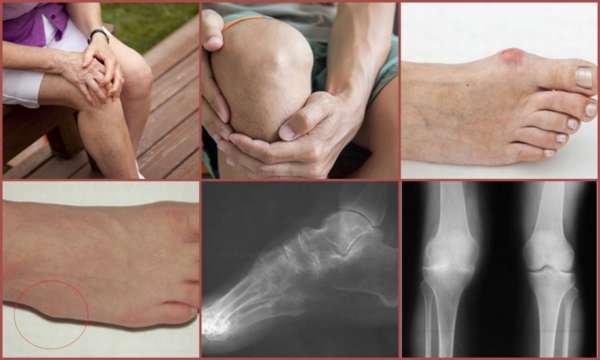
Методы диагностики
Кроме клинической картины, дифференциальный диагноз ревматоидного артрита проводится с помощью лабораторных и инструментальных методов обследования. Для ревматоидного артрита лабораторная диагностика выявляет следующие критерии:
- Наличие специфического ревматоидного фактора,
- Признаки воспаления,
- Значительный рост СОЭ.
Диагностика при других суставных патологиях:
- Болезнь Рейтера – выявление антител к хламидиям,
- Подагра – повышение уровня мочевой кислоты,
- Ревматизм – обнаружение антител к стрептококку,
- Остеопороз – снижение уровня кальция.
В 20% случаев при РА не выявляется специфического фактора. Такой вариант называется серонегативным, его следует учитывать при проведении дифференциальной диагностики.
Большое значение в диагностике имеет рентгенологическое обследование:
Другие патологии имеют неспецифические изменения при рентгенодиагностике.
Ревматоидный артрит —, болезнь, требующая проведения тщательной дифференциальной диагностики с другими суставными патологиями. От правильности постановки диагноза зависит эффективность лечения и прогноз для пациента.
Развернутая клиническая картина ревматоидного артрита при наличии типичных рентгенографических изменений суставов, как правило, не вызывает затруднений в постановке диагноза. Формы болезни с атипичным началом при сочетании ревматоидного артрита с другими болезнями соединительной ткани вызывают значительные трудности, что требует проведения дифференциального диагноза с другими заболеваниями, при которых также наблюдается поражение суставов. Достаточно часто дифференциальный диагноз ревматоидного артрита проводится с реактивными артритами и остеоартрозом.
Клинико-лабораторная характеристика ревматоидного артрита, реактивных артритов и остеоартроза
| Признак | Ревматоидный артрит | Реактивные артриты | Остеоартроз |
| Возраст | Средний | Молодой | Старший |
| Боли в суставах | Интенсивные | Интенсивные | Умеренные |
| Утренняя скованность | Выражена | Умеренная | Отсутствует |
| Симметричность поражения | Выражена | Отсутствует | Не выражена |
| Признаки воспаления суставов | Постоянно выражены | Выражены в острой фазе | Не выражены |
| Преимущественная локализация артрита | Мелкие суставы | Крупные суставы нижних конечностей | Крупные/мелкие суставы |
| Течение болезни | Прогрессирующее | Часто купируется в первые месяцы | Медленно прогрессирующее |
| Атрофия мышц | Выражена, прогрессирует | Слабо выражена | Слабо выражена |
| Конъюнктивит | Отсутствует | Часто при болезни Рейтера | Отсутствует |
| Связь с инфекцией | Не выражена | Как правило, всегда | Отсутствует |
| Рентгенография суставов | Околосуставной стеопороз, сужение суставных щелей, узуры, анкилозы | Околосуставной остеопороз, сужение суставных щелей только при хроническом течении | Сужение суставных щелей, экзостозы |
| Сакроилеит | Отсутствует | Имеется (чаще односторонний) | Отсутствует |
| СОЭ | Значительно повышена | Повышена | В норме |
| Ревматоидные факторы | Выявляются при серопозитивном РА | Отсутствуют | Отсутствуют |
| Антиген HLA В27 | Отсутствует | Положительный в 70-90 % случаев | Отсутствуют |
Кроме того, ревматоидного артрита необходимо дифференцировать с другими воспалительными артритами, системной красной волчанкой и др..
Синдром Фелти. Для синдрома Фелти характерно снижение массы тела, генерализованная лимфоаденопатия, спленомегалия и лейкопения, пигментация кожи лица и конечностей, развитие язвенного поражения кожи голеней. У 90 % больных выявляется РФ в высоких титрах и эрозивные изменения костей на рентгенограммах. Часто выявляются антинуклеарные антитела (AHA) и LE-клетки. Степень увеличения селезенки варьирует от умеренной до резко выраженной. Лейкопения обусловлена прежде всего уменьшением количества нейтрофилов в периферической крови и может быстро прогрессировать вплоть до развития агранулоцитоза (менее 500 клеток в 1 мкл), тогда как значительных изменений со стороны миелограммы не наблюдается. При синдроме Фелти часто возникают инфекционные осложнения, которые не сопровождаются увеличением количества лейкоцитов в периферической крови. Возможно развитие тромбоцитопении и гемолитической анемии различной степени выраженности. Одним из методов лечения является спленэктомия.
Формулировка диагноза. Примерная формулировка диагноза:
- серопозитивный ревматоидный артрит: полиартрит, 2 степень активности, рентгенологическая стадия II, функциональный класс На;
- серопозитивный ревматоидный артрит: полиартрит, ревматоидные узлы, полинейропатия, 3 степень активности, рентгенологическая стадия III, функциональный класс IIIа;
- серонегативный ревматоидный артрит: полиартрит, анемия, 3 степень активности, рентгенологическая стадия IV, функциональный класс IVb. Асептический некроз головки левой бедренной кости.
Чтобы правильно определить заболевание и назначить корректное лечение, необходима дифференциальная диагностика ревматоидного артрита (РА), так как он имеет ряд общих признаков с другими патологиями. Лечение каждого заболевания имеет свои особенности, поэтому очень важно выявить тонкие, иногда сложно обнаруживаемые различия между похожими, на первый взгляд, заболеваниями.

Для подтверждения ревматоидного артрита и назначения адекватной терапии может потребоваться прохождения дифференциальной диагностики.
Причины и симптомы болезни
Ревматоидный артрит — распространенное хроническое заболевание, характеризующееся воспалением синовиальных суставов, периартикулярным разрушением тканей, а также широким спектром внесуставных признаков
РА относится к аутоиммунным расстройствам, при которых иммунная система ошибочно атакует клетки собственного организма, принимая их за чужеродных агентов. Причины такого поведения не выяснены, но медики предполагают, что на возникновение заболевания влияют следующие факторы:
- наследственность;
- инфекционное заболевание;
- скрытая вялотекущая инфекция;
- ОРЗ;
- перенесенный реактивный или инфекционный артрит;
- сильное переохлаждение;
- тяжелый стресс;
- травма.
Основными симптомами заболевания считаются следующие проявления:

При ревматоидном артрите появляется отёчность, боль в суставах, часто повышается температура, деформируются конечности.
- припухание суставов, боль, скованность особенно после пробуждения;
- симметричное воспаление суставов;
- стойкое воспаление, продолжительная отечность и длительные боли;
- рецидивирующее и прогрессирующее течение, выражающееся в поражении новых суставов;
- мышечная атрофия;
- проявление под кожей плотных ревматоидных узелков;
- деформация конечностей;
- периодическое повышение температуры;
- со временем прибавляются осложнения в функциональности некоторых внутренних органов (селезенки, легких, почек)
Диагностика заболевания
Сначала врач расспросит о симптомах и проведет физический осмотр суставов пациента, который состоит из выявления отечности, покраснения, тестирования рефлексов и мышечной силы. Для дальнейшей диагностики потребуется несколько лабораторных тестов. Больному необходимо предоставить следующие анализы:
- Кровь из пальца для определения СОЭ. При РА обычно повышена, что является признаком воспаления.
- Рентген конечностей для обнаружения специфических признаков болезни, например, уменьшение расстояния и размывание границ между мелкими сочленяющимися костями или появление узуров.
- Анализ крови из вены для выявления ревматоидного фактора и маркеров воспаления.
- УЗИ и МРТ для уточнения диагноза.
Дифференциальный анализ
Дифференциальный диагноз ревматоидного артрита основан на выявлении некоторых ключевых особенностей, которые более специфичны для этого заболевания.
Вначале болезни симптомы имеют сходство с другими формами воспалительного полиартрита, а более отличительные признаки РА наблюдаются у пациентов с многолетней, плохо контролируемой болезнью. Раннее распознавание и лечение важно для достижения контроля над заболеванием и предотвращения инвалидности. В этом помогает дифференциальная диагностика артритов. Некоторые диагностические критерии, указывающие на определенную болезнь, показаны в таблице:
| Название | Симптомы | Какие суставы поражаются | Внесуставные проявления | Возраст |
|---|---|---|---|---|
| Анкилозирующий спондилоартрит | Боли в пояснице и других отделах позвоночника, иррадиирующие в пах, ягодицы или тазобедренный сустав | Позвоночные | Воспаление сосудистой оболочки глазного яблока (уевит) | 20—40 лет |
| Утренняя скованность | Кифоз грудного отдела позвоночника | |||
| Боли в области грудной клетки | ||||
| Симптомы двухстороннего сакроилеита | Поражение почек, сердца | |||
| Инфекционные артриты | Боли, потеря подвижности в поврежденных суставах | Чаще всего коленный и локтевой | Признаки инфекции | Любой |
| Псориатический артрит | Симметричное поражение | Дистальные межфаланговые суставы пальцев. | Изменения ногтей | Люди старшего возраста |
| Воспаление в зонах прикрепления связок, сухожилий, фасций, к костям (энетезит) | Одновременное поражение плюстне-фалангового, проксимального и дистального межфаланговых суставов | У 90% больных присутствует псориаз | ||
| Остеолиз и разрушение костей | ||||
| Деформирующий остеоартроз с реактивным синовиитом | Дегенерация суставного хряща с последующей деформацией суставных поверхностей и образованием краевых остеофитов | Любые, чаще тазобедренный, коленный, первый плюснефаланговый | Отечность кожных покровов | Люди молодого и среднего возраста |
| Реактивный синовит бывает вторичными проявлением или осложнением остеоартроза | Повышение температуры | |||
| Реактивные артриты | Интенсивные суставные боли, отеки | Крупные суставы нижних конечностей | Конъюнктивит | Чаще в молодом возрасте |
| Околосуставный остеопороз | Воспаление мочеполовой системы или ЖКТ | |||
| Системная красная волчанка (скв) | Симметричное поражение суставов, кожи и серозных оболочек | Мелкие суставы кистей рук и голеностопы | Оральные язвы | Люди любого возраста, чаще молодые женщины детородного периода |
| Суставной синдром, сопровождающийся упорной миалгией, миозитом | Фоточувствительная кожная сыпь | |||
| Плевритные боли в груди | ||||
| Парестезия | ||||
| Сухость глаз и ротовой полости | ||||
| Умеренная потеря волос | ||||
| Возможно поражение нервной системы | ||||
| Подагра | Острые приступы | 1-й плюсне- фаланговый, другие реже | Тофусы | Средний возраст, чаще мужчины |
| Нефропатия | ||||
| Повышенное содержание мочевой кислоты | Гиперемия | |||
| Появление своеобразных наростов | ||||
| Ревматизм (является причиной возникновения ревматического артрита) | Ноющая ревматическая боль в суставах | Любые | Боли в области сердца | Чаще в молодом возрасте |
| Повышенная чувствительность изменениям погоды | Одышка и учащенный пульс | |||
| Частые головные боли | ||||
| Системная склеродемия | Артралгия переменной локализации, обычно симметричная | Чаще всего пальцев рук, кистей, локтей и колен | Специфические склеротические изменения кожи | 30—50 лет, чаще у женщин. |
| Контрактура | ||||
| Утренняя скованность | Нарастающие поражения внутренних органов. | |||
| Атрофия мышц | Сухость слизистых оболочек | |||
| Синдром Рейно |
Похожие темы научных работ по клинической медицине , автор научной работы — Владимиров С. А., Елисеев М. С., Раденска-лоповок С. Г., Барскова В. Г.
Дифференциальная диагностика ревматоидного артрита и подагры
С.А. Владимиров, М.С. Елисеев, С.Г. Раденска-Лоповок, В.Г. Барскова
ГУ Институт ревматологии РАМН, Москва
И действительно, впервые возникший моноартрит типичного сустава стопы может представлять диагностическую сложность. Дифференциальный диагноз приходится проводить с инфекцией мягких тканей, бурситом большого пальца стопы, септическим и травматическим артритами, псориатическим артритом, псевдоподагрой [6].
Диагностические трудности могут возникать и при определении генеза подкожных узлов, наиболее часто выявляемых именно при подагре и РА [7].
Представляем описание клинического наблюдения РА и гиперурикемии.
Больная А., 56 лет, поступила в клинику ГУ Института ревматологии РАМН в январе 2008 г. При поступлении предъявляла жалобы на боли в мелких суставах кистей, лучезапястных, плечевых, припухлость голеностопных суставов, утреннюю скованность в течение 2 ч, чувство онемения в пальцах кистей.
Считает себя больной с 1998 г., когда впервые появились боли и припухлость в голеностопных, коленных суставах, лим-фостаз правой голени. Была осмотрена терапевтом поликлиники, поставлен диагноз деформирующего остеоартроза. По данным лабораторных исследований, СОЭ 33 мм/ч, РФ 1:180. Назначены нестероидные противовоспалительные препараты (НПВП), делагил 250 мг/сут, внутрисуставное введение глю-кокортикоидов (4 инъекции в коленные суставы), отмечен положительный эффект. После внутрисуставных инъекций болевой синдром был купирован, полностью регрессировали артриты коленных суставов, изчезли признаки лимфостаза. К1999 г. отмечалось постепенное нарастание болей в коленных и голе-
ностопных суставах, присоединились боли, припухлость мелких суставов кистей, лучезапястных суставов, продолжительность утренней скованности в суставах увеличилась до 4 ч. Тогда же терапевт по месту жительства впервые поставил диагноз РА. Был назначен преднизолон 30 мг/сут с постепенным снижением дозы (по 1/4 таблетки раз в 10 дней), делагил 250 мг/сут, больная продолжала прием НПВП (диклофенак 100 мг/сут). При снижении дозы преднизолона до 5мг/сут отмечалось нарастание активности заболевания — стойкие артриты лучезапястных, коленных суставов, мелких суставов кистей, СОЭ 30 мм/ч. В марте 2000 г. проведено стационарное лечение в клинике Института ревматологии РАМН и был поставлен диагноз: РА, серопозитивный полиартрит, активность 2, стадия 2Б, ФН2. Продолжена терапия преднизолоном (доза препарата увеличена до10 мг/сут) в сочетании с метотрексатом по 15мг/нед и диклофенаком по 100мг/сут. Отмечено существенное уменьшение числа болезненных и припухших суставов. В течение всего года боль в суставах почти не беспокоила, продолжительность утренней скованности не превышала 30—60 мин. В 2001 г. в связи с развитием стойких артритов коленных суставов и повышением СОЭ до 30—40мм/ч больная была госпитализирована по месту жительства. Во время стационарного лечения впервые выявлено повышение сывороточного уровня мочевой кислоты (МК) до 7,3 мг/дл, на основании чего диагностирована подагра и назначен аллопуринол в дозе 100мг/сут, который больная принимала нерегулярно и самостоятельно прекратила лечение через 3 мес. Учитывая стойкие артриты коленных суставов, в 2002 г. в Институте ревматологии РАМН была проведена синовэктомия правого коленного сустава, в 2003 г. — синовэктомия левого коленного сустава. С 2003 г. активность заболевания оставалась минимальной, боли в суставах возникали эпизодически, уровень СОЭ 10—15 мм/ч. Терапия преднизолоном 10 мг/сут, метотрексатом 15 мг/нед, диклофенаком 100 мг/сут продолжалась. Летом 2007 г. отмечено транзиторное увеличение активности заболевания (артриты лучезапястных, проксимальных межфаланговых суставов, скованность в течение всего дня). Кроме того, выявлен быстрый рост подкожных узлов, которые терапевт поликлиники расценил как подагрические тофусы. По рекомендации врача возобновлен прием аллопуринола в дозе 100 мг/сут, который пациентка принимала регулярно в течение года. Из анамнеза также известно, что с 2006 г. АД поднималось до 200/100 мм рт. ст., в связи с чем принимала энап 20 мг/сут, атенолол 25 мг/сут. Менопауза наступила в 52 года.
При осмотре состояние удовлетворительное, гиперстенического телосложения. Рост 165 см, масса тела 80 кг, индекс массы тела (ИМТ) — 29,4 кг/м2. Кожа и слизистые оболочки чистые. Гипотрофия межкостных мышц кистей. При пальпации выявлены припухлость, болезненность правого лучезапястного, голеностопных суставов, болезненность плечевых, лучезапястных, левого височно-нижнечелюстного, голеностопных суставов. Обнаружены множественные под-
Рис. 1. Множественные подкожные узелки в области пястно-фаланговых суставов у больной А., 56лет (описание в тексте)
Рис. 2. Гистологическая картина подкожного узла у той же больной (описание в тексте)
кожные узелки различной плотности, размером от 2,5-1-0,5 до 0,5-0,3-0,4 см на разгибательной поверхности обоих предплечий, кистей, в области 2 пястно-фаланговых суставов слева и справа (рис. 1).
Дыхание везикулярное, хрипов нет. Тоны сердца приглушены, систолический шум на верхушке. ЧСС 59 в минуту, АД 140/80 мм рт. ст. Живот мягкий, безболезненный при пальпации. Печень не выступает из-под края реберной дуги, безболезненна при пальпации. Селезенка не пальпируется. Визуально область почек не изменена, симптом поколачивания отрицательный с обеих сторон. Щитовидная железа не увеличена.
По данным лабораторных исследований, СОЭ 4 мм/ч, сывороточный уровень МК — 244,2 мкмоль/л, креатинина — 60,6мкмоль/л, СРБ — 00,3мг%, РФ — 1:320 (латекс-тест).
На рентгенограммах кистей и дистальных отделов стоп: мягкие ткани утолщены, уплотнены в области ряда суставов, определяются периартикулярные точечные обызвествления. Отмечаются выраженный околосуставной пороз, многочисленные кистовидные просветления костной ткани, эрозии, более выраженные в костях левого запястья, сужение щелей ряда суставов, остеофиты и единичные подвывихи.
Проведена пункция правого коленного сустава. Получено 20 мл синовиальной жидкости. Результаты анализа синовиальной жидкости: светло-желтая, прозрачная, вязкая. Муци-новый сгусток плотный. Цитоз 2,0 -10 9/л; фагоциты не выяв-
лены. Синовиоцитограмма: гранулоциты — лимфоциты 74%, моноциты 13%, синовиоциты 2. Кристаллы уратов и пирофосфаты кальция не обнаружены. Общий белок 24,6 г/л, РФ 1:20, СРБ 0,2мг%.
С диагностической целью проведена биопсия подкожного узла. Получены 2 фрагмента мягкоэластической ткани белесовато-розового цвета размером 2,5x1x00,5 и 1,5х1х0,5 см, узловатого вида, дольчатого строения. Гистологический препарат представлен зрелой соединительной тканью с наличием большого количества неправильной формы очагов фибриноидного некроза, окруженных демаркационной воспалительной линией из лимфоцитов и гистиоцитов. Последние местами расположены в виде частокола. Встречаются многоядерные клетки. Отложение солей МК не выявлено. Заключение: ревматоидный узел (рис. 2).
Учитывая низкую клинико-лабораторную активность заболевания, продолжена терапия метотрексатом 15 мг/нед и диклофенаком 100 мг/сут. Аллопуринолл отменен.
Наличие у больных ревматическими заболеваниями нарушений обмена МК — не редкость. Примером может служить частая ассоциация гиперурикемии с псориазом и псо-риатическим артритом, остеоатрозом (ОА), РА, системной красной волчанкой, системной склеродермией. Описаны также сочетания собственно подагры с указанными выше ревматическими заболеваниями, чаще с ОА и реже с РА и системными болезнями [8, 9]. В связи с этим большое значение имеет возможность применения диагностических методов, позволяющих поставить правильный диагноз.
Известно, что подагрический артрит сопровождается наличием в синовиальной жидкости и суставных тканях кристаллов МУН, обнаружение которых является абсолютным диагностическим критерием и считается золотым стандартом диагностики подагры [10—12]. На этом основаны и современные рекомендации по диагностике заболевания, которые предполагают обязательное подтверждение диагноза определением кристаллов МУН в синовиальной жидкости или тофусе [2, 3].
Решающим диагностическим методом в ряде случаев может являться морфологическое исследование подкожных узловых образований, которое было проведено у нашей пациентки. У больных подагрой подкожные узлы (тофусы), образуются преимущественно в зоне конгломератов кристаллов МУН [7], и их обнаружение является одним из клинических критериев заболевания [2, 3]. Для тофусов характерна плотная консистенция, наиболее часто они выявляются в области суставов и окружающих их мягких тканей, ушных раковин, размеры их могут варьировать от едва заметных глазу до огромных. Не менее часто выявляются узловые образования (ревматоидные узелки) и при РА. Ревматоидные узелки — один из самых частых внесуставных признаков РА, их размеры колеблются от нескольких миллиметров до 3—4 см. Обычно они расположены в подкожной клетчатке, причем особенно часто в местах, подверженных давлению и травма-тизации. Излюбленной локализацией ревматоидных узелков является область локтевого сустава и разгиба-тельная поверхность предплечья. Нередко они могут располагаться на кистях рук в области межфаланговых и пястно-фаланговых суставов, а также в мягких тканях подушечек пальцев и на ладонях. По консистенции они напоминают плотную резину [13]. У многих больных узелки
подвижны в подкожной клетчатке, однако весьма часто они плотно фиксированы к подлежащей надкостнице или к фасциям и сухожилиям. Без сомнения, тофусы и ревматоидные узелки существенно различаются. Однако несмотря на клинические отличия, при диагностике ревматоидных узелков и подкожных подагрических тофусов могут возникать трудности, например, когда ревматоидные узелки имеют большие размеры или каменисто-твердую консистенцию [13]. В нашем случае наличие большого количества узелков, их быстрый рост, нехарактерная для РА локализация осложняли их дифференцирование, что привело к диагностической ошибке.
Необходимо помнить, что сочетание двух болезней — РА и подагры — считается казуистическим в связи с фактом ингибирования кристаллообразования ревматоидной синовиальной жидкостью [6, 14]. В то же время высокий уровень гиперурикемии может оказать иммуносупрессивное влияние на РА, так как РФ у этих пациентов обычно снижен.
[15]. В литературе мы встретили около 40 описаний сочетания РА и подагры. Основанием для постановки двух диагнозов является выявление диагностических признаков обеих болезней: кристаллов МУН и ревматоидных узелков.
К сожалению, в клинической практике суждение о заболевании зачастую основано лишь на косвенных признаках, интуиции и личном опыте врача. Вместе с тем пренебрежение давно разработанными и внедренными в практику методами диагностики может привести, как в описанном случае, к ошибочному диагнозу и назначению неадекватной терапии. Безусловно, рутинное использование некоторых методов диагностики не всегда оправдано и доступно, но в ряде случаев это единственный способ избежать диагностических ошибок.
Считаем, что идентификация кристаллов МУН в различных тканях и средах должна являться важнейшим звеном диагностики подагры и ее дифференциации от других ревматических заболеваний.
1. Насонова В.А., Барскова В.Г. Ранние диагностика и лечение подагры — научно обоснованное требование улучшения трудового и жизненного прогноза больных. Науч-практич ревматол 2004; 1: 5—7.
2. Wallace S.L., Robinson H., Masi A.T. et al. Preliminary criteria for the classification of the acute arthritis of gout. Arthritis Rheum 1977; 20: 895—900.
3. Zhang W., Doherty M., Pascual E. et al. EULAR evidence based recommendations for gout. Ann Rheum Dis 2006 Oct; 65(10): 1301 — 11.
4. Барскова В.Г., Насонова В.А.,
Якунина И.А. и др. Ретроспективный анализ причин поздней диагностики подагры. Клин геронтология 2004; 6: 12—7.
5.Барскова В.Г. Дис. . д-ра. мед. наук М., 2006.
6. Барскова В.Г., Насонова В.А. Дифференциальная диагностика подагрического артрита и методы его купирования. РМЖ 2004; 12: 6(206): 399-403.
7. Moore C.P., Willkens R.F. The subcutaneous nodule: its significance in the diagnosis of rheumatic diseases. Semin Arthr Rheum 1977; 7: 63—79.
8. Босманский К., Ондрасик М. Уровень мочевой кислоты в сыворотке у здоровых людей и у пациентов с различными ревматическими болезнями. Тер арх 1987; 59(4): 22-5.
9. Kuo C.F., Tsai W.P., Liou L.B. Rare copresent rheumatoid arthritis and gout: comparison with pure rheumatoid arthritis and a literature review. Clin Rheumatol 2007 Dec 7 [Epub ahead of print].
10. Carty D.J. Crystals and arthritis. Dis
Mon 1994; 40(6): 255—99.
11. Pascual E., Batlle-Gualda E., Mertines A. et al. Synovial fluid analysis for diagnosis of intercritical gout. Ann Intern Med 1999; 10: 756—9.
12. Perkins P., Jones A. Gout. Ann Rheum Dis 1999; 58: 611—6.
13. Сигидин ЯА, Гусева Н.Г., Иванова М.М. Диффузные болезни соединительной ткани. М.: Медицина, 2004; 91-2.
14. Baker D.L., Stroup J.S., Gilstrap C.A. Tophaceous gout in a patient with rheumatoid arthritis.J Am Osteopath Assoc 2007 Dec; 107(12): 554—6.
15. Bachmeyer C., Charoud A., Mougeot-Martin M. Rheumatoid nodules indicating seronegative rheumatoid arthritis in a patient with gout. Clin Rheumatol 2003;
ских наук Л.Я. Рожинская, заведующая отделением нейроэндокринологии и остеопатий Эндокринологического научного центра Минздравсоцразвития РФ, председатель Московского общества по ОП, рассказала о простых мерах, которые могут предотвратить или смягчить проявления этого заболевания: «Про-
филактика ОП — это активный образ жизни и употребление достаточного количества кальция и витамина О. Источник кальция — в основном молочные и кисломолочные продукты. Однако рацион современного человека не настолько сбалансирован, чтобы содержать суточную норму кальция и витамина О. В этой ситуации помогут современные кальцийсодержащие препараты, эффективность которых доказана во многих исследованиях.
Так, данные недавно проведенного в различных регионах России многоцентрового исследования привела доктор медицинских наук, старший научный сотрудник Центра профилактики ОП Минздрав-соцразвития РФ отдела эпидемиологии и генетики ревматических заболеваний Института ревматологии РАМН Н.В.Тороп-цова. Как показали результаты исследования, только у 7% населения после 45 лет имеется достаточный уровень витамина Б и у 3% — достаточный уровень кальция в крови. «Отмечу также, — сказала Наталья Владимировна, — что в группе женщин, которым были даны рекомендации по правильному питанию, уровень кальция в крови увеличился лишь до 134 мг, а в группе женщины, принимавших кальцийсодержащие препараты, он нормализовался. ОП — это болезнь цивилизации. Повыше-
Читайте также:


