Дисплазия с вальгусной деформации

Вальгусная деформация тазобедренных суставов встречается крайне редко и чаще всего это заболевание обнаруживают у детей при плановом обследовании у ортопеда, проведя дополнительно рентгенологическое исследование. У мальчиков и у девочек одинаково. У 1/3 больных этот врожденный дефект двусторонний.
Причины возникновения вальгуса бедра

Причиной возникновения считают частичное поражение боковой части эпифизарного хряща под головкой, а также повреждения апофиза большого вертела. Вальгусная деформация шейки бедренной кости (coxa valga) часто возникает в процессе роста ребенка вследствие нелеченой дисплазии тазобедренных суставов.
При рождении ребенка головка с шейкой бедренной кости находятся в физиологическом вальгусе и развернуты назад, постепенно во время роста ребенка, в результате физиологической торсии (разворота), соотношения меняются, и у взрослого человека шеечно-диафизарный угол в среднем составляет 127 °, а угол антеверсии — 8- 10 °. При вышеуказанных нарушениях в эпифизарных хрящах в процессе роста ребенка это физиологический процесс нарушается, что и обусловливает возникновение coxa valga.
- при преобладании мышц-аддукторов (приводящих) бедра;
- при болезни Литтля;
- после полиомиелита;
- при прогрессирующей мышечной дистрофии;
- а также при опухолях и экзостозах, которые нарушают нормальный рост эпифизарного хряща.
Очень редко вальгусные деформации происходят после рахита, неправильного лечения перелома шейки бедренной кости и нелеченой дисплазии тазобедренного сустава.
Диагностика вальгуса бедра
Основным в диагностике coxa valga является рентгенологическое обследование, которое обязательно проводят при внутренней ротации (повороте) конечности, поскольку боковая ротация бедра на рентгенограмме всегда увеличивает угол вальгусного отклонения шейки.
Даже "запущенную" косточку можно вылечить дома. Просто не забывайте один раз в день.
Клиника
Клинически вальгусная деформация может себя не проявлять при двустороннем поражении, то есть нет никаких симптомов. В то время как одностороннее поражение может стать причиной функционального 
удлинения конечности, в результате чего нарушается походка, хромота на одну ногу.
Как правило, у людей с незначительной вальгусной деформацией проводят консервативное лечение. Послерахитичиские деформации с ростом ребенка самокорректируются, что также наблюдается при правильном лечении детей по поводу дисплазии тазобедренных суставов, когда хорошо центрированная (зафиксирована) головка в вертлюжной впадине.
Также консервативно лечат детей при coxa valga, возникшей при поражении ростковых хрящей. Поскольку процесс имеет длительное течение, комплексное лечение проводят курсами.
Варусная деформация шейки бедренной кости (coxa vara)
Варусная деформации проксимального конца бедренной кости у детей и подростков составляет 5-9% от всех заболеваний тазобедренного сустава.
Варусные деформации шейки бедренной кости бывают врожденными и приобретенными.
Диагностика
Рентгенологически при рождении ребенка не видно хрящевых вертлюгов и головок бедренных костей. Только через 5-6 месяцев появляется вторичная оссификация ядер окостенения головок. В процессе роста ребенка эти ядра все больше оссификуются и шейка бедренной кости растет в длину. Этот процесс взаимосвязан с эпифизарной хрящом вертелов, которые также постепенно оссификуются.
Между пятым и восьмым годами жизни полностью формируется проксимальный конец бедренной кости. Шейково-диафизарный угол, который при рождении составляет 150°, становится меньше и равен 142°. Также ретроверсия шейки вследствие торсии во время роста переходит в антеверсии (расположение к переду). Эти физиологические изменения проходят медленно, до окончания роста человека.
Виды вальгусной деформации бедра
Врожденные расстройства оссификации шейки бедренной кости обусловлены неправильным расположением эпифизарного (суставного) хряща, в то время как в норме он расположен более горизонтально и перпендикулярно относительно оси шейки и направления ее нагрузки. Это вызывает варусную деформацию шейки и ее замедленный рост в длину.

Иногда врожденная варусная деформация шейки может сочетаться:
- с гипоплазией (недоразвитием) бедренной кости;
- с недостатком проксимального конца бедренной кости;
- с множественной эпифизарной дисплазией.
Третья группа может иметь приобретенную форму варусной деформации шейки:
- посттравматическую в раннем возрасте;
- вследствие перенесенного рахита;
- сочетаться с болезнью Пертеса;
- после врожденного вывиха бедренной кости или дисплазии тазобедренного сустава.
Есть еще группа больных с изолированной варусной деформацией шейки, у которых нет сочетания врожденных пороков, травм или нарушения метаболизма, которые бы объясняли недостаточность в шейке или нарушения в росте хряща. У этих больных не видно укорочение конечности при рождении, поэтому диагноз ставят только тогда, когда увеличивается вес тела ребенка и уменьшается выносливость шейки. Это случается чаще тогда, когда ребенок начинает ходить.
Существует еще несколько классификаций варусной деформации шейки бедренной кости. Например, рентгенологически различают четыре вида деформаций: 
- врожденную изолированную варусной деформации (coxa vara congenita);
- детскую деформацию (coxa vara infantilis);
- юношескую деформацию (coxa vara adolescentium);
- симптоматическую деформацию (coxa vara sumpomatica).
(coxa vara congenita) без каких-либо сочетаний с другими болезнями скелета сегодня признана всеми. Она случается чрезвычайно редко и ее обнаруживают сразу при рождении, так как видно укорочение бедра и высокое стояние большого вертела. Иногда в таких случаях можно заподозрить врожденный вывих бедра, поэтому дополнительными обследованиями уточняют диагноз.
При осмотре обнаруживают укорочение нижней конечности за счет бедра. Большой вертел пальпируется выше противоположного. Бедро опорное, поскольку головка бедренной кости находится в вертлюжной впадине.
Когда ребенок начинает ходить, появляется хромота. Затем можно выявить положительный симптом Тренделенбурга. В одно-двухлетнего ребенка рентгенологически выявляют типичные признаки врожденной варусной деформации шейки бедренной кости, которая согнута вниз до прямого угла и несколько короче. Эпифизарный хрящ расположен почти вертикально, а головка бедренной кости иногда бывает увеличенной, развернутой и наклоненной вниз, но находится в вертельной впадине. Вертельная впадина бывает мелкой и плоской, когда шеечно-диафизарный угол меньше 110°. Когда этот угол исправляют до 140° и более, тогда впадина развивается нормально. Большой вертел находится выше уровня шейки и несколько наклонен медиально, а его размер увеличивается в процессе прогрессирования деформации шейки.
Инфантильная варусная деформация шейки бедренной кости (coxa vara infantilis) у детей возникает в трёх — пятилетнем возрасте. Родители обращаются к врачу в связи с тем, что ребенок начал хромать на ногу и перекашивается при ходьбе, хотя боли в ноге не испытывает. Из анамнеза преимущественно известно, что ребенок родился нормальным и нога до этого была здоровой.
Дисплазия суставов
Это достаточно распространенная врожденная патология, относящаяся к группе эпифизарных дисплазий и характеризующаяся нарушением формирования суставных структур – недоразвитие затрагивает костно-хрящевые поверхности, мышечно-связочный аппарат и нервы.
Пороки развития соединительной ткани у взрослых приводят к гипермобильности сустава, повышенной склонности к подвывихам или вывихам, а у младенцев к врожденной дисплазии. Причем у новорожденных часто (2–3% на 1000) выявляют дисплазию тазобедренных суставов. В 80% от общего числа диагностируемых случаев патология обнаруживается у девочек, особенно с тазовым прилежанием во время эмбрионального развития.
Классификация
Код по МКБ-10: дисплазия коленного сустава – Q65.0, тазобедренного – М24.8.
Относительно локализации дисплазия бывает коленного, тазобедренного, локтевого, плечевого, голеностопного сустава.

Дисплазия тазобедренных суставов (ДТС), в свою очередь, классифицируется исходя из анатомических особенностей поврежденного сустава.
Различают три основных вида ДТС:
• Ацетабулярная дисплазия – диспластический процесс поражает вертлужную впадину. Отмечается ее уплощение, уменьшение размера и недоразвитие хрящевого ободка.
• Дисплазия проксимальной зоны бедренной кости. Характеризуется появлением отклонения от нормы угла между головкой бедерной кости и суставной ямкой. Фронтальный рентгеновский снимок показывает в какую сторону произошли отклонения: обнаруживается либо дисплазия с уменьшением шеечно-диафизарного угла – coxa vara, либо с его увеличением – coxa valga. Важно соотношение головки кости бедра к вертлужной ямке.
• Ротационная дисплазия – нарушение развития бедерной кости и центрации ее головки относительно впадины. При такой дисплазии у детей отмечается походка с ротацией ноги во внутрь, то есть косолапость.
Выделяют три степени тяжести диспластического поражения суставного аппарата:
• 1 степень (врожденный предвывих) – характеризуется недоразвитием костно-хрящевого аппарата, при этом мышцы и связки не затронуты, что позволяет им хорошо фиксировать головку бедра в вертлужной ямке.
• 2 степень (врожденный подвывих) – дисплазия ослабевает связочный аппарат, это способствует растяжению капсулы сустава и неспособности нормально удерживать головку тазобедренного сустава. Происходит частичное смещение кнаружи и вверх последней относительно вертлужной ямки, то есть головка кости частично выходит из впадины.
• 3 степень (врожденный вывих) – серьезное недоразвитие элементов сустава, приводящее к полному выпадению суставной головки из-за неспособности фиксации ее связками и мышцами. Прогрессирование дисплазии способствует значительному растяжению синовиальной капсулы, головка сустава при этом выпадает и сдвигается еще выше, чем при подвывихе. Вертлужная ямка располагается ниже головки, происходит вывих сустава. Отсутствие лечения приводит к постепенному заполнению полости впадины жировой и соединительной тканью (ложный сустав), из-за чего дальнейшее вправление сустава становится затруднительным.
Также существует понятие физиологической незрелости тазобедренных суставов – пограничного состояния, выражающегося недоразвитием костных структур. Это наиболее легкая форма дисплазии суставов.
Бывает односторонняя дисплазия – с поражением одного сустава или двухсторонняя – с симметричным поражением обоих суставов. Последняя встречается в 7 раз реже.
Остаточная ДТС характеризуется последствиями самопроизвольного вправления сустава бедра в детском возрасте, которые наблюдается у взрослых людей.
Причины возникновения
Основной причиной развития патологии является наследственная предрасположенность. Вероятность появления генной мутации, приводящей к дисплазии, многократно увеличивается у детей, чьи родители или ближайшие родственники страдали врожденным недоразвитием костно-суставных элементов.
Риск появления дисплазии суставов возрастает в 10 раз при тазовом прилежании плода.
Другие провоцирующие факторы:
Клинические проявления
ДТС лучше всего диагностируется в первые семь дней жизни младенца. Из-за сниженного мышечного тонуса можно беспрепятственно провести необходимое обследование.
Статистика
Заболеваемость самым распространенным типом дисплазии – ДТС в России составляет от 2 до 3%, а в районах с неблагоприятной экологией возрастает до 12%. В 60% случаях ДТС обнаруживается у первенцев.
Специфические признаки, позволяющие определить патологию:
• Симптом Маркса-Ортолани (симптом щелчка либо соскальзывания) – наиболее характерный признак врожденного подвывиха тазобедренного сустава. Обнаруживается в первую неделю или 10 дней жизни, очень редко сохраняясь до 3 месяцев, в дальнейшем диагностическая ценность полностью утрачивается. При разведении согнутых в тазобедренном и коленном суставе ножек в стороны отчетливо прослушивается щелчок, который означает вправление головки тазобедренной кости в вертлужную ямку. Сведение ножек вместе сопровождается таким же звуком, свидетельствующим о выходе головки из впадины.
• Ощутимое ограничение в суставах при попытке развести ножки в стороны – это второй по диагностической значимости критерий патологии. Врач кладет новорожденного на спину и разводит ножки, согнутые в коленях, в горизонтальной плоскости. С возрастом тонус мышц повышается, это затрудняет проведение такой манипуляции, а результаты могут быть не совсем правильны.
• Относительное укорочение бедра характерно для односторонних вывихов. Для этого у лежащего на спине младенца согнутые в коленях ножки ставят ступнями на пеленальный стол. Разный уровень (высота) коленей говорит о наличии дисплазии ножки с более низкой коленкой. Такой метод не подходит для выявления начальной стадии дисплазии, так как характерен только при выраженном вывихе со смещением головки вверх.
• Асимметрия ягодичных, подколенных либо паховых кожных складок – диагностический критерий, выявляемый у грудничков 2–3 месяцев и старше, но подтверждающий догадку о дисплазии только в совокупности с другими признаками. Ребенка сначала укладывают на живот и рассматривают ягодичные складки, затем на спину, при максимально разогнутых в коленях и сведенных вместе ножках изучают складочки на внутренней поверхности бедер. На вывихнутой в тазобедренном суставе ножке складки располагаются выше.
• Наружный поворот бедра – еще один симптом, замечаемый родителями во время сна ребенка, свидетельствует о врожденном вывихе бедра.
Диспластические нарушения сустава колена встречаются значительно реже, чем тазобедренного. В ее основе лежит патология роста и развития хряща в месте соединения большой берцовой, бедренной кости и надколенника. Клинические симптомы – боли при ходьбе, видимые изменения конфигурации коленного сустава, варусная (О-образная) или вальгусная (Х-образная) деформация голеней. Такая дисплазия обнаруживается у подростков и маленьких детей.

Дисплазия голеностопного сустава встречается еще реже. Деформация, как правило, двухсторонняя, затрагивает оби стопы и оба сустава, приводит к появлению косолапости.
Дисплазией суставов страдают и животные. Ветеринары нередко диагностируют диспластические процессы в тазобедренных суставах у кошек или собак. Хозяева питомцев обращают внимание, что при ходьбе животное прихрамывает, собаке трудно подниматься по лестнице либо вставать на лапы после долгого лежания. От прикосновения до бедра четвероногий друг вздрагивает либо начинает скулить от боли.
Диагностика
После рождения младенца осматривает неонатолог, в случае подозрения на дисплазию суставов подключается детский ортопед. Доктор проводит манипуляции с целью обнаружения асимметрии кожных складок, симптома соскальзывания, ограничения движения в суставах при их отведении, а также определяет одинаковой ли длины ножки.
Если подозрение после этого укрепляется, то необходимы дополнительные методы диагностики. Подтвердить диагноз помогают:
• УЗИ суставов или ультрасонография – основной метод патологии у детей до 3 месяцев. Главные преимущества перед рентгенографией – это полная безопасность и высокая информативность.
• Рентгенографическое исследование назначается детям старше 3 месяцев, так как в раннем возрасте элементы сустава в основном состоят из хрящей, которые не видны на рентгеновском снимке. Рентген позволяет получить объективные результаты только после окостенения хрящевой ткани.
• Артрография – рентгенография сустава после введения в него контраста.
• Артроскопия – метод диагностики элементов сустава с помощью проводника с камерой, изображение с которой выводится на монитор.
• КТ или МРТ – применяется при сомнительных результатах рентгена или УЗИ.
Способы лечения
В стандартную схему лечения ДТС входят:
• Широкое пеленание грудничков или вообще отказ от него. Заменой могут выступать одноразовые подгузники. Если родители все же решили пеленать ребенка, то перед завертыванием ему между ног укладывается маленькая подушка либо свернутая в несколько слоев простынка, способствующая разведению и удержанию в таком положении ножек.
• ЛФК детям с первых дней до 3 месяцев жизни.
• Массаж можно делать после 7 дней жизни. Он улучшает циркуляцию крови в суставе, предотвращает мышечную дистрофию.
• Аппарат Гневковского – специальное приспособление, состоящее из манжеток для бедер и пояса, для лечения вывихов бедра.
• Подушка Фрейка – специальные полиуретановые распорки, заменяющие импровизированную подкладку в виде пеленки между ног у малыша. Такая подушка выглядит как пластиковый подгузник с плечевыми лямками, надежно фиксирующий ножки в разведенном положении. 
• Стремена Павлика – другое приспособление для коррекции дисплазии тазобедренных суставов. Это грудной бандаж из мягкой натуральной ткани, а также плечевых, голеностопных и подколенных ремешков.
• Шины-распорки применяются для лечения дисплазии тяжелой степени. Длительность наложения от 3 до 12 месяцев.
• Гипсование, так же как и распорки, показано в тяжелых случаях. Гипсовая повязка накладывается на сустав для его иммобилизации после закрытого вправления вывиха при ДТС или при дисплазиях голеностопного либо плечевого суставов.
• Физиотерапия. Эффективен электрофорез с кокарбоксилазой, хлористым кальцием, витамином С. Применяют УФО и аппликации с парафином, озокеритом.
• Медикаментозное лечение – кортикостероиды, витамины, гиалоурановая кислота в инъекциях.
• Хирургическое лечение показано в тяжелых случаях детям после 1 года и старше. Существует несколько хирургических способов устранения дисплазии суставов, которые условно разделяются на группы:
а) операция по поводу открытого вправления вывиха;
б) различные остеотомии;
в) паллиативные вмешательства (Кенига, Шанца).
Последствия
Своевременно нераспознанная и непролеченная ДТС грозит невозможностью самостоятельного вправления вывиха у детей старше 5 лет.
Любая дисплазия опасна множеством последствий:
• болями при ходьбе;
• артрозами/коксартрозами;
• заболеваниями позвоночного столба;
• нарушением походки;
• ограничением движения в суставе;
• резким ограничением общей двигательной активности человека вплоть до обездвиживания.
Профилактика
• широкое пеленание младенца;
• ведение здорового образа жизни женщины до и во время беременности;
• полноценное сбалансированное питание будущей мамы;
• гимнастика для новорожденных с комплексом упражнений, направленных на укрепление суставов;
• контроль гормонального фона у беременной;
• незамедлительное лечение всех гинекологических и других болезней.
Прогноз
Прогноз при раннем диагностировании заболевания и его своевременном лечении благоприятный. В запущенных либо тяжелых случаях с поздно начатым лечением дисплазия может привести к диспластическому коксартрозу, требующему хирургического эндопротезирования сустава.



Причины вальгусной деформации стопы
- Вальгусная деформация стоп, сокращенно ВДС, составляет около 18% от всех форм плоскостопия у детей. От классического плоскостопия она отличается тем, что происходит не только уплощение стопы, но и деформация в голеностопном суставе, когда внутренняя лодыжка располагается значительно ниже нормы, - объясняет врач-ортопед, кандидат наук Рустам Мустафин.
Из-за такой деформации страдают суставы стоп, коленные и тазобедренные суставы. Если не начать лечение вальгусной деформации сразу, то последствия не заставят себя ждать.
Основная причина вальгусной деформации стопы у детей – наследственность. К изменениям стопы ведет дисплазия соединительной ткани, но есть и другие причины:
- заболевания нервной системы, когда деформация стоп развивается из-за проблем с иннервацией;
- поражения периферической нервной системы вследствие вялого паралича или пареза;
- ВНС может развиться как последствие травм.
Есть также факторы внешней среды, которые могут пагубно сказаться на состоянии ребенка с дисплазией и вальгусной деформацией. Если ребенка с такими проблемами отдать в секцию бега, то у него может развиться артроз.
Лечение вальгусной деформации стопы у детей зависит от степени тяжести заболевания. У него есть четыре степени, первая – самая легкая, четвертая – самая тяжелая.
- При 1 и 2 степени деформации ребенку показано консервативное лечение, то есть комплекс процедур без хирургического вмешательства. Консервативных методик множество – прежде всего это лечебная физкультура, так как поддержка мышц для правильного положения стопы и голеностопного сустава очень важны. Также необходимы регулярные курсы массажа и физиотерапии, ортопедическая обувь. Все методы консервативного лечения обязательны только по назначению врача-специалиста, - рассказывает врач-ортопед Рустам Мустафин.
Если изменения зашли далеко, например, до 3 и 4 степени, консервативное лечение вальгусной деформации стопы может оказаться неэффективным. Тогда врач вправе назначить хирургическую коррекцию, но все, конечно, сугубо индивидуально.
Ортопедическая обувь и стельки особенно нужны детям, у которым первая или вторая степень вальгусной деформации. Одними стельками, конечно, обойтись не получится, к ним необходима обувь. При ВДС это специальная обувь с жестким бортом для коррекции деформации.
Покупать ботинки самостоятельно врачи не советуют, можно лишь усугубить проблему. Разновидностей ортопедической обуви много, специалист может подобрать правильные ботинки именно для вашего ребенка.
- Самостоятельно выбирать обувь и стельки я не рекомендую во избежание недоразумений и возможных негативных последствий из-за неправильно подобранной обуви. Выбирать ботинки нужно только по направлению врача-специалиста. В данном случае – это детский врач-ортопед, - поясняет Рустам Мустафин.
Перед тем как искать массажиста, нужно опять же проконсультироваться. Массаж эффективен в случае вальгусной деформации, но эта процедура сама по себе имеет противопоказания, так что нужно убедиться, что у ребенка их нет.
Нельзя забывать и о том, что данная процедура должна выполняться сертифицированным медицинским работником, детским массажистом, а не соседкой, закончившей экспресс-курсы.
Чем легче степень деформации стоп у ребенка, тем массаж эффективнее. Лучше всего он помогает детям с первой и второй степенью.
- При 3 и 4 степени массаж также показан, так как позволяет нормализовать тонус мышц, улучшить кровоснабжение пораженной области, нормализовать состояние соединительной ткани. Однако в этих случаях массаж рассматривается как вспомогательная процедура при обязательном комплексном подходе, в том числе возможном оперативном вмешательстве по усмотрению врача, - объясняет врач-ортопед Рустам Мустафин.
Вылечить вальгусную деформацию стопы у детей полностью нельзя, это врожденное состояние, которое будет сопровождать его всю жизнь. Но это не значит, что нельзя уменьшить ее степень. Это можно сделать при помощи лечебной физкультуры. Методику, комплекс и регулярность ЛФК в любом случае подбирает специалист с медицинским образованием - инструктор ЛФК в медицинском учреждении.
Обычно упражнения проводят ежедневно, сначала курсами в лечебных учреждениях, потом самостоятельно дома или в спортзалах.

Успех лечения вальгусной деформации стопы у детей зависит от родителей и их наблюдательности. Есть ряд симптомов, которые должны насторожить близких и заставить их записать свое чадо на прием к ортопеду. К таким признакам относятся:
- стаптывание внутренней части обуви у ребенка;
- непосредственно сама деформация стопы в виде вальгуса, когда внутренняя лодыжка расположена значительно ниже, поэтому область голеностопных суставов, когда обе стопы расположены рядом, начинает напоминать букву Х.
Если вы заметили эти симптомы, обратитесь к педиатру. Он после осмотра даст направление к узким специалистам. (Вообще к педиатру малыша лучше водить регулярно, даже если вас как родителя ничего не настораживает).
- Не стесняйтесь поверять доктору любые свои опасения и особенности, которые вы наблюдаете у ребенка. Так как врач осматривает его всего 15-20 минут, а вы наблюдаете ежедневно и почти постоянно. Ваша робость и стеснение не в вашу пользу, - уверяет врач-ортопед Рустам Мустафин. – Чем быстрее выявить проблему, тем больше шансов на хороший исход. Кроме того, не стоит забывать, что вальгусная деформация стопы может быть проявлением более тяжелой патологии, например, неврологической.
Профилактика вальгусной деформации стопы
Так как чаще всего вальгусная деформация стопы у детей происходит вследствие генетической предрасположенности, такую ВДС не предупредить, но профилактика очень эффективна при вторичной ВДС.
- важно исключить травмы и перенапряжение у ребенка;
- спорт для детей нужно выбирать грамотно, посоветоваться с врачом будет не лишним;
- стоит своевременно лечить все заболевания, которые могут привести к ВДС: парезы, параличи, проблемы с нервной системой.
Если же деформация наследственная, то стоит соблюдать несколько советов, чтобы ее не усугублять:
- регулярно заниматься с ребенком физкультурой, особый упор делать на упражнения для укрепления мышц нижних конечностей (их порекомендует врач), можно записать ребенка на плавание;
- соблюдать рациональный режим дня: больше гулять пешком, ездить на велосипеде;
- правильно подбирать обувь.
- Особенно актуальна профилактика в связи с гиподинамией у детей, многие из них большую часть времени проводят у компьютера, что негативно сказывается на развитии их опорно-двигательной системы. Задача родителей – активно вмешиваться в жизнь своих детей и своим примером показывать необходимость активного отдыха, - напоминает врач-ортопед Рустам Мустафин.

- Что такое вальгусная деформация?
- Причины деформации свода стопы
- Признаки и симптомы
- Диагностика
- Лечение
- Профилактика
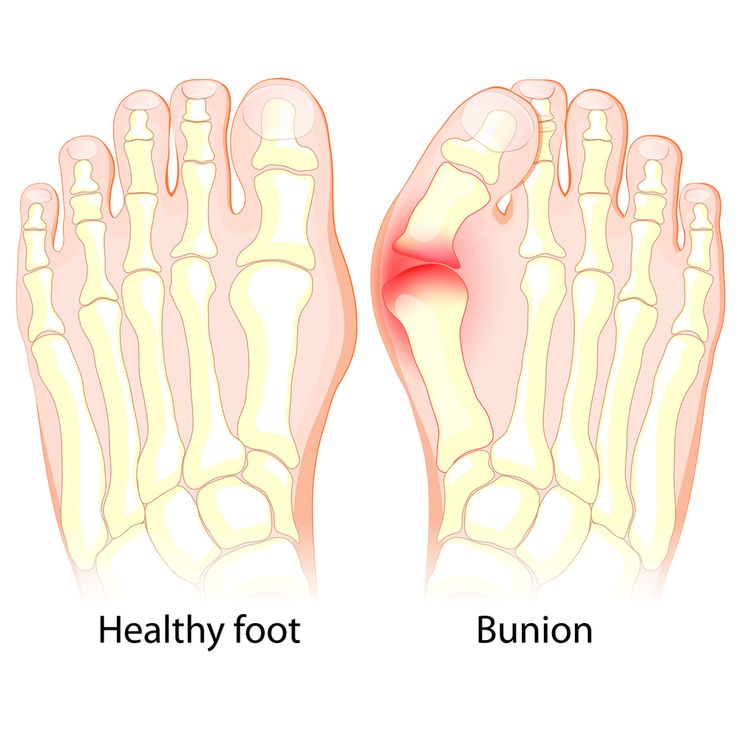
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе. При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца. Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. - наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая - нарушенная осанка;
- Структурная - врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная - из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная - скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая - нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая - в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая - переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная - следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
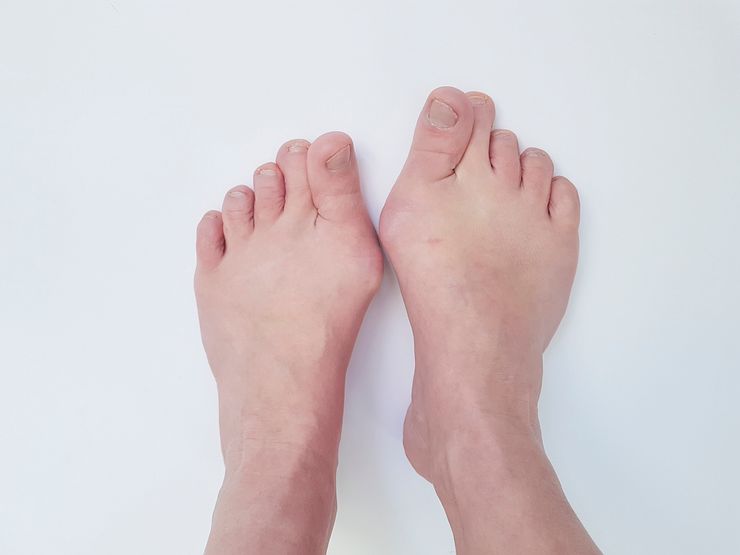
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций - вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек - они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры - достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.

В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Также интересно почитать: дизентерия у детей
Читайте также:


