Дистальный большеберцовый и малоберцовый сустав
Коленный сустав, articulatio genu, образован тремя костями: бедренной, femur, большеберцовой, tibia, и надколенником, patella. Дистальный конец бедренной кости имеет два мыщелка: медиальный, condylus media-lis, и латеральный, condylus lateralis, несущие выпуклую в сагиттальной плоскости суставную поверхность, которая занимает задний и нижний отделы обоих мыщелков, а также распространяется на переднюю надко-ленниковую поверхность эпифиза. Латеральный мыщелок меньше медиального и несколько уплощен. Боковые поверхности мыщелков шероховаты, расположенные на них возвышения именуются медиальным и латеральным надмыщелками, epicondylus medialis et lateralis. Мыщелки бедренной кости и надколенниковая поверхность, facies patellaris, покрыты гиалиновым хрящом. На задней поверхности бедренной кости находится глубокая межмыщелковая яма, fossa intercondylaris, ограниченная мыщелками. В области межмыщелковой ямы от медиальной поверхности латерального мыщелка берет начало передняя крестообразная связка, Hg. cruciatum anterius, а от латеральной поверхности медиального мыщелка - задняя крестообразная связка, lig. cruciatum posterius.
Проксимальный эпифиз большеберцовой кости состоит из двух мыщелков - медиального и латерального, condylus medialis et condylus lateralis, несущих слабо вогнутые суставные поверхности для сочленения с соответствующими мыщелками бедренной кости. По периферии они отграничены подсуставным краем большеберцовой кости. Между суставными поверхностями располагается межмыщелковое возвышение, eminen-tia intercondylaris. В нем различают два межмыщелковых бугорка: медиальный и латеральный, tuberculum intercondylare mediale et laterale. Суставные поверхности мыщелков большеберцовой кости распространяются на боковые отделы межмыщелкового возвышения. Позади медиального межмыщелкового бугорка располагается заднее межмыщелковое поле, area intercondylaris posterior, к которому прикрепляется задняя крестообразная связка. Впереди от латерального межмыщелкового бугорка находится переднее межмыщелковое поле, area intercondylaris anterior, к которому прикрепляется передняя крестообразная связка. На латерально-задней поверхности латерального мыщелка большеберцовой кости ниже подсуставного края находится небольшая суставная поверхность для сочленения с головкой малоберцовой кости - малоберцовая суставная поверхность, facies articularis fibularis.
На передней поверхности метафиза большеберцовой кости располагается бугристость, tuberositas tibiae, к которой прикрепляется связка надколенника, lig. patellae, являющаяся частью сухожилия четырехглавой мышцы бедра, tendineum m. quadriceps femoris.
Надколенная чашка или надколенник, patella,- самая большая сесамовидная кость скелета. Она располагается в сухожилии четырехглавой мышцы бедра. В надколеннике различают широкое, обращенное кверху основание, basis patellae, суженную, обращенную книзу, верхушку, арех patellae, и две поверхности: переднюю шероховатую, facies anterior, и заднюю суставную, facies articularis, покрытую гиалиновым хрящом, который не распространяется на верхушку. Задняя поверхность надколенника, сочленяющаяся с передней поверхностью эпифиза бедренной кости, имеет гребешок, разделяющий ее на две площадки: большую - латеральную и меньшую - медиальную.
Суставной головкой коленного сустава являются мыщелки бедренной кости, суставной впадиной - суставные поверхности мыщелков большеберцовой кости. Надколенник служит для увеличения суставной впадины и защищает коленный сустав спереди. У некоторых лиц существует дополнительная сесамовидная кость, fabella, которая заключена в сухожилии латеральной головки икроножной мышцы, m. gastrocnemius, и сочленяется с задней поверхностью латерального мыщелка бедра. Выпуклые суставные поверхности мыщелков бедра недостаточно соответствуют плоским суставным поверхностям мыщелков большеберцовой кости. Для выравнивания инконгруентности указанных суставных поверхностей в коленном суставе имеются два мениска (внутрисуставные волокнистые хрящи): медиальный и латеральный, meniscus medialis et lateralis. Мениски напоминают полулуния и своим наружным утолщенным краем связаны с капсулой сустава; внутренний их край заострен и обращен в полость сустава. Внутренние концы менисков прикрепляются к бугоркам межмыщелковых возвышений. Мениски укреплены поперечной связкой, lig. transversum genu, которая соединяет их передние края. Мениски делят коленный сустав на два этажа: верхний - между мыщелками бедренной кости и проксимальной вогнутой поверхностью менисков и нижний - между дистальной плоской поверхностью менисков и мыщелками большеберцовой кости. При сгибании и разгибании функционирует верхний сустав, при вращении функционирует нижний. Кроме менисков, внутри полости сустава располагаются крестообразные связки, которые прочно соединяют бедро с большеберцовой костью и делят полость коленного сустава на латеральный и медиальный отделы.
Суставная капсула на бедренной кости прикрепляется по передней поверхности несколько выше суставных поверхностей, а сзади - по их краю. Таким образом, надмыщелки остаются вне полости суставов. На большеберцовой кости суставная капсула крепится по подсуставному краю, на надколеннике - по краю суставных поверхностей, оставляя его верхушку вне полости сустава. Внутренняя поверхность суставной капсулы выстлана синовиальной перепонкой, которая покрывает поверхность костей до границы с сочленовным хрящом, окутывает крестообразные связки, образует многочисленные синовиальные складки. Особенно выражены крыльные складки, plicae alares, расположенные с обеих сторон от надколенника, ниже его верхушки, включающие между своими листками скопления жировой ткани. Выраженной является также синовиальная складка, расположенная ниже надколенника, поднадколенниковая синовиальная складка, plica synovialis infrapatellaris; начинаясь у верхушки надколенника, она распространяется в полость коленного сустава и прикрепляется к межмыщелковой яме. Размеры суставной полости коленного сустава увеличиваются за счет синовиальных выворотов и сумок. Для рентгенодиагностики наиболее важна наднадколенниковая сумка, bursa suprapatellaris, располагающаяся выше надколенной чашки между сухожилием четырехглавой мышцы и передней поверхностью бедренной кости.
Все отделы коленного сустава в норме сообщаются между собой и синовиальная жидкость свободно циркулирует в них. Кроме синовиальных сумок, связанных с полостью коленного сустава, имеется также большое количество синовиальных сумок, не сообщающихся с полостью сустава; они залегают по ходу мышц и сухожилий. Наиболее важными в рентгенологической практике являются: преднадколенниковая подкожная сумка, bursa subcutanea praepatellaris, залегающая в подкожной клетчатке впереди надколенника, и глубокая поднацколенная сумка, bursa infrapatellaris profunda, расположенная впереди бугристости большеберцовой кости у места прикрепления связки надколенника.
Коленный сустав относится к вращательно-блоковидным, trochogin-glymus.
Большеберцово-малоберцовый сустав, articulatio tibiofibularis, образован проксимальными концами берцовых костей. Как уже указывалось, по задней поверхности латерального мыщелка большеберцовой кости находится плоская малоберцовая суставная поверхность, facies arti-cularis fibularis, для сочленения с малоберцовой костью. Проксимальный конец малоберцовой кости представлен головкой, caput fibulae. Верхний отдел головки заострен и называется верхушкой, apex capitis fibulae. Суставная поверхность головки малоберцовой кости, facies articularis capitis fibulae, расположенная по переднемедиальной ее поверхности, распространяется и на верхушку. Размеры суставной поверхности головки больше, чем суставной поверхности большеберцовой кости. Суставные поверхности большеберцово-малоберцового сустава плоские. Суставная сумка прикрепляется по краю суставных поверхностей. Проксимальное сочленение берцовых костей относится к малоподвижным суставам - амфиартрозам. Этот сустав обычно изолирован от коленного. В 10% полости коленного и большеберцово-малоберцового суставов сообщаются между собой посредством сумки подколенной мышцы, burga m. poplitei.
Кости голени: большеберцовая и малоберцовая кости. Анатомия костей голени. Строение большеберцовой кости. Анатомия малоберцовой кости. Интересные факты.
В данной статье будет рассмотрена анатомия голени (большеберцовая и малоберцовая кости). Большеберцовая кость располагается медиально, а малоберцовая – латерально.
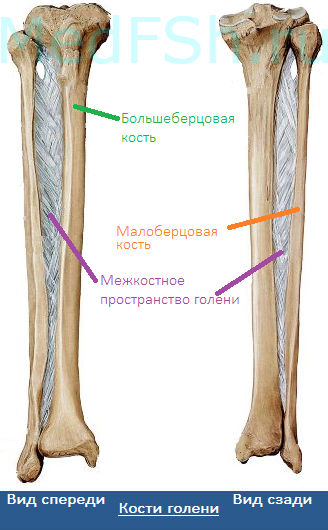
Между данными костями располагается межкостное пространство голени (spatium interosseum cruris). И большеберцовая, и малоберцовая кости – длинные трубчатые кости.
Строение большеберцовой кости
Проксимальный конец имеет:
- Медиальный и латеральный мыщелки (condylus medialis et lateralis) — образуют утолщения.
- Верхнюю суставную поверхность (facies articularis superior) — располагается в верхнем отделе обоих мыщелков, служит для соединения с бедренной костью.
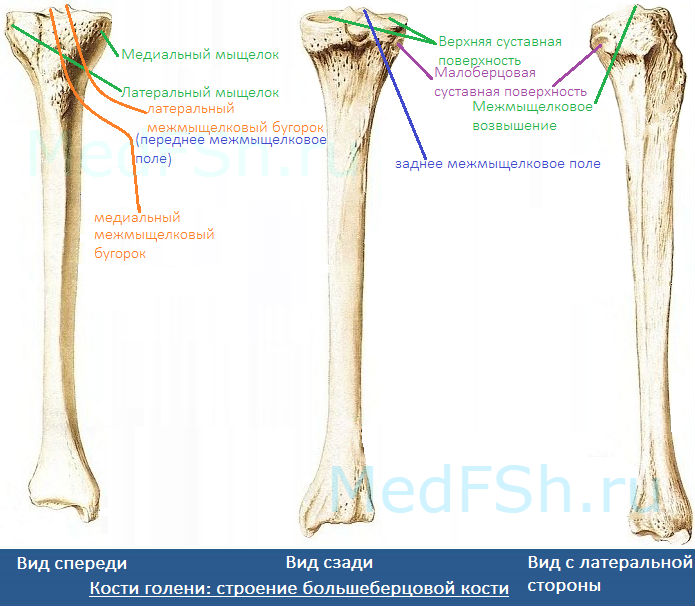
- Межмыщелковое возвышение (eminentia intercondylaris) — располагается сверху на мыщелках. Возвышение, в свою очередь, имеет:
- медиальный межмыщелковый бугорок (tuberculum intercondylare mediale),
- а также латеральный межмыщелковый бугорок (tuberculum intercondylare laterale). Данные бугорки служат для прикрепления крестообразных связок.
- Заднее межмыщелковое поле (area intercondylaris posterior) — находится сзади от медиального межмыщелкового бугорка.
- Переднее межмыщелковое поле (area intercondylare anterior) — располагается впереди латерального межмыщелкового бугорка.
- Малоберцовую суставную поверхность (facies articularis fibularis) – находится ниже латерального мыщелка.
- Медиальную (facies medialis)
- Латеральную (facies lateralis)
- Заднюю (facies posterior)
А также три края:
- Передний край (margo anterior) – самый острый относительно других краев. Верхний отдел данного края утолщается и образуется бугристость большеберцовой кости (tuberositas tibiae).
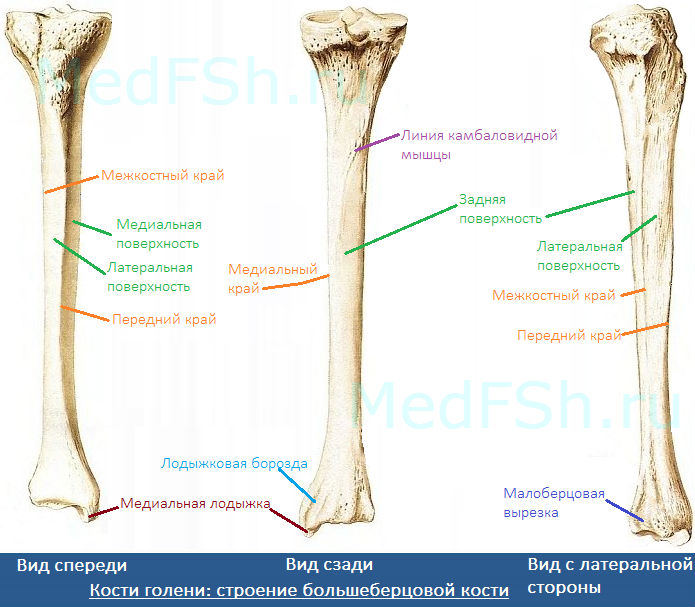
- Межкостный край (margo interosseus) — направляется латерально и ограничивает межкостное пространство.
- Медиальный край (margo medialis) – имеет закруглённую форму.
Тело большеберцовой кости также имеет:
- Линию камбаловидной мышцы (linea m. solei) – располагается в верхней части тела, на задней поверхности, располагается косо.
- Малоберцовую вырезку (incisura fibularis) – находится на латеральной стороне. К ней прилежит дистальный конец малоберцовой кости.
- Лодыжковую борозду (sulcus malleolaris) – располагается на задней поверхности в нижней части кости.
- Медиальную лодыжку (malleolus medialis) – уплощённой формы отросток. На ней можно увидеть суставную поверхность (facies articularis malleoli medialis).
Анатомия малоберцовой кости
Малоберцовая кость – тонкая, тело имеет три поверхности:
- Латеральную поверхность (facies posterior),
- Медиальную поверхность (facies medialis),
- Заднюю поверхность (facies lateralis).
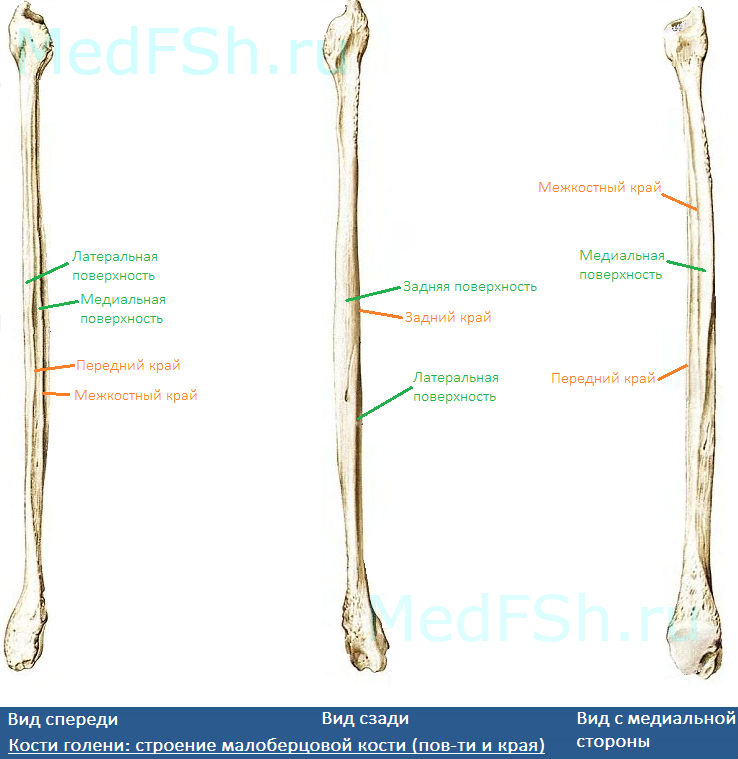
Данные поверхности отграничиваются друг от друга краями:
- Передним краем – самый острый,
- Межкостным краем,
- А также задним краем.
Проксимальный конец имеет:
- Головку малоберцовой кости (caput fibularis).
- Суставную поверхность малоберцовой кости (facies articularis capitis fibulae) – располагается на головке с медиальной стороны.
- Верхушку головки малоберцовой кости (apex capitis fibulae) – суженый конец головки.
- Шейку малоберцовой кости (collum fibulae) – продолжается в тело кости.
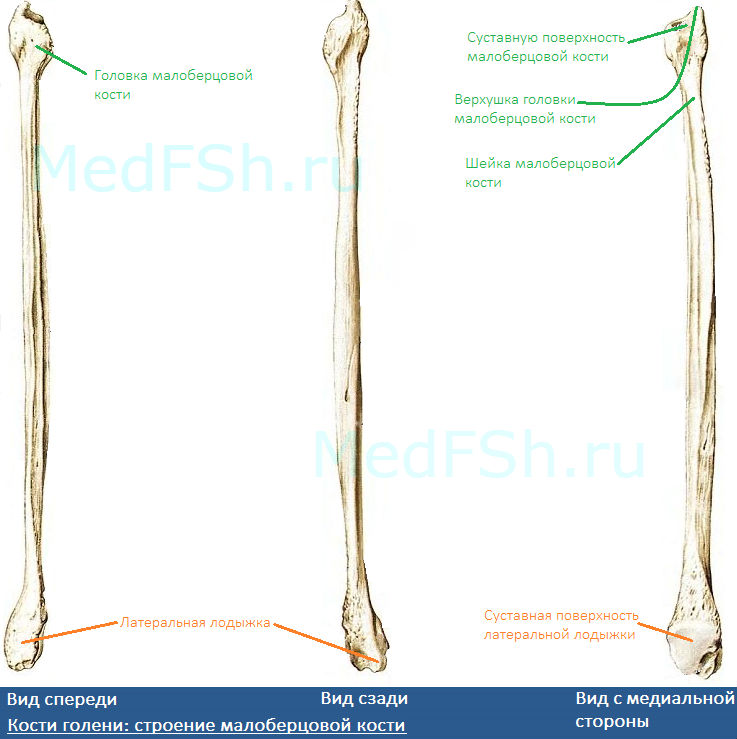
Дистальный конец имеет латеральную лодыжку (malleolus lateralis). На внутренней поверхности лодыжки находится суставная поверхность латеральной лодыжки (facies articularis malleoli lateralis) для соединения с костями стопы.
Интересные факты
Кости голени: малоберцовая и большеберцовая кости имеют интересные особенности:
Большеберцовая кость — самая прочная кость. Она может раздробится при нагрузке на данную кость в 4 тыс. кг! На втором месте находится бедренная кость. Малоберцовая не менее прочная, по некоторым данным может выдержать около 800 кг!
Коленный сустав является самым крупным и самым сложным суставом тела. В суставной полости имеется три сочленения: латеральный и медиальный тибиофеморальный суставы (между бедренной и большеберцовой костью) и феморопателлярный сустав (между бедренной костью и коленной чашечкой).
Тип сустава
Тибиофеморальный сустав. Функционально измененный синовиальный шарнир, но структурно является мыщелковым суставом.
Феморопателлярный сустав. Синовиальный плоский сустав.
Сочленение
Тибиофеморальный сустав. Мыщелки бедренной кости соединяются с мыщелками большеберцовой кости двумя менисками, имеющих С-форму, или полулунными хрящами между противоположными суставными поверхностями.
Феморопателлярный сустав. Задняя поверхность коленной чашечки соединяется с надколенной поверхностью нижнего конца бедренной кости.
Суставная капсула
Коленный сустав является единственным суставом, где капсула только частично ограничивает суставную полость. Истинные капсульные волокна объединяются с сухожильными влагалищами, формирующими мышечные сухожилия или их продолжения, которые все вместе заключают сустав в капсулу. Истинные капсульные волокна располагаются только по бокам и сзади сустава.
Внекапсульные (экстра-суставные) связки
Большеберцовая (медиальная) коллатеральная связка. Широкая, плоская полоска ткани, проходящая от среднего надмыщелка бедренной кости вниз и вперед к среднему мыщелку большеберцового диафиза. Некоторые волокна сращиваются с медиальным мениском.
Малоберцовая (латеральная) коллатеральная связка. Круглая шнуровидная связка, полностью отделенная от тонкой латеральной части капсулы. Она тянется от латерального надмыщелка бедренной кости вниз и назад к головке малоберцовой кости.
Косая подколенная связка. Продолжение полумембранозного сухожилия, которое проходит вверх и латерально над задней частью сустава.
Дугообразная подколенная связка. Проходит от головки малоберцовой кости вверх и медиально, входя в заднюю часть капсулы, до латерального мыщелка бедренной кости, укрепляя заднюю часть сустава.
Внутрикапсульные (внутрисуставные) связки и мениски
Передняя крестовидная связка. Проходит косо вверх, латерально и назад от передней межмыщелковой области большеберцовой кости до медиальной поверхности латерального бедренного мыщелка. Она предотвращает заднее смещение бедренной кости на большеберцовую кость и ограничивает переразгибание коленного сустава.
Задняя крестовидная связка. Проходит вверх, медиально и вперед от задней межмыщелковой области большеберцовой кости до латеральной стороны медиального бедренного мыщелка. Таким образом она находится на медиальной стороне более слабой крестообразной связки колена. Она предотвращает смещение вперед бедренной кости на большеберцовую кость.
Крестовидные связки находятся в пределах суставной капсулы, но вне суставной полости. Синовиальная оболочка покрывает большую часть их поверхности.
Мениски. Между бедренными и большеберцовыми мыщелками имеются два волокнистых клина, имеющие форму полумесяцев, они называются менисками, функция которых заключается в компенсации несоответствия суставных поверхностей. Они также поглощают удары, передающиеся на коленный сустав. Мениски прикрепляются только внешними краями и склонны к разрывам. Медиальный мениск также прикрепляется к большеберцовой коллатеральной связке и поэтому закреплен прочнее, чем латеральный мениск, который не прикрепляется к малоберцовой коллатеральной связке.
Медиальные и латеральные венечные связки. Капсульные волокна, которые прикрепляют мениски к большеберцовым мыщелкам.
Поперечная связка коленного сустава. Волокнистая полоска, которая связывает передние части менисков.
Движения
Сгибание, разгибание. Может происходить некоторое вращение при сгибании колена. Кроме того, в результате натяжения различных связок (особенно крестообразных) и сухожилий может происходить небольшое медиальное вращение бедра выше неподвижной голени, при полном разгибании коленного сустава. (Когда бедро и голень не фиксированы, как при ударе ногой, голень вращается латерально в конце разгибания и медиально в начале сгибания.)

Коленный сустав: вид спереди

Коленный сустав: вид сзади

Коленный сустав: срединно-сагиттальный вид
Проксимальный межберцовый сустав
Тип сустава
Синовиальный плоский.
Сочленение
Между фасеткой на головке малоберцовой кости и такой же фасеткой на латеральном мыщелке большеберцовой кости.
Движения
Возможны ограниченные, пассивные движения при движениях голеностопного сустава.
.png)

Межберцовый сустав: а) проксимальный межберцовый сустав, правая нижняя конечность (вид спереди); б) проксимальный межберцовый сустав, правая нижняя конечность (вид сзади)
Дистальный межберцовый сустав
Тип сустава
Синдесмоз.
Сочленение
Между грубыми треугольными противоположными поверхностями у дистального конца большеберцовой и малоберцовой кости.
Движения
Возможны ограниченные, пассивные движения при движениях голеностопного сустава.
Голеностопный сустав
Тип сустава
Синовиальное шарнирное соединение.
Движения
Дорсальное и подошвенное сгибание.
.png)
Голеностопный сустав: вид сбоку

Голеностопный сустав: медиальный вид
Своды стопы
Продольный свод:
- Ряд синовиальных плоских суставов.
- Проходит от пяточной кости до плюсневых костей через таранную, ладьевидную и клиновидную кости.
- Образуется определенной формой плюсневых костей.
- Поддерживается пяточно-ладьевидной связкой, множеством небольших межкостных связок и сухожилиями передней и задней большеберцовой мышцы.
- Свод стопы по медиальной стороне выше, чем по латеральной стороне.
Поперечный свод:
- Ряд синовиальных плоских суставов.
- Проходит через дистальный ряд костей предплюсны.
- Поддерживается формой костей предплюсны, многими небольшими межкостными связками и сухожилиями длинной малоберцовой мышцы, передней и задней большеберцовой мышцы.

Свод стопы: медиальный вид

Свод стопы: вид сбоку
Межпредплюсневые суставы
Тип сустава
Сложный комплекс синовиальных плоских суставов.
Сочленение
Подтаранный сустав. Между нижней поверхностью таранной кости и верхней поверхностью пяточной кости.
Таранно-пяточно-ладьевидный сустав. Между таранной, пяточной и ладьевидной костями. Пяточно-кубовидный сустав. Между пяточной и кубовидной костью.
Поперечный сустав предплюсны. Термин для описания поперечного плоского сустава, пересекающего предплюсну по всей ширине, включая таранно-пяточно-ладьевидный сустав и пяточно-кубовидный сустав.
Клиноладьевидный сустав. Между клиновидной и ладьевидной костью.
Межклиновидные суставы. Между тремя клиновидными костями.
Клинокубовидный сустав. Между латеральной клиновидной и кубовидной костью.
Движения предплюсны
Инверсия и выворот стопы.

Предплюсне-плюсневые и межплюсневые суставы
Тип суставов
Синовиальный плоский.
Сочленение
Предплюсне-плюсневые суставы. Между дистальным (передним) рядом костей предплюсны (кубовидной и тремя клиновидных) и основаниями плюсневых костей.
Межплюсневые суставы. Между фасетками на смежных сторонах оснований всех латеральных плюсневых костей.
Движения
Возможны небольшие скользящие движения плюсневых костей, ограниченные связками и связанными костями, при инверсии и вывороте стопы.
Плюснефаланговые суставы
Тип сустава
Синовиальный мыщелковый.
Сочленение
Между головкой плюсны и основанием проксимальной фаланги.
Примечание: капсула сустава неполная на дорсальной части, где она замещается расширением сухожилия разгибающей мышцы.
Движения
Сгибание и разгибание. Отведение и приведение. Комбинированные движения могут вызывать пассивное вращательное движение.
Примечание: при сгибании пальцы соединяются вместе; при разгибании они расходятся и смещаются несколько латерально. Движения менее интенсивны, чем в соответствующих суставах кисти.


Предплюсне-плюсневый, межплюсневый и плюснефаланговый суставы
Межфаланговые суставы
Тип сустава
Синовиальный шарнирный.
Сочленение
Между проксимальными и средними фалангами (проксимальный межфаланговый сустав) или средними и дистальными фалангами (дистальный межфаланговый сустав).
Движения
Сгибание и разгибание.
Большеберцово-малоберцовый синдесмоз – это соединение между дистальными эпифизами большеберцовой и малоберцовой костей, образованное посредством трех связок: передней и задней нижними большеберцово-малоберцовыми связками, а также межкостной большеберцово-малоберцовой связкой. Четвертая связка (нижняя поперечная большеберцово-малоберцовая связка) является частью задней нижней большеберцово-малоберцовой связки, хотя некоторые авторы выделяют ее отдельно. Несмотря на то, что технически синдесмоз является суставом, в большинстве литературных источников травма синдесмоза описывается как повреждение этих связок. Мы придерживаемся того же мнения.
Функция
С одной стороны, эти связки обеспечивают исключительную стабильность голеностопного сустава, с другой – позволяют вращаться наружу малоберцовой кости относительно большеберцовой кости на 2° и раздвигаться берцовым костям на 1 мм во время полного тыльного или подошвенного сгибания.
Есть данные, свидетельствующие, что повреждение большеберцово-малоберцового синдесмоза возникает в 1-11% всех случаев растяжения лодыжки, не сопровождающегося переломом кости. Однако, 40% пациентов отмечают нестабильность голеностопного сустава в течение полугода после травмы. Нестабильность может быть результатом расхождения берцовых костей в результате растяжения связок. Расхождение на 1 мм (увеличение мобильности у лиц, не имеющих симптомов) уменьшает контактную площадь голеностопного сустава на 42%, что приводит к нестабильности и развитию остеоартрита. Учитывая, что расширение межберцового пространства имеет клиническое значение, мы считаем, что повреждение большеберцово-малоберцового синдесмоза недостаточно освещено в литературе. Вполне возможно, что применение КТ и МРТ улучшит ситуацию, и выявление травм синдесмоза превысит 11%.
Анатомия
Большеберцово-малоберцовый синдесмоз играет важное значение в стабильности голеностопного сустава. Чтобы лучше лечить этот регион, нам необходимо знать анатомию.
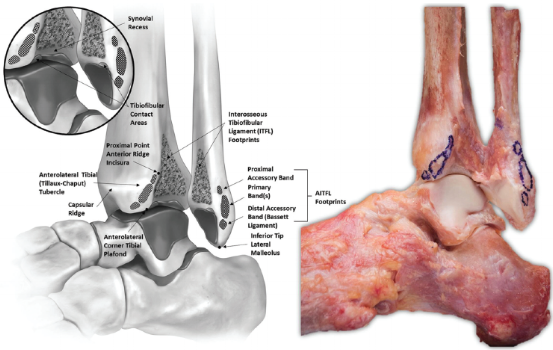
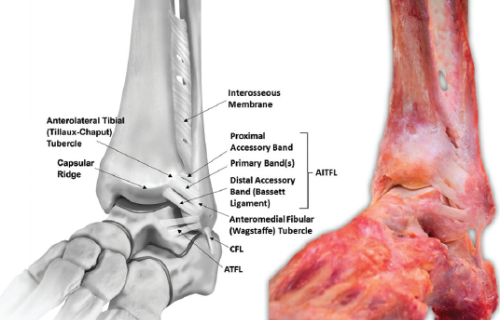
Передняя нижняя большеберцово-малоберцовая связка (AITFL) начинается от переднего бугорка дистального эпифиза большеберцовой кости (на 9.3 мм выше его нижнего края), идет косо вниз под углом 35° и прикрепляется к передней поверхности латеральной лодыжки (на 30.5 мм выше ее нижнего края). Связка состоит из 3-5 тяжей, что зависит от индивидуальной анатомии человека. В совокупности, они образуют трапецию с короткими добавочными волокнами, располагающимися проксимально, и длинными основными волокнами, залегающими дистально.
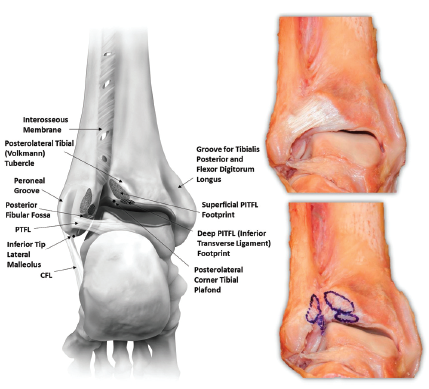
Задняя нижняя большеберцово-малоберцовая связка (PITFL) также трапециевидная. Она является продолжением межкостной мембраны, располагающейся сверху. Задняя нижняя большеберцово-малоберцовая связка состоит из 2-х частей, поверхностной и глубокой. Глубокую еще часто называют нижней поперечной большеберцово-малоберцовой связкой. Поверхностные волокна начинаются от заднелатерального бугорка дистального эпифиза большеберцовой кости (на 8 мм выше его нижнего края) и прикрепляются к задней поверхности малоберцовой кости (на 26.3 мм выше ее нижнего края). Глубокие волокна являются более плотными, места их крепления к берцовым костям имеют овальную форму.
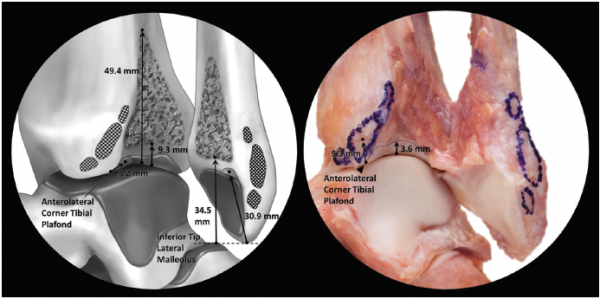
Межкостная большеберцово-малоберцовая связка (ITFL) натянута между вырезкой большеберцовой кости и медиальной поверхностью малоберцовой кости. Она состоит из коротких плотных соединительно-тканных волокон и жировой ткани. Ее верхний край располагается на 49.4 мм выше дистального эпифиза большеберцовой кости и на 70.4 мм выше нижнего края малоберцовой кости. От большеберцовой кости волокна связки идут косо вниз и прикрепляются на 34.5 мм выше нижнего края латеральной лодыжки. Межкостная большеберцово-малоберцовая связка является продолжением межкостной мембраны. Относительно ее функции существуют диаметрально противоположные мнения: некоторые считают связку несущественной, в то время как другие утверждают, что это основная связующая структура, которая имеет решающее значение в стабильности голеностопного сустава.
Диагностика и лечение
Теперь, когда мы понимаем анатомию этого региона, наше лечение должно быть более специфическим. В частности, мы должны уметь пальпировать переднюю нижнюю большеберцово-малоберцовая связку (AITFL), также как мы пальпируем таранно-малоберцовые связки: переднюю таранно-малоберцовую связку (ATFL), заднюю таранно-малоберцовую связку (PTFL) и пяточно-малоберцовую связку (CFL). Большинство физических терапевтов пальпирует только дистальный эпифиз малоберцовой кости, чтобы исключить потенциальный перелом и определить, какие таранно-малоберцовые связки травмированы. Однако, нам также необходимо проверять передне-медиальную поверхность малоберцовой кости и переднюю нижнюю большеберцово-малоберцовую связку на предмет отека и болезненности. Если есть боль в этой области, то, вероятнее всего, это растяжение связок синдесмоза и латеральной лодыжки. В этом случае, нужно прижать малоберцовую кость к большеберцовой кости и стабилизировать таранно-пяточную область. Пациент должен избегать тыльного сгибания стопы (например, во время глубоких приседаний или растяжки икроножных мышц).
На видео продемонстрировано тейпирование голеностопного сустава. Эта техника была разработана Брайаном Маллиганом. Данный вид тейпирования применяется у людей после инверсионного растяжения голеностопного сустава. Идея заключается в изменении позиционирования дистального больше-малоберцового синдесмоза, что приводит к значительному увеличению объема движений и снижению уровня боли.
Ebraheim, N. A., Taser, F., Shafiq, Q., & Yeasting, R. A. (2006). Anatomical evaluation and clinical importance of the tibiofibular syndesmosis ligaments. Surgical and Radiologic Anatomy, 28(2), 142-149.
Golano, P., Vega, J., de Leeuw, P. A. J., Malagelada, F., Manzanares, M. C., Gotzens, V., & van Dijk, C. N. (2016). Anatomy of the ankle ligaments: a pictorial essay. Knee Surgery Sports Traumatology Arthroscopy, 24(4), 944-956.
Golano, P., Vega, J., Leeuw, P. A. J., Malagelada, F., Manzanares, M. C., Gotzens, V., & van Dijk, C. N. (2010). Anatomy of the ankle ligaments: a pictorial essay. Knee Surgery Sports Traumatology Arthroscopy, 18(5), 557-569.
Hermans, J. J., Beumer, A., de Jong, T. A. W., & Kleinrensink, G. J. (2010). Anatomy of the distal tibiofibular syndesmosis in adults: a pictorial essay with a multimodality approach. Journal of anatomy, 217(6), 633-645.
Hoefnagels, E. M., Waites, M. D., Wing, I. D., Belkoff, S. M., & Swierstra, B. A. (2007). Biomechanical comparison of the interosseous tibiotibular ligament and the anterior tibiofibular ligament. Foot & ankle international, 28(5), 602-604.
Lilyquist, M., Shaw, A., Latz, K., Bogener, J., & Wentz, B. (2016). Cadaveric Analysis of the Distal Tibiofibular Syndesmosis. Foot & ankle international, 37(8), 882-890.
Lin, C. F., Gross, M. T., & Weinhold, P. (2006). Ankle syndesmosis injuries: Anatomy, biomechanics, mechanism of injury, and clinical guidelines for diagnosis and intervention. Journal of Orthopaedic & Sports Physical Therapy, 36(6), 372-384.
Williams, B. T., Ahrberg, A. B., Goldsmith, M. T., Campbell, K. J., Shirley, L., Wijdicks, C. A., . . . Clanton, T. O. (2015). Ankle Syndesmosis A Qualitative and Quantitative Anatomic Analysis. American Journal of Sports Medicine, 43(1), 88-97.
Читайте также:


