Дистрофический процесс в костной и хрящевой ткани
Дегенеративно-дистрофические заболевания позвоночника (ДДЗП) и суставов начинаются с нарушения метаболических процессов и ухудшения питания хрящевой ткани. По мере развития патологического процесса происходит старение межпозвоночных дисков (фиброзно-хрящевых образований), разделяющих позвонки. Теряется их амортизационная функция, увеличиваются нагрузки на кости, происходит деформация суставов и, как следствие, нарушение ортопедических, неврологических и висцеральных функций всего организма.
Что собой представляют ДДЗП?
Движение позвоночника в виде наклонов или поворотов происходит за счет межпозвонковых суставов, соединяющих соседние позвонки. Суставные отростки покрыты хрящевой тканью, которая смягчает трение и обеспечивает гладкое скольжение суставов. Под воздействием неблагоприятных факторов на разных уровнях позвоночного столба хрящи, называющиеся межпозвоночными дисками, начинают истончаться и утрачивать свои упруго-эластичные свойства. В результате возникают дегенеративно-дистрофические изменения позвоночника, которые являются первой причиной боли во всем теле и конечностях.
Патологические изменения костно-хрящевой ткани позвоночника и других суставов совершенно идентичны — дистрофический процесс начинается с истончения хряща. На рентгенограмме видно уменьшение высоты позвоночного диска, а у сочленений отмечается сужение суставной щели. Дегенеративно-дистрофический процесс, развивающийся в местах, где присутствуют кости и хрящевая ткань (суставы, позвоночник, ребра, симфизы) называется остеохондрозом.
Причины возникновения
Первопричиной заболевания суставов и позвоночника является общий износ, вызванный естественным процессом старения организма.
Другая причина — это неравномерное распределение нагрузок на позвоночный столб. В том месте, где чаще оказывается избыточное давление, изменение структуры хрящевых тканей начинается быстрее. Причинами остеохондроза могут послужить переохлаждение организма, резкие движения, способствующие смещению позвонков, а также следующие факторы:
- поднятие тяжелых предметов;
- генетическая предрасположенность;
- половая принадлежность;
- травмы;
- отсутствие физической активности;
- недоедание.
Виды и симптомы
В зависимости от локализации остеохондроз подразделяют на несколько видов, симптоматика которых показана в таблице:
| Вид | Симптомы |
|---|---|
| Шейный отдел | Ноющие боли в затылочной, шейной области, воротниковой зоне |
| Простреливающая боль, отдающая в лопатки, руки или затылок | |
| Болезненность при касании, напряженность мышц шеи | |
| Чувство онемения и припухлости языка | |
| Синдром позвоночной артерии, проявляющийся пульсирующей болью в затылке, висках, головокружением или шумом в голове | |
| Остеохондроз грудного отдела позвоночника | Периодические резкие боли в груди, ощущение сдавливания грудной клетки |
| Межреберная невралгия, имитирующая сердечные боли | |
| При поражении нижних позвонков периодические боли в области живота | |
| Пояснично-крестцовый отдел | Боли в пояснице, распространяющаяся на ягодицы, ноги, пах |
| Чувство онемения, подергивание мышц, покалывание | |
| Частые боли в спине, усиливающиеся при стоянии, длительной ходьбе | |
| Нарушение функциональности некоторых органов малого таза |
Диагностика дистрофических заболеваний суставов и позвоночника
Методы лечения
Основная цель комплексного консервативного лечения — это избавление пациента от боли и предупреждение дальнейшего прогрессирования дистрофического процесса в позвоночнике.
Каждому пациенту подбирается индивидуальная схема терапии с учетом тяжести заболевания, клинических проявлений, сопутствующих заболеваний и противопоказаний к терапии. Перечень методов лечения:
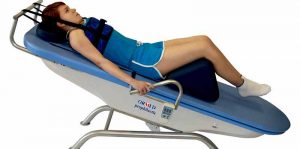
Чтобы расслабить мышцы спины, убрать небольшие грыжи, прибегают к тракции позвоночника.
- Препараты. Чтобы снять асептическое воспаление и боли назначаются НПВП, миорелаксанты, проводится блокада триггерных точек.
- Тракция. Процедуру применяют для продольной вытяжки позвоночника, при которой увеличивается расстояние между дисками и позвонками, снижается внутридисковое давление, убирается грыжевое выпячивание и снимается напряжение в мышцах.
- Воротник Шанца. Фиксирует шейный отдел, помогает восстановлению поврежденных тканей, устраняет мышечный спазм за счет теплосберегающего эффекта.
- Физиотерапевтические процедуры. Назначаются для устранения боли и отеков тканей, усиления кровотока, стимуляции мышечной фиксации. Разновидность процедуры и продолжительность сеансов зависит от состояния суставов, болезненных ощущений, возрастной категории. К таким процедурам относятся:
- УВЧ;
- дарсонвализация;
- массаж;
- парафиновые, грязевые, озокеритовые аппликации;
- диадинамотерапия и др.
- Операция. Применяется, если проблемы не устраняются консервативным лечением. При оперативном вмешательстве удаляются межпозвонковые диски, выпавшие в позвоночный канал.
При комплексной терапии немаловажная роль уделяется лечебно-профилактической физкультуре. С ее помощью удается ослабить нагрузку на межпозвонковые диски, снять мышечное напряжение, улучшить кровообращение и питание тканей. Упражнения благотворно влияют на психику пациента и существенно замедляют дальнейшие дегенеративные изменения позвоночника.
Довольно часто дегенеративно-дистрофические заболевания суставов развиваются у пожилых людей вследствие естественных возрастных изменений. В первую очередь, дегенерация затрагивает гиалиновый хрящ, после чего патологический процесс распространяется на все структурные элементы суставного сочленения. Дегенеративные изменения сопровождаются разрушениями, что провоцируют болевые ощущения и нарушение подвижности костно-хрящевых соединений.

Причины развития
Основной первопричиной, которая провоцирует дегенеративно-дистрофические изменения в суставах, являются естественные процессы, что приводят к истончению хрящевой ткани и снижению минерализации костей. Спровоцировать сложные суставные нарушения способны следующие негативные факторы:
- травмы опорно-двигательного аппарата;
- чрезмерные физические нагрузки;
- ожирение;
- генетическая предрасположенность;
- инфекционное и бактериальное поражение;
- нарушение обмена веществ и гормонального фона;
- вредные привычки;
- нарушение фосфорно-кальциевого обмена.
Виды болезней и их признаки
Существует большое количество патологий, которые сопровождаются дистрофией хряща, что провоцирует деформационные изменения в структуре кости. Начальные признаки болезни суставов проявляются болевыми ощущениями, возникновение которых провоцирует воспалительные процессы в организме. Чаще поражаются структуры крупных суставов ног, что обусловлено систематическими нагрузками на сочленения. Выделяют два основных вида патологий, которые приводят к дистрофии суставных элементов:
- дегенеративные — артрозы;
- воспалительные — артриты.
В группу входят болезни, которые характеризуются преждевременным изнашиванием и истощением суставного хряща. В более тяжелых случаях отмечается локальное поражение костной ткани. Основной причиной патологии считается нарушение регенерации клеток хряща, что приводит к потере эластичности и дисфункции ткани. В основном недуг возникает вследствие травм, чрезмерных физических нагрузок и нарушения метаболизма. Особенности поражения зависят от его места локализации.
Характеризуется дистрофическими изменениями в хряще плеча и прилагающих костях. Симптоматика деформирующего остеоартроза плечевого сустава зависит от степени поражения тканей:
- Первая. Характеризуется незначительными болевыми ощущениями в области плеча при двигательной активности, которые затихают после отдыха. Отмечается незначительно нарушение подвижности левой или правой верхней конечности, в зависимости от стороны поражения.
- Вторая. Из-за отслоения хрящевой ткани боли усиливаются, подвижность руки полностью нарушается. Начинается воспаление, что сопровождается отечностью мягких тканей, ригидностью мышц плеча в локтевом суставе.
Артроз развивается в коленном суставе. Основным фактором воздействия являются травмы, возрастные изменения и избыточный вес. В первую очередь отмечается поражение гиалинового хряща коленного сустава, после чего дегенеративные изменения затрагивают участки большеберцовой и бедренной кости. На первых стадиях развития патология сопровождается слабовыраженными болями и дискомфортом при движении. По мере прогрессирования недуга развивается нарушение подвижности в суставе, возникает хруст при ходьбе и отмечаются деформации структуры колена. Из-за снижения функциональности сочленения увеличивается нагрузка на область голеностопного сустава.
Развивается на фоне дегенерации элементов тазобедренного сустава. Симптоматика болезни зависит от степени поражения:
- Первая. Характеризуется ноющими болями при больших физических нагрузках.
- Вторая. Возрастает интенсивность болей, отмечаются деформационные суставные изменения, что провоцирует образование застойных явлений на ногах.
- Третья. Отмечаются сильные боли и нарушение подвижности, что обусловлено разрастанием соединительной ткани.
Характеризуется дегенеративными нарушениями в структуре мелких позвоночных суставов. Изначально начинается с дистрофии межпозвоночных дисков. Чаще отмечается поражение суставов шейной и поясничной области. Первым признаком патологии является болевой синдром, что возникает на фоне нарушения кровообращения и ущемления нервов. Далее появляются признаки воспаления, к которым относится нарушение подвижности, отечность и гиперемия тканей. В зависимости от локализации патологии боли могут отдавать в верхние и нижние конечности, и провоцировать мигрени.
Спровоцировать дегенеративно-дистрофические нарушения способны различные формы артритов, которые возникают на фоне инфекционного, бактериального, грибкового и аллергического поражения. Сложные деформации в суставных сочленениях могут спровоцировать аутоиммунные нарушения, которые характерны для ревматоидного артрита. Патологии этой группы сопровождаются следующими симптомами:
- боли в суставах;
- нарушение подвижности;
- отечность и гиперемия кожных покровов;
- артралгия;
- деформации костно-хрящевой ткани;
- интоксикация организма.
Спровоцировать дегенеративные патологии в сочленениях способны не только патологии, но и синдромы. Например, синдром Рейтера характеризуется поражением мочеполовой системы, слизистых глаз и структуры суставов. В основном поражает людей с генетической предрасположенностью на фоне агрессивности хламидийной инфекции. Сопровождается симптоматикой, характерной для артритов. А также дистрофию в суставах позвоночника способна вызвать болезнь Бехтерева, что сопровождается системными поражениями костной структуры.
Дегенеративные и некротические изменения в костных тканях развиваются на фоне остеохондропатии, что поражают детей и приводят к суставным деформациям.
Диагностика дегенеративно-дистрофических заболеваний суставов
Для постановки диагноза врач собирает анамнез и проводит осмотр пораженных сочленений. При необходимости проводятся анализы на наличие болезнетворных организмов. Далее назначаются исследования, показанные в таблице:
| Процедура | Результат |
| Биохимия крови | Определяет присутствие воспаления |
| Рентгенография | Диагностирует очаговые проявления дегенерации тканей |
| МРТ и КТ | Устанавливают структурные изменения в элементах сочленений |
Как проходит лечение?

Что такое остеофиты, знают немногие, а между тем эти вредоносные новообразования являются спутниками таких серьезных заболеваний опорно-двигательного аппарата, как артрит, артроз , спондилез и печально известная пяточная шпора. До недавнего времени считалось, что справиться с данной проблемой можно исключительно хирургическим путем. Однако уже сейчас есть средства, способные не просто освободить человека от этих губительных оков, но и заставить их работать на благо организма.
Что такое остеофиты?
Остеофиты – новообразования на поверхности костей или в полости суставов. Это физиологическая аномалия, поскольку кости по своей природе способны лишь обновляться и восстанавливаться после повреждений, а растут они исключительно по мере взросления человека. Соответственно последствиями такого незапланированного роста становится ограничение подвижности, а также характерная болевая симптоматика.
Снаружи остеофиты обычно проявляются в виде заметных утолщений, а на рентгеновских снимках выглядят еще более устрашающе, имея форму шипов или крюков. Впрочем, к тому моменту, когда человек обращается за медицинской помощью, консервативные методы лечения оказываются уже малоэффективны, и может потребоваться хирургическое вмешательство.
В лучшем случае это может быть относительно безобидная пяточная шпора. И совсем другое дело, когда остеофиты образуются на позвоночнике, либо еще хуже – внутри суставной капсулы. В последнем случае операция производится только в том случае, когда хрящевая ткань практически полностью замещается костной, и надежды спасти здоровый сустав уже не осталось.
Как классифицируют остеофиты?
Остеофиты классифицируют по нескольким основным критериям:
- по причине образования,
- по форме,
- по месту расположения,
- по строению.
Поскольку причины образования остеофитов до сих пор вызывают споры в научных кругах, выделяют еще один уровень классификации. Бывают такие виды наростов:
- посттравматические;
- эндокринные (вызваны нарушением обменных процессов);
- периостальные (образующиеся вследствие воспалительного процесса в надкостнице);
- дегенеративно-дистрофические (предположительно образуются по причине развития артроза суставов верхних и нижних конечностей);
- массивные (формируются по вине злокачественных опухолей и метастазов в костях).
Остеофиты могут быть самых причудливых: от уже описанных шипов и крючьев до гребней. При этом множественные наросты способны коренным образом изменить форму позвоночного столба, однако подобная метаморфоза является вынужденной защитной реакцией организма
Чаще всего остеофиты образуются в области шейного, грудного и поясничного отдела позвоночника, а также в тазобедренных, локтевых и коленных суставах. Также весьма распространены костные наросты в области голеностопного сустава и пяточной кости. Последние в обиходной речи именуются пяточными шпорами. Реже костные наросты формируются на ребрах и ключице.
По строению остеофиты делятся на:
- костные компактные (образуются на поверхности костей);
- костные губчатые (формируются из губчатых костей области запястий, плюсны, грудины и позвоночника);
- костно-хрящевые (разрастаются в полости крупных суставов, где постепенно замещают собой хрящевую ткань);
- метапластические (образуются вследствие нарушения регенеративных свойств костей, а также по вине серьезных травм или инфекций).
Почему образуются остеофиты?
Дать однозначный ответ на вопрос, почему образуются остеофиты, довольно сложно. Среди причин, которые могут способствовать их появлению, обычно принято называть:
- спортивные, бытовые и производственные перегрузки организма;
- разного рода травмы: переломы , разрывы связок и другие;
- нарушение обменных процессов в организме;
- хронические заболевания органов опорно-двигательной системы (например, плоскостопие);
- избыточный вес;
- сидячий образ жизни, ухудшающий питание костей и суставов;
- эндокринные заболевания;
- онкологические заболевания, дающие метастазы в костную ткань;
- генетическая предрасположенность.
Защитники или разрушители – чем в действительности являются остеофиты?
На основе вышеперечисленных факторов риска ученые выдвигают несколько теорий о происхождении костных новообразований. Согласно одной из них остеофиты являются некой защитной реакцией организма на серьезные травмы или патологические процессы. В частности это аргументируется тем, что так называемая пяточная шпора очень часто образуется вследствие воспалительно-дегенеративного процесса в ахиллесовом сухожилии. Чтобы минимизировать нагрузку на поврежденную связку и защитить травмированную область организм запускает процесс образование толстого хряща. Последний со временем обызвествляется, образуя остеофиты.
Как бы парадоксально это не звучало, но дарованная человеку природой гибкость является биологической аномалией. Поэтому за возможность ходить прямо мы расплачиваемся многочисленными заболеваниями позвоночника. С годами межпозвоночные диски истончаются, и организм вынужден включать защитные механизмы, чтобы не допустить повреждения нервных окончаний.
В этой связи остеофиты, образующиеся в позвоночнике, выполняют роль маленьких, но очень цепких якорей, помогая держать спину в строго вертикальном положении. Неудивительно, что ближе к 60-70 годам остеофиты в позвоночнике есть почти у каждого. Это помогает избежать радикулита и других серьезных патологий, однако согнуться, как молодости, уже не получится.
Схожие функции, по мнению сторонников данной теории, остеофиты выполняют и внутри сустава. Как известно, при серьезном износе хрящевой ткани, который наблюдается при артрозе, возникает угроза последующей деструкции костей. Остановить этот губительный для суставов процесс организм пытается путем замещения разрушенных хрящей новообразованной костной тканью . То есть, остеофиты в данном случае выполняют роль пресловутой палки в колесе – ограничивают подвижность поврежденного сустава, тем самым предотвращая его полное разрушение.
Так это или нет в действительности – сказать однозначно нельзя. Однако даже те, кто считают остеофиты не врагами, а защитниками организма, вынуждены признать: пусть угрозы жизни эти новообразования и не представляют, однако качество ее снижают в разы.
Согласно другой, не менее популярной теории, остеофиты являются побочными продуктами ухудшенного метаболизма. В частности, при нарушении обмена кальция соли этого минерала откладываются в крови, мягких тканях и полости суставов, со временем трансформируясь в различные образования. Так, в крови появляются атеросклеротические бляшки, в почках – камни, а в суставах – остеофиты. Последние, предположительно, и являются виновниками разрушения суставного аппарата.
Пытаясь избавиться от невостребованного костями кальция , организм вынужден задействовать дополнительные маршруты для его вывода, в том числе, соединительные ткани. Так, балластный кальций проникает в сустав, провоцируя сначала развитие воспалительного процесса (артрита), а впоследствии разрушение хряща (артроза).
Как выявить остеофиты?
Выявить остеофиты на ранних этапах без специального исследования очень непросто. Как правило, характерная симптоматика начинает проявляться, когда костные наросты достигают уже достаточно больших размеров, вызывая определенный дискомфорт.
Заподозрить наличие остеофитов можно по следующим признакам:
- боли в пояснице при сгибании-разгибании,
- онемение нижних конечностей (когда остеофиты начинают сдавливать спинной мозг),
- нарушение мочеиспускания и деятельности органов желудочно-кишечного тракта (по той же причине),
- невозможность принять правильную осанку,
- нарушение подвижности сустава,
- боль при сгибании конечности,
- боль в стопе, возникающая при длительной ходьбе или стоянии,
- невозможность опереться на полную стопу из-за боли в пятке.
При наличии остеофитов в области шейного отдела позвоночника могут наблюдаться следующие симптомы:
- боль и скованность в шее при повороте головы,
- головокружение,
- шум или звон в ушах,
- тупая боль в затылке, переходящая на руки,
- ухудшение зрения.
В клинических условиях остеофиты выявляются с помощью рентгеновских снимков, компьютерной томографии или магнитно-резонансной терапии. Для составления более полной картины зачастую применяется сразу несколько видов исследований. Это помогает определить размер и местоположение вредоносного образования, а также состояние окружающих его тканей.
Профилактика остеофитов
Профилактика остеофитов заключается в соблюдении следующих важных правил.
- Вести активный образ жизни. Умеренные, но регулярные физические нагрузки – надежное оружие в борьбе с остеофитами.
- Правильно и своевременно питаться, обогащая свой рацион необходимыми витаминами и минералами.
- Отказаться от вредных привычек. Курение, злоупотребление алкоголем или прием наркотических средств нарушают естественное течение обменных процессов.
- Контролировать свой вес.
- Следить за осанкой.
- Спать на ортопедических матрацах.
- Тем, кто в силу своей профессии вынужден вести сидячий образ жизни, настоятельно рекомендуется каждый час разминать шею и спину. Кроме того, необходимо время от времени устраивать легкую зарядку, чтобы привести мышцы в тонус.
Лечение остеофитов
Лечение остеофитов может осуществляться как консервативными, так операционными методами. Хирургическое вмешательство, хотя и считается единственной эффективной мерой избавления от костных аномалий, применяется гораздо реже. Так остеофиты позвоночника удаляют в тех случаях, когда они представляют реальную угрозу целостности спинного мозга.
Пяточные шпоры срезают, когда медикаментозное лечение оказывается бессильно, и пациент уже не может полостью опираться на стопу. И, наконец, остеофиты в хрящевой ткани удаляют, как правило, при эндопротезировании, когда отслуживший свое сустав заменяют искусственным.
Консервативное лечение остеофитов заключается в устранении болевых симптомов, снятии воспаления и предотвращении разрастания вредоносных образований. Для этих целей применяют обезболивающие и противовоспалительные средства, а также хондропротекторы, призванные восстановить целостность поврежденных хрящевых тканей. Медикаментозное лечение остеофитов проводится курсами и, чаще всего, в течение всей жизни пациента.
Для купирования болей при пяточных шпорах иногда также применяется гормональная терапия. Впрочем, данный метод сейчас используется довольно редко. Доказано, что прием подобных препаратов повышает риск разрыва ахиллесова сухожилия. Не говоря уже о множестве серьезных побочных эффектов , возникающих при таком лечении.
Еще более сомнительным представляется терапия кальцийсодержащими средствами. Как уже говорилось выше, именно нарушение обмена кальция многие современные исследователи считают ключевым фактором, провоцирующим возникновение остеофитов. Поэтому дополнительное потребление кальция способно лишь усугубить состояние больного.
Помимо вышеперечисленных средств для лечения остеофитов также применяются ЛФК, мануальная и ультразвуковая терапия, массаж, электрофорез, иглоукалывание и ряд других физиотерапевтических методов. Они помогают устранить болевые симптомы, снять отеки и воспаления, а также восстановить кровоток в поврежденных тканях.
Отдельно следует рассказать о нетрадиционных средствах лечения остеофитов. Многие из них, например, хвойные ванны, компрессы из яблочного уксуса с медом или отвар из ягод боярышника для внутреннего приема действительно способны уменьшить болевую симптоматику и убрать отеки. Однако устранить костные новообразования таким образом невозможно.
Можно ли избавиться от остеофитов без операции?
Можно ли избавиться от остеофитов без операции? Над этой непростой задачей ученые всего мира бьются уже многие годы. В настоящее время для этих целей применяется ударно-волновая терапия, с помощью которой также дробят камни в почках. Под ее воздействием вредоносные новообразования размягчаются, и тем самым создаются условия для их дальнейшей утилизации.
Однако нужно понимать, что процесс этот осуществляется далеко не сразу. На полное избавление от остеофитов могут уйти многие месяцы. Плюс ко всему требуется восстановить механизмы перераспределения освобожденного кальция, чтобы он вновь не осел в организме мертвым грузом.
Надежным средством для достижения этих целей является натуральный препарат Остео-Вит D3, в состав которого входит трутневый гомогенат – природный анаболик и регулятор обменных процессов. Прием данной биодобавки поможет скорректировать естественный гормональный фон организма и помочь кальцию из крови, суставов и мягких тканей добраться до единственно верного пункта назначения – костной ткани.
К тому же нельзя забывать, что остеофиты – это патология хронического характера, устранение которой еще не гарантирует защиты от ее повторного появления. В этой связи профилактические меры столь же важны, как и терапевтические процедуры. Если говорить непосредственно о пяточной шпоре, то здесь специалисты рекомендуют уделять внимание укреплению связочного аппарата. А достичь этого можно путем обеспечения соединительных тканей необходимыми питательными веществами.
Для дополнительной поддержки суставов можно также порекомендовать природный хондропротектор Одуванчик П, способствующий восстановлению хрящевой ткани путем стимуляции роста ее главных производителей – клеток хондроцитов. Принимать данную биодобавку лучше в комплексе с препаратом Дигидрокверцетин Плюс, улучшающим кровоснабжение и питание органов опорно-двигательного аппарата.

- Причины возникновения и локализация
- Классификация
- Диагностика
- Остеофиты позвоночника
- Остеофиты стопы
- Остеофиты крупных суставов (коленного, локтевого, плечевого, тазобедренного)
- Чем опасна патология
- Профилактика
- Видео по теме
Остеофиты – это единичные или множественные разрастания костной ткани. Такое образование иногда никак не беспокоит человека и выявляется случайно при рентгенологическом исследовании. В других же случаях остеофиты причиняют сильную боль и существенно ограничивают двигательную активность.
Причины возникновения и локализация
Остеофиты не самостоятельные заболевания, а являются компенсаторной реакцией организма. Костная ткань начинает разрастаться вследствие разрушения надкостницы или хрящевой ткани. Причиной разрушения могут стать:
- Дегенеративные процессы в костной и хрящевой ткани (остеоартроз, остеохондроз, спондилез).
- Травмы (переломы, трещины, сильные ушибы надкостницы).
- Нарушения обмена веществ (сахарный диабет, акромегалия).
- Воспаления костной ткани при инфекционных заболеваниях (остеомиелит, туберкулез, бруцеллез и другие).
- Аутоиммунные процессы (ревматоидный артрит).
- Длительная чрезмерная нагрузка на суставы (избыточный вес, занятия спортом, физический труд, нарушенная осанка, плоскостопие).
- Метастазы в кости. Чаще всего это встречается при опухолях молочной железы или простаты.
- Опухоли с первичной локализацией в кости.
Большинство пациентов с остеофитами – люди пожилого возраста, так как наиболее частой причиной возникновения разрастаний являются дегенеративные изменения. У молодых людей и детей остеофиты появляются вследствие воспалительных процессов (инфекционных или аутоиммунных). Разрастание костной ткани может возникнуть:
- На самой кости.
- В полости крупных и мелких суставов конечностей.
- В околосуставных тканях.
- На стопе.
- В любом отделе позвоночника.
Классификация
По строению остеофиты могут быть костно-хрящевыми, костными губчатыми, костными компактными и метапластическими.
Этот вид разрастаний появляется при деформации и разрушении хрящей, покрывающих костные поверхности. Чаще всего это происходит при постоянной повышенной нагрузке на сустав или вследствие дегенеративных изменений. Костно-хрящевые остеофиты обычно образуются в крупных суставах, несущих максимальную нагрузку (коленный, тазобедренный)
Являются производными компактного вещества кости. Компактное вещество расположено снаружи кости, является очень прочным и обеспечивает способность выдерживать большие нагрузки. Костные компактные остеофиты наиболее часто встречаются на концевых участках трубчатых костей.
Губчатая ткань кости является наиболее легкой и имеет ячеистую структуру. В губчатом веществе содержится красный костный мозг, который выполняет функцию образования клеток крови. Этот вид остеофитов может образоваться в любом участке трубчатых и губчатых костей.
Эти разрастания появляются, когда в кости происходит замена одного типа костных клеток на другой. Чаще всего такие остеофиты возникают как результат воспалительного или инфекционного процесса в костях или суставах.
Диагностика
Диагностика не представляет сложностей. Даже небольшие костные разрастания хорошо видны на рентгене. Для того, чтобы оценить состояние окружающих мягких тканей сосудистого или нервного пучка, полости сустава, врач может назначить магнитно-резонансную томографию (МРТ).
Остеофиты позвоночника
Наиболее часто остеофиты появляются вследствие дегенеративно – дистрофических процессов у людей старше 55 лет. Наросты могут появиться в любом отделе позвоночника, но чаще возникают в поясничном и шейном сегменте. В зависимости от того, на каком участке тела позвонка появляются костные разрастания, выделяют следующие виды остеофитов:
- Передние. Образуются на передней стенке позвонка и редко вызывают болевые ощущения.
- Задние. При образовании нароста на дорзальной стенке, возможен интенсивный болевой синдром, так как происходит сдавление нервных корешков.
- Переднебоковые. Возникают на тех позвонках, которые поддаются сдавлению наиболее сильно.
- Заднебоковые. Наиболее часто встречаются в шейном отделе позвоночника.
Симптомы не являются специфическими и сходны с другими заболеваниями позвоночника. Признаки появления разрастаний зависят от того в каком отделе позвоночника они появились, но общим является то, что боли усиливаются при физической нагрузке, а облегчаются отдыхом.
Неприятные симптомы появляются тогда, когда костное разрастание начинает сдавливать нервные корешки. Наиболее часто наблюдаются:
- Головокружение, потеря координации движения.
- Боли в затылочной части головы, которые могут отдавать в плечо.
- Ограничение движения и боль при поворотах головы.
- Снижение остроты зрения.
- Шум в ушах.
Грудной отдел позвоночника отличается тем, что движения в нем достаточно ограниченные. Из-за этого костные наросты долго могут не давать о себе знать и выявляться уже при значительном сдавлении нервных корешков. В этих случаях появляется значительное снижение двигательной функции, вплоть до полного отсутствия. В грудном отделе чаще всего появляются краевые остеофиты тел позвонков.
Позвонки поясничного отдела несут значительную нагрузку, и остеофиты появляются там достаточно часто. Признаками их возникновения могут служить:
- Тупая боль в нижней части спины, усиливающаяся при ходьбе или длительном нахождении в положении сидя.
- Боль может отдавать в ягодицу и бедро.
- Снижение чувствительности в конечностях, чувство онемения.
- При значительном сдавлении нервных корешков, отвечающих за работу органов малого таза, наблюдается нарушение функций мочевого пузыря и кишечника.
При возникновении костных разрастаний применяют в основном консервативное лечение, но если снять боль и восстановить функции не удается, то прибегают к операции. Важно помнить, что все методы лечения в данном случае являются симптоматическими, то есть воздействуют не на причину, а на последствия заболевания.
Основной задачей лечения является избавление от болевых ощущений. Это достигается применением обезболивающих и противовоспалительных средств. Препараты могут назначаться в виде таблеток, уколов, мазей или гелей для местного применения. Наиболее часто рекомендуются такие лекарственные средства, как Диклофенак, Индометацин, Нимесулид.
Если таким образом купировать боль не удается, то врач может ввести в сустав глококортикостероиды (Дипроспан, Кеналог). Как правило, эти препараты оказывают быстрое обезболивающее действие. После стихания острого периода хороший эффект достигается при помощи физиотерапевтических процедур: электрофорез с Новокаином, ультразвуковая терапия, иглорефлексотерапия, массаж.
Показанием к оперативному вмешательству служит выраженная компрессия (сдавление) нервных корешков или спинного мозга. В этих случаях консервативные методы не приносят эффекта. В ходе операции врач может удалить дугу позвонка (или нескольких позвонков), пораженного остеофитом.

Остеофиты стопы
Лечить остеофиты стопы нужно комплексно. Применяют:
- Медикаментозные средства для снятия боли и воспаления (препараты группы нестероидных противовоспалительных средств).
- Физиотерапию (магнитотерапия, лазеротерапия, электрофорез).
- Массаж.
Лечить пяточную шпору можно и с помощью народных методов, но предварительно необходимо проконсультироваться с врачом. Полностью избавиться от остеофита невозможно, но устранить боль и воспаление вполне реально. Хирургический метод применяют редко, только когда из-за выраженной боли и деформации стопы пациент не может передвигаться самостоятельно. В ходе операции нарост удаляют вместе с окружающими мягкими тканями.
Остеофиты крупных суставов (коленного, локтевого, плечевого, тазобедренного)
Как и при любой другой локализации, остеофиты на начальной стадии не дают клинических проявлений. Одним из первых признаков начинающегося неблагополучия является появление характерного хруста в суставах при сгибании-разгибании. В дальнейшем могут появиться умеренные тупые боли после значительной физической нагрузки.
Если не начать лечить сустав, то симптоматика будет нарастать. Боли становятся более интенсивные и длительные, не снимаются отдыхом. Появляется отечность сустава. Снижается объем движения. Чаще всего остеофитами поражаются боковые поверхности суставов и околосуставные ткани.
На ранних стадиях лечебная терапия включает нестероидные противовоспалительные препараты в виде мазей, согревающие компрессы, физиопроцедуры и лечебную гимнастику. Если этот момент упустить, то врач назначает обезболивающие препараты в таблетках или уколах. На поздних стадиях лечение остеофитов консервативным путем эффекта не дает и показано оперативное вмешательство:
- Артроскопия. Это малоинвазивная операция, позволяющая удалить костные наросты.
- Эндопротезирование. При выраженном нарушении функции, сустав заменяют эндопротезом. Эти методы применимы для тазобедренного и коленного суставов.
Чем опасна патология
Шиповидные наросты, увеличиваясь в размерах, травмируют окружающие анатомические структуры. Если это мягкие ткани, то нарушается их питание и возникает воспалительный процесс. Если же остеофиты начинают давить на нервные окончания, то возникает болевой синдром, значительно ухудшающий качество жизни человека. Особенно опасно сдавление нервных корешков, отходящих от спинного мозга.
Профилактика
Так как бороться с уже появившимися костными наростами весьма трудно, а полностью вылечить заболевание возможно только на самых ранних стадиях, то о профилактике есть смысл задуматься как можно раньше.
Для того чтобы свести к минимуму риск появления остеофитов, необходимо устранить все возможные факторы риска:
- Избавиться от лишних килограммов.
- Избегать чрезмерных нагрузок на суставы и позвоночник.
- Отказаться от вредных привычек.
- Регулярно проходить профилактические осмотры и лечить сопутствующие заболевания.
Регулярные физические нагрузки – обязательное условие сохранения здоровья суставов.
Правильное питание не только поможет нормализовать вес за счет ограничения быстрых углеводов и в меньшей степени жиров, но и насытить организм полезными веществами:
- Омега -3 полиненасыщенные жирные кислоты (рыба, льняное масло).
- Минералы, в первую очередь кальций, магний, цинк, фосфор. Для этого в рационе должен быть творог, сыр, морепродукты.
- Антиоксиданты (фрукты, овощи).
После 40 лет есть смысл принимать эти вещества дополнительно, так как получить все, что необходимо из продуктов питания, практически невозможно.
Хондропротекторы – вещества, защищающие и восстанавливающие хрящевую ткань. Современная медицина рекомендует профилактический прием этих препаратов людям старше 40 лет, а при наличии заболеваний опорно-двигательного аппарата еще раньше.
Дело в том, что полноценное питание хрящевая ткань получает во время нагрузки. Поэтому крайне важно начать делать специальную гимнастику для суставов, больше ходить пешком, плавать, чаще бывать на свежем воздухе. Таким образом, остеофиты нуждаются в лечении и контроле динамики роста. При своевременной диагностике и выполнений всех рекомендаций врача вполне возможно избежать хирургического вмешательства.
Читайте также:


