Для лимфаденопатии при инфекционном мононуклеозе верно
Генерализованные лимфаденопатии В статье рассмотрены заболевания, которые являются причиной генерализованных лимфаденопатий: инфекционный мононуклеоз; инфекционно-аллергические формы псевдотуберкулеза и генерализованные формы кишечного иерсиниоза; В19 парвовирусная инфекция; листериоз; токсоплазмоз; корь и краснуха; лейшманиоз; бруцеллез; сифилис; хронические вирусные гепатиты.
Наиболее типичной инфекцией с генерализованной лимфаденопатией является инфекционный мононуклеоз. Чаще всего заболевание диагностируют у лиц младшего возраста. Возможное его течение в острой, затяжной и хронической формах. Острый инфекционный мононуклеоз характеризуется лихорадкой, лимфаденопатией, болью в горле и появлением в гемограмме лимфомоноцитоза и атипичных мононуклеаров. Длительность лихорадки – до 1 мес и более. Как правило больные достаточно хорошо ее переносят, лихорадка не сопровождается ознобом и потоотделением. Лимфаденопатия является одним из наиболее типичных признаков болезни, она появляется раньше, а проходит позже других патологических проявлений. Сначала увеличиваются в размерах (в виде гирлянды) шейные лимфатические узлы вдоль m. sternocleidomastoideus, диаметр которых может достигать 5-7 см (рис. 1).
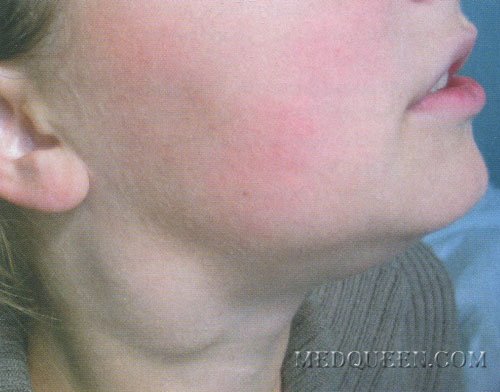
Рис. 1. Диагноз – инфекционный мононуклеоз, период разгара. Шейный и подчелюстной лимфаденит
В 10-20% случаев заболевание характеризуется кожными высыпаниями, которые могут быть разнообразными – уртикарным, пятнистым, геморрогическим. Значительно чаще (в 25-50% случаев) в сравнении с экзантемой наблюдается энантема на мягком небе. Экзентема при инфекционном мононуклеозе является не столько одним из его клинических проявлений, сколько осложнение вследствие применения препаратов, прежде всего полусинтетических пенициллинов и цефалоспоринов. В значительном количестве больных с экзантемой, которым назначали препараты группы ампициллина, высыпания имели макулопапулезный (кореобразный) характер с типичной для кори этапностью высыпаний, длительностью от 3 до 5 дней с дальнейшей регрессией и шелушением кожи. В некоторых случаях могут отмечаться и геморрагические элементы, чаще всего в виде петехий.
Практически у всех пациентов в период разгара заболевания (2-3-я неделя) наблюдается увеличение печени и селезенки, достаточно часто (в 5-25% случаев) возникает незначительная желтуха. Повышение активности аминотрансферазы выявляют у большинства больных.
Гематологические изменения при инфекционном мононуклеозе очень специфические, поэтому по данным общего анализа крови можно быстро установить диагноз.
Результаты исследований, проведенных в последние годы, подтвердили, что инфекционный мононуклеоз является полиэтиологическим заболеванием. Кроме традиционно признанного вируса Эпштейн-Барр как его этиологического фактора, доказана роль и других возбудителей, прежде всего представителей семейства герпесвирусов – ЦМВ и герпесвирусов 6-8-го типов. Мононуклеозный синдром является одним из самых частых вариантов манифестации ВИЧ-инфекции, поэтому требует обязательного динамического наблюдения за такими больными. На поздних стадиях заболевания причиной лимфаденопатии могут быть также сопутствующие грибковая или микабактериальная инфекция, саркома Капоши и лимфома, собственно говоря, большинство оппортунистических инфекции.
Генерализованная лимфаденопатия является важным проявлением инфекционно-аллергической формы псевдотуберкулеза и генерализованной формы кишечного иерсиниоза – двух чрезвычайно похожих между собой заболеваний, которые вызывают подобные возбудители семейства иерсиний. Дифференциальная диагностика этих двух нозологий сложная, на клиническом уровне возможна только в классических случаях прежде всего за счет разного характера высыпаний.
Листериоз – сапронозная инфекция с пищевым (реже контактным от животных) путем заражения. У человека болезнь может протекать в железистой, гастроэнтерической, нервной (менингит, менингоэнцефалит) и септической формах. Лимфаденопатия является характерным синдромом наиболее распространенной – железистой – формы заболевания, течение которого имеет два варианта: ангинозно-железистый и глазно-железистый. Первый вариант отличается повышением температуры тела, интоксикацией, тонзиллитом (язвенно-некротическим или пленочный), увеличением и болезненностью подчелюстных, реже шейных и подмышечных лимфоузлов, увеличением печени и селезенки. Период лихорадки длится 5-7 дней, заболевание напоминает инфекционный мононуклеоз (в гемограмме отмечается моноцитоз). Некоторые авторы отдельно выделяют железисто- септический вариант заболевания, при котором объединяются тонзиллит, гепатоспленомегалия, длительная лихорадка гектического типа, выраженная интоксикация, генерализованная лимфаденопатия и экзантема.
Для глазно-железистого варианта типичным является односторонний гнойный конъюнктивит с выраженным отеком век и сужения глазной щели. На переходной складке конъюнктивы появляется узелковая сыпь. Снижается острота зрения, увеличиваются и становятся болезненными околоушные и подчелюстные лимфоузлы с соответствующей пораженной стороны.
Токсоплазмоз – зоонозное протонозное заболевание, которое характеризуется хроническим течением, полиморфизмом клинических проявлений, преимущественным поражением ЦНС, органов зрения, иногда печени и легких. Источником инфекции служат представители семейства кошачьих. Заболевание является иммунозависимым, практически у всех зараженных лиц протекает бессимптомно. Течение острого токсоплазмоза имеет вид лихорадочного самоликвидного заболевания с полиаденопатией. Диагноз установить практически невозможно из-за отсутствия специфических симптомов. При хроническом токсоплазмозе возникают вышеуказанные основные клинические симптомы, а также гепатолиенальный синдром и субфебрилитет. Однако именно хронический токсоплазмоз имеет наименьшее значение в патологии человека, за исключением оппортунистической патологии при ВИЧ-инфекции, при которой он приобретает черты СПИД-маркерной инфекции с необычными и очень специфическими проявлениями – токсоплазмозный энцефалит или абсцесс мозга. При хроническом течении у иммунокомпетентных лиц лимфоузлы одиночные, их диаметр редко превышает 3 см, они не болезненные и не гноятся. Частота обнаружения увеличенных групп лимфатических узлов у больных имеет следующую последовательность: шейные – затылочные – подключичные – подмышечные – паховые.
Полиаденопатия, которая развивается у больных корью и краснухой, объединяется со специфическим высыпанием (макулезным и макуло-папулезным) и сроками его появления: в 1-е сутки при краснухе, на 3-4-е сутки – при кори. Чаще развивается шейный, подчелюстной лимфаденит, а также специфический и обязательный при краснухе – затылочный (рис. 2). Следует отметить, что краснуха может протекать вообще без высыпаний, но с обязательным увеличением затылочных лимфатических узлов.
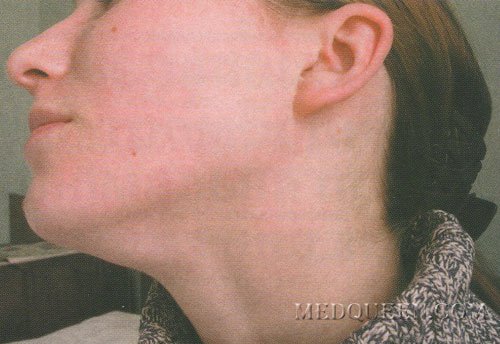
Рис. 2. Краснуха, период разгара. Увеличенные подчелюстные и затылочные лимфатические узлы
Актуальным на протяжение последнего десятилетия стал лейшманиоз – кожный и особенно висцеральный, который регулярно завозят трудовые мигранты и другие группы населения даже из стран Западной Европы (Португалия, Испания, Италия).
Лейшманиозы – группа протозойных заболеваний, которые передаются человеку через укусы москитов. Кожные формы заболевания характеризуются развитием первичного аффекта (папула-язва), не редко лимфангитом, лимфаденитом и генерализованным высыпанием. Возможно развитие геморрагического синдрома, язвенно-некротического поражения ротоглотки. Характерным симптомом является значительное увеличение размеров печени и селезенки. Заболевание приобретает рецидивное течение. Длительность приступов лихорадки и периодов ремиссии – от нескольких суток до нескольких месяцев.
Значительно серьезное течение имеет висцеральная форма. При висцеральном лейшманиозе поражаются органы ретикулоэндотелиальной системы (костный мозг, печень, селезенка, лимфатические узлы). В этих органах развиваются некротические и дегенеративные процесс, разрастается соединительная ткань. Характерная полиаденопатия, которая длительное время сохраняется без тенденции к самоликвидаци. Обнаруживают анемию, лейкопению, агранулоцитоз, тромбоцитопению и увеличенное СОЭ. Без специфического лечения больные часто умирают.
Типичными для заболевания являются поражение опорно-двигательного аппарата (полиартрит, периартрит, параартрит и др.), позвоночника, миозит, нарушение функции центральной нервной системы (миелит, менингит, энцефалит), половой системы (орхит у мужчин, сальпингит, метрит, эндометрит – у женщин), глаз (ирит, хориоретинит, кератит и др.). Характерным является увеличение всех групп лимфатических узлов (некоторые из них чувствительны при пальпации) и гепатолиенальный синдром.
Лимфатические узлы не увеличиваются во время длительного течения и последующих обострений. С течением времени увеличивается количество пораженных лимфоузлов, которые умножаются по мере прогрессирования заболевания, сначала это основные регионарные лимфатические узлы с дальнейшим присоединением новых групп периферических лимфоузлов – кубитальных, подколенных, на кистях и стопах. Их пальпируют в виде цепочек или четок размером 3-5 мм, они малоболезненные или вообще безболезненные, с четкими границами, подвижные. Их размеры могут уменьшаться только благодаря адекватному антибактериальному лечени.
При сифилисе генерализованная лимфаденопатия возникает во II стадии (шанкр при этом отсутствует). Имеются кожные проявления на туловище или лице (корона Венеры и др.), позитивные серологические реакции (Вассермана и др.).
Полиаденопатия может сопровождать такие паразитарные заболевания, как микрофиляриоз и токсокароз.
Полиаденопатия может быть одним из разнообразных внепеченочных проявлений хронических гепатитов (чаще хронического гепатита С). У таких больных преобладают признаки поражения печени (увеличение размеров печени, повышение ее плотности, увеличение лимфоузлов в воротах печени, желтуха и др.).
[youtube.player]Лимфаденопатия при инфекционном мононуклеозе
Наиболее типичной инфекцией с генерализованной лимфаденопатией является инфекционный мононуклеоз. Чаще всего заболевание диагностируют у лиц младшего возраста. Возможное его течение в острой, затяжной и хронической формах. Острый инфекционный мононуклеоз характеризуется лихорадкой, лимфаденопатией, болью в горле и появлением в гемограмме лимфомоноцитоза и атипичных мононуклеаров. Длительность лихорадки – до 1 мес и более. Как правило больные достаточно хорошо ее переносят, лихорадка не сопровождается ознобом и потоотделением. Лимфаденопатия является одним из наиболее типичных признаков болезни, она появляется раньше, а проходит позже других патологических проявлений. Сначала увеличиваются в размерах (в виде гирлянды) шейные лимфатические узлы вдоль m. sternocleidomastoideus, диаметр которых может достигать 5-7 см (рис. 1).
Рис. 1. Диагноз – инфекционный мононуклеоз, период разгара. Шейный и подчелюстной лимфаденит
В 10-20% случаев заболевание характеризуется кожными высыпаниями, которые могут быть разнообразными – уртикарным, пятнистым, геморрогическим. Значительно чаще (в 25-50% случаев) в сравнении с экзантемой наблюдается энантема на мягком небе. Экзентема при инфекционном мононуклеозе является не столько одним из его клинических проявлений, сколько осложнение вследствие применения препаратов, прежде всего полусинтетических пенициллинов и цефалоспоринов. В значительном количестве больных с экзантемой, которым назначали препараты группы ампициллина, высыпания имели макулопапулезный (кореобразный) характер с типичной для кори этапностью высыпаний, длительностью от 3 до 5 дней с дальнейшей регрессией и шелушением кожи. В некоторых случаях могут отмечаться и геморрагические элементы, чаще всего в виде петехий.
Практически у всех пациентов в период разгара заболевания (2-3-я неделя) наблюдается увеличение печени и селезенки, достаточно часто (в 5-25% случаев) возникает незначительная желтуха. Повышение активности аминотрансферазы выявляют у большинства больных.
Гематологические изменения при инфекционном мононуклеозе очень специфические, поэтому по данным общего анализа крови можно быстро установить диагноз.
Результаты исследований, проведенных в последние годы, подтвердили, что инфекционный мононуклеоз является полиэтиологическим заболеванием. Кроме традиционно признанного вируса Эпштейн-Барр как его этиологического фактора, доказана роль и других возбудителей, прежде всего представителей семейства герпесвирусов – ЦМВ и герпесвирусов 6-8-го типов. Мононуклеозный синдром является одним из самых частых вариантов манифестации ВИЧ-инфекции, поэтому требует обязательного динамического наблюдения за такими больными. На поздних стадиях заболевания причиной лимфаденопатии могут быть также сопутствующие грибковая или микабактериальная инфекция, саркома Капоши и лимфома, собственно говоря, большинство оппортунистических инфекции.
Генерализованная лимфаденопатия является важным проявлением инфекционно-аллергической формы псевдотуберкулеза и генерализованной формы кишечного иерсиниоза – двух чрезвычайно похожих между собой заболеваний, которые вызывают подобные возбудители семейства иерсиний. Дифференциальная диагностика этих двух нозологий сложная, на клиническом уровне возможна только в классических случаях прежде всего за счет разного характера высыпаний.
Листериоз – сапронозная инфекция с пищевым (реже контактным от животных) путем заражения. У человека болезнь может протекать в железистой, гастроэнтерической, нервной (менингит, менингоэнцефалит) и септической формах. Лимфаденопатия является характерным синдромом наиболее распространенной – железистой – формы заболевания, течение которого имеет два варианта: ангинозно-железистый и глазно-железистый. Первый вариант отличается повышением температуры тела, интоксикацией, тонзиллитом (язвенно-некротическим или пленочный), увеличением и болезненностью подчелюстных, реже шейных и подмышечных лимфоузлов, увеличением печени и селезенки. Период лихорадки длится 5-7 дней, заболевание напоминает инфекционный мононуклеоз (в гемограмме отмечается моноцитоз). Некоторые авторы отдельно выделяют железисто- септический вариант заболевания, при котором объединяются тонзиллит, гепатоспленомегалия, длительная лихорадка гектического типа, выраженная интоксикация, генерализованная лимфаденопатия и экзантема.
Для глазно-железистого варианта типичным является односторонний гнойный конъюнктивит с выраженным отеком век и сужения глазной щели. На переходной складке конъюнктивы появляется узелковая сыпь. Снижается острота зрения, увеличиваются и становятся болезненными околоушные и подчелюстные лимфоузлы с соответствующей пораженной стороны.
Токсоплазмоз – зоонозное протонозное заболевание, которое характеризуется хроническим течением, полиморфизмом клинических проявлений, преимущественным поражением ЦНС, органов зрения, иногда печени и легких. Источником инфекции служат представители семейства кошачьих. Заболевание является иммунозависимым, практически у всех зараженных лиц протекает бессимптомно. Течение острого токсоплазмоза имеет вид лихорадочного самоликвидного заболевания с полиаденопатией. Диагноз установить практически невозможно из-за отсутствия специфических симптомов. При хроническом токсоплазмозе возникают вышеуказанные основные клинические симптомы, а также гепатолиенальный синдром и субфебрилитет. Однако именно хронический токсоплазмоз имеет наименьшее значение в патологии человека, за исключением оппортунистической патологии при ВИЧ-инфекции, при которой он приобретает черты СПИД-маркерной инфекции с необычными и очень специфическими проявлениями – токсоплазмозный энцефалит или абсцесс мозга. При хроническом течении у иммунокомпетентных лиц лимфоузлы одиночные, их диаметр редко превышает 3 см, они не болезненные и не гноятся. Частота обнаружения увеличенных групп лимфатических узлов у больных имеет следующую последовательность: шейные – затылочные – подключичные – подмышечные – паховые.
Полиаденопатия, которая развивается у больных корью и краснухой, объединяется со специфическим высыпанием (макулезным и макуло-папулезным) и сроками его появления: в 1-е сутки при краснухе, на 3-4-е сутки – при кори. Чаще развивается шейный, подчелюстной лимфаденит, а также специфический и обязательный при краснухе – затылочный (рис. 2). Следует отметить, что краснуха может протекать вообще без высыпаний, но с обязательным увеличением затылочных лимфатических узлов.
Рис. 2. Краснуха, период разгара. Увеличенные подчелюстные и затылочные лимфатические узлы
Актуальным на протяжение последнего десятилетия стал лейшманиоз – кожный и особенно висцеральный, который регулярно завозят трудовые мигранты и другие группы населения даже из стран Западной Европы (Португалия, Испания, Италия).
Лейшманиозы – группа протозойных заболеваний, которые передаются человеку через укусы москитов. Кожные формы заболевания характеризуются развитием первичного аффекта (папула-язва), не редко лимфангитом, лимфаденитом и генерализованным высыпанием. Возможно развитие геморрагического синдрома, язвенно-некротического поражения ротоглотки. Характерным симптомом является значительное увеличение размеров печени и селезенки. Заболевание приобретает рецидивное течение. Длительность приступов лихорадки и периодов ремиссии – от нескольких суток до нескольких месяцев.
Значительно серьезное течение имеет висцеральная форма. При висцеральном лейшманиозе поражаются органы ретикулоэндотелиальной системы (костный мозг, печень, селезенка, лимфатические узлы). В этих органах развиваются некротические и дегенеративные процесс, разрастается соединительная ткань. Характерная полиаденопатия, которая длительное время сохраняется без тенденции к самоликвидаци. Обнаруживают анемию, лейкопению, агранулоцитоз, тромбоцитопению и увеличенное СОЭ. Без специфического лечения больные часто умирают.
Типичными для заболевания являются поражение опорно-двигательного аппарата (полиартрит, периартрит, параартрит и др.), позвоночника, миозит, нарушение функции центральной нервной системы (миелит, менингит, энцефалит), половой системы (орхит у мужчин, сальпингит, метрит, эндометрит – у женщин), глаз (ирит, хориоретинит, кератит и др.). Характерным является увеличение всех групп лимфатических узлов (некоторые из них чувствительны при пальпации) и гепатолиенальный синдром.
Лимфатические узлы не увеличиваются во время длительного течения и последующих обострений. С течением времени увеличивается количество пораженных лимфоузлов, которые умножаются по мере прогрессирования заболевания, сначала это основные регионарные лимфатические узлы с дальнейшим присоединением новых групп периферических лимфоузлов – кубитальных, подколенных, на кистях и стопах. Их пальпируют в виде цепочек или четок размером 3-5 мм, они малоболезненные или вообще безболезненные, с четкими границами, подвижные. Их размеры могут уменьшаться только благодаря адекватному антибактериальному лечени.
При сифилисе генерализованная лимфаденопатия возникает во II стадии (шанкр при этом отсутствует). Имеются кожные проявления на туловище или лице (корона Венеры и др.), позитивные серологические реакции (Вассермана и др.).
Полиаденопатия может сопровождать такие паразитарные заболевания, как микрофиляриоз и токсокароз.
Полиаденопатия может быть одним из разнообразных внепеченочных проявлений хронических гепатитов (чаще хронического гепатита С). У таких больных преобладают признаки поражения печени (увеличение размеров печени, повышение ее плотности, увеличение лимфоузлов в воротах печени, желтуха и др.).
[youtube.player]Лимфаденопатия (ЛАП) — увеличение поверхностных лимфа-
тических узлов (ЛУ), расположенных под кожей в рыхлой соеди-
нительной ткани, независимо от причины и характера патологи-
ческого процесса (воспаление или пролиферация). Увеличение
глубоких лимфатических узлов обозначают специальными терми-
ЛАП наблюдают при следующих заболеваниях:
инфекционных (включая туберкулёз и сифилис);
при местных воспалительных процессах.
В норме ЛУ безболезненны, подвижны, эластической консистен-
ции, размер их колеблется от нескольких миллиметров до 1–1,5 см.
Максимальная величина — у ЛУ, располагающихся по ходу лим-
фатических сосудов, собирающих лимфу из областей, подвергаю-
щихся наибольшему антигенному раздражению (паховых, шейных,
подмышечных), причиной которого служат ссадины, травмы, вос-
палительные процессы в рото- и носоглотке.
Для оценки состояния ЛУ при клиническом исследовании учиты-
вают жалобы пациента на их болезненность и припухлость, обраща-
ют внимание на локализацию ЛАП, чёткость контуров и размеры
ЛУ, изменение окраски кожи над ними, консистенцию, подвижность
или спаянность между собой и окружающими тканями. Осмотр и
пальпацию ЛУ проводят в следующем порядке: затылочные, пред-
и заушные, передне- и заднешейные, поднижнечелюстные, над- и
подключичные, подмышечные, локтевые, паховые, подколенные.
ЛУ вместе с селезёнкой, миндалинами и лимфоидной тканью
относят к вторичным (периферическим) органам иммунной систе-
мы. ЛУ содержат лимфоциты и макрофаги; синус коркового узла
ЛУ заполнен фагоцитами, обеспечивающими первый этап иммун-
ного ответа при инфекциях. Антигенное раздражение сопрово-
ждается пролиферацией Т- и В-лимфоцитов в ЛУ, трансформацией
В-лимфоцитов в плазматические клетки, секретирующие иммуно-
глобулины (антитела). Кроме того, ЛУ — биологический фильтр,
препятствующий поступлению в лимфу и кровь различных ино-
родных агентов, включая микроорганизмы, продукты их метабо-
лизма и токсины. Вот почему при многих инфекционных болезнях
закономерно возникает в той или иной мере выраженная ЛАП,
которая обычно сочетается с другими характерными для инфекций
симптомами: лихорадкой, интоксикацией, гепатоспленомегалией,
Увеличение лимфатических узлов одной группы называют локальной (регионарной) ЛАП, увеличение ЛУ двух и более групп — полиаденопатией или генерализованнойЛАП.
Различают острую (до 3 мес), затяжную (до 6 мес) и хроническую (персистирующую) ЛАП (свыше 6 мес).
При инфекционных болезнях чаще развивается лимфаденит— воспаление лимфатических узлов, обычно ближайших к месту проникновения возбудителя; при этом характер воспалительного процесса в ЛУ может быть различным (серозное, серозно-геморрагическое, гнойное воспаление). Лимфаденит может сочетаться
с первичным аффектом или полиаденопатией (при туляремии, чуме, листериозе, сифилисе, доброкачественном лимфоретикулёзе, кори, краснухе, токсоплазмозе).
Лимфадениты характерны для туляремии, чумы, иерсиниозов, сибирской язвы, скарлатины, рожи, ангины, листериоза, стафилококковой и стрептококковой гнойной инфекции, дифтерии, иксодового клещевого боррелиоза, содоку, клещевого сыпного североазиатского тифа, герпетической инфекции, ящура, коровьей оспы.
Острые и (реже) хронические лимфадениты могут сопровождаться нагноением и некрозом поражённых ЛУ (гнойная стрептококковая и стафилококковая инфекция, скарлатина, ангина, доброкачественный лимфоретикулёз, чума, туляремия).
Исходом может быть полное рассасывание ЛУ или его склерозирование.
Нередко воспалительный процесс в ЛУ носит специфический характер. При этом гистологическое исследование биоптата или постмортальное исследование позволяют обнаружить специфические гранулёмы (бруцеллёз, доброкачественный лимфоретикулёз, псевдотуберкулёз, листериоз, туляремия, туберкулёз, сифилис и др.).
Туляремия(её бубонные формы, в том числе язвенно-бубонная, глазо-
бубонная, ангинозно-бубонная) — один из самых демонстративных представителей группы болезней с локальной ЛАП. Бубон, чаще паховый, подмышечный, шейный, обычно формируется в ЛУ, ближайших к месту проникновения возбудителя, и сочетается с общеинфекционным синдромом — лихорадкой, умеренной интоксикацией, а также с местными изменениями (первичным аффектом) — небольшой безболезненной язвочкой на коже в месте укуса насекомого, либо односторонним конъюнктивитом, либо тонзиллитом (односторонним, язвенно-некротическим или плёнчатым). Величина туляремийного бубона — 3–5 см в диаметре, но может быть и больше (до 10 см); он характеризуется чёткими контурами, отсутствием периаденита, подвижностью, незначительной болезненностью при
пальпации. Кожа над бубоном вначале не изменена, но при отсутствии адекватной антибиотикотерапии через 3–4 нед возможно нагноение бубона (тогда кожа краснеет, ЛУ с ней спаивается, становится болезненным, появляется флюктуация), его самопроизвольное вскрытие с образованием свища. При склерозировании бубона увеличение ЛУ сохраняется длительно после выздоровления. Один из вариантов эволюции бубона — рассасывание, происходящее медленно, на протяжении нескольких месяцев.
Доброкачественный лимфоретикулёз(болезнь кошачьих царапин, фели-
ноз) может быть причиной лимфаденита, особенно у детей и подростков. Диагноз основывается на данных эпидемиологического анамнеза (контакт с кошками, их царапины и укусы), обнаружении на месте царапины первичного аффекта в виде папулы–везикулы–пустулы, увеличении диаметра регионарного ЛУ до 2,5–4,0 см и более, повышении температуры тела. ЛУ плотноэластической консистенции, малоподвижный вследствие периаденита, умеренно болезненный при пальпации, кожа над ним гиперемирована, окружающие ткани отёчны. Возможно развитие лимфаденита не только регионарного (например, локтевого) ЛУ, но и последующих за ним по току лимфы (например, подмышечных); иногда увеличивается не один, а несколько ЛУ одной или соседних групп. Через 2–4 нед ЛУ могут нагнаи-
ваться, образуются фистулы и выделяется гной. Процесс склонен к затяжному рецидивирующему течению, лихорадка, интоксикация, лимфаденит могут сохраняться нескольких месяцев.
Болезнь от укуса крыс(содоку). В месте укуса появляется припухлость, гиперемия кожи, болезненность и увеличение регионарного или группы ЛУ, которые плотны на ощупь, спаяны между собой и с окружающими тканями. От области укуса, где могут образовываться язвы, очаги некроза, до увеличенных ЛУ заметна отёчная красная полоса — лимфангит. В биоптате увеличенного ЛУ обнаруживают гиперплазию лимфоидной ткани, мелкоклеточную инфильтрацию. Возбудитель может быть выделен при посеве пунктата ЛУ.
что неспецифический гнойный лимфаденит чаще вторичен, а первичным гнойным очагом могут быть фурункулы, инфицированная рана, абсцесс, панариций, мастит и др. Нередко обнаруживают лимфангит от первичного очага к регионарному ЛУ, который обычно значительно увеличен, болезнен, кожа над ним гиперемирована.
Лихорадка, интоксикация возникают одновременно с лимфаденитом или позже, а не предшествуют ему. В гемограмме определяют нейтрофильный лейкоцитоз, повышение СОЭ. При посеве гноя, полученного во время пункции ЛУ, выделяют стрептококк или стафилококк.
При инфекционном мононуклеозе, вызванном ЭБВ, возникает симметрич-
ное увеличение прежде всего заднешейных и поднижнечелюстных ЛУ, в меньшей степени и реже — подмышечных и паховых. Обычно ЛУ увеличиваются группами, реже — по одному, размер их может варьировать от 0,5 до 5 см. При пальпации ЛУ плотноватые, не спаяны между собой и с окружающей клетчаткой, безболезненны или слегка болезненны, окраска кожи над ними не изменена. Иногда вокруг увеличенных ЛУ на шее видна пастозность подкожной клетчатки.
Для инфекционного мононуклеоза характерно несоответствие между степенью увеличения ЛУ и выраженностью изменений в ротоглотке: миндалины могут быть значительно увеличены, отёчны, покрыты сплошным плотным налётом, выходящим за их границы. Размеры ЛУ при этом незначительно превышают обычные. И наоборот,
тонзиллит может быть катаральным, а шейные ЛУ достигают больших размеров, иногда образуют сплошной конгломерат. Как правило, шейные ЛУ при инфекционном мононуклеозе чётко контурируются и хорошо видны при повороте головы.
У некоторых больных ЛАП достигает такой степени, что изменяется конфигурация шеи — так называемая бычья шея. Нагноения ЛУ при инфекционном мононуклеозе не бывает.
ЛАП — одно из клинических проявлений ВИЧ-инфекции. В стадии острой
инфекции, чаще всего составляет 2–4 нед. При прогрессировании заболевания ЛАП сохраняется или появляется впервые, и в дальнейшем на протяжении нескольких месяцев/лет генерализованная лимфаденопатия может быть единственным клиническим маркёром ВИЧ-инфекции или сочетаться с другими её проявлениями.
Присоединение оппортунистических инфекций сопровождается уплотнением ЛУ, консистенция их становится плотноватоэластической, локализация и размеры ЛУ зависят от конкретных вторичных заболеваний. В терминальной стадии ВИЧ- инфекции размеры ЛУ заметно уменьшаются, некоторые ранее увеличенные вовсеперестают пальпироваться. Таким образом, и размеры, и консистенция ЛУ, равнокак длительность и локализация ЛАП, могут быть при ВИЧ-инфекции самыми разнообразными, что обусловливает необходимость лабораторного обследования на ВИЧ-инфекцию всех пациентов с ЛАП неустановленной этиологии.
Краснуха— одна из наиболее значимых инфекций, характеризующихся периферической ЛАП. Уже в продромальном периоде, ещё до появления каких-либо других клинических симптомов, увеличиваются затылочные, заушные и заднешейные ЛУ, при этом они становятся плотноватыми и болезненными при пальпации. Увеличение ЛУ — патогномоничный симптом краснухи, он может быть столь выраженным, что его можно определить визуально.
При кориувеличиваются те же группы ЛУ, что и при краснухе, однако они
безболезненны при пальпации. ЛАП — не ведущий симптом кори, сочетается с более яркими проявлениями этой болезни, в том числе с выраженным катаральным синдромом, пятнами Бельского–Филатова–Коплика на слизистой оболочке ротовой полости, обильной пятнисто-папулёзной экзантемой, появляющейся и исчезающей поэтапно, оставляющей после себя пигментацию.
Для постановки диагноза больному с ЛАП необходим учёт следующих факторов.
Возраст пациента (инфекционный мононуклеоз, аденовирусная инфекция, краснуха чаще возникают у детей и лиц молодого возраста).
Сведения о перенесённых заболеваниях (частые ангины и ОРЗ, воспалительные процессы в ротоглотке объясняют увеличение ЛУ шейной группы), обращают особое внимание на туберкулёз, ЛАП в анамнезе.
Другие симптомы (лихорадка, спленомегалия, высыпания на коже, поражение лёгких и др.).
Эпидемиологический анамнез (контакт с животными, пребывание в эндемических по тем или иным инфекциям регионах, беспорядочные половые связии т.д.).
Обследование пациентов с ЛАП проводят поэтапно. Иногда достаточно результатов определения показателей периферической крови: для диагностики инфекционного мононуклеоза (лимфомоноцитоз, атипичные мононуклеары), хронического лимфолейкоза (абсолютный лимфоцитоз), острого лимфобластного лейкоза, лимфогранулематоза (абсолютная лимфопения, эозинофилия). К рутинным методам относят также УЗИ органов брюшной полости и малого таза, рентгенологическое исследование органов грудной клетки, исследование сыворотки крови на антитела к возбудителям некоторых упомянутых инфекционных болезней. При
необходимости проводят пункцию и/или биопсию ЛУ с бактериологическим и гистологическим исследованием биоптата, определение специфических онкомаркёров.
Дифференциальная диагностика при обнаружении ЛАП включает обширный
круг как инфекционных, так и соматических заболеваний.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Читайте также:


