Экстраинтестинальный иерсиниоз суставная форма
Рубрика МКБ-10: A28.2
Содержание
- 1 Определение и общие сведения
- 2 Этиология и патогенез
- 3 Клинические проявления
- 4 Экстраинтестинальный иерсиниоз: Диагностика
- 5 Дифференциальный диагноз
- 6 Экстраинтестинальный иерсиниоз: Лечение
- 7 Профилактика
- 8 Прочее
- 9 Источники (ссылки)
- 10 Дополнительная литература (рекомендуемая)
- 11 Действующие вещества
Псевдотуберкулез
Синонимы: экстраинтестинальный иерсиниоз, дальневосточная скарлатиноподобная лихорадка, пастереллез, острый мезентериальный лимфаденит и др.
Псевдотуберкулез - острое инфекционное заболевание из группы зоонозов с общей интоксикацией, лихорадкой, скарлатиноподобной сыпью, а также с поражением других органов и систем.
Эпидемиология
Экстраинтестинальный иерсиниоз (псевдотуберкулез) регистрируется практически на всех административных территориях нашей страны. Болезнь относится к группе зоонозных инфекций. Источником инфекции являются дикие и домашние животные. Возбудитель обнаружен у 60 видов млекопитающих и у 29 видов птиц. Основным резервуаром инфекции являются мышевидные грызуны. Они инфицируют выделениями пищевые продукты, в которых при хранении в холодильниках и овощехранилищах происходят размножение и массовое накопление возбудителя. Допускается, что его резервуарами могут быть не только грызуны и другие животные, но и почва, где микроорганизм способен размножаться и длительно сохраняться. Его выделяют и из воды, воздуха, фуража, корнеплодов, овощей, молока, молочных продуктов, тары, предметов кухонного инвентаря и др. Следовательно, возбудитель обладает сапрофитическими свойствами и обитает в организме теплокровных животных и внешней среде. Это играет важную эпидемиологическую роль, так как позволяет проследить начальные пути заражения овощей и корнеплодов во время их выращивания на полях и огородах. В дальнейшем при хранении обсемененность увеличивается, чему способствует температура овощехранилищ (5-7 °С).
Микроорганизмы сохраняются в воде в течение 2-8 мес, в масле - 5 мес, сахаре - до 3 нед, хлебе - до 150 дней, молоке - 30 дней, в почве при благоприятных условиях - около 1 года.
Роль человека как источника инфекции остается недоказанной. Заражение происходит алиментарным путем при употреблении инфицированной пищи (салаты, винегреты, фрукты, молочные продукты, вода и др.), не подвергнутой термической обработке. Эпидемические вспышки различной интенсивности возникают в результате распространения возбудителя пищевым и водным путями, встречаются и спорадические случаи.
К псевдотуберкулезу восприимчивы и дети, и взрослые. Дети до 6 мес практически не болеют, в возрасте от 7 мес до 1 года болеют редко, что можно объяснить особенностями их питания.
Заболевания регистрируются в течение всего года, максимум приходится на февраль-март, что объясняется более широким употреблением овощей и фруктов, поступающих из овощехранилищ. Заразительность умеренная - 8-20 на 1000 детского населения.
Возбудитель псевдотуберкулеза I. pseudotuberculosis - грамотрицательная палочка, в культуре располагается в виде длинных цепей, спор не образует, имеет капсулу. Микроорганизм чувствителен к высыханию, воздействию солнечного света. При нагревании до 60 °С гибнет через 30 мин, при кипячении - через 10 с. Обычная дезинфекция (2% р-р хлорамина, растворы лизола, сулемы и др.) убивает возбудителя в течение 1 мин.
Отличительной особенностью возбудителя псевдотуберкулеза является способность расти при низких температурах (1-4 °С), оптимальная температура роста 22-28 °С. По поверхностному антигену различают 8 сероваров, каждый из которых может вызвать заболевание у человека, но чаще встречаются серовары 1 и 3. Микроорганизм активно размножается в кипяченой водопроводной, речной воде, а также размножается и сохраняет все свои свойства при низкой температуре (2-12 °С). Он обладает высокими инвазивными качествами, благодаря чему способен проникать через естественные барьеры человека и животных, содержит эндотоксин. Предполагается, что эндотоксин является растворимой фракцией О-антигена. Доказана возможность образования экзотоксина.
Возбудитель с инфицированной пищей или водой проникает через рот (фаза заражения) и, преодолев желудочный барьер, попадает в тонкую кишку, где внедряется в энтероциты или межклеточные пространства кишечной стенки (энтеральная фаза). Из кишечника микроорганизмы проникают в регионарные брыжеечные лимфатические узлы и вызывают лимфаденит (фаза регионарной инфекции). Массивное поступление возбудителя и его токсинов из мест первичной локализации в кровь приводит к возникновению фазы генерализации инфекции (бактериемия и токсемия). Она соответствует появлению клинических симптомов болезни. Дальнейшее прогрессирование процесса связано с фиксацией возбудителя клетками ретикулоэн-дотелиальной системы преимущественно в печени и селезенке. По существу это паренхиматозная фаза. Клинически она проявляется увеличением печени и нередко селезенки, нарушением их функций. Возможны повторная генерализация инфекции, обострения и рецидивы. В конечном итоге наступают стойкая фиксация и элиминация возбудителя вследствие как активизации клеточных факторов иммунной защиты, так и выработки специфических антител. Наступает клиническое выздоровление.
В патогенезе псевдотуберкулеза определенное значение имеет и аллергический компонент, связанный с повторным поступлением возбудителя в циркуляцию или предшествующей неспецифической сенсибилизацией организма. Об этом свидетельствует высокое содержание гистамина и серотонина в крови больных. Аллергическая сыпь, артралгии, нодозная эритема и другие проявления подтверждают роль аллергии в патогенезе болезни. Изменения в кишечнике довольно постоянны. Наибольшие изменения обнаруживаются в терминальном отделе кишки, в месте ее впадения в слепую кишку. Здесь образуется депо возбудителя и обнаруживается картина терминального, иногда эрозивно-язвенного илеита, острого аппендицита, лимфангита и мезентери-ального аденита.
Иммунитет. Накопление специфических гуморальных антител происходит медленно. В ряде случаев специфические антитела появляются только после рецидивов болезни. Слабая продукция специфических антител, вероятно, объясняется недостаточным антигенным раздражением. Большую роль в элиминации возбудителя играют фагоцитоз и другие факторы неспецифической защиты. Однако в ряде случаев фагоцитоз долго остается незавершенным. У таких детей псевдотуберкулез протекает тяжело, длительно, с обострениями и рецидивами. В конечном итоге начинают постепенно нарастать специфические антитела и усиливаться неспецифические механизмы защиты, происходит полная элиминация возбудителя и наступает выздоровление. Продолжительность иммунитета точно не установлена, но есть основания считать его стойким. Повторные заболевания если и встречаются, то, вероятно, редко.
Инкубационный период продолжается от 3 до 18 дней. Клиническая картина болезни полиморфна. Заболевание начинается остро, с подъема температуры тела до 38-40 °С, и только в единичных случаях постепенно или подостро. С первых дней болезни дети жалуются на общую слабость, головную боль, бессонницу, плохой аппетит, иногда на озноб, мышечные и суставные боли. У некоторых детей в начале заболевания бывают слабо выраженные катаральные явления в виде заложенности носа и кашля. Возможны также боль при глотании, чувство першения и саднения в горле. У больных с ярко выраженными начальными симптомами интоксикации отмечаются головокружение, тошнота, рвота, боли в животе, преимущественно в правой подвздошной области или эпигастрии. В отдельных случаях бывает жидкий стул 2-3 раза в сут по типу энтеритного. Осмотр больного уже в самом начале позволяет выявить ряд характерных клинических симптомов. Обращают на себя внимание одутловатость и гиперемия лица, шеи, что контрастирует с бледным носогубным треугольником. Типичны гиперемия конъюнктив и инъекция сосудов склер, реже бывает герпетическая сыпь на губах и крыльях носа. У большинства больных находят гиперемию слизистых оболочек миндалин, иногда очень яркую и нередко отграниченную от твердого неба. Слизистая оболочка отечная, иногда наблюдается энантема. Язык в начальном периоде густо обложен серовато-белым налетом, с 3-го дня болезни он начинает очищаться и становится малиновым, сосочковым. С первых дней болезни у отдельных больных отмечаются боли в суставах, увеличение печени, селезенки. Симптомы болезни прогрессируют и на 3- 4-й день достигают максимума. Затем начинается период разгара болезни с ухудшением состояния, выраженными симптомами интоксикации, более высокой температурой тела, поражением внутренних органов и изменениями кожных покровов. У отдельных больных в этом периоде выявляются симптом капюшона - гиперемия лица и шеи с цианотичным оттенком, симптом перчаток - отграниченная розово-синюшная окраска кистей, симптом носков - отграниченная розово-синюшная окраска стоп. На коже туловища у 70-80% больных отмечается сыпь. Она может появляться с первых дней болезни, но нередко возникает в период разгара. Сыпь, высыпая одномоментно, бывает точечной, пятнистой. Цвет сыпи - от бледно-розового до ярко-красного. Кожи при этом может быть как гиперемирован-ной, так и неизмененной. Более крупные высыпания располагаются вокруг крупных суставов, где они образуют сплошную эритему. Сочетание скарлатиноподобной и пятнисто-папулезной сыпи встречается примерно у половины больных. Сыпь крупнопятнистая, у отдельных больных геморрагическая, иногда сопровождается зудом кожи. При длительном течении болезни или ее рецидивах на голенях, реже на ягодицах появляются элементы узловатой эритемы.
Сыпь при псевдотуберкулезе обычно локализуется внизу живота, в подмышечных областях и на боковых поверхностях туловища. Так же как и при скарлатине, имеется белый стойкий дермографизм. Симптомы Пастиа (темно-красный цвет кожных складок), симптомы щипка, жгута обычно положительны. Сыпь держится не более 3-7 дней, но иногда при слабой выраженности - лишь несколько часов.
На высоте заболевания более чем у половины больных отмечаются артралгии, но могут быть их припухлость и болезненность. Обычно поражаются лучезапястные, межфаланговые, коленные и голеностопные суставы. С большим постоянством в этом периоде болезни отмечаются изменения органов пищеварения. Аппетит значительно снижен, отмечаются тошнота, нечастая рвота, нередко боли в животе и расстройство стула. Живот умеренно вздут. При пальпации у половины больных можно выявить болезненность и урчание в правой подвздошной области. В проекции слепой кишки иногда можно определить увеличенные и болезненные мезентериальные лимфатические узлы.
В клинической практике редко встречаются формы с изолированным синдромом (скарлатиноподобный, желтушный, артралгический и др.). Обычно у одного и того же больного могут быть самые разнообразные проявления болезни, причем иногда они возникают одновременно, но чаще последовательно. Наиболее частым клиническим вариантом надо считать комбинированный. К атипичным относят стертую, субклиническую и катаральную формы.
Типичный псевдотуберкулез может быть легким, среднетяжелым и тяжелым. Тяжесть следует оценивать на высоте заболевания по выраженности симптомов интоксикации и степени вовлечения в патологический процесс внутренних органов и систем.
Течение псевдотуберкулеза у большинства больных гладкое. Перелом наступает на 5 -7-й день от начала болезни. Температура тела постепенно снижается до нормы, исчезают симптомы интоксикации, нормализуются функции внутренних органов и гемограмма. В ряде случаев после исчезновения сыпи наступает пластинчатое шелушение на кистях и стопах, отрубевидное на спине, груди и шее. При гладком течении общая длительность заболевания составляет не более 1-1 1/2 мес, но нередко наблюдаются обострения и рецидивы. Частота рецидивов у детей при всех формах болезни составляет от 16 до 22%. Чаще бывает 1 рецидив, реже 2-3 и более. Рецидивы протекают легче первоначального эпизода болезни, но болезнь затягивается, полное выздоровление наступает через 2- 3 мес от ее начала. Хронические формы псевдотуберкулеза встречаются редко.
Диагностика основывается на совокупности клинических и лабораторных данных. Заподозрить псевдотуберкулез у больного можно при сочетании скарлатиноподобной сыпи с симптомами поражения других органов и систем, особенно при длительной лихорадке и волнообразном течении. Важное значение имеют зимневесенняя сезонность и групповая заболеваемость лиц, употреблявших пищу или воду из одного источника.
Решающее значение в диагностике имеют бактериологические и серологические методы исследования, особенно если заболевание не сопровождается характерными высыпаниями.
Материалом для бактериологического исследования являются кровь, мокрота, фекалии, моча и смывы из ротоглотки. Посев материала производят как на обычные питательные среды, так и на среды обогащения, при этом используют способность иерсиний хорошо размножаться при низких температурах (условия холодильника). Посевы крови и смывов из зева следует проводить в первую неделю болезни, посевы фекалий и мочи - на протяжении всего заболевания. Из серологических исследований используют РА, РП, РСК, РПГА, РТПГА, ИФА. Для экстренной диагностики применяют также ПЦР и метод иммунофлюоресценции. В практической деятельности чаще применяют РА, при этом в качестве антигена используют живые эталонные культуры псевдотуберкулезных штаммов, а при наличии аутоштамма его вводят в реакцию как дополнительный антиген. Диагностическим считается титр 1:80 и выше. Кровь берут в начале болезни и в конце 2-3-й нед от начала заболевания.
Псевдотуберкулез необходимо дифференцировать со скарлатиной, корью, энтеровирусной инфекцией, ревматизмом, вирусным гепатитом, сепсисом, тифоподобными заболеваниями.
Назначают постельный режим до нормализации температуры тела и исчезновения симптомов интоксикации. Питание полноценное, без существенных ограничений. Однако при появлении симптомов, указывающих на поражение желудочно-кишечного тракта или печени, вводят ограничения согласно общепринятым рекомендациям для данных заболеваний.
В качестве этиотропного лечения назначают левомицетин в возрастной дозе в течение 7- 10 дней. При отсутствии эффекта или при обострении после отмены левомицетина следует провести курс лечения цефалоспориновым антибиотиком III поколения. При тяжелых формах можно назначать два антибиотика с учетом их совместимости. При легких формах антибиотики можно не применять.
С целью дезинтоксикации назначают внутривенные вливания гемодеза, реополиглюкина, альбумина, 10% р-ра глюкозы. В тяжелых случаях рекомендуются кортикостероиды из расчета 1-2 мг/кг/сут преднизолона в 3 приема в течение 5-7 дней. Они особенно показаны при развитии узловатой эритемы и полиартритах. В качестве десенсибилизирующей терапии назначают антигистаминные препараты.
Важное значение имеет посиндромная терапия.
Первое место в системе профилактических мер принадлежит борьбе с грызунами. Большое значение имеет правильное хранение овощей, фруктов и других продуктов питания, исключающее возможность их инфицирования. Необходим строгий санитарный контроль за технологией приготовления пищи, особенно блюд, которые не подвергаются термической обработке (салаты, винегреты, фрукты и др.), а также за водоснабжением в сельской местности.
Противоэпидемические мероприятия в очаге инфекции в целом такие же, как и при кишечных инфекциях. После госпитализации больного проводится заключительная дезинфекция. Специфическая профилактика не разработана

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Псевдотуберкулёз (дальневосточная скарлатиноподобная лихорадка, пастереллёз, острый мезентериальный лимфаденит и др.) - острое инфекционное заболевание из группы зоонозов с общей интоксикацией, лихорадкой, скарлатиноподобной сыпью, а также с поражением других органов и систем.
А28.2 Экстраинтестинальный иерсиниоз.
Экстраинтестинальный иерсиниоз (псевдотуберкулёз) регистрируют практически на всех административных территориях нашей страны. Болезнь относят к группе зоонозных инфекций. Источником инфекции служат дикие и домашние животные. Возбудитель обнаружен у 60 видов млекопитающих и у 29 видов птиц. Основной резервуар инфекции - мышевидные грызуны. Они инфицируют выделениями пищевые продукты, в которых при хранении в холодильниках и овощехранилищах происходят размножение и массовое накопление возбудителя. Допускают, что его резервуарами могут быть не только грызуны и другие животные, но и почва, где микроорганизм способен размножаться и длительно сохраняться. Его выделяют и из воды, воздуха, фуража, корнеплодов, овощей, молока. молочных продуктов, тары, предметов кухонного инвентаря и др.
Возбудитель псевдотуберкулёза - грамотрицательная палочка, в культуре располагается в виде длинных цепей, спор не образует, имеет капсулу. Отличительная особенность возбудителя - способность расти при низких температурах (1-4 °С), оптимальная температура роста 22-28 °С. По поверхностному антигену различают 8 сероваров, каждый из которых может вызвать заболевание у человека, но чаще встречают серовары 1 и 3. Обладает высокими инвазивными качествами, благодаря чему способен проникать через естественные барьеры человека и животных, содержит эндотоксин. Предполагают, что эндотоксин представлен растворимой фракцией О-антигена. Доказана возможность образования экзотоксина.
Возбудитель с инфицированной пищей или водой проникает через рот (фаза заражения) и, преодолев желудочный барьер, попадает в тонкую кишку, где внедряется в энтероциты или межклеточные пространства кишечной стенки ( энтеральная фаза). Из кишечника микроорганизмы проникают в регионарные брыжеечные лимфатические узлы и вызывают лимфаденит (фаза регионарной инфекции). Массивное поступление возбудителя и его токсинов из мест первичной локализации в кровь приводит к возникновению фазы генерализации инфекции (бактериемия и токсемия). Она соответствует появлению клинических симптомов болезни. Дальнейшее прогрессирование процесса связано с фиксацией возбудителя клетками ретикулоэндотелиальной системы преимущественно в печени и селезёнке. По существу это паренхиматозная фаза.
В педиатрической клинике псевдотуберкулёз классифицируют по типу, тяжести и течению.
К типичному псевдотуберкулёзу относят формы с полным или частичным сочетанием клинических симптомов, свойственных данному заболеванию: скарлатиноподобную, абдоминальную, генерализованную, артралгическую, а также смешанные и септические варианты.
Формы с изолированным синдромом (скарлатиноподобный, желтушный, артралгический и др.) наблюдают редко. Обычно у одного и того же больного могут быть самые разнообразные проявления болезни, причём иногда они возникают одновременно, но чаще последовательно.
К атипичным относят стёртую, субклиническую и катаральную формы.
Инкубационный период продолжается от 3 до 18 дней. Заболевание начинается остро, с подъёма температуры тела до 38-40 °С, и только в единичных случаях - постепенно или подостро. С первых дней болезни дети жалуются на общую слабость, головную боль, бессонницу, плохой аппетит, иногда на озноб, мышечные и суставные боли. У некоторых детей в начале заболевания бывают слабовыраженные катаральные явления в виде заложенности носа и кашля. Возможны также боль при глотании, чувство першения и саднения в горле. У больных с ярко выраженными начальными симптомами интоксикации отмечают головокружение, тошноту, рвоту, боли в животе, преимущественно в правой подвздошной области или в эпигастрии. В отдельных случаях бывает жидкий стул 2-3 раза в сутки по типу энтеритного.
Заподозрить псевдотуберкулёз у больного можно при сочетании скарлатинопо-добной сыпи с симптомами поражения других органов и систем (печени, суставов, ЖКТ), особенно при длительной лихорадке и волнообразном течении. Имеет значение зимне-весенняя сезонность и групповая заболеваемость лиц, употреблявших пищу или воду из одного источника.
Решающее значение в диагностике имеют бактериологические и серологические методы исследования, особенно если заболевание не сопровождается характерными высыпаниями.
В качестве этиотропного лечения псевдотуберкулёза назначают левомицетин в возрастной дозе в течение 7-10 дней. При отсутствии эффекта или при обострении после отмены левомицетина следует провести курс лечения цефалоспориновым антибиотиком III и IV поколения. При тяжёлых формах можно назначать два антибиотика с учётом их совместимости. При лёгких формах антибиотики можно не применять. Есть данные об эффективности применения анаферона детского.
Большое значение имеет правильное хранение овощей, фруктов и других продуктов питания, исключающее возможность их инфицирования грызунами. Необходим строгий санитарный контроль технологии приготовления пищи, особенно блюд, которые не подвергают термической обработке (салаты, винегреты, фрукты и др.), а также водоснабжения в сельской местности.
Противоэпидемические мероприятия в очаге инфекции в целом такие же, как и при кишечных инфекциях. После госпитализации больного проводят заключительную дезинфекцию. Специфическая профилактика не разработана.

[1], [2], [3], [4], [5], [6]
Псевдотуберкулёз (лат. Pseudotuberculosis ) (дальневосточная скарлатиноподобная лихорадка, иерсиниоз) — острое инфекционное сапрозоонозное заболевание, характеризующееся лихорадкой, интоксикацией, поражением тонкого кишечника, печени, нередко скарлатиноподобной сыпью. Основной путь заражения — алиментарный (с пищей).
Возбудитель — грамотрицательная бактерия Yersinia pseudotuberculosis.
Содержание
- 1 Эпидемиология
- 2 Патогенез
- 3 Клиника
- 3.1 Классификация типов
- 3.2 Классификация по тяжести
- 3.3 Классификация по течению
- 4 Симптомы
- 4.1 Локализованная форма
- 4.2 Артралгическая форма
- 4.3 Генерализованная форма
- 4.4 Септический вариант
- 5 Осложнения
- 6 Патологоанатомические изменения
- 7 Диагностика
- 8 Дифференциальная диагностика
- 9 Лечение
- 10 Эпизоотологические данные в ветеринарии
- 11 Профилактика в ветеринарии
- 12 Примечания
- 13 Литература
- 14 Ссылки
Эпидемиология
Болеют люди, грызуны, коровы, козы. Также восприимчивы овцы и лошади. [ источник не указан 3459 дней ] Распространяют крысы и мыши. Болеют люди любого возраста. Пик заболеваемости — зима, весна.
Патогенез
- Эпидемическая фаза (фаза заражения) — попадание через рот в желудок
- Проникновение в ЖКТ и местное первичное поражение.
- Регионарно-воспалительные и общие реакции организма.
- Гематогенная диссеминация
- Паренхиматозная диссеминация (фиксация в различных органах)
- Вторичная гематогенная диссеминация (рецидивы и обострения)
- Аллергические реакции
- Реконвалесценция.
Иммунитет очень нестойкий, иммунный ответ возникает плохо.
Клиника
Инкубационный период от 3 до 21 дня, чаще 8-10 дней.
1. Абдоминальная форма (локализованная, желудочно-кишечная) — гастроэнтероколит, мезаденит, аппендикулярная форма, терминальный илеит, гепатит)
2. Артралгическая форма
3. Генерализованная форма с септикопиемическим вариантом
4. Бактерионосительство (острое и хроническое)
- легкая
- среднетяжелая
- тяжелая
- осложнённое
- неосложнённое
Симптомы
При терминальном илеите — сильные боли в правой подвздошной области, постоянного характера, интенсивные. Рентгенологически — симптом верёвки в тонком кишечнике (значительно сужение дистальной части тонкого кишечника).
При мезадените постоянные боли, увеличены лимфатические узлы брыжейки с образованием инфильтратов.
Бывает без диареи и сыпи, в этом случае часто ставят ошибочно ревматизм. Характерно: боли в суставах, сыпь и поражение желудочно-кишечного тракта. В общем анализе крови лейкоцитоз 10—15 тыс. со сдвигом лейкоформулы влево, СОЭ 20—30 мм/ч.
Температура 38—40 °C, выраженная слабость, рвота. С первых дней возникает мелкопятнистая асимметричная сыпь, конъюнктивит, увеличение печени и селезёнки, симптом Падалки (укорочение перкуторного звука в подвздошной области из-за увеличения лимфатических узлов). В крови лейкоцитоз 20—30 тыс., СОЭ 40—50 мм/ч. Со 2-й — 3-й недели уртикарная и маккулезная сыпь на конечностях, узловая эритема в области крупных суставов. С 4-й недели выздоровление — на месте сыпи шелушение кожи, на ладонях и стопах пластинчатое.
У людей с иммунодефицитами — температура 39-40, ремиттирующего характера, ознобы, потливость. Характерна анемия, лейкоцитоз 20—30 тыс., СОЭ до 70 мм/ч. Длительность заболевания от нескольких месяцев до года. Летальность этой формы до 80 %.
Осложнения
- пневмония
- полиартрит
- гнойные поражения внутренних органов
- миокардиты
- остеомиелиты
Патологоанатомические изменения
Обнаруживают в паренхиматозных органах и в лимфатических узлах очаги размером с горошины со сливкообразным, а впоследствии творожистым содержимым и хорошо выраженной капсулой. В отличие от туберкулезных поражений казеозная масса на разрезе имеет кольцевидную исчерченность, легко и полностью вылущивается из капсулы. Эпителиодные и гигантские клетки в капсуле отсутствуют. В острых септических случаях обнаруживают опухание селезёнки и острое катаральное воспаление кишечника.
Диагностика
- Клиническая картина
- Эпидемиологический анамнез
- Лабораторные данные: применяют бактериологический метод (посевы кала, мочи, крови, рвотных масс, желчи) и серологическую диагностику (4-кратное увеличение антител в крови за 2 недели), метод ИФА диагностики.
Дифференциальная диагностика
Псевдотуберкулёз по своим патологоанатомическим признакам сходен с туберкулёзом, листериозом, спирохетозом. От этих заболеваний псевдотуберкулёз дифференцируется выделением возбудителя из крови(при септическом течении) или из поражённых органов(при хроническом течении). Также при обнаружении необходимо путём микроскопических и бактериологических исследований исключить туляремию и пастереллёз [1] .
Лечение
- Диета — стол 4.
- Этиотропная антибактериальная терапия (гентамицин, левомицетин, фуразолидон, доксициклин).
- Дезинтоксикация, регидратация, антигистаминные препараты, НПВС, симптоматическое лечение.
Эпизоотологические данные в ветеринарии
К возбудителю псевдотуберкулёза восприимчивы овцы, козы, свиньи, кролики, морские свинки, белые и домовые мыши. Не восприимчивы куры и голуби. Заражение возможно через пищеварительный тракт, дыхательные пути, через ранения кожи, при укусе собак, через пупок и как послекастрационное осложнение. В январе-феврале заболеваемость достигает максимума, во второй половине апреля и в начале мая-прекращается. С наступлением осени часть выздоровевших животных заболевает вторично. [1]
Профилактика в ветеринарии
При появлении псевдотуберкулёза выявляют и изолируют больных животных. Для этого следует проводить не реже двух раз в месяц клинический осмотр. Для дезинфекции при псевдотуберкулёзе используют раствор карболовой кислоты, который уничтожает возбудителя в течение минуты. [1]

Общие сведения
Присутствует склонность к хроническому течению. Из известных науке 11 видов иерсиний, три являются возбудителями заболеваний человека: кишечные патогены (Yersinia enterocolitica и Yersinia pseudotuberculosis) и Yersinia pestis (возбудитель чумы). Несмотря на то, что возбудители иерсиниоза и псевдотуберкулеза относятся к разным видам, у них много общего, в частности в плане диагностики и клинической картины. Важность и значимость иерсиниозов обусловлены их принадлежностью к так называемым эмерджентным (возвращающимся) инфекциям, одновременно с чумной инфекцией.
Опасность возникновения и непредсказуемость иерсиниозов требуют усиленного контроля, особенно в свете того, что эти возбудители признаны потенциальными агентами биотерроризма. Большую опасность представляет и потенциальная способность популяций патогенных иерсиний к реверсии вирулентных свойств, что обусловлено возможностью изменений в их геноме при попадании в определенные условия внешней среды. Установлено, что возбудитель чумы (Y. Pestis) может эволюционировать из возбудителя псевдотуберкулеза и оба патогена почти генетически идентичны.
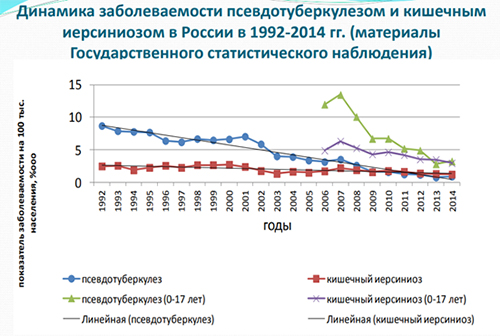
Уровень ежегодной официально регистрируемой заболеваемости иерсиниозами не высок (рис. выше) и фиксируется преимущественно в виде спорадической (2-15 случаев/100 тыс. населения), реже — вспышечной заболеваемости, однако, истинную ситуацию эти показатели не отражают, причиной чего является гиподиагностика инфекции, обусловленная полиморфизмом клинических проявлений, приводящая к постановке ошибочных диагнозов. В некоторых регионах РФ (Сибирский регион, Дальний Восток, Северо-Запад) показатели заболеваемости значительно выше и превосходят средние показатели по стране в 2-3 раза (9,75-24,45/100 тыс. населения).
Поражаются все возрастные группы, при этом, заболеваемость среди детей в 3-4 раза выше, чем у взрослых. Характерна зимне-весенняя сезонность.
Патогенез
Входными воротами иерсиниозной инфекции является ЖК тракт. Микроорганизмы в большинстве случаев через полость рта проходят транзитом и значительно реже смогут повреждать слизистую желудка и внедряться в ткани, а затем проникать в регионарные лимфоузлы, вызывая клинику шейного лимфаденита/фарингита (катаральный синдром). Основная масса возбудителя иерсиниозов попадает в желудок и в тонкий кишечник, где проникает в слизисто-подслизистый слой, вызывая воспаление с развитием илеита или острого аппендицита. Некоторая часть микроорганизмов в толщу тканей не проникает, а фиксируется на поверхности слизистой кишечника, выделяя экзотоксин с развитием клинической симптоматики диарейного синдрома, а при попадании в толстую кишку иерсинии вызывают воспаление с развитием колитического синдрома.
Далее микроорганизмы проникают из стенки кишки в солитарные фолликулы и мезентериальные лимфоузлы. В случаях преодоления лимфатического барьера развивается фаза гематогенной диссеминации. В процессе разрушении микроорганизмов выделяется эндотоксин, который попадая в кровь поражает ЦНС и вегетативную нервную систему. Иерсинии с током крови разносятся по организму и попадают в паренхиматозные органы, что приводит к развитию в печени селезенке, легких вторичных патологических изменений в этих органах. У больных с иммунодефицитом заболевание может протекать в виде сепсиса.

Иерсинии обладают выраженным сенсибилизирующим действием, что проявляется в виде гиперартралгий. Характерен выраженный иммунный ответ. За бактериальным периодом часто развиваются реактивные состояния (синдром Рейтера, узловатая эритема, моно/олигоартриты и др.).
Yersinia pseudotuberculosis служит пусковым механизмом развития коллагенозов. Иммунитет обеспечивается гуморальными/клеточными факторами защиты, ведущим из которых является фагоцитоз. Специфические антитела обнаруживаются 6-8 день болезни, титр которых постепенно нарастает. Иммунитет нестойкий, формируется медленно, сохраняется на протяжении года. Схематически стадии патогенеза представлены на рисунке выше.
Классификация
В основу клинической классификации иерсиниоза положено несколько признаков, в соответствии с чем выделяют:
- Гастроинтестинальную форму с различными вариантами течения (гастроэнтерит, гастроэнтероколит, энтероколит).
- Абдоминальную форму (острый аппендицит, мезентериальной лимфаденит, терминальный илеит).
- Генерализованную форму (смешанный и септический вариант).
- Вторично-очаговую (узловатая эритема, артрит, синдром Рейтера).
По тяжести течения: легкую, среднетяжелую и тяжелую.
По течению: острое (до 1 месяца), затяжное (3-6 месяцев) и хроническое (после 6 месяцев).
Причины
Yersinia enterocolitica/Yersinia pseudotuberculosis представляют собой грамотрицательные короткие (0,8-2 х 0,5-0,8 мкм) палочки (рис. ниже), имеющие капсулоподобную субстанцию, факультативные аэробы, не образуют спор, образуют эндотоксин. Имеют жгутиковый (Н-) и соматический (0) антиген. Вирулентность бактерий Yersinia ассоциируется с наличием плазмиды pYV и pVM 82, которые кодирует комплекс белков, предназначенных для нейтрализации иммунокомпетентных клеток человека/животного.
Хорошо сохраняются во внешней среде при температуре от +4 до 400 С, чувствительны к дезинфицирующим растворам, воздействию солнечного света, высушиванию, но могут длительно сохраняться в холодильнике при температуре до -20°С. Иерсинии погибают практически мгновенно при кипячении, способны длительно существовать и размножаться в пищевых продуктах. Иерсиниозы характеризуются сезонным подъем заболеваемости: пик заражения Y. enterocolitica приходится на февраль – май, а Y. pseudotuberculosis — на март/май.
Обе нозоформы инфекций (псевдотуберкулез и кишечный иерсиниоз) имеют фекально-оральный механизмом передачи. Факторами передачи чаще всего при иерсиниозе являются зараженные мясные продукты, овощи, молоко; при псевдотуберкулезе – овощные. Факторами передачи возбудителя являются в основном овощи/корнеплоды и корнеплоды (капуста, репчатый/ зеленый лук, морковь, свекла) и молочные продукты, которые не прошли термическую обработку. Водный фактор (употребление инфицированной воды из открытых водоемов) может явиться причиной заражения обоими видами инфекций.
Основной резервуар возбудителя иерсиниоза – мелкие дикие грызуны (полевки, суслики, песчанки землеройки, сурки, крысы), в том числе и синантропные (крысы, мыши), свиньи и другие дикие/домашние животные, которые обсеменяют почву, продукты и воду на фермах, овощехранилищах, предприятиях общественного питания, помойках, местах проживания людей. В популяции грызунов возбудитель передается алиментарным путем, через инфицированный корм и воду. Зараженные грызуны инфицируют продукты, воду, растительность путем выделения иерсиний с калом и мочой.
Восприимчивость к иерсиниозу/псевдотуберкулезу всеобщая, однако наиболее чувствительными к иерсиниозам лица младшего детского возраста и пожилые люди. Передача иерсиний от больных животных (кошек, хомяков, собак, мышей, морских свинок) контактно-бытовым путем теоретически возможна, но на практике встречается редко. Больной человек/бактериовыделитель могут стать источником инфекции лишь при кишечном иерсиниозе. При псевдотуберкулезе инфекция может передаваться и аэрогенным путем (через воздух, пыль). Инкубационный период при иерсиниозе составляет 2–6 дней (при пищевом заражении), а при контактно-бытовом может удлинятся до 15 дней. При псевдотуберкулезе — варьирует в пределах 3-18 суток, чаще 7-10 дней.
Симптомы
Симптоматика иерсиниоза многообразна и определяется клинической формой заболевания. Наиболее часто иерсиниоз манифестирует в форме энтероколита, для которого характерно острое начало, проявляющееся болевым синдромом в эпигастрии/правой подвздошной области живота, реже — в виде разлитых болей, повышения температуры в пределах 37,5-39°C, тошноты, озноба. Расстройства стула и рвота как правило отсутствуют. Пациенты жалуются на боли в мышцах, суставах, пояснице. Отмечается интоксикации I и II степени. Иногда эти заболевания протекают по типу пищевой токсикоинфекции с расстройством стула. При присоединении явления колита отмечаются спазм сигмы тенезмы, в кале кровь и слизь. При тяжелом течении — повышение температуры до 39-40°C, выраженная интоксикация, длительная диарея, рвота, обезвоживание.
В некоторых случаях после явлений гастроэнтерита через несколько дней/одновременно с ним усиливаются боли в правой подвздошной области и появляются симптомы раздражения брюшины. В крови — увеличение СОЭ до 20-40 и более мм/час и лейкоцитоз (8-10 тыс.). Процессы в аппендиксе могут быть выражены в различной степени (катаральный, флегмонозный, гангренозный). В зависимости от степени изменений заболевание может протекать легко и без оперативного вмешательства, но может быть длительным и тяжелым с периодическими обострениями, приступами болей в животе и с подъемом температуры. Отмечается увеличение воспаленных регионарных мезентериальных лимфоузлов.
В ряде случаев иерсиниоз у взрослых не ограничивается проявлениями регионарно-очаговых реакций и после явлений энтероколита, гастроэнтерита, мезентериального лимфаденита инфекция попадает в кровь, вызывая вторично очаговые поражения органов или генерализованный процесс.
Заболевание манифестирует головной болью, ознобом, болями в мышцах/суставах, повышением температуры иногда 40°C и выраженными явлениями интоксикации. Общее состояние тяжелое, у части больных может появляться коре/краснухоподобная без четкой локализации, иногда по всему телу, характер которой может изменяться. Характерны припухание и гиперемия ладоней и стоп с последующим пластинчатым шелушением. В более тяжелых случаях развивается паренхиматозный гепатит с нарушениями функции печени и желтухой, увеличивается селезенка. Печень увеличена, болезненная. Могут отмечаться симптомы панкреатита. Заболевание длится до 3-4 месяцев и больше, сопровождается появлением новых поражений, которые по времени совпадают с рецидивами.
Довольно часто отмечается поражение суставов, лихорадка, боли в животе, диарея. В процесс вовлекаются большие и малые 2-4 сустава (коленные, межфаланговые, голеностопные). В области пораженных суставов наблюдается отечность, покраснение, повышение температуры, РОЭ, лейкоцитоз. Протекает с обострением и имеет сходства с артритом/полиартритом. Продолжительность от 7-15 дней до 5-12 месяцев. Одновременно с артритом может регистрироваться синдром Рейтера и поражение глаз.
В последнее время участилась септическая форма иерсиниоза, особенно среди лиц пожилого возраста, у страдающих диабетом, заболеваниями печени. У таких больных отмечается длительная температура септического характера, которая сопровождается потливостью, приступами болей в животе. Реже развиваются явления и симптомы менингита. При внутрибольничных вспышках иерсиниоз может протекать с фарингитом, выраженной гиперемией зева, увеличением миндалин, реже — подчелюстных лимфоузлов.
Симптомы псевдотуберкулеза у взрослых
Псевдотуберкулез (дальневосточная лихорадка) протекает с определенной цикличностью, а клиническая картина отличаются полиморфизмом. Типичными проявлениями начала болезни являются признаки развития токсико-аллергического синдрома и изменения в желудочно-кишечном тракте. Для периода разгара характерна выраженная лихорадка и другие симптомы интоксикации, признаки органных поражений, появление экзантемы. Продолжительность периода разгара определяется тяжестью и варьирует в пределах 2-15 дней. Подавляющее большинство пациентов (около 80%) переносят острую форму заболевания, для которой характерно острое начало с выраженностью симптомов на первой неделе заболевания.
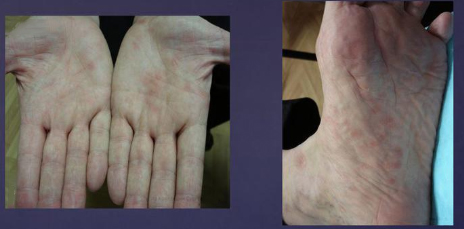
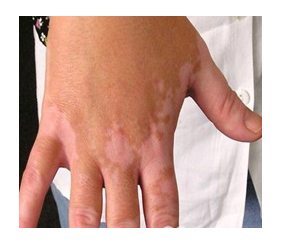
Почти у 84% случаев псевдотуберкулез у взрослых манифестирует экзантемой. Сыпь носит скарлатиноподобный/кореподобный мелкоточечный характер с локализацией в локтевых сгибах, на груди, животе. Элементы сыпи в большинстве случаев обильные, реже — скудная едва заметная сыпь в естественных складках. Геморрагический характер сыпи локтевых и коленных сгибов и шейной складки встречается 10-15% больных. При рецидивах заболевания могут выявляться на тыльной поверхности стоп/передней поверхности голени элементы узловатой эритемы. После угасания сыпи зачастую появляется мелкопластинчатое отрубевидное шелушения кожы пальцев рук и ног (рис. ниже).
Вовлечение в патологический процесс желудочно-кишечного тракта проявляется болями в правой половине живота и бывают чрезвычайно интенсивными. Для большинства случаев характерна симптоматика гастроэнтерита или гастроэнтероколита (реже).
Диарейный синдром обильный до 7-9 раз в сутки, стул жидкий с примесью слизи. Печень увеличена и может сопровождаться симптомами паренхиматозного гепатита: темной окраской мочи, желтушностью склер/кожи, гипербилирубинемией.
Клиническим проявлением вовлечения в процесс суставов являются артралгии, которые встречаются почти у четверти пациентов. Как правило, поражаются различные суставы чаще всего крупные суставы конечностей. При развившемся артрите развиваются местные воспалительные изменения кожного покрова над суставом, отечность и сглаженность конфигурации сустава.
Артралгии могут держаться в течение 2-3 недель или проходить самостоятельно за несколько дней. В большинстве случаев проявления мочевого синдрома умеренно выражены. У больных с тяжелыми формами болезни отмечаются изменения со стороны почек вплоть до развития олигурии, нарушения концентрационной функции почек, азотемии.
Анализы и диагностика
В основе диагностики иерсиниозов, кроме клинической симптоматики следующие лабораторные тесты:
- ПЦР (Полимеразная цепная реакция) – определение ДНК микроорганизма в биоматериале (кале). Преимуществами ПЦР являются высокая чувствительность и специфичность, а также, быстрота получения результата.
- Серологические тесты (ИФА, РПГА). Определение специфических антител к энтеропатогенным иерсиниям в парных пробах сыворотки пациентов с интервалом 14 дней.
- Бактериологический метод — бак. посев крови, кала, мокроты, ликвора, мочи, мазка из зева (при всех формах).
Иерсиниозные инфекции необходимо дифференцировать с острыми кишечными инфекциями, аппендицитом, гепатитом другого генеза, тифопаратифозной инфекцией, артритами, инфекционным мононуклеозом, экзантемными инфекциями, острым респираторным заболеванием, ревматизмом, лептоспирозом, сепсисом, системными заболеваниями соединительной ткани.
Лечение иерсиниозов
Лечение иерсиниозной инфекции комплексное и во многом зависит от формы заболевания, ведущих синдромов, тяжести течения и периода болезни. В целом, принципы лечения иерсиниоза и псевдотуберкулеза существенно не различаются. Проводится госпитализация больных в боксы инфекционных стационаров/специализированные отделения, ей подлежат пациенты со среднетяжелыми/тяжелыми формами.
Основой этиотропной терапии являются антибиотики, позволяющие обеспечить уничтожение в организме возбудителя иерсиниоза и псевдотуберкулеза, что позволяет купировать острую симптоматику инфекции, снижает риск развития ее генерализации и переход заболевания в затяжное или хроническое течение. При выборе антибиотика следует руководствоваться чувствительностью патогенных иерсиний к нему. Основным препаратом выбора в лечении иерсиниозов является по-прежнему Левомицетин. Широко назначаются цефалоспорины III поколения (Цефтриаксон, Цефотаксим, Цефоперазон, Цефтазидим).
Штаммы Y. Enterocolitica/Y. pseudotuberculosis высоко чувствительны и фторсодержащим хинолонам (Ципрофлоксацин, Норфлоксацин, Пефлоксацин). При иерсиниозной инфекции высокую эффективность сохраняют аминогликозиды II поколения (Гентамицин, Амикацин). Также хороший эффект достигается при использовании защищенных пенициллинов (Аугментина, Амоксиклава).
При гастроинтестинальной форме оправданно назначение Эрсефурила, Бисептола, Интетрикса. Лечение иерсиниоза антибиотиками у взрослых и у детей проводят по указанной для каждого препарате схеме с учетом дозировки. Лечение септических форм иерсиниозной инфекции проводится назначением 2-3 антибактериальных препаратов различных групп.
Патогенетическая терапия направлена на ликвидацию изменений в органах и системах, вызванных заболеванием. Учитывая высокую вероятность поражения сердечной мышцы показано назначение в острый период кардиотрофиков (Рибоксин, Кокарбоксилаза), мембраностабилизирующих средств (Эссенциале, Аевит). При появлении аллергической сыпи, кожного зуда, выраженных артралгий/миалгий назначаются десенсибилизирующие средства (Супрастин, Кларитин, Тавегил, Зиртек). В случаях развития гепатита показано назначение гепатопротекторов (Гептрал, Гепабене, Хофитол, Карсил).
При длительном артралгическом синдроме и фебрилитете назначают противовоспалительные средства (Ибупрофен, Диклофенак, Индометацин). При выраженном синдроме интоксикации — инфузионная терапия с использованием солевых растворов, раствора Глюкозы, Реополиглюкина, Альбумина, мочегонных средств (Фуросемид). При тяжелом течении заболевания назначают глюкокортикоиды коротким курсом. Псевдотуберкулез зачастую сопровождается снижением фагоцитарной активности моноцитов, нарушениями иммунного ответа, поэтому показано назначение иммуномодулирующих средств (Иммунофан, Полиоксидоний, Ликопид, Диуцифон).
В периоде реконвалесценции может широко использоваться фитотерапия – сборы из кукурузных рылец, подорожника, березы, черной смородины, мелиссы, мяты, бузины черной, крапивы. Больной подлежит выписке из стационара не ранее 21-го дня болезни после исчезновении острых клинических проявлений и нормализации лабораторных показателей.
Читайте также:


