Если инфекция попала в кость
Заболевание чаще поражает полые кости конечностей, провоцируя утолщение наружной оболочки и образование полостей с некротизированными участками. Без лечения последние замещаются гноеродными тканями и плотной оболочкой из фиброзных структур, вызывая формирование свищей.
Причины
Этиология и патогенез остеомиелита сложны и недостаточно изучены. Первые указания на инфекционную природу заболевания появились лишь в середине ХІХ века. При этом внимание заострялось только на воспалении костного мозга, что дало повод назвать болезнь остеомиелитом.
Во второй половине столетия удалось доказать ведущую роль пиогенных (выделяющих гной) бактерий и обосновать патогенез гематогенного воспаления.
Для развития заболевания необходимо проникновение патогена в костный мозг. Произойти это может разными путями: через кровь, после травмы, операции или огнестрельного ранения либо из окружающих тканей.
Сегодня медиками установлены следующие причины остеомиелита:
- любой инфекционный очаг в организме (острый тонзиллит, кариес, гайморит);
- фурункулез, одиночные карбункулы;
- хронический пиелонефрит;
- туберкулез;
- открытые ранения и переломы;
- бактериальный миозит;
- эндопротезирование сочленений;
- остеосинтез.
Рассмотренные причины не всегда порождают воспаление костного мозга. Как правило, для развития остеомиелита требуются некоторые предрасполагающие моменты, ослабляющие организм:
- плохой иммунитет;
- воздействие радиации;
- длительный стресс;
- гормональная терапия;
- очаги хронической инфекции.
И даже этих факторов недостаточно для начала болезни. Сигналом к возникновению остеомиелита являются обморожения, травмы, ожоги, ОРВИ, неадекватная реакция на стресс, переутомление.
Хроническая форма заболевания развивается, если больной или врач несвоевременно отреагировали на острую инфекцию.
Симптомы
Интенсивность симптомов, скорость их нарастания, степень разрушения костных структур — все это зависит от формы остеомиелита. Поэтому правильнее рассматривать клиническую картину болезни в зависимости от характера течения.
Первые признаки остеомиелита одинаковы для всех форм заболевания. Это:
- общая слабость;
- боль в месте инфицирования;
- контрактура в расположенных рядом суставах;
- повышение температуры;
- покраснение и отек кожи над местом поражения.
Помимо общей клинической картины, каждая форма воспаления имеет свои, присущие только ей, черты.
Острые симптомы остеомиелита:
- резкое падение АД;
- температура достигает 40° C;
- угнетенность сознания;
- слабость, одышка;
- признаки сердечной недостаточности;
- головная боль давящего характера;
- потливость;
Местные симптомы острого остеомиелита могут оставаться незамеченными или быть ярко выраженными. Врач чаще всего отмечает отек мягких тканей, контурирование венами, покраснение и болезненность кожных покровов над местом воспаления.
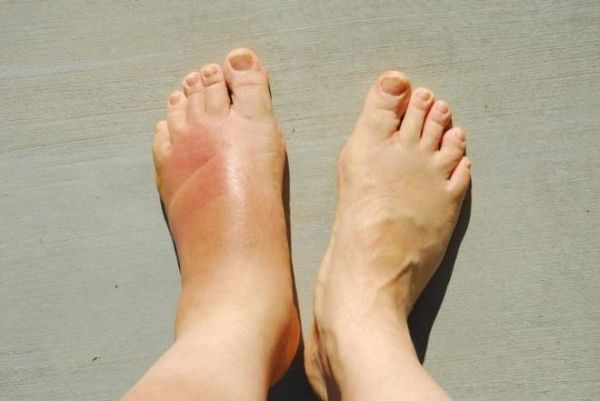
Хроническая форма остеомиелита проявляется менее ярко. При переходе болезни в запущенное состояние пациент отмечает улучшение самочувствия: исчезают симптомы интоксикации, снижается температура, боль из острой становится ноющей.
В зоне поражения формируется один или несколько свищей, иногда открывающихся в значительном удалении от очага остеомиелита. Воспалительный инфильтрат приводит к укорочению или удлинению ноги, искривлению костей.
Закрытие гнойного свища провоцирует рецидив, напоминающий своим началом острое воспаление костной ткани. В результате зарастания канала формируется остеомиелитическая флегмона, повышается внутрикостное давление, нарастает отек мягких тканей и боли. После вскрытия свища состояния пациента приходит в норму.
Классификация
Классификация остеомиелита очень разнообразна и может быть как международной, так и российской. Ну а поскольку единой общепризнанной систематизации не существует, каждый врач вправе решать сам, чем пользоваться.
Современная медицина выделяет два типа остеомиелита, оказывающих прямое влияние на выраженность симптомов и выбор терапии:
- острый процесс. Подразделяется на гематогенный, травматический, огнестрельный и переходящий на кость из смежных тканей;
- хроническое заболевание. Бывает атипичным — абсцесс Броди, синдром Олье и остеомиелит Гарре. Патогенез этих воспалений неизвестен, поскольку роль инфекционного начала не подтверждена. Вторичная форма развивается после острого процесса.
В зависимости от путей занесения инфекции, остеомиелит костей делится на:
- гематогенный. Долгое время его патогенез объясняли только микробной природой, однако аллергическая теория заметно расширила причины зарождения воспаления;
- посттравматический. Гниение кости вызывается инфекцией, попавшей в ткани при открытом повреждении.
По этиологическим признакам остеомиелит разделяют на специфический, возникающий в результате воздействия агентов актиномикоза, сифилиса или туберкулеза и неспецифический, провоцируемый пиогенными микробами.
Какой врач лечит остеомиелит?
Лечение остеомиелита, развившегося в результате травмы, ранения или остеосинтеза проводит травматолог. С остальными формами воспаления кости следует подойти на прием к хирургу. При необходимости доктор направит больного в стационар или займется лечением остеомиелита амбулаторно.
При резком повышении температуры и сильных болях в ноге можно обратиться непосредственно в дежурный травматологический пункт.
Диагностика
Диагностика остеомиелита основана на рентгенографии. Метод исследования позволяет получить разнообразную информацию о костной структуре, однако имеет ряд изъянов: показывает только твердую часть кости и не определяет потери костного вещества раньше 10 суток с начала проявления заболевания.
Поэтому врач для большей достоверности прибегает к дополнительным методам выявления остеомиелита:
- инфракрасной термографии;
- компьютерной сцинтиграфии;
- денситометрии;
- фистулографии;
- ультразвуковому сканированию.
Из лабораторных тестов используют клинический анализ крови, бактериологический посев пункционного материала, определение уровня С-реактивного белка. Подобные исследования позволяют поставить точный диагноз и начать терапию остеомиелита.
Лечение
Необходимо отметить, что воспаление костной ткани, выявленное на раннем этапе, зачастую удается победить только консервативными методами. Они обязательно должны включать назначения медикаментозного и нефармакологического характера.
Современные рекомендации по устранению хирургической инфекции предлагают следующую схему лечения:
- антибиотики — Ко-тримоксазол, Ампициллин, Ванкомицин, Амоксициллин, Цефазолин, Оксациллин;
- иммуномодуляторы — Т-активин, Амиксин, Тимоген, Тималин;
- жидкости для выведения токсинов и устранения интоксикации — Нормосоль, 0,9% хлорид натрия, раствор Рингера.
Диуретики, необходимые для удаления излишней воды из организма, врач определяет в каждом случае индивидуально. При этом Верошпирон и другие калийсберегающие препараты для устранения отеков применять нежелательно.
Местное лечение остеомиелита включает в себя постельный режим, обездвиживание пораженной конечности гипсовой повязкой, исключение любой нагрузки, способной деформировать кость и физиотерапию. Отличный терапевтический эффект показывают электрофорез, УФО, УВЧ.
Если консервативный подход не дает ожидаемого результата, используют хирургические методы борьбы с остеомиелитом.
Советы по корректировке рациона включают употребление повышенного количества белков. Это необходимо для компенсации коллагеновых потерь соединительной ткани костей и сочленений. Лечение остеомиелита подразумевает употребление мясных и молочных продуктов, рыбы и растительных протеинов. При адинамическом типе заболевания специалист назначает парентеральное питание.
Осложнения
Последствия остеомиелита проявляются часто и весьма многообразно. Местные проблемы обусловлены длительно протекающим инфекционным процессом и включают в себя:
- нарушение роста и деформация кости;
- стойкую контрактуру или анкилоз суставов;
- внутреннее кровотечение;
- ложное сочленение;
- озлокачествливание стенок свища;
- патологический вывих или перелом.
Осложнения общего характера включают в себя недостаточность печени и почек, бактериальный эндокардит, пневмонию.
Профилактика
Профилактика остеомиелита основана на соблюдении правил оказания хирургической помощи в догоспитальный период:
- изоляция раневой поверхности асептической повязкой;
- иммобилизация пораженных конечностей в момент перевозки больного;
- срочная доставка пострадавшего в стационар.
Такие меры позволяют значительно снизить риск развития посттравматического воспаления. Профилактика остеомиелита гематогенного характера включает в себя своевременную ликвидацию всех очагов инфекции в организме.
Выздоровление при инфекционном процессе в костях зависит от радикальности и своевременности принятых мер, возраста больного и тяжести состояния. Менее благоприятный исход наблюдается у пациентов с застарелым остеомиелитом, что обусловлено расстройством трофики мягких тканей, ограниченным количеством костных структур вблизи очага воспаления и выраженной дистрофией.
Остеомиелит – воспалительный процесс, который протекает в костном мозге и поражает все составляющие кости (компактное и губчатое вещество, надкостницу).
Существует 2 основных группы этого заболевания: остеомиелит специфического и не специфического типа.
Не специфический остеомиелит возникает из-за гноеродных бактерий (золотистого стафилококка, кишечной палочки, стрептококка), в редких случаях причиной возникновения являются грибки.
Специфический остеомиелит начинается из-за бруцеллеза, сифилиса, туберкулеза костей и суставов.
- гематогенный (эндогенный) остеомиелит – гнойная инфекция проникает в кость через кровь из инфицированной ссадины или раны, фурункула, абсцесса, панариция, флегмона, из зубов с кариесом, из-за синусита, тонзиллита;
- экзогенный остеомиелит – инфекция попадает во время проведения операции, из раны при ранении или пробирается из рядом расположенных мягких тканей и органов; остеомиелит этого вида бывает: посттравматическим (наступает при открытых переломах), послеоперационным (инфекция попадает при проведении операций на кости или после установления спиц), огнестрельным (инфекция попадает в кость после перелома от огнестрельного выстрела), контактным (воспалительный процесс переходит с окружающих тканей).
Болезнь может протекать в трех формах.
Первая форма – септико-пиемическая. При этой форме наблюдается резкое повышение температуры тела до 40° C. Больного сильно знобит, болит голова, мучает сильная повторяющаяся рвота, лицо становится бледным, кожа сухой, а слизистые оболочки и губы приобретают синюшный оттенок. Может быть помутнение сознания и его потеря, судороги и желтуха гемолитического типа. Наблюдается снижение давления, увеличение печени и селезенки в размерах. Пульс становится учащенным. На второй день заболевания, в месте поражения, мягкие ткани становятся отечными, кожа натянутая и красная, возникает сильная, рвущая боль при любых малейших движениях. Можно четко определить локализацию боли. По истечении одной-двух недель в очаге поражения появляется жидкость в мягких тканях (центр флюктуации). Со временем гнойные массы попадают в мышечную ткань и там идет образование межмышечного флегмона. Если ее не вскрыть, то она вскроется самостоятельно, при этом образуя свищ. Это приведет к возникновению параартикулярной флегмоны, сепсиса или вторичного гнойного артрита.
Второй формой является местная форма течения остеомиелита. В этом случае нет интоксикации организма, общее состояние больного в большинстве случаев остается удовлетворительным. Болезнь проявляется воспалением кости и близлежащих мягких тканей.
Токсическая (адинамическая) форма – третья разновидность течения остеомиелита. Эта форма встречается крайне редко. Наблюдается сильная интоксикация организма, потеря сознания, судороги, сердечно-сосудистая недостаточность. Что касается признаков воспаления в кости, то их практически нет. Это значительно затрудняет постановку диагноза.
Остеомиелит по своим начальным проявления отличается по видам. По истечению времени эти отличия сглаживаются и течение при всех формах более менее одинаковое. После выхода гноя, костная ткань постепенно восстанавливается, начинается период выздоровления. Если заживления не произошло болезнь перетекает в хроническую форму. Период замещения некроза на новую костную ткань зависит от возраста и уровня иммунитета больного. Чем моложе организм и выше иммунитет, тем быстрее начнется выздоровление.
Полезные продукты при остеомиелите
Для быстрого восстановления и затягивания повреждений после травмирования костями, для укрепления костей и роста здоровой костной ткани необходимо правильно питаться. Для получения такого эффекта организму требуется большое количество антиоксидантов, витаминов, минералов, аминокислот, протеинов, но очень маленькое количество насыщенных жиров. Итак, при остеомиелите важно поступление в организм:
- фолиевой кислоты (для ее восполнения нужно есть свеклу, бананы, чечевицу, капусту, бобы);
- витамина В (повысить его уровень помогут говядина и ее субпродукты, а также, скумбрия, сардина, селедка, куриные яйца и мясо курицы, креветки, устрицы, семечки, орехи, пивные дрожжи, цитрусовые, картофель (особенно печенный), горох и соя );
- цинка (нужно есть морепродукты, пастернак, сельдерей, тыква и ее семечки, бобовые культуры);
- магния (восполнить организм помогут кисло-молочные продукты, цельнозерновые изделия, листовые овощи и грецкие орехи);
- кальция (он содержится в кунжуте и кунжутном масле, миндале, кураге, репе, шпинате, твердом сыре и твороге).
- Чтобы избавиться от болезни, необходимо делать примочки из хозяйственного мыла и сока лука. Для приготовления лечебного средства потребуется кусок хозяйственного простого мыла (размером со спичечный коробок) и среднего размера луковица. Мыло нужно потереть на терке, а лук мелко нарезать. Перемешать. Положить эту смесь на простую (лучше льняную ткань), перемотать бинтом. Делать такие компрессы ежедневно на ночь до тех пор, пока не заживут раны.
- Хорошим средством от остеомиелита считаются почки или цветы фиолетовой сирени. Нужно насыпать в литровую банки цветы или почки (предварительно просушенные) и залить водкой. Оставить на 10 дней в темном месте. Процедить. Делать каждый день примочки и пить по 2 капли настойки внутрь.
- Мощным заживляющим и выгоняющим гной эффектом является мед и куриные яйца, ржаной мука, масло. Из этих компонентов необходимо приготовить тесто и на ночь из него требуется делать компрессы. Процедура приготовления теста: топится на водяной бане 1 килограмм меда (вода должна быть температурой около 40 градусов), добавляется 1 килограмм ржаной муки, 200 грамм сливочного масла (лучше домашнего приготовления) и десяток желтков домашних яиц (перед добавлением их необходимо немного взбить). Все тщательно перемешивается и замешивается в крутое тесто. На каждую процедуру нужен комок теста (все зависит от размеров поражения). Первым делом начнет интенсивно выходить гной, затем раны затянуться.
- Помимо аппликаций, для интенсивного лечения, нужно утром и на ночь пить по столовой ложке рыбьего жира и запивать сырым яйцом. Если нет сил выпить ложку с первого раза, можно начинать с 1/3 ложки. Главное постепенно довести потребление рыбьего жира до ложки. Еще полезен настой женьшеня. Его, также, нужно начинать принимать с нескольких капель.
- В летнее время нужно ежедневно по 15-20 минут принимать солнечные ванны. Полезно принимать ванны с морской солью, золой. Температура воды должна быть около 35-38 градусов. Принимать такие ванны нужно через день и длительность процедуры должна не превышать 15 минут. Рекомендуемое количество таких ванн — десять.
- В перерывах между всеми вышеописанными методами раны нужно мазать специальной мазью, приготовленной из 1-го куриного желтка, чайной ложки топленого сливочного масла и половины церковной маленькой свечки. Все тщательно перемешать и нанести на повреждения.
- Для восполнения кальция в организме нужно натощак выпивать скорлупу 1-го яйца. Ее нужно измельчить в порошок и запить водой. Для более сильного эффекта лучше запивать лимонным соком.
Если у Вас есть аллергия на тот или иной продукт, не стоит применять то средство, которое содержит аллерген.
Остеомиелит: симптомы, осложнения, лечение остеомиелита
Остеомиелит
Остеомиелит означает инфекцию кости, которая может быть либо острой (недавнее начало), либо хронической (многолетней).
Бактерии являются обычными инфекционными агентами. Двумя вероятными методами доступа являются первичная инфекция кровотока (включая вторичную инфекцию через кровь после заражения в другом месте в организме) и рану или рану, которая позволяет бактериям непосредственно достигать кости. У взрослых таз и позвоночник являются наиболее уязвимыми, а костные инфекции у детей, как правило, нацелены на длинные кости рук и ног. Без лечения инфекция и воспаление блокируют кровеносные сосуды. Отсутствие кислорода и питательных веществ приводит к смерти костной ткани, что приводит к хроническому остеомиелиту. Другие возможные осложнения остеомиелита включают отравление крови и абсцессы костей.
Симптомы остеомиелита
Симптомы остеомиелита включают:
Уменьшенное перемещение части пострадавшего тела
Кожа может быть красной, горячей и опухшей
Покрывающая оболочка может содержать гной
Спазмы связанных мышц
Необъяснимая потеря веса
События, которые могут вызвать остеомиелит
Кости заражаются кровоснабженными микроорганизмами. В большинстве случаев микроорганизмами являются бактерии, такие как Staphylococcus aureus , но грибы также могут вызывать остеомиелит.
Некоторые из условий и событий, которые могут привести к остеомиелиту, включают:
Бактерии, вводимые во время операции на костях.
Бактерии вводятся при травме кости.
Инфекция протезных имплантатов (таких как искусственный тазобедренный сустав).
Инфекции в других местах тела, которые достигают костей через кровоток.
Первичная инфекция крови (септицемия).
Факторы риска остеомиелита
Некоторые из факторов риска, которые могут повысить восприимчивость человека к остеомиелиту, включают:
Неадекватно контролируемый диабет.
Плохое кровообращение (артериосклероз).
Факторы риска для плохого кровообращения, которые включают высокое кровяное давление, курение сигарет, высокий уровень холестерина в крови и диабет.
Дефицит иммунной системы.
Использование внутривенных препаратов.
Острый остеомиелит
Основные категории острого остеомиелита включают:
Гематогенный остеомиелит — первичная инфекция крови или инфекция из другого места в теле доставляется в кость через кровоток. Дети подвергаются повышенному риску. Бактерии попадают в районы с богатым кровоснабжением, поэтому инфекция имеет тенденцию ориентироваться на растущие части на концах длинных костей.
Прямой прививочный остеомиелит — бактерии доставляются непосредственно в костную ткань через хирургию или травму.
Хронический остеомиелит
Острый приступ остеомиелита может привести к хроническому остеомиелиту, характеризуемому мертвыми зонами кости. Это условие может не отвечать на лечение и повторяться в течение длительного времени. Во многих случаях хронический остеомиелит является полимикробным, что означает более одного инфекционного агента.
Осложнения остеомиелита
Некоторые из осложнений остеомиелита включают:
Абсцесс костной ткани (карман гноя)
Костный некроз (смерть кости)
Воспаление мягких тканей
Хроническая инфекция, которая плохо реагирует на лечение.
Диагностика остеомиелита
Остеомиелит диагностируется с использованием ряда тестов, в том числе:
Сканирование компьютерной томографии (КТ)
Магнитно-резонансная томография (МРТ)
Биопсия костной ткани.
Лечение остеомиелита
Лечение остеомиелита зависит от тяжести, но может включать:
Госпитализация и внутривенные антибиотики.
Длительный (от четырех до шести недель или более) курс антибиотиков, пероральный или внутривенный.
Изменения образа жизни, такие как уход от сигарет для улучшения кровообращения.
Лечение основных причин, таких как диабет.
Замена инфицированной протезной части, если это необходимо.
Хирургия, чтобы очистить и вымыть зараженную кость.
Кожные трансплантаты, если необходимо.
Ампутация, в тяжелых случаях.
Долгосрочная перспектива при остеомиелите
Острый остеомиелит легче лечить, чем хронический остеомиелит. Чем раньше диагноз поставлен и начало лечения, тем лучше перспектива. Если мертвую и больную ткань нужно удалить хирургическим путем, кость восстанавливается в течение нескольких недель. Предотвращение острого остеомиелита включает в себя правильное лечение ран и своевременную медицинскую помощь при инфекциях.
Лекция 14
Для больных с анаэробной инфекцией.
Санитарно-гигиенический режим в отделении и в палате
Основной путь передачи анаэробной инфекции контактный. Возбудитель анаэробной инфекции может находиться на загрязненном раневым отделяемым белье, не стерильных инструментах, иглах, шприцах, перевязочном материале.
Больной с анаэробной инфекцией мягких тканей должен находится в изолированной палате с отдельным входом. Желательно, чтобы это помещение имело автономную приточно-вытяжную вентиляцию. Его стены должны быть покрыты материалом, позволяющим выполнять механическую и химическую дезинфекцию (лучше кафельная плитка).
Уборка помещения, где находится больной с анаэробной инфекцией, производится не менее 2 раз в день влажным способом (применяется 6% раствор перекиси водорода и 0,5% раствором моющего средства). Уборочный материал (ведра, тазы, ветошь) маркируют и после использования подвергают автоклавированию в течение 20 минут при 2 атм.
Медицинский персонал перед входом в палату должен переодеться в специальные халаты и бахилы, надеть клеенчатые фартуки перед выполнением манипуляций в ране (фартук после обрабатывается 6% раствором перекиси водорода). Перевязочный материал после использования сжигается.
Использованный при обработке раны инструмент замачивают в 6% растворе перекиси водорода и 0,5% растворе моющего средства на 60 минут, после чего его кипятят 60 минут, промывают в проточной воде, высушивают и стерилизуют в автоклаве или сухожаровом стерилизаторе.
В отделении устанавливается строжайший инфекционный режим. После окончания лечения больного постельные принадлежности проводят через камерную дезинфекцию по режиму для споровых форм бактерий. Посуду замачивают в 2% растворе гидрокарбоната натрия и кипятят в течение 90 минут. Также обрабатывается и нательное белье.
(ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ)
Среди гнойно-воспалительных процессов по тяжести течения, трудности диагностики и неблагоприятным исходам особенно выделяется острая гнойная инфекция костей, определяемая как остеомиелит.
Остеомиелит –воспаление костного мозга. Однако при заболеваниях костей изолированное воспаление костного мозга наблюдается крайне редко. Обычно воспалительный процесс захватывает не только костный мозг, но поражает и компактную часть кости и надкостницу. Таким образом, под понятием остеомиелит следует иметь в виду периостит, остит и остеомиелит.
История.То, что воспалительный процесс может поражать костную ткань, было известно давно. Об этом упоминалось в трудах Гипократа, Абу Али Ибн Сины, А.Цельса, к.Галена и др. Термин остеомиелит в литературе впервые появился в 1831 году (Reenaud) и был связан с воспалительным процессом в костной ткани, развивающимся как осложнение при переломе костей. В 1834 г. А.Нелатон обратил внимание, что остеомиелит может развиваться и без предшествующей травмы костной ткани и иметь гематогенное происхождение. Классическое описание клинической картины остеомиелита было дано в 1853 г. французским хирургом Ch.M.E.Chassaignac.
В 1879 г. Lannelonque дал подробное описание патологоанатомической картины острого, а Combi хронического остеомиелита. При этом было установлено, что при патологическом процессе прежде всего поражается костный мозг, после чего распространяется на корковый слой и надкостницу. На этом основании авторы предлагали производить раннюю трепанацию кости при лечении острого остеомиелита.
В 1884 году (Rodet, Krause) получили в эксперименте разнообразные по тяжести течения формы остеомиелита – от молниеносных, заканчивающихся смертью в первые сутки, до более затяжных форм. Было доказано, что тяжесть патологического процесса зависит от количества микробных тел, попавших в организм больного, их вирулентности, возраста больного и индивидуальной способности организма к борьбе с инфекцией.
В 1925 г. Т.П.Краснобаев предложи классификацию остеомиелита гематогенного происхождения, согласно которой различают три основные формы течения патологического процесса: токсическую, септическую и местноочаговую. Эта классификация оказалась удобной для практических врачей.
Этиология. Источники инфицирования костей. В 1880 году Луи Пастер из гноя больной остеомиелитом выделил микроб, который назвал стафилококком. В настоящее время установлено, что примерно в 80-90% случаев именно стафилококк является основным возбудителем инфекции в костной ткани. Реже воспалительный процесс в костях вызывают стрептококк, кишечная палочка, бациллы тифа, протей и др. Очень редко встречаются вирусные формы остеомиелита.
В костную ткань микроорганизмы могут поступать: 1) после травмы мягких тканей, расположенных в непосредственной близости к костям, через поврежденные ткани суставов и через рану самой кости при открытом переломе; 2) из воспалительного очага, находящегося в непосредственной близости к кости; 3) из воспалительного очага, находящегося далеко от кости, за счет переноса инфекции по кровеносным сосудам.
При травме тканей, расположенных в непосредственной близости к кости, часто возникает тромбоз сосудов, питающих надкостницу, что способствует развитию воспаления в ней. К тому же, при открытых повреждениях тканей инфекция через гаверсовы каналы может проникнуть в костный мозг
и вызвать воспаление в нем.
Воспалительный процесс из мягких тканей может распространиться на надкостницу и кость. Примером тому являются гнойный мастоидит, развивающийся при воспалении среднего уха; костный панариций, являющийся осложнением воспаления мягких тканей пальца; остеомиелит нижней челюсти при кариесе зуба и пр.
Описанные пути попадания инфекции в костную ткань способствуют возникновению экзогенного остеомиелита. В тех случаях, когда инфекция попадает в костную ткань через кровеносные сосуды, возникает гематогенная форма остеомиелита (схема ).
Первичным очагом гнойной инфекции для развития остеомиелита может быть фурункул, карбункул, тонзилит. Острый воспалительный процесс в костях может быть метастазом при сепсисе (при септикопиемии). В отдельных случаях первоисточник гематогенного остеомиелита установить не удается.
В данной лекции будут освещены вопросы, касающиеся клиники, диагностики и лечения гематогенного остеомиелита.
Известно, что микробы, попадая в кровь, поглощаются ретикулоэндотелиальными клетками, в том числе и клетками костного мозга, где они погибают или остаются виде очага дремлющей инфекции. При наличии благоприятных условий возникает возможность для активизации жизнедеятельности бактерий и развития острого воспалительного процесса в кости. Эти условия обуславливаются следующими факторами: 1) анатомо-физиологическим; 2) биологическим и иммунологическим; 3) предрасполагающим.
Анатомо-физиологические особенности костей. Чаще всего гематогенный остеомиелит возникает в детском и юношеском возрасте. При этом патологический процесс обычно локализуется в метафизе длинной трубчатой кости. Этому способствует морфологическая структура трубчатых костей и их кровоснабжение. Несмотря на то, что кровоснабжение трубчатой кости осуществляется за счет a.nutriciae, к кости идет большое количество мелких сосудов, особенно к метафизу, эпифизу и к надкостнице. Чем моложе организм, тем более выражены многочисленные добавочные сосуды. Попадание инфекции в кровоток и его замедление при различных травмах тканей способствует задержке микроорганизмов в метафизарной и эпифизарной части кости. Это положение легло в основу эмболической теории развития гематогенного остеомиелита, предложенной Лексером в 1894 году. Виленски в 1934 году утверждал, что гематогенная форма остеомиелита возникает в результате развивающегося на фоне бактериальной эмболии тромартериита сосудов, участвующих в кровоснабжении кости.
Надкостница у детей и молодых людей более эластична и лучше васкуляризируется, чем у пожилых. Костный мозг у лиц молодого возраста отличается от костного мозга пожилых людей тем, что у первых преобладает красный, активный мозг, легко поглощающий бактерии, тогда как у последних он желтый, мало активный, имеет жировой характер.
Анатомо-физиологические особенности костей и их кровоснабжения у лиц молодого возраста объясняет тот факт, что гематогенная форма остеомиелита чаще встречается именно в молодом возрасте.
Биологические и иммунобиологические факторы. Главный возбудитель остеомиелита – золотистый стафилококк, достаточно быстро фиксируется клетками костного мозга. Он блокирует лимфатические пути и способствует активному образованию защитного барьера (лейкоцитарного вала) вокруг очага инфекции в кости, что способствует локализации воспалительного процесса в самой кости.
В развитии остеомиелита большую роль играет реактивность макроорганизма, а также состояние его нервной системы.
Профессор С.М.Дерижанов (1937,1940) в эксперименте достаточно убедительно доказал, что у сенсибилизированных лошадиной сывороткой кроликов легко вызывается остеомиелит после введения им в костно-мозговой канал этой сыворотки. Данный факт был положен в основу аллергической теории развития остеомиелита и объясняет, почему остеомиелит нередко возникает после перенесенных инфекционных процессов.
Н.Н.Еланский (1954) выдвинул нервно-рефлекторную теорию развития остеомиелита, согласно которой его возникновению способствует длительный рефлекторный спазм сосудов и нарушение кровообращения в костной ткани.
Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя:
- травму кости, способствующую развитию аллергического состояния в очаге внедрения микроорганизмов, в котором они находят благоприятные условия для своей жизнедеятельности;
- общее истощение, охлаждение организма, авитаминоз и пр., ведущие к снижению защитных сил больного и обеспечивающие условия для активной деятельности микробного фактора.
Из выше изложенного можно сделать вывод, что механизм развития острого гематогенного остеомиелита достаточно сложен.
Патологическая анатомия.Патологический процесс в кости начинается остро как ограниченный серозный, позднее гнойно-воспалительный очаг в ее метафизе. Вскоре развивается острый флегмонозный процесс, который после нагноения быстро распространяется, в основном, в направлении меньшего сопротивления. Гной находится под сильным давлением. Он распространяется по медулярному каналу (костно-мозговая флегмона) и по каналам Фолькмана компактного вещества кости поднадкостнично (субпериостальный процесс). В результате формирования субпериостального абсцесса надкостница отслаивается на различном протяжении кости. Она имеет элементы флегмонозного воспаления, местами некротизирована. После разрушения надкостницы гной попадает в межмышечные пространства, где образуются абсцессы мягких тканей. В дальнейшем идет распространение ноя в подкожную клетчатку и прорыв его наружу через кожу с образованием свища (свищей).
После образования некротических участков в кости патологический процесс развивается одновременно в двух направлениях: продолжается деструкция и начинается восстановление костной ткани. Процесс восстановления выражается в образовании костной ткани со стороны периоста и эндооста непораженного участка кости. Омертвевшие участки кости элиминируются через образовавшийся гнойный грануляционный вал. Остеомиелитные секвестры имеют характерную форму и различные размеры.
В зависимости от отношения секвестра к кости их делят на: кортикальные, сегментарные, центральные сегментарные, проникающие сегментарные и тотальные.
Клиническая картина.Особенности клинической картины при остеомиелите зависят от возраста больного, локализации патологического процесса(очага инфекции), защитных сил больного, вирулентности возбудителя. Заболевание может развиваться в двух формах: местной и генерализованной.
Местная (очаговая) форма гематогенного остеомиелита встречается чаще и характеризуется преимущественным развитием локализованного гнойно-воспалительного процесса (образуется более или менее выраженный субпериостальный абсцесс, вслед за которым, вследствии нарушения кровообращения в кости, развивается некроз костной ткани). Если прорыва гнойника наружу не происходит, может развиться флегмона костного мозга.
Общее состояние больного при очаговой форме остеомиелита существенно не страдает. Обычно остеомиелит начинается внезапно, нередко этому предшествует либо травма, либо переохлаждение. Возможны и другие факторы, предрасполагающие к развитию воспалительного процесса. Продромальный период короткий. Больной отмечает слабость, вялость, общее недомогание, легкий озноб. Вскоре отмечается подъем температуры до 37,5-38,5 0 и почти одновременно появляются боли в пораженной конечности.
Продолжительность болей связана с развитием внутрикостной гипертензии и гнойного процесса. Чем раньше будет вскрыт (или самостоятельно вскроется) гнойник, тем скорее стихают боли Прорыв гноя в мягкие ткани способствует развитию в них воспалительного процесса.
В области расположения очага поражения кости через 2-3 дня от начала заболевания возникает отечность тканей, которая постепенно распространяется на другие отделы конечности. Окружность пораженного сегмента конечности, по сравнению с таким же сегментом здоровой конечности, заметно увеличивается. Инфильтрированные ткани при пальпации плотны, при большом отеке кожа над очагом воспаления становится напряженной, блестит, отмечается повышение ее температуры. Постепенно процесс распространяется на другие отделы конечности.
Генерализованная (токсическая и септикопиемическая) развивается при слабой сопротивляемости организма к инфекции и высокой вирулентности бактерий. Начало заболевания острое. Быстро возникают признаки общей интоксикации. Через несколько дней появляются гнойные очаги в других костях или в других органах. Температура повышается до 39-40 0 , носит постоянный характер и часто сопровождается ознобом. На коже больного могут появиться высыпания (токсическая сыпь), нередко наблюдаются поносы, рвота. При этом могут быть и местные проявления патологического процесса.
Генерализованная форма гематогенного остеомиелита часо осложняется септическим шоком. Уже в первые часы у больного развиваются признаки сердечной и дыхательной недостаточности и другие признаки токсического шок. В тех случаях, когда на первый план выступает картина интоксикации, а местные проявления болезни не выражены, диагностировать наличие остеомиелита трудно. Это ведет к неадекватной терапии и больные погибают в ближайшие дни от начала заболевания. На вскрытии обнаруживают множество мелких полостей в губчатом веществе кости, заполненных кровянистым экссудатом.
Диагностика. Морфологический состав крови больного с остеомиелитом изменяется соответственно развитию воспалительного процесса. Чем активнее последний, тем больше изменений обнаруживается в крови – нарастает количество лейкоцитов, уменьшается количество эритроцитов. Поскольку при остром гематогенном остеомиелите всегда поражается печень, в крови больного обнаруживают изменение белкового состава (снижается общее количество белка, количество альбуминов, но повышается содержание глобулиновых фракций). У больных с острым остеомиелитом имеет место нарушение углеводного обмена, что выражается снижением уровня сахара в крови.
При гематогенном остеомиелите происходит нарушение гемостатических факторов крови - отмечается повышение свертывающей активности крови. Одновременно изменяется и электролитный состав крови – снижается уровень калия и натрия при понижении уровня хлоридов.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


