Где можно сдать анализ на васкулит

При системных васкулитах появляются визуальные признаки в виде поражения кожи, а также нарушается деятельность внутренних органов (почек, сердца и легких), возникает суставной и неврологический синдром. Для диагностики используются, наряду с врачебным обследованием, лабораторные тесты и инструментальные методы. В случае затруднений в определении вида болезни проводится биопсия.
Визуальная диагностика васкулита
Для неспецифического воспаления сосудов характерными являются такие кожные проявления:
- сетчатый рисунок (ливедо);
- некрозы кончиков пальцев;
- язвенные дефекты;
- узелковая сыпь, которая может трансформироваться в язвочки;
- красные пятна;
- волдыри;
- очаги кровоизлияния;
- сосудистые звездочки;
- пигментные пятна на месте бывших гематом.
В активной фазе васкулита пациенты теряют вес, отмечается лихорадка и сильная слабость. Встречаются также суставные и мышечные боли, полиневриты, инсульты, инфаркты, нарушения зрения.
А здесь подробнее о ревматоидном васкулите.
Какие анализы крови сдают
Лабораторная диагностика предполагает проведение общеклинических анализов крови, мочи, биохимическое и иммунологическое обследование.
Проводится для определения степени воспалительной реакции. У большинства пациентов в стадию обострения бывают такие изменения:
- повышается СОЭ;
- возникает анемия;
- возрастает содержание лейкоцитов и тромбоцитов крови.
Возможно также увеличение особой части лейкоцитарных клеток – эозинофилов, которые отражают активность аллергического процесса.
На основании полученных данных невозможно отличить васкулит от других заболеваний, а также на фоне проводимой терапии гормонами и цитостатиками общий анализ крови не всегда отражает истинную картину болезни, поэтому он относится к вспомогательному методу диагностики.
Для исследования функции почек определяется содержание креатинина (повышается при почечной недостаточности), печеночных ферментов (повышенные аминотрансферазы отражают снижение работы печени). При подозрении на разрушение мышечной ткани исследуют креатинфосфокиназу.
В случае обострения болезни в крови обнаруживают С-реактивный протеин и ревматоидный фактор. Эти соединения являются маркерами воспаления и аутоиммунных процессов. Ревматоидный фактор определяется абсолютно у всех пациентов с криоглобулинемией и ревматоидным васкулитом. Таким больным показано исследование гемолитической (разрушение клеток крови) активности и элементов системы комплемента (белков острой фазы).
Если у пациента появляется белок, цилиндры и эритроциты в моче, то это является признаком разрушения почечной ткани, возникающее при воспалении артериол и капилляров.
При выделении крови окраска мочи становится темно-коричневой, ее удельный вес повышается при усиленной потере альбумина.
Если развивается почечная недостаточность, то моча почти прозрачная, ее плотность снижена, отмечается преобладание ночного диуреза над дневным. При задержке жидкости в организме уменьшается суточное выделение мочи. Снижение фильтрационной способности определяется по выделению креатинина. При присоединении бактериальной инфекции могут быть обнаружены лейкоциты в повышенном количестве.
Поводится для дифференциальной диагностики васкулита и похожих заболеваний. Определяют чаще всего показатели, приведенные в таблице:
Такие исследования обязательны для всех больных с подозрением на наличие системного воспаления сосудов аллергической или аутоиммунной природы. Их также проводят в процессе лечения для оценки его эффективности и коррекции или отмены терапии. Нарастание острофазовых показателей в стадии затихания клинических проявлений показывает возможность развития рецидива болезни.
Как еще определить наличие васкулита
Для уточнения стадии и распространенности васкулита пациентам назначается дополнительная диагностика в виде ангиографии. Она показана при таких заболеваниях:
- узелковый панартериит – до биопсии или при невозможности ее проведения для выявления аневризм, угрожающих кровотечениями;
- облитерирующий тромбангиит и синдром Такаясу – для изучения микроциркуляции, кровообращения в легких, сердце и почках.
Также для определения поражения сосудистой сети может быть рекомендовано УЗИ в режиме дуплексного сканирования. При гранулематозе Вегенера и микроскопическом панангиите показано рентгенологическое исследование легочной ткани. Чтобы изучить распространенность поражения сосудов при перечисленных заболеваниях и артериите Такаясу, проводится магнитно-резонансная или компиляторная томография.
Самым точным методом диагностики васкулита является биопсия тканей. При исследовании тканевых образцов можно обнаружить изменения, описанные в таблице.
Диагностика васкулита направлена на определение заболевания, а также степени активности воспалительного процесса. Это необходимо для правильного подбора дозировок гормонов и цитостатиков. Используют общие анализы крови и мочи, исследование почечного и печеночного комплекса, иммунологические тесты.
А здесь подробнее о васкулите при волчанке.
Для изучения распространенности поражения сосудистой сети показана ангиография, УЗИ с допплерографией, рентгенологические и томографические методы обследования. С большой степенью точности поставить диагноз можно при помощи биопсии.
Полезное видео
Смотрите на видео о кожном васкулите:
Лечение васкулита нижних конечностей проводится с применением стандартной лекарственной терапии и народными методами. Совместное воздействие увеличивает шансы на избавление.
Геморрагический васкулит (кожная форма) проявляется высыпанием и покраснением. Чаще всего подвержены ему дети. Как лечить и что делать?
Остро возникшая иммунная реакция организма на ряд факторов приводит к развитию аллергического васкулита кожи. Он имеет и ряд форм: токсико-аллергический, инфекционно-аллергический, геморрагический.
Развивается болезнь Вегенера буквально спонтанно, очень схожа с обычной простудой. Причины гранулематоза до сих пор не изучены, симптомы напоминают грипп. Диагностика затруднена, а лечение аутоиммунного заболевания длительное и не всегда успешное.
Если воспалились мелкие кровеносные сосуды и капилляры на коже, это может сигнализировать о том, что начался уртикарный васкулит. Правильно разобраться в симптомах поможет врач.
Такая патология, как ревматоидный васкулит, является продолжением артрита, добавляя больному много новых проблем. Какие симптомы начала патологии? Какое будет выбрано лечение?
Классификация васулитов на сегодняшний день достаточно поверхностная, поскольку объединить четко все параметры под один невозможно. Тем не менее, она есть.
Определяют васкулит при волчанке практически в 100% случаев. Лечение заключается в приеме гормональных препаратов, которые одновременно действуют на красную волчанку и волчаночных васкулит.
Определяют протеин в крови при подозрениях на многие патологии, в том числе онкологию. Анализ помогает определить норму, повышенные показатели реактивного с и протеина s. Стоит разобраться и со значениями: кровь на эозинофильный катионный протеин, тотал. Сгущает или нет кровь?

Иммунологические анализы – основной вид диагностики аутоиммунных заболеваний, позволяющий определить наличие специфических антител к тому или иному виду патологии.
- Что такое васкулит
- Анализы, входящие в обследование на васкулиты
- Показания
- Кто назначает исследование, где его пройти
- Как подготовится
- Расшифровка результатов
- Дополнительные обследования
- Полезное видео: диагностирование и лечение васкулита
Что такое васкулит

Васкулит – это понятие, объединяющее процессы воспаления аутоиммунного характера в стенках кровеносных сосудов.
Основной причиной развития является изменение структуры сосудистой ткани на антигенном уровне.
Классифицируется на различные формы, в зависимости от очага поражения и специфических симптомов поражения:
Диагностика заболевания проводится ревматологом. Для установления или подтверждения диагноза следует провести ряд диагностических мероприятий и лабораторных тестов.
Обследование пациента на васкулит с помощью иммунологических методов проводится с целью выявления состава/количества иммуноглобулинов, титра специфического белка (анстрептолизин О) и иммунных комплексов.
На основании полученных результатов устанавливается диагноз и назначается соответствующее лечение.
Обязательными лабораторными тестами для подтверждения заболевания являются:
- Общий анализ крови (венозная или капиллярная кровь) проводится для выявления воспалительного процесса, концентрации гемоглобина и количества эритроцитов. В анализ входит СОЭ, количественный подсчет и качественная оценка тромбоцитов, и лейкоцитарная формула. При васкулите увеличивается количество лейкоцитов, тромбоцитов, ускоряется СОЭ, и выявляется сдвиг лейкоформулы вправо.
- Биохимические параметры: белковые фракции, мочевина, креатинин, глюкозу и трансаминазы. Исследуемый образец – венозная кровь.
- Коагулограмма – не менее важный анализ, так как позволяет оценить внутренние гемостаз. В исследования включены фибриноген, протромбиновое время и МНО.
- Иммунологические тесты: иммунноглобулиновые фракции в процентном соотношении, антистрептолизин-О (маркер стрептококковой инфекции), соотношение Т-лимфоцитов к общему объему крови. Так как зачастую заболевание сочетается с почечной недостаточностью, целесообразно применять следующие тесты: анти-БМК, АНЦА, НЕр-2.
- Общий анализ мочи и микроскопия осадка. При изучении физико-химических свойств может быть выявлено наличие свежих или измененных эритроцитов. Увеличивается белок, появляются кристаллы и соли, однако полученный результат следует трактовать совместно с иными лабораторными тестами.

Особая роль уделяется иммунологическим видам диагностики. Полученные данные говорят:
- о наличии болезни;
- о состоянии организма пациента;
- о защитной реакции.
Не менее эффективный способ выявления недуга – получение биоптата — фрагмента ткани сосудистой стенки.
Показания
Исследования назначаются при наличии специфических симптомов:
- суставная и мышечная боль;
- подкожные кровоизлияния;
- геморрагические пятна и зуд пораженной области;
- кровяные пузырчатые образования.
Анализы назначаются при гломерулонефрите. Болезнь может являться результатом осложнения аутоиммунного заболевания кровеносных сосудов.
Иммунологические тесты помогают идентифицировать форму васкулита, установить возможную причину патологии.
Направление на общие анализы выдается терапевтом.
Более подробное изучение недуга проводится врачом-ревматологом. К ним относятся:
- иммунология;
- биопсия;
- аллерго-тесты.

Анализы можно сдать в поликлинике, частной лаборатории или медицинском центре.
Как подготовится
Преаналитический этап иммунного теста включает в себя следующие пункты с обязательным соблюдением каждого:
- кровь сдается натощак;
- в день сдачи не следует заниматься физическими упражнениями;
- последний прием пищи должен быть не позднее 20.00;
- так как кровь берется из локтевой вены, не лишним будет выпить стакан теплого чая или воды.
Обратите внимание! Кровь для иммунологических исследований собирается, также как и для обще-клинических.
Расшифровка результатов
При отсутствии заболевания в крови человека отсутствуют антитела иммунных комплексов, специфические белки и другие характерные отклонения.
При увеличении следующих параметров диагноз подтверждается:
- нарушено соотношение белковых фракций, и альбумин занимает большее количество;
- антистрептолизин-О равен более 200 Е/мл;
- умеренно-выраженная Т-лимфоцитопатия;
- повышены антитела к эндотелию и антинейтрофилезу;
- со стороны биохимии отмечается увеличение белка, креатинины и мочевины;
- в моче могут быть обнаружены форменные элементы (лейкоциты и эритроцит);
- в красной крови без изменений (гемоглобин и количество эритроцитов не изменяется), реже изменения наблюдаются в гематокритной величине;
- увеличивается СОЭ;
- регистрируется лейкоцитоз со сдвигом вправо;
- тромбоцитоз, а при микроскопии мазка крови обнаруживаются слипшиеся тромбоциты.

Указанные отклонения интерпретируются в сочетании с инструментальными методами обследования и только врачом-ревматологом.
Дополнительные обследования
Кроме лабораторных анализов диагностика васкулита проводится дополнительными видами обследований, позволяющих выявить полную картину.
Часто применяемые методы:
- ультразвуковая диагностика органов брюшной полости и почек;
- допплерография кровеносных сосудов;
- компьютерная томография;
- при тяжелом процессе проводится МРТ;
- ЭКГ и ЭХОКГ;
- ангиография с контрастным веществом;
- рентген (реже, но применяется в целях диагностики).
Помимо этого врач внимательно изучает анамнез пациенты и проводит внешний осмотр.
Полезное видео: диагностирование и лечение васкулита
- В Клиническом госпитале на Яузе для диагностики васкулита, в том числе геморрагического (болезни Шенлейна-Геноха, пурпуры), применяются лабораторные (коагулограмма, повышение уровня фермента антистрептолизина-О, IgA) и инструментальные (биопсия) методы исследования.
- По результатам обследования, а также с учетом клинической картины заболевания ревматолог совместно с дерматологом и иммунологом разработают для пациента индивидуальную схему лечения, при необходимости с применением инновационных методов экстракорпоральной гемокоррекции.
О развитии заболевания
Васкулит (пурпура) — заболевание, при котором поражаются сосуды и отмечаются характерные кожные проявления. Васкулитом часто страдают дети в возрасте лет и подростки, у которых заболевание может протекать в достаточно тяжелой форме: с лихорадкой, недомоганием и слабостью. Мальчики болеют в 1,5 раза чаще, чем девочки.
Наиболее распространенная патология из группы системных васкулитов — геморрагический васкулит. Геморрагическим васкулитом, или болезнью Шенлейн-Геноха, называют заболевание, при котором происходит аутоиммунное поражение мелких артерий — они становятся хрупкими, повышается их проницаемость, что вызывает нарушение микроциркуляции, микротромбозы, множественные мелкие кровоизлияния (геморрагии) как в коже (геморрагические высыпания на коже и слизистых), так и во внутренних органах (желудочно-кишечном тракте, почках, суставах).
Причины
Точная причина васкулита до сих пор не выяснена, однако, большинство ученых склоняется к мультиэтиологической теории развития патологии. Ведущими факторами, провоцирующими развитие болезни, считаются:
- острые вирусные и бактериальные инфекции,
- хронические инфекции,
- пищевая или медикаментозная аллергия,
- вакцины.
Упомянутые причины провоцируют сбой в работе иммунной системы, которая начинает продуцировать патогенные иммунные комплексы (IgA), поражающие внутреннюю оболочку мелких сосудов и способствующие развитию её воспаления, микротромбозов.
Также спровоцировать развитие васкулита могут стресс, переохлаждение, травмы, длительное нахождение под солнцем и другие факторы. Играет роль наследственная предрасположенность.
Виды васкулита
- Геморрагический васкулит (болезнь Шенлейна-Геноха),
- узелковый периартериит,
- гранулематоз Вегенера,
- облитерирующий тромбангиит,
- синдром Такаясу,
- височный артериит,
- тромботическая тромбоцитопеническая пурпура.
Симптомы и формы васкулита
Васкулит, в том числе геморрагический, может иметь следующие проявления и формы:
- Кожная или простая форма: характеризуется появлением специфической зудящей сыпи на нижних конечностях и ягодицах (небольшие точечные кровоизлияния, возвышающиеся над кожей и не исчезающие при надавливании). Со временем красная сыпь темнеет и исчезает, оставляя очаги повышенной пигментации.
- Суставная: пациенты жалуются на боли в области крупных суставов (коленных, локтевых, тазобедренных), их отек и дисфункцию.
- Абдоминальная: тошнота и рвота, сильные боли в животе (зачастую схваткообразные), возможны кишечные кровотечения, развитие гангрены кишечника (из-за тромбозов).
- Почечная: моча приобретает розовый или красный цвет из-за примеси эритроцитов, уменьшается ее количество, в анализах появляется белок, что является признаками развития гломерулонефрита и появлением угрозы развития хронической почечной недостаточности.
- Молниеносная: характеризуется развитием ДВС-синдрома и высокой кровопотерей.
Зачастую заболевание начинается с повышения температуры тела до °С, также пациенты отмечают общую слабость и повышенную утомляемость. Характерно волнообразное течение болезни.
Диагностика васкулита
К какому врачу следует обращаться для диагностики васкулита? Прежде всего нужно записаться на прием к ревматологу. Для уточнения диагноза ревматолог может привлекать других специалистов, в частности, дерматологов и иммунологов.
- общий анализ крови;
- общий анализ мочи;
- коагулограмму;
- определение уровня антистрептолизина-О, IGA в периферической крови;
- определение антител к гепатиту В и С (при васкулите они нередко обнаруживаются в крови);
- биопсию тканей пораженного органа или части тела с последующим гистологическим исследованием биоптата;
- ПЦР-тест;
- определение антител к гепатиту В и С (при васкулите они нередко обнаруживаются в крови);
- рентген, УЗИ, КТ или МРТ (по показаниям).
Для постановки диагноза геморрагического васкулита необходимо присутствие у пациента двух и более диагностических критериев:
- специфические высыпания, не связанные с низким уровнем тромбоцитов;
- манифест заболевания в возрасте до 20 лет;
- распространенные боли в животе, которые усиливаются после приема пищи, кишечные кровотечения;
- гранулоцитарная инфильтрация стенок сосудов микроциркуляторного русла, которая подтверждена гистологически.
Лечение васкулита
Лечение васкулита у взрослых и детей полностью зависит от формы заболевания и причин, вызвавших его. Ряду пациентов в Клиническом госпитале на Яузе проводится экстракорпоральная гемокоррекция, которая позволяет не только улучшить состояние пациента, но и скорректировать работу иммунной системы.
Лечение васкулита в нашей клинике, в том числе геморрагического, направлено на достижение следующих целей:
- устранение клинических признаков патологии;
- снижение риска развития осложнений;
- предотвращение поражения жизненно важных органов;
- полное выздоровление пациента или достижение устойчивой длительной ремиссии.
Для этого наши специалисты — ревматолог, дерматолог, аллерголог — разрабатывают для каждого пациента индивидуальную схему терапии, которая включает:
- постельный режим сроком не менее 3 недель;
- исключение контакта с аллергенами;
- диетотерапию;
- назначение энтеросорбентов, антигистаминных препаратов, спазмолитиков, кровоостанавливающих средств и антиагрегантов;
- в некоторых случаях оправдано использование гормонов и цитостатиков.
Чтобы уменьшить деструктивное влияние циркулирующих иммунных комплексов и усилить эффективность медикаментозной терапии, пациентам с тяжёлыми формами васкулита проводят лечение методами экстракорпоральной гемокоррекции.
ЭГ показана уже в самом начале клинических проявлений. Рано начатое лечение методами гемокоррекции эффективно профилактирует развитие серьезных осложнений и позволяет достигать быстрой и длительной ремиссии заболевания, что благоприятно сказывается на трудоспособности пациента и качестве его жизни.
Данный способ лечения позволяет:
- уменьшить активность или быстро купировать патологический процесс и, тем самым, снизить риск развития осложнений при геморрагическом васкулите со стороны почек, суставов,
- ускорить исчезновение клинических проявлений со стороны кожи, почек, ЖКТ, суставов и т.д., в том числе при лечении васкулита на ногах,
- улучшить кровоснабжение пораженных органов,
- увеличить восприимчивость организма к лекарствам, включая гормональные препараты, позволяя снизить их дозировку (вплоть до отмены).
Для терапии васкулита показаны следующие методы экстракорпоральной гемокоррекции:
- криоаферез;
- каскадная фильтрация плазмы;
- иммуносорбция;
- высокообъемный плазмообмен;
- экстракорпоральная фармакотерапия;
- фотоферез.
Показаниями к ЭГ считаются: наличие поражения сосудов, подтвержденного биопсией, абдоминальный синдром, неэффективность медикаментозной терапии, побочное действие или осложнения при использовании лекарственных средств.
Если вы задумались, где пройти диагностику или лечение васкулита в Москве запишитесь на прием к ревматологу Клинического госпиталя на Яузе. Наши специалисты проводят комплексную диагностику и терапию заболевания с применением самых эффективных инновационных методов, добиваясь лучших результатов.
Прием (осмотр, консультация) врача-дерматовенеролога первичный 3 900 руб.
Статья проверена врачом-трансфузиологом, специалистом по экстракорпоральной гемокоррекции Ольшанским А.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Васкулит – это болезнь, при которой воспаляются стенки кровеносных сосудов. Причины его появления не известны, но есть гипотеза, что он проявляется из-за взаимодействия 3-х факторов: плохая генетическая наследственность, низкий уровень условий жизни, стафилококковая или герпетическая инфекция. Генетика является основным фактором, а остальные – провоцируют развитие болезни.
Он не имеет специфических симптомов и обычно проявляется сыпью, похожей на крапивницу, повышением температуры, общим недомоганием.
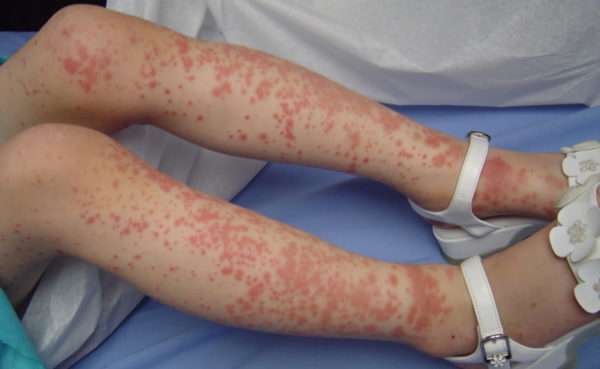
Васкулит бывает 2 типов: первичный и вторичный. В первом случае он является самостоятельным заболеванием. Во втором – осложнением:
- вирусной или бактериальной инфекции (гепатит, герпес, сифилис, туберкулез),
- болезней сердечно-сосудистой системы,
- заболеваний легких: бронхита, астмы,
- ревматоидного артрита, диффузного токсического зоба, рассеянного склероза,
- продуктовой, медикаментозной аллергии.
В медицинской литературе часто встречается следующая классификация васкулита:
- геморрагический или болезнь Шенлейна–Геноха,
- аллергический,
- узелковый,
- гранулематоз Вегенера,
- неспецифический аортоартериит или болезнь Такаясу.
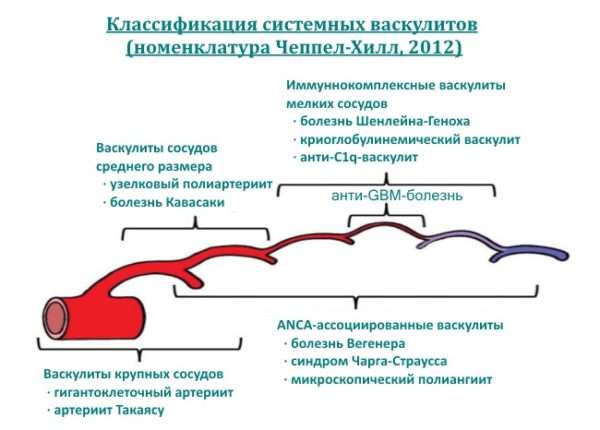
Она учитывает причины появления недуга, его проявления и их местоположение, а также класс поражаемых сосудов.
Виды диагностики и подготовка к ней
Терапевт – первый врач, к которому следует обращаться при возникновении любых неприятных симптомов. Он обычно передаёт больного ревматологу – врачу, в специализацию которого входит васкулит. Диагностика, назначаемая им, позволяет точно определить причину болезни. Она включает в себя:
- общий и биохимический анализы крови,
- анализ мочи,
- иммунологическое исследование,
- аллергологическое обследование,
- биопсия,
- ангиография,
- ультразвуковое обследование полостей органов,
- компьютерная и магниторезонансная томография (КТ и МРТ),
- электрокардиография и эхокардиография.
Для того, чтобы в результатах анализов крови и мочи не было искажений, пациент не должен есть или пить до забора материала. Также не рекомендуется есть чернику, морковь, свёклу, соленую или острую пищу за 12 часов до сбора мочи. Они сильно влияют на 2 исследуемых параметра – цвет и запах.
Если же врач назначил биохимический анализ, то придётся отказаться от жирной пищи, алкоголя минимум за сутки до процедуры.
Перед ЭКГ мужчинам с густыми волосами на груди рекомендуется обрить кожу в районе 4-го ребра (считать от ключицы) по краям грудины и нижней половины левой груди. Это облегчит процесс наложения электродов.
Для остальных методов специальные приготовления не нужны.
Материал берется из безымянного пальца для общего анализа и из локтевой (иногда лучевой) вены для биохимического.
В ходе общего исследования определяются значения следующих параметров:
- скорость оседания эритроцитов (СОЭ), количество, средний объём,
- уровень гемоглобина,
- количество лейкоцитов и тромбоцитов,
- лейкоцитарная формула.
Признаком того, что в организме идёт воспалительный процесс является увеличение числа лейкоцитов, смещение лейкоцитарной формулы в левую сторону, СОЭ. Последнее превышает значение 10 мм/ч у мужчин и 15 мм/ч у женщин. Уровень гемоглобина и тромбоцитов остается неизменным.
Биохимическое исследование даёт информацию о количестве 20 различных белков, ферментов и гормонов, вырабатываемых органами. Для диагностики васкулита важно знать только количество двух белков: фибриногена и иммуноглобулина. Если оно увеличено относительно нормы – то это еще одно доказательства наличия воспалительного процесса. Наличие избытка креатинина (115 мкмоль/л и больше) свидетельствует о том, что болезнь поразила почки.
Общий анализ мочи исследует количественные и качественные параметры. В первом случае определяется количество клеток крови и белков в образце. Их появление в моче называют гематурией и протеинурией соответственно.
Во втором определяются прозрачность, цвет и запах. В норме урина – жидкость соломенного цвета без специфического запаха и каких-либо примесей.
Изменение любой из этих характеристик сигнализирует о проблемах в мочевыводящей системе: почках, мочевом пузыре, мочеточнике.
Биохимическое исследование мочи в большинстве случаев не используется. Оно в основном используется для обнаружения патологии почек путем определения количества мочевины, белка, натрия, хлора, кальция в составе урины.
Исследуемый материал для этого метода диагностики – венозная кровь. Его цель – определить количество иммуноглобулинов, антистрептолизина, Т-лимфоцитов, иммунных комплексов в её составе.
Количество иммуноглобулина класса А (IgA) – самая важная характеристика среди остальных. Если оно превышает значение 4,5 грамма на литр крови, то это явный признак наличия васкулита или патологии печени.
Присутствие повышенного количества антистрептолизина (200 ед./ мл и больше) в исследуемом образце говорит об инфекционной причине васкулита, а именно – деятельности стрептококков.
Уменьшение, увеличение числа Т-лимфоцитов и иммунных комплексов соответственно – свидетельство излишней активности иммунной системы.
Этот метод используется, если врач подозревает, что причина васкулита – аллергия. В ходе обследования определяются типы веществ, вызывающих у больного аллергическую реакцию.
Для этого на его кожу наносят один за другим тестовые препараты. Если вокруг места нанесения появилась гиперемия (покраснение) или другие симптомы аллергии: отёк Квинке, зуд, жжение, то это вещество является аллергеном, а значит, следует избегать контакта с ним.
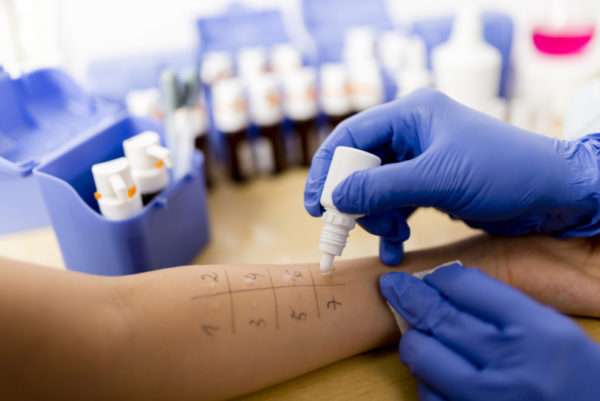
Всего за один этап обследования можно проверить реакцию на 15 веществ. Большее количество не рекомендуется, так как организм может отреагировать одновременно на несколько раздражителей лишь через несколько часов. Такое запоздалое проявление опасно тем, что может случиться отёк горла и человек задохнётся.
Биопсия – это способ обследования, при котором под микроскопом изучается образец тканей кожи, сосудов или органов. Она позволяет точно определить тип патологии. Но ею пользуются не всегда, потому что в большинстве случаев всю необходимую для постановки диагноза информацию предоставляет общий или биохимический анализы.
Для сбора требуемого материала используется инструмент, похожий на бритву, или игла. Первый используется для кожных покровов, второй – для внутренних органов. Для пациента процедура почти безболезненная.
Кроме исследования состава биологических жидкостей для постановки диагноза требуется оценка состояния внутренних органов. Это возможно благодаря УЗИ, ангиографии, КТ, эхокардиографии и ЭКГ.
Ангиография или ангиограмма это метод исследования сосудов, основанный на рентгенографии. Для этого в кровь пациента вводят вещество, не пропускающее рентгеновские лучи (гипак, урографин, трийотраст). Затем делают 6-8 снимков подряд в двух плоскостях.
Компьютерная томография объединяет в себе 2 способа исследования: МРТ и рентген. Такой подход позволяет получить информацию о состоянии любой системы органов с высокой скоростью и качеством при минимальном облучении. Но этот способ используется только в очень сложных случаях, когда другие анализы малоинформативны.
Эхокардиография или УЗИ сердца позволяет оценить текущее физическое состояние его отделов, пропускную способность сосудов, наличие тромбов или рубцов.
Электрокардиограмма – метод, основанный на регистрации электрических импульсов, генерируемых водителем ритма. Электрокардиограф фиксирует их на бумаге в виде линии с множеством изгибов. Определенная форма каждого из них – показатель состояния разных отделов сердца. На основе этой информации кардиолог может поставить точный диагноз или предсказать инфаркт.
Совместное использование ЭКГ и эхокардиографии позволяет сформировать целостную картину состояния сердечно-сосудистой системы.
Васкулит – болезнь, поражающая стенки кровеносных сосудов. Достоверных данных, объясняющих причину появления, нет. Она может проявиться самостоятельно или как осложнение другого заболевания. Для диагностики используют исследование состава биологических жидкостей, а также аппаратные методы: ультразвук, томографию, ангиографию, эхокардиография.
Читайте также:


