Гематомы после операции по замене сустава
Как показывают исследования, осложнения после эндопротезирования тазобедренного сустава развиваются у 1 % молодых людей и у 2,5 % пожилых пациентов. Несмотря на мизерную вероятность развития негативных последствий, они могут коснуться любого, а особенно тех, кто не соблюдал в строгости программу реабилитации.
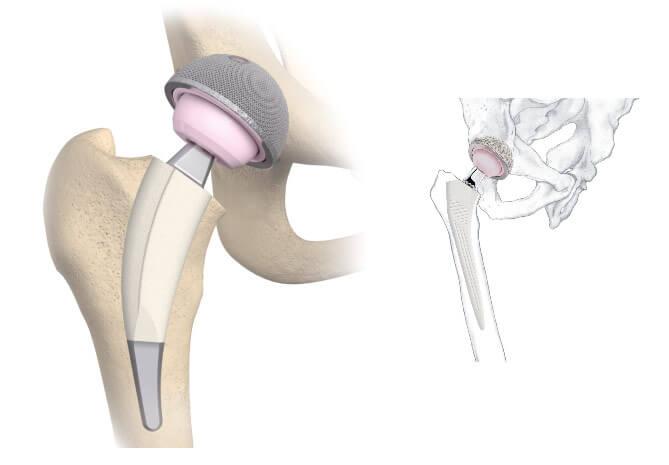
Изображение положения эндопротеза в теле человека.
К осложнениям после эндопротезирования тазобедренных суставов приводят неправильный постоперационный уход и режим физической активности после выписки из стационара. Вторая причина это ошибки врача-хирурга. И третья, это неполноценное предоперационное обследование, в результате которого не были вылечены скрытые инфекции(гланды, цистит и т.д.) На успех лечения влияет квалификация медперсонала, где пациент получал высокотехнологичную медицинскую помощь – хирургическое и реабилитационное лечение.

Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.

Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Дифференцирование боли: норма или нет
Боли после эндопротезирования тазобедренного сустава будут наблюдаться в раннем периоде, ведь организм пережил серьезнейшую ортопедическую операцию. Болезненный синдром в течение первых 2-3 недель является естественной ответной реакцией организма на недавно перенесенную операционную травму, что не считается отклонением.
Пока операционная травма не заживет, мышечные структуры не придут в норму, пока кости вместе с эндопротезом не станут единым кинематическим звеном, человек будет испытывать какое-то время дискомфорт. Поэтому назначают хорошее обезболивающее средство, которое помогает и легче перенести раннюю болезненную симптоматику, и лучше сконцентрироваться на лечебно-реабилитационных занятиях.
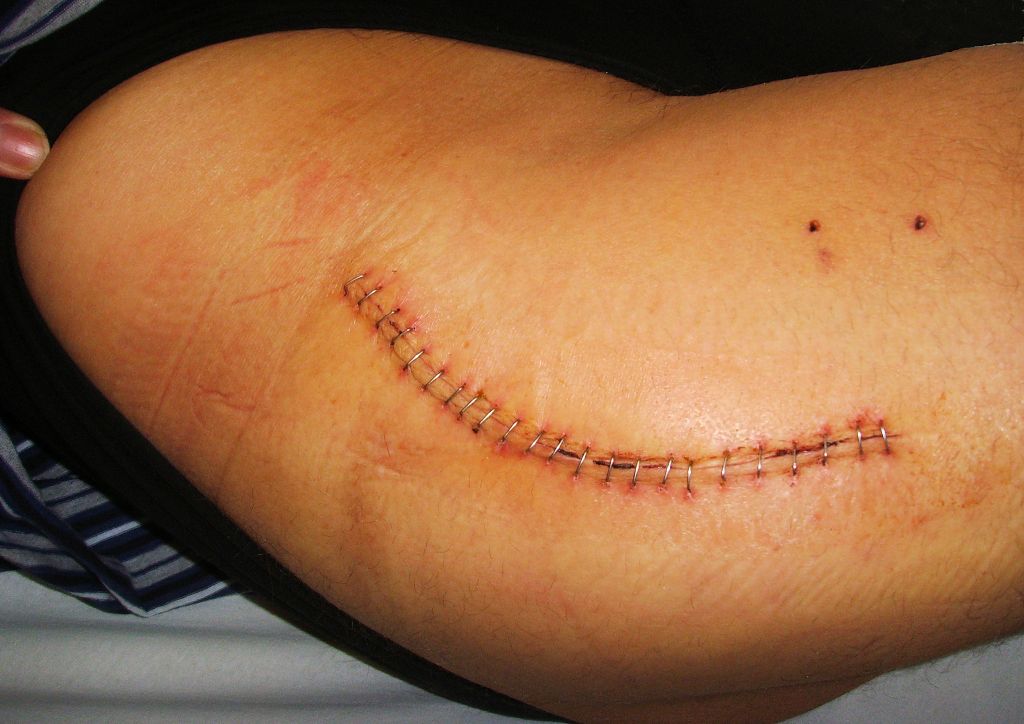
Хорошо заживающий шов после операции. Он ровный, бледный и не имеет выделений.
Болевые ощущения должны быть дифференцированы и обследованы: что из них – норма, а что – реальная угроза. Это может сделать оперировавший хирург. Задача пациента – при любых некомфортных признаках оповещать врача-ортопеда.
Главные факторы риска
Хирургическое вмешательство, не исключает осложнения, причем серьезные. Особенно если были допущены ошибки в интра- и/или постоперационный период. Даже малые погрешности в ходе операции или в течение реабилитации увеличивают вероятность неудовлетворительной артропластики ТБС. Существуют еще факторы риска, которые повышают предрасположенность организма к послеоперационным последствиям и нередко становятся их причиной:
Отметим, что после замены тазобедренных суставов осложнениям больше подвержены люди пожилых лет, а особенно те, кому за 60. У пожилых пациентов кроме основного заболевания, имеются сопутствующие патологии, которые могут усложнить течение реабилитации, например, снизить резистентность к инфекции. Имеются сниженный потенциал репаративно-восстановительных функций, слабость мышечно-связочной системы, остеопорозные признаки и лимфовенозная недостаточность нижних конечностей.

Пожилым людя сложнее восстанавливаться, но и это делается успешно.
Понятие и способы лечения последствий
Симптомы осложнения после эндопротезирования тазобедренного сустава для лучшего восприятия будут представлены ниже в таблице. Быстрое обращение к врачу при первых подозрительных признаках поможет избежать прогрессирования нежелательных явлений, а в отдельных ситуациях сохранить имплантат без ревизионной операции. Чем запущеннее станет клиническая картина, тем сложнее она будет поддаваться терапевтической коррекции.
Негативный эксцесс возникает в первый год после протезирования. Это лидирующее по распространенности патологическое состояние, при котором происходит смещение компонента бедра по отношению к вертлужному элементу, вследствие чего наблюдается разобщение головки и чашки эндопротеза. Провокационный фактор – чрезмерные нагрузки, погрешности в подборе модели и установке имплантата (дефекты угла постановки), использование заднего хирургического доступа, травматизм.
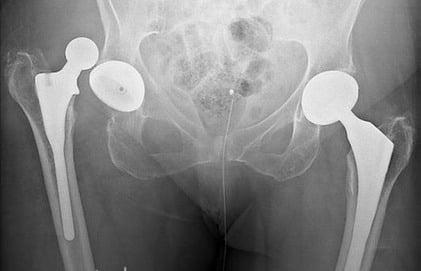
Дислокация бедренного компонента на рентгене.
В группу риска входят люди с переломами шейки бедра, дисплазией, нейромышечными патологиями, ожирением, гипермобильностью суставов, синдромом Элерса, пациенты старше 60 лет. Также особо уязвимы к вывиху лица, перенесшие в прошлом хирургию на естественном ТБС. Вывих нуждается в безоперационном вправлении или открытым способом. При своевременном обращении вправить эндопротезную головку удается закрытым способом под наркозом. Если запустить проблему, возможно, врач назначит повторную операцию с целью переустановки эндопротеза.
Второе по частоте явление, характеризующееся активизацией тяжелых гнойно-воспалительных процессов в районе установленного имплантата. Инфекционные антигены заносятся интраоперационно через недостаточно стерильные хирургические инструменты (редко) или после вмешательства по кровеносному руслу перемещаются от любого проблемного органа, имеющего болезнетворно-микробную среду (часто). Плохая обработка раневой зоны или слабое заживление (при диабете) также способствует развитию и размножению бактерий.

Выделения из операционной раны это плохой сигнал.
Гнойный очаг пагубно воздействует на прочность фиксации эндопротеза, вызывая его расшатывание и нестабильность. Гноеродная микрофлора трудно поддается лечению и, как правило, предполагает снятие имплантата и проведение повторной установки спустя продолжительное время. Основный принцип лечения – тест на установление вида инфекции, долгая антибиотикотерапия, обильный лаваж раны антисептическими растворами.
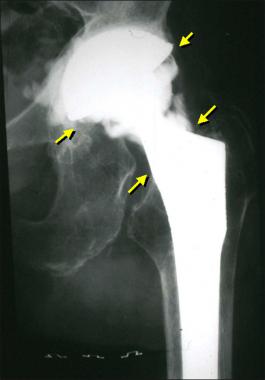
Стрелками указаны зоны инфекционного воспаления, именно так они выглядят на рентгене.
ТЭЛА – критическая закупорка ветвей или главного ствола легочной артерии оторвавшимся тромбом, который образовался после имплантации в глубоких венах нижней конечности из-за низкого кровообращения, ставшего следствием ограниченной подвижности ноги. Виновники тромбоза – отсутствие ранней реабилитации и необходимого медикаментозного лечения, длительное пребывание в обездвиженном состоянии.
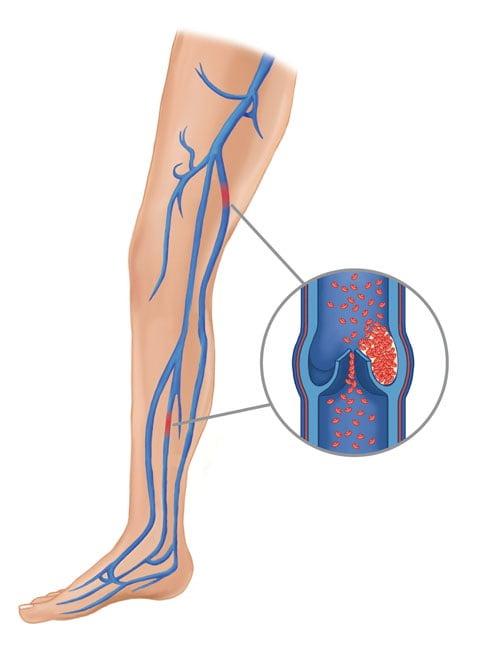
С этим осложнением достаточно успешно работают на данном этапе развития медицины.
Перекрытие просвета легких опасно летальным исходом, поэтому больного немедленно госпитализируют в реанимационное отделение, где, учитывая тяжесть тромботического синдрома: введение тромболитиков и препаратов, уменьшающих свертываемость крови, НМС и ИВЛ, эмболэктомию и пр.
Это – нарушение целостности бедренной кости в зоне ножки при нестабильном и стабильном протезе, возникающее интраоперационно или в любой момент после операции (через несколько дней, месяцев или лет). Переломы чаще происходят по причине сниженной плотности костных тканей, но могут быть следствием некомпетентно произведенной разработки костного канала перед установкой искусственного сочленения, неверно выбранного способа фиксации. Терапия в зависимости от вида и тяжести повреждения заключается в использовании одного из методов остеосинтеза. Ножку, если на то заменяют на более подходящую по конфигурации.
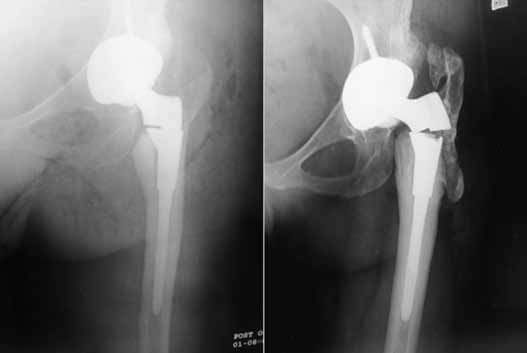
Разрушение импланта происходит очень редко.
Невропатический синдром – это поражение малоберцового нерва, входящего в структуру большого седалищного нерва, которое может быть спровоцировано удлинением ноги после протезирования, давлением образовавшейся гематомы на нервное образование, реже – интраоперационным повреждением вследствие неосторожных действий хирурга. Восстановление нерва выполняется посредством этиологического лечения оптимальным методом хирургии или при помощи физической реабилитации.
При работе неопытного хирурга есть риск травматизации бедренных нервов.
Симптоматика в таблице
Вывих (нарушение конгруэнтности) протеза
Локальный инфекционный процесс
Тромбоз и ТЭЛА (тромбоэмболия)
Перипротезный перелом кости
Невропатия малого берцового нерва
Профилактические меры
Осложнения после протезирования тазобедренного сустава гораздо легче предупредить, чем потом заниматься трудоемким и продолжительным лечением, чтобы от них избавиться. Неудовлетворительное развитие ситуации может свести к нулю все старания хирурга. Терапия не всегда дает положительный эффект и ожидаемый результат, поэтому в ведущих клиниках предусмотрена комплексная периоперативная программа профилактики всех существующих последствий.
Инфекции лечатся антибиотиками, что само по себе достаточно вредно для организма.
На предоперационном этапе выполняется диагностика на предмет инфекций в организме, заболеваний внутренних органов, аллергии и пр. При обнаружении воспалительных и инфекционных процессов, хронических болезней в стадии декомпенсации операционные мероприятия не начнутся до тех пор, пока выявленные очаги инфекций не будут вылечены, венозно-сосудистые проблемы не сократят до допустимого уровня, а другие недуги не приведут в состояние стабильной ремиссии.

В настоящее время практически все импланты изготавливаются из гипоаллергенных материалов.
Если имеется предрасположенность к аллергическим реакциям, этот факт исследуется и берется во внимание, так как от него зависит выбор медикаментов, материалов эндопротеза и вида анестезии. На оценке состояния здоровья внутренних органов и систем, возрастных критериев и веса строится весь хирургический процесс и дальнейшая реабилитация. Чтобы минимизировать до предела риски осложнений после протезирования тазобедренных суставов, профилактику проводят до и в момент процедуры, после операции, включая отдаленный период. Комплексный профилактический подход:
- медикаментозная элиминация инфекционного источника, полная компенсация хронических недугов;
- назначение за 12 часов определенных доз низкомолекулярных гепаринов для предупреждения тромботических явлений, противотромбозная терапия продолжает осуществляться еще некоторый срок после хирургии;
- применение за пару часов до предстоящей замены ТБС и на протяжении нескольких дней антибиотиков широкого спектра действия, активных в отношении обширной группы болезнетворных микроорганизмов;
- безупречное в техническом плане проведение оперативного вмешательства, при этом с минимальной травматичностью, не допуская значительных кровопотерь и появления гематом;
- подбор идеальной протезной конструкции, которая полностью совпадает с анатомическими параметрами настоящего костного соединения, в том числе корректная ее фиксация под правильным углом ориентации, что в будущем гарантирует стабильность имплантата, его целостность и отличную функциональность;
- ранняя активизация подопечного с целью недопущения застойных процессов в ноге, атрофии мышц и контрактур, включение с первых суток занятий ЛФК и процедур физиотерапии (электромиостимуляция, магнитотерапия и пр.), дыхательной гимнастики, а также качественный уход за операционной раной;
- информирование больного обо всех возможных осложнениях, разрешенных и недопустимых видах физической активности, мерах осторожности и необходимости регулярно выполнять упражнения лечебной физкультуры.

Огромную роль в успешном лечении играет коммуникация пациента с медицинским персоналом. Именно это называется сервисом, ведь когда пациента полноценно инструктируют, то он лучше воспринимает процессы происходящие с его организмом.
Пациент должен осознавать, что не только от степени профессионализма докторов зависит итог операции и успешность восстановления, но и себя самого. После протезирования тазобедренного сустава обойти стороной нежелательные осложнения реально, но исключительно при безукоризненном соблюдении рекомендаций специалистов.
- 22 Июня, 2018
- Хирургия
- Юлия Лобач
Вмешательство в ходе проведения операции очень часто сопряжено с осложнениями, среди которых можно выделить кровоизлияния в ткани и гематомы. Даже не имея медицинского образования, несложно понять, что при названном процессе могут повредиться кровеносные сосуды мелкого размера и капилляры. Даже давление инструментов на края раны при ее раздвигании может способствовать этому.
Наряду с существованием различных причин появления гематом после операции, есть и множество методик борьбы с ними.
Причины возникновения
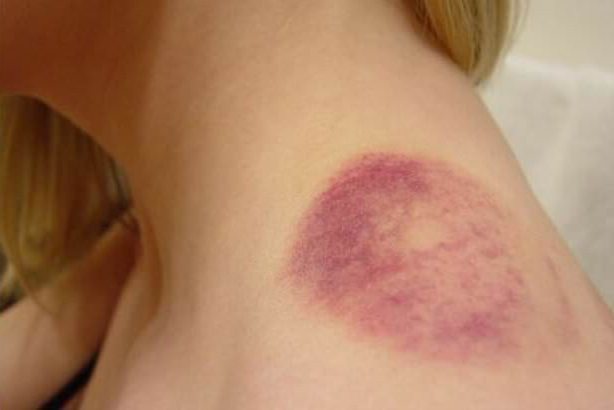
Согласно исследованиям, при проведении хирургических вмешательств у восьми пациентов из ста появляются гематомы как послеоперационные осложнения. Такие синяки могут появляться от подкожного кровоизлияния сразу же после операции, а иногда они проявляются лишь по прошествии несколько суток.
Гематома после операции может быть спровоцирована следующими факторами:
- высоким уровнем артериального давления в период после операции;
- недостаточно быстрой свертываемостью крови, вызванной какими-либо заболеваниями или некоторыми медикаментами;
- проявлением атеросклероза;
- нарушением целостности сосудов;
- сосудистыми заболеваниями или травмой;
- невоспалительной (геморрагической) сыпью;
- наличием постоянной инфекции;
- очень тяжелыми заболеваниями сосудов и внутренних органов, такими как новообразования, цирроз печени и васкулит (воспаление сосудов);
- проблемами с питанием, нехваткой витаминов К, B, C и фолиевой кислоты.
Виды гематом и их характеристика
Лечение гематомы после операции мы рассмотрим позднее, а пока определим их виды. Под гематомой понимают кровоизлияние в мягкие ткани, которое возникает при повреждениях кровеносных сосудов.
В процессе разрезания тканей врач-хирург может повредить многочисленную и разветвленную сосудистую сеть, что приведет в конечном итоге к кровоизлиянию. Основными его показателями могут являться: болезненные ощущения, быстрое изменение оттенка кожи, появление припухлости, а при наличии внутренних гематом чувствуется сдавливание, однако все эти признаки появляются далеко не всегда и не сразу.
Согласно расположению, принято подразделять гематомы после операции на четыре вида:
- гематомы, находящиеся под кожей;
- между мышцами;
- гематомы грудной и брюшной полости (полостные);
- расположенные внутри черепной коробки.
Подкожная гематома
Под подкожной послеоперационной гематомой понимается незначительное кровоизлияние в мягкие ткани, находящиеся под кожей. Кровь может не проникать в ткань, а собираться в одном месте, в результате чего образуется полость. В данном случае можно говорить об образовании в виде сумки.
Под кожей кровоподтек представляет собой синяк продолговатой или круглой формы. Бывают случаи, когда при наличии многочисленных гематом кровоизлияния образуют скопление пятен.
Одним из показателей является изменение цвета. Сначала на смену красному приходит фиолетовый, а затем он становится желто-зеленого оттенка. Перед тем как исчезнуть, кровоподтек имеет вид коричневого пятна, и остается таким достаточно продолжительное время, а после себя не оставляет следа. Если образовалась гематома после операции такого рода, необходимо только ждать.
Внутренняя гематома
Этот вид гематом является кровоизлияниями крайне опасной формы, так как помимо повреждения органов, кровь в большом количестве заполняет полости или может скапливаться между тканями.
У человека данные симптомы начинают проявляться с резкого падения артериального давления, кожа приобретает бледный оттенок, появляются болезненные ощущения в месте операции. Кровь вытекает по дренажам в огромном количестве. Состояние настолько опасное, что если в нужное время не положить человека на операционный стол и не зашить сосуд, который кровоточит, то все может закончиться печально. Например, гематома после операции грыжи может быть данного вида.
Гематома головного мозга
Кровоизлияние внутрь черепной коробки может возникнуть после травмы или операции. Данное явление смертельно опасно, так как существует возможность необратимого поражения тканей мозга человека. Поэтому в обязательном порядке необходимо немедленно диагностировать и лечить данные гематомы черепа. Выделяют следующие их разновидности:
- субдуральная, ассоциированная с черепно-мозговой травмой;
- эпидуральная;
- гематома внутри мозга.
Первая твердая оболочка находится между мозгом и костями черепа. По окончанию проведения операции между этой оболочкой и черепом обнаруживается скопившаяся кровь. В медицине это называется субдуральной гематомой. Такие состояния приводят к увеличению давления на мозг и к изменению его работы в худшую сторону. Бывают случаи, когда данный вид приводит к смерти.

Главные симптомы гематомы внутри черепа
Наличие внтуричерепной гематомы можно определить по некоторым признакам. К ним относятся:
- Появление резкой боли в голове.
- Рвота и тошнота.
- Сильная сонливость.
- Появление обмороков.
- Расширение зрачка со стороны гематомы.
- Приступы эпилепсии, паралич и парез.
Лечение гематомы после операции
Для терапии перечисленных патологий требуется определенный подход, не исключено и осуществление повторной операции. Лечить самостоятельно данные виды гематом крайне опасно. В таких условиях кровь может быстро подхватить инфекцию, которая проникает из операционной раны. А большое кровоизлияние может привести к обширной кровопотере. Продукты распада в состоянии вызвать интоксикацию организма.
Общая опасность заключается в том, что:
- существует риск занесения инфекции;
- в месте гематомы появляется уплотнение и не исчезает со временем;
- изменяется форма тканей, а рубцы, которые появляются в местах скопления, воздействуют на их подвижность негативным образом.
При использовании современных методик лазерной хирургии, а также применении особых инструментов, которые могут прижигать сосуды в ране во время операции, снижается риск заражения. А о том, в каких случаях применяются противовоспалительные мази и другие средства терапии, мы расскажем далее.
После операции кровоподтеки незначительного размера рассосутся самостоятельно.
Прикладывание холода способствует остановке кровотечения, так как сосуды сужаются. Наложение давящей повязки способствует локализации подтека на руке или ноге. С помощью пункции и шприца удаляется все содержимое гемтомы.
Эти методы являются эффективными для поверхностного скопления крови. А небольшой разрез, так называемый дренаж, позволяет удалить сгустки крови, в случае если гематома свернулась или приняла форму сумки.
Гепаринсодержащие гели и противовоспалительные мази отлично подходят для лечения кожи при малой гематоме после операции. Они наносятся на кровоподтек несколько раз в день до достижения эффекта полного исчезновения. Физиотерапевтические процедуры дополняют лечение и способствуют устранению уплотнений и отеков.
Для повторной профилактики гематом используется компрессионный трикотаж. Сгусток крови должен сформироваться. А чтобы добиться этого эффекта, необходимо иммобилизировать конечность. При сильной кровоточивости врач назначает препараты, увеличивающие свертываемость крови.
Меры для снижения рисков образования гематом после хирургических вмешательств
Итак, чтобы не возникла гематома после операции, что делать? Для этого проводится:
- Исследование пациента на наличие заболеваний, связанных с кровью, в частности, относящихся к ее свертываемости.
- Исключение препаратов, которые вызывают снижение свертываемости крови.
- Операции обязаны проходить с обязательным восстановлением потери крови.
- Поврежденные сосуды необходимо тщательным образом подвергать коагуляции.
- После завершения вмешательства, перед тем как зашивать раны, нужно обязательно проверить полость коагулированных сосудов.
- На этапе восстановления необходимо четко следовать требованиям врача, а также это нужно делать на послеоперационном этапе.
Не стоит забывать, что гематома не так уж безобидна и способна свести на нет результат проведения операционных действий. Необходимо слушать врачей во избежание появления осложнений, которые могут затянуть период восстановления.
Предлагаем ознакомится со статьей на тему: "Гематомы после замены коленного сустава" от профессионалов для людей. Предлагаем полное описание проблематики и методологии.

Кровотечение, опухоль не уменьшается, 3 недели, эндопротезирование коленного сустава

Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Мы отвечаем на 96.53% вопросов.
Почему после травмы возникает гемартроз коленного сустава
Образовывается гемартроз коленного сустава после травмы. Характеризуется патология кровоизлиянием в полость сустава вследствие повреждения тканей. Гемартроз может образоваться при травме у здорового человека и при легком механическом воздействии у больного с проблемами суставов. Вообще гемартроз является симптомом, который свидетельствует о наличии гемофилии. Из-за изливания крови в сустав во время травмирования, в значительной степени растягивается суставная капсула, а это приводит к болевому синдрому. Сама по себе кровь негативно влияет на связки и хрящевые ткани, что приводит к неприятным последствиям. Поэтому, если сроки лечения гемартроза коленного сустава нарушены, то может отмечаться разрушение хрящевой ткани.
Так как коленный сустав имеет самое сложное строение, то и гемартроз обнаруживается чаще всего при травмах. Спровоцировать образование гемартроза коленного сустава при травме может следующее:

- Разрыв/растяжение связок.
- Ушиб тканевой части.
- Перелом кости.
- Перелом сочленяющихся элементов в самом суставе.
- Повреждение мениска.
- Разрыв или отрыв капсулы сустава.
- Ушиб тканей.
- Подвывих или вывих коленного сустава.
- Повреждение кровеносного сосуда.
Как правило, в группу риска получить патологию входят спортсмены, которые занимаются активными видами спорта. Это хоккей, футбол, фигурное катание, горнолыжный спорт, лёгкая атлетика. Но и в домашних условиях можно получить травму. Например, при падении на твердую поверхность (пол). Нельзя не отметить и гемофилию, то есть плохую свертываемость крови, вследствие чего возникает кровоизлияние.

- Так как при гемартрозе коленного сустава после травмы лопаются мелкие капилляры и всевозможные сосуды, то вполне естественно, что образовывается гематома.
- Болевой синдром.
- Снижение подвижности сустава.
- Отёчность и набухание сустава.
- Припухлость с передней стороны.
- Ослабленность колена.
- Ощущение боли при пальпации.
- Исчезновение контуров колена.
- Синюшность кожного покрова.
- Если сустав ощупать, то он будет мягким и зыбким.
Самой главной опасностью можно считать нарушение кровоснабжения в области коленного сустава. Это приводит к ухудшению кровообращения во всем организме, что влияет на функциональность каждого органа и в частности сердца, головного мозга. Кроме того, наблюдается распад клеток кровяной жидкости, после чего выделяются вещества, которые в значительной степени изменяют ткань гиалинового хряща. Гемартроз коленного сустава последствия:
- Артрит и артроз.
- Образование спаек из рубцовой ткани.
- Дегенерация поверхностей сустава.
- Стремительное развитие остеоартроза.
- Высокая степень уязвимости сустава.
- Частые рецидивы.
- Гнойный синовит и бурсит.
- Инфекционный артрит.
- Аутоиммунная агрессия.
- Контрактура коленного сочленения.
ВНИМАНИЕ! Если вы обнаружите у себя или любого другого человека симптомы гемартроза коленного сустава после травмы, незамедлительно вызывайте скорую помощь! А до приезда бригады врачей постарайтесь зафиксировать пораженную конечность. Положите больного на твердую поверхность и обеспечьте его покоем. В обязательном порядке наложите на больной участок лёд и дайте обезболивающую таблетку.

Для постановки точного диагноза придется пройти ряд исследований. Это необходимо, прежде всего самому пациенту, чтобы избежать осложнений и прочих последствий. Изначально врач направит вас на магнитно-резонансную томографию, благодаря которой исследуются поврежденные мягкие ткани и кровеносная система вокруг коленного сустава. Если нет возможности по каким-либо причинам (дорого или отсутствует аппаратура) сделать МРТ, то его можно заменить обычным ультразвуковым исследованием. При необходимости специалист назначит рентгенографию в 2-х проекциях.
В обязательном порядке проводится пункция полости сустава. Дело в том, что в полости может быть обнаружена не только кровь, но и жир, который свидетельствует еще и о переломе. Если обнаружена кровяная жидкость, то она немедленно удаляется. А это позволяет устранить боль, отёчность и улучшить подвижность. Если отмечаются осколки раздробленной кости, то назначается артроскопия.
ВАЖНО! При своевременном обращении к специалисту с гемартрозом коленного сустава сроки лечения значительно сокращаются. При этом повышается вероятность полноценного восстановления.
Лечение гемартроза включает в себя такие этапы:
Гематома после эндопротезирования тазобедренного сустава кровотечение

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?

Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Читайте также:



