Геморрагическая лихорадка изменения цитокинового статуса

В последние годы открытие цитокинов и изучение их роли в патогенезе широкого круга заболеваний определили приоритеты их исследования при различной патологии, в том числе при инфекционных заболеваниях. В клинической практике исследование цитокинового статуса позволяет оценить характер течения процесса и прогнозировать исход заболевания при многих инфекциях, объективно оценить эффективность терапии, особенно в случаях применения средств с иммуномодулирующей и иммунокоррегирующей активностью, а так же цитокины отражают индивидуальную первичную реакцию на этиотропный агент [2, 3, 5].
Цитокины представляют собой группу полипептидных медиаторов, участвующих в формировании и регуляции защитных реакций организма, они вовлечены фактически в каждое звено иммунитета [4, 5, 7]. Для цитокинов характерен сложный сетевой характер функционирования, при котором продукция одного из них влияет на образование или проявление активности ряда других. В связи с этими особенностями биосинтеза и регуляции цитокинов они не всегда определяются в циркулирующей крови.
Диагностическая значимость оценки уровня цитокинов заключается в констатации самого факта его повышения или понижения у данного больного с конкретным заболеванием, причем для оценки тяжести и прогнозирования течения заболевания целесообразно определять концентрацию как про- так и противовоспалительных цитокинов в динамике развития патологии.
Кроме исследования содержания цитокинов в сыворотке крови и других биологических жидкостях (слюне, моче, бронхоальвеолярной жидкости, конденсате выдыхаемого воздуха, жидкости пародонтального кармана, слезной и стекловидной жидкостях, синовиальной жидкости и др.), дополнительную информацию получают при изучении способности клеток к продукции цитокинов.
К настоящему времени накоплено достаточно фактов, свидетельствующих о наличии тесного взаимодействия между уровнем содержания цитокинов в сыворотке крови и других биологических жидкостях и клиническими характеристиками инфекционного процесса. В связи с этим постоянно расширяется диапазон инфекционной патологии, при котором изучается уровень и динамика цитокинов методом иммуноферментного анализа (ИФА) или биотестов [1, 4, 6]. Изучение цитокинового статуса позволит оценить характер течения инфекционного процесса, прогнозировать исход заболевания и оценить эффективность терапии.
На кафедре инфекционных болезней ВГМА им. Н.Н. Бурденко проведены исследования по изучению цитокинового статуса и динамики его показателей при ряде инфекционных заболеваний.
Цель исследования: изучение динамики показателей цитокинового профиля в сыворотке крови и супернатантах гепатобиоптатов у больных хроническим гепатитом В (ХГВ), хроническим гепатитом С (ХГС); исследование местного цитокинового статуса носоглоточного секрета и слюны у пациентов с гриппом; анализ уровня цитокинов в буллезном экссудате у больных рецидивирующей рожей.
Материалы и методы исследования
Контрольную группу составили 89 пациента (60женщин и 29 мужчин).
Пациентам первой группы с диагнозом ХВГВ проводилось лечение телбивудином (Себиво) 600 мг в сутки в течение 60 недель. До момента обследования больные не получали противовирусной терапии (ПВТ).
Всем больным проводилось исследование цитокинового профиля на системном (в сыворотке крови) и локальном (в супернатантах гепатобиоптатов) уровнях. С помощью иммуноферментного анализа (ИФА) определялся уровень провоспалительных цитокинов, таких как ФНО-α, ИЛ- 2, и противовоспалительных цитокинов – ИЛ-10, ИЛ-4. Для определения уровня цитокинов на локальном уровне использовались гепатобиоптаты, полученные после проведения пункционной биопсии печени.
Четвертая группа наблюдаемых пациентов с рецидивирующей рожей эритематозно – буллезной формы среднетяжелого течения была разделена на две подгруппы в зависимости от варианта проводимой терапии. Первая подгруппа – 56 пациентов – получали на фоне традиционного лечения озонированный физиологический раствор ежедневно в течение 5 дней в сочетании с низкоинтенсивной лазеротерапией на воспалительный очаг, магистральный сосудистый пучок и регионарные лимфатические узлы, один раз в сутки, курс – 10 процедур.
При анализе полученных результатов использовались описательные методы математической статистики с применением пакета программ Microsoft Excel 2010. В процессе обработки полученных результатов применялся также метод корреляционного анализа с выявлением прямых достоверных корреляционных связей и определения коэффициента корреляции (К). Достоверность различий оценивалась методами непараметрической статистики, критический уровень значимости (р) при проверке статистических гипотез в данном исследовании принимали равным 0,05.
Результаты исследования и их обсуждение
Динамика показателей цитокинового профиля в сыворотке крови и супернатантах гепатобиоптатов у больных ХГВ были следующими.
Значения цитокинов TNO-α, IL–10 и IL-4 в сыворотке крови больных после 3-х месяцев проведенного лечения снизились в 3,3-4,3 раза, IL-2 повысились в 1,9-2,2 раза от исходного уровня. Через 6 месяцев противовирусной терапии уровень данных показателей улучшился в 3,9–4,7 раз, 2,0–2,7 раз соответственно. Через 9 месяцев терапии исследуемые показатели имели нормальные значения у 82,4 % больных. Уровень TNO-α, IL–10 и IL-4 в супернатантах гепатобиоптатов после проведенного курса противовирусной терапии снизился в 2,8–3,7 раз от исходных значений, напротив, концентрация IL-2 повысилась в 2,6–3,8 раза. После базисной терапии уровень цитокинового профиля претерпевал положительные изменения только после 9 месяцев лечения.
Таким образом, дополнительным методом оценки эффективности противовирусной терапии больных ХГВ могут быть показатели, отражающие дисбаланс цитокинового профиля в сыворотке крови и биоптатах печени.
При изучении показателей цитокинового профиля в сыворотке крови и супернатантах гепатобиоптатов у больных ХГС на фоне проводимой противовирусной терапии получены следующие данные. Содержание цитокинов TNO-α, IL–10 и IL-4 в сыворотке крови больных после проведенного лечения снизилось в 2,5-4 раза, IL-2 повысился в 1,5-2 раза от исходного уровня. Уровень TNO-α, IL–10 и IL-4 в супернатантах гепатобиоптатов снизился в 3,5–4,5 раза от исходных значений, а концентрация IL-2 повысилась в 1,5–2 раза. После базисной терапии уровень цитокинового профиля претерпевал такие же изменения только после 6-ти месяцев лечения.
Проведенные исследования демонстрируют, что дополнительным критерием эффективности противовирусной терапии больных ХГС является динамика уровней TNO-α, IL–10, IL-4, IL-2 в сыворотке крови и гепатобиоптах печени.
При изучении цитокинового статуса носоглоточного секрета и слюны у пациентов с гриппом были установлены следующие показатели. В дебюте заболевания установлена активация местных провоспалительных процессов в слизистой полости рта и носа, что демонстрируют высокие уровни ИЛ-2 в слюне (1047,83±19,24 пг/мл) и носоглоточном секрете (1360,45±25,66 пг/мл). В сыворотке крови при этом отмечается меньший в 6,5 раз уровень провоспалительного ИЛ-2 (370,40±21,14) относительно концентрации в секретах. Прямую корреляционную связь имеют ИЛ-2 и ИНФ-γ с концентрацией противовоспалительного ИЛ-10 в слюне и крови, т.е. локальное возрастание концентраций агрессивных прововоспалительных факторов (ИЛ-2 и ИНФ-γ) при гриппе сопровождается системным увеличением противовоспалительных агентов. Также получена корреляция между содержанием ИЛ-10 и ИНФ-α в сыворотке крови и слюнной жидкости. Статистически значимые различия уровня ИНФ-α в слюне и носоглоточной секрете не выявлены. Автономный иммунный ответ показал корригирующее влияние этиотропной терапии.
Таким образом, учет динамики показателей про- и противовоспалительных профилей цитокинов в слюне у больных гриппом дает возможность характеризовать реакцию иммунной системы при данной патологии, прогнозировать течение заболевания, проводить адресную коррекцию лечения. Результаты изучения динамики показателей цитокинового профиля буллезного экссудата у пациентов с рецидивирующей рожей на фоне лазеро- и озонотерапии были следующими.
У больных на фоне традиционной терапии наблюдалось незначительное статистически недостоверное снижение от исходного уровня концентрации провоспалительных цитокинов ФНО-α с 32,17±3,19 до 23,78±2,07 пг/мл, ИЛ-1β с 129,48±13,64 до 109,56±12,34 пг/мл и статистически недостоверное повышение ИЛ-10 с 77,13±16,37 до 98,32±16,31 пг/мл, (р
[youtube.player]
Один из классов инфекционных болезней состоит из группы заболеваний, вызванных разными вирусами, но объединенных в единую группу — это геморрагические лихорадки. Их соединяет одно свойство — способность поражать внутреннюю стенку сосудов и вызывать острый геморрагический синдром.
Распространенность среди населения зависит от принятых мер местными властями и работниками здравоохранения. Но существенную роль играет способность вирусов изменяться (мутировать), сохраняя свои патогенные свойства. Получается, что эффективное лечение, применяемое сегодня, завтра может быть бесполезным.
Ограничить вспышку заболевания удается с помощью изучения возбудителей, переносчиков инфекции, способов заражения людей. Выяснено, что некоторые виды лихорадок распространены только на определенных территориях, связаны с проживающими там животными, насекомыми.
Заболевают чаще люди, которые по характеру своей профессии больше связаны с природой, неопытные туристы, а в городской местности — работники очистных организаций, БОМЖи. Отмечаются случаи внутрилабораторной и больничной инфекции в медицинских учреждениях.
Разновидности лихорадки
Названия лихорадки получили по месту первого обнаружения при изучении вспышки инфекции, в зависимости от целенаправленного поражения органов (например, геморрагическая лихорадка с почечным синдромом). Наиболее важна для практической деятельности и проведения плана предупредительных мероприятий классификация по способам заражения человека.
Все вирусные лихорадки делят на:
- клещевые — передаются клещами, в группу входят Омская геморрагическая лихорадка, Крымская-Конго и Кьясанурского леса;
- комариные — инфекция передается комарами, к этому виду относятся желтая лихорадка, долины Рифт, Денге и Чукунгунья;
- контагиозные — передается от больного человека здоровому, группа включает Аргентинскую геморрагическую лихорадку, лихорадку Лаоса, Боливийскую, Эбола, Марбург.
Каждый вид вирусов имеет свою преимущественную территорию проживания, приспособился к оптимальным объектам поражения.
Омская геморрагическая лихорадка — область распространения простирается от южных районов центра России до северных областей Румынии. Передается клещами, но доказана возможность инфицирования через кротов и ондатр. Сезонность совпадает с активностью клещей (весна, лето, осень). Омская геморрагическая лихорадка встречается среди людей, проживающих и работающих в лесополосе (лесники, дачники, путешественники). Имелись случаи заражения внутри лабораторий.
Болезнь Кьясанурского леса — выявлена в Индии, в штате Майсур, переносится иксодовыми клещами, но носительство возможно у обезьян и грызунов. Лабораторное заражение регистрируется часто.
Лихорадка долины Рифт — выявлена на африканском континенте. Накопителями инфекции являются крупный рогатый скот, овцы, антилопы, буйволы, грызуны. Комарами вирус передается домашним животным. Среди людей страдают фермеры, ветеринары, лаборанты. Последняя крупная вспышка в несколько тысяч заболевших наблюдалась в 1978 году в Египте.
Аргентинская геморрагическая лихорадка — главный очаг инфекции расположен в местах кукурузных плантаций в Аргентине. До использования специальной профилактической вакцины аргентинской геморрагической лихорадкой ежегодно заболевали весной и летом тысячи наемных работников-мигрантов, которые специально едут в эти области для уборки урожая и проживают в малоизолированных помещениях с грызунами.
Боливийская геморрагическая лихорадка — распространена в бассейне реки Амазонки, передается грызунами, встречается в семьях фермеров, выращивающих кукурузу, бобовые культуры, рис, юкку. Обычно случаи заболевания не носят характер вспышки или эпидемии.
Венесуэльская геморрагическая лихорадка — известна тяжелым поражением сельскохозяйственной коммуны в районе Гуанарито в 1991 году, 1/5 больных скончались. Резервуаром инфекции считаются хомяки, обитающие на хлопковых посадках.
Лихорадка Марбург — число выявленных случаев ограничено небольшими вспышками в Германии, Зимбабве и крупной вспышкой в Конго. Путь передачи достоверно не установлен. Известно, что вирус обнаружен в крови африканской мартышки.
Геморрагическая лихорадка Эбола — выделение вируса произошло при распространенной эпидемии в Судане, начиналось инфицирование с внутрибольничных вспышек. Больше всего подвержены дети. Серьезные вспышки зарегистрированы в Заире, Уганде. Точный резервуар инфекции не установлен. Имеются доказательства носительства вируса обезьянами и передачи бессимптомно протекающей инфекции геморрагической лихорадки Эбола (возможно, в форме носительства) рабочим, обезьяньего питомника.
В европейских странах заболеваемость ниже, чем в азиатских. Традиционно меньше смертельных исходов. Но клинические проявления совершенно одинаковы. Источником заражения является мышь-полевка. Вспышки инфекции наблюдаются весной и летом. На территориях, пораженных геморрагической лихорадкой с почечным синдромом, наблюдается массовая гибель грызунов. Предполагаемый путь передачи вируса — респираторный (через органы дыхания).
Общие клинические проявления
Симптомы геморрагической лихорадки при всех видах вирусного заражения объединяются характерным течением с чередованием периодов:
- инкубации вируса (размножения и накопления);
- начальных проявлений;
- разгара болезни;
- выздоровления (реконвалесценции).
Для начального периода характерны острые, интенсивно нарастающие признаки интоксикации:
- высокая температура (свыше 40);
- слабость;
- потеря аппетита, рвота;
- мышечные боли;
- падение артериального давления;
- расстройство сознания (бред, галлюцинации);
- тахикардия, сменяющаяся на брадиаритмию.
- кровоточивость десен,
- маточные кровопотери у женщин,
- носовые кровотечения,
- рвота с примесью крови,
- возможен кровавый стул.
В периферической крови снижается количество лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения), формула сдвигается влево.
В период разгара сначала наблюдается кратковременное улучшение состояния, после чего интоксикация резко нарастает, сопровождается нарушением гемодинамики, функции органов и систем.
Восстановление идет постепенно с исчезновением признаков интоксикации.
Особенности клиники разных видов лихорадки
Сроки и особенности течения каждый вид лихорадки имеет свои, наиболее типичные. Это определяется свойствами вируса, проявляется уже в периоде инкубации.
При Омской геморрагической лихорадке отмечается доброкачественное течение и менее тяжелый геморрагический синдром (без кровотечений), но она часто сопровождается клиникой бронхопневмонии. Период повышения температуры протекает волнообразно с подъемами до 39 градусов и спадами. Длится от 3 до 10 дней.
Геморрагическая лихорадка Денге имеет инкубационный период до 15 дней. Отличается сравнительно легким течением у европейцев и более тяжелым у жителей Азии. Сыпь держится до трех дней, типичен папулезно-пятнистый вид, проходит бесследно.
Лихорадкой долины Рифт болеют в основном взрослые. Начинается с подъема температуры, резкой слабости, головной боли, рвоты, мышечных болей. Возможно припухание лимфоузлов, конъюнктивит. Отличается среднетяжелым течением и длительным периодом реконвалесценции.
Аргентинская геморрагическая лихорадка по клинике мало отличается от Боливийской, Ласса. Обычно инкубация и острая фаза продолжаются до двух недель. Наиболее тяжелые проявления вызываются вирусом лихорадки Ласса, которой подвержено белое население:
- интоксикация выражена;
- температура крайне высокая;
- отек лица и шеи;
- кровотечения носят обильный характер при рвоте, из носа, кишечника, десен, матки;
- развивается клиника гиповолемического шокового состояния с почечной недостаточностью;
- возможен плевральный выпот жидкости;
- у 1/5 пациентов имеются неврологические симптомы (дрожание языка, нарушения речи, тремор конечностей, приступы эпилепсии);
- течение осложняется сердечной недостаточностью.
Характерны изменения в период выздоровления: выпадение волос, потеря слуха.
Боливийская и Аргентинская лихорадки в периоде реконвалесценции дают артериальную гипотонию, приступы потливости, внезапное покраснение или побледнение кожи.
В анализах крови обнаруживают, кроме лейкопении и тромбоцитопении, умеренное нарушение свертываемости, рост трансаминаз, распад фибриногена. В моче — эритроциты, белок.
Геморрагическая лихорадка Эбола и Марбург имеют короткий инкубационный период (от 4 до 7 дней). Начальные проявления:
- тошнота и рвота,
- интенсивная головная боль,
- сонливость,
- слабость,
- понос.
На 5–7 сутки на коже туловища и рук проявляется пятнисто-папулезная сыпь, затем она распространяется по всему телу, кровоточит. Одновременно высыпания отмечаются на небе, конъюнктиве, происходит отек наружных половых органов. Типичны кишечные кровотечения, депрессивные состояния, гипотония.
В периоде выздоровления кожа в месте высыпаний шелушится, выпадают волосы на голове, имеются парестезии на разных участках тела. Тяжелые случаи заканчиваются комой.
При болезни Кьясанурского леса возможно развитие тяжелых осложнений в виде острого некроза почечных канальцев и очагового поражения печеночных клеток. Часто после улучшения следует рецидив с более тяжелой клиникой, включая проявления менингоэнцефалита.
Как протекает геморрагическая лихорадка с почечным поражением?
Геморрагическая лихорадка с почечным синдромом наиболее известна в средней полосе России. Ежегодно отмечаются случаи заболевания весной. Особенно страдают дачники, сельскохозяйственные работники. Типичный период инкубации – 14 дней, но может варьировать от 11 до 23 суток. Продромальные симптомы в виде общего недомогания, потери аппетита наблюдаются в начале болезни в течение 2–3 дней.
- резко повышается температура до 40 градусов;
- появляются геморрагические высыпания на коже и слизистых, кровотечения из десен и носа;
- возможны менингеальные проявления (ригидность мышц затылка), неврологические симптомы;
- в тяжелой фазе развивается бред с галлюцинациями.
Улучшение состояния наблюдается спустя 8–10 дней: прекращается лихорадка, интоксикация. Но почечные нарушения еще остаются. Для периода выздоровления характерно обильное выделение мочи (полиурия) с потерей калия, натрия.
Как проводят точную диагностику?
Диагностика геморрагических лихорадок основывается на сопоставлении:
- клинических проявлений;
- лабораторных данных;
- эпизоотической опасности местности;
- установленных контактов с больными;
- информации о поездках в зараженную территорию.
В общем анализе крови обычно находят:
- эритропению и снижение тромбоцитов;
- лейкопению;
- при массивных кровотечениях — падение гемоглобина, признаки анемии.
О поражении почек говорит:
- низкий удельный вес мочи;
- большое количество белка и цилиндров;
- эритроциты (микрогематурия).
При этом в крови можно обнаружить последствия нарушения выделительной функции: рост креатинина и остаточного азота.
Материал для диагностических исследований получают у больного путем забора крови из вены в острой фазе заболевания, смывов из горла. Затем сыворотку добавляют к особой культуре клеток или заражают подопытных животных (мышей).
Для выявления и идентификации видовой принадлежности вируса в специализированных лабораторных условиях проводят специфические реакции связывания комплемента, полимеразной цепной реакции, иммуноферментный анализ. Многие основаны на выявлении типичных антигенных свойств.
Современная диагностика требует подтверждения иммунной роли в поражении внутренних органов при лихорадках. Для этого используют показатели изменения цитокинового статуса пациента. Цитокины — белковые вещества, которые выделяют иммунные клетки в ходе реакции. При почечном синдроме внимание уделяется содержанию фактора некроза опухоли, интерлейкинам, α- и γ-интерферонам.
Лечение
Лечение проводится только в условиях стационара. Основные задачи лечения геморрагических лихорадок:
- борьба с интоксикацией;
- предотвращение обезвоживания и кровопотери;
- предупреждение почечной недостаточности;
- пополнение потерянного белка и электролитов.
Пациенты в острой стадии нуждаются в индивидуальном уходе. Питание рекомендуется полужидкое с использованием бульона, соков, протертой пищи.
В качестве противовирусного препарата хорошую результативность показал Рибаверин (в случаях лихорадки Ласса, выраженного почечного синдрома).
Применяются переливания раствора глюкозы, тромбоцитарной массы и свежей крови, при выраженных кровотечениях используются концентраты из факторов свертывания.
Назначаются витамины С, Р и К для укрепления сосудистой стенки, снятия интоксикации, противогистаминные средства.
Течение геморрагической лихорадки с почечным синдромом возможно потребует гемодиализа.
Прогноз
Период восстановления требует учета поражения почек и печени, токсичности применяемых лекарств.
Профилактика
Для борьбы с геморрагическими лихорадками в целях профилактики применяют вакцинацию людей, проживающих на эпидемически опасных территориях, выезжающих в туристические поездки, работающих с животными. Так, туристические фирмы не оформляют страхование без согласия человека на введение вакцины и справки из поликлиники.
Существуют эффективные вакцины от Аргентинской, Омской лихорадок. Получена лицензия на применение в Корее и Китае вакцины от геморрагической лихорадки с почечным синдромом.
Вакцинации подвергают и домашний скот. Оказалось, что эффективными могут быть известные вакцины против вируса коровьей оспы, аденовирусов. Они дают перекрестную защитную реакцию против возбудителей лихорадки.
Для исключения укусов комаров и клещей рекомендуются специальные препараты (репелленты), ношение защитной одежды. Органами эпидемиологического надзора проводится уничтожение грызунов.
От жителей требуется соблюдать условия сбора и вывоза мусора.
Медицинские работники инфекционных стационаров обязаны позаботиться о личной безопасности с помощью:
- ношения масок;
- смены рабочей одежды;
- обязательного надевания перчаток при работе с зараженными материалами;
- использования дезинфицирующих средств необходимой концентрации.
Перевозка в вирусологическую лабораторию взятых проб для исследований проводится при обеспечении высокой степени биологической защиты (специальные контейнеры, опечатанные биксы).
Кроме того, в лечебном учреждении существуют внутренние правила, направленные на предотвращение внутрибольничного заражения пациентов.
Распространение геморрагических лихорадок в мире требует участия в изучении и создании методов лечения специалистов разных стран и Всемирной организации здравоохранения. Ежегодная работа в очагах врачей (инфекционистов, эпидемиологов, вирусологов), накопленный опыт позволили сократить смертность среди населения.
[youtube.player]Крымская геморрагическая лихорадка — это заболевание вирусной природы, характеризующееся нарушением нормальной циркуляции крови и развитием множественных кровотечений. Заражение происходит от укуса клеща. Заболевание развивается стремительно. Без оказания своевременной помощи велика вероятность летального исхода.
Общая информация
Крымская геморрагическая лихорадка — это природно-очаговое заболевание вирусной природы, источником которого служат клещи. Для этой патологии характерно острое начало с двугорбыми волнами лихорадки, что обязательно сопровождается головными и мышечными болями, множественными кровотечениями. Коэффициент летальности составляет 10-40%. Лечение включает в себя проведение дезинтоксикации, использование противовирусных и гемостатических препаратов, введение специфического иммуноглобулина.

Немного истории
Первые случаи заболевания были зафиксированы в степных районах Крымской области в 1944 году. Пациентами стали солдаты и переселенцы, занимавшиеся сенокосом и уборкой урожая.
Позднее к изучению вируса приступил М. П. Чумаков. Он изучил клинику и эпидемиологию болезни.
В 1956 году в Конго в крови инфицированного мальчика был обнаружен вирус аналогичной антигенной природы. Возбудитель позднее получил официальное название вирус Конго.
В медицинской литературе сегодня можно встретить несколько вариаций наименования крымской геморрагической лихорадки (КГЛ, среднеазиатская лихорадка, болезнь Крым-Конго и т. д.).
Причины развития заболевания
Возбудителем патологии является РНК-геномный вирус из рода Nairovirus, способный репродуцироваться в температурном режиме 36-40 градусов и 22-25 градусов. Такая отличительная черта позволяет ему размножаться не только в теле человека, но также в организмах некоторых позвоночных и кровососущих насекомых. Он чувствителен к нагреванию. Источниками вируса в природе выступают различные грызуны, рогатый скот, лошади, собаки, свиньи. Специфические переносчики крымской геморрагической лихорадки — паразиты млекопитающих (как правило, это пастбищные клещи из рода Hyalomme).
Заражение человека возможно несколькими путями:
- Чаще всего вирус попадает в тело трансмиссивным путем, то есть посредством укуса клещей. Последние, в свою очередь, заражаются при кормлении на крупном рогатом скоте.
- После употребления сырого молока от больного животного также возможно развитие такого недуга, как крымская геморрагическая лихорадка. Симптомы в этом случае начинают проявляться уже через несколько часов.
- Еще один вариант заражения — контактный. При раздавливании клещей их частицы могут проникать в организм человека через микропорезы и раны на коже.
Данное заболевание носит исключительно профессиональный характер. В большей степени заражению подвержены люди, занимающиеся сельским хозяйством (пастухи, доярки, животноводы), медицинские работники, ветеринары.
Крымская геморрагическая лихорадка отличается сезонным течением. Вспышки заболеваемости регистрируются в период с мая по август. В 80% случаев диагноз подтверждается у людей в возрасте от 20 до приблизительно 60 лет.
Патогенез КГЛ
Как развивается крымская геморрагическая лихорадка? Симптомы этого заболевания описаны далее в этой статье, прежде необходимо рассмотреть механизм его зарождения.
Что касается патологоанатомических изменений, то они характеризуются наличием крови в просвете желудка и кишечника, множественными кровотечениями на слизистых этих органов, но воспалительные процессы отсутствуют. Головной мозг оказывается гиперемирован. При более детальном изучении обычно видны точечные кровоизлияния с разрушением мозгового вещества.
В настоящее время многие вопросы патогенеза заболевания остаются неизученными.

Какие симптомы указывают на патологию?
Инкубационный период может длиться от 1 до 14 суток. Первые признаки крымской геморрагической лихорадки появляются внезапно. Болезнь начинается с повышения температуры до 40 градусов.
В предгеморрагическом периоде у пациентов отмечаются симптомы общей интоксикации организма, которые характерны для многих недугов инфекционной природы. На фоне сильной лихорадки у больных появляется слабость и ломота по всему телу. К более редким проявлениям начального этапа КГЛ относят дискомфорт в области икроножных мышц, признаки воспалительного процесса в верхних дыхательных путях, нарушение сознания и головокружение.
Так называемый геморрагический период можно сопоставить с разгаром патологии. Его выраженность определяет тяжесть болезни. У многих пациентов на второй день после заражения появляется характерная сыпь на кожных покровах и слизистой, кровотечения внутренних органов, гематомы в местах инъекций.
Состояние больного стремительно ухудшается. Клиническая картина приобретает новые вариации. Так, гиперемия на лице быстро сменяется бледностью, губы синеют, голова становится одутловатой. Возможны носовые, кишечные и маточные кровотечения. У некоторых появляется нарушение сознания. Пациенты жалуются на сильные боли в зоне живота, понос, пониженное АД.
Лихорадка обычное продолжается не более 12 суток. Нормализация температуры и прекращение кровотечений — явный признак выздоровления.
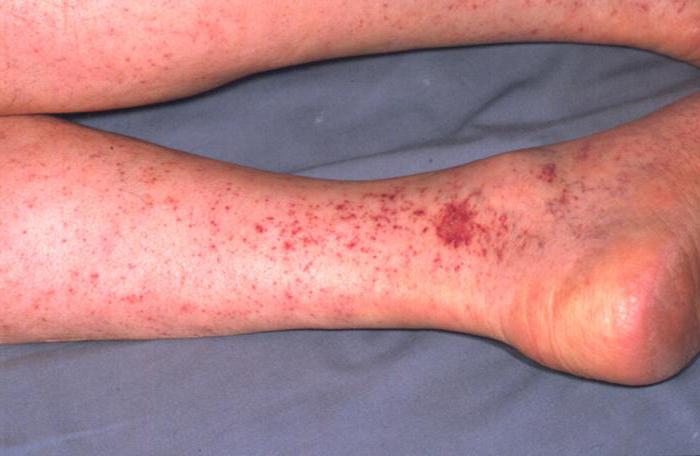
Формы заболевания
- Истинная крымская геморрагическая лихорадка. При этой форме патологии наблюдается характерная клиническая картина с высыпаниями на кожных покровах, кровотечениями различной степени интенсивности.
- Иногда врачи диагностируют заболевание без геморрагического синдрома. В этом случае вторая волна повышения температуры и кровотечения отсутствуют.
Диагностические мероприятия
Диагностика крымской геморрагической лихорадки включает в себя:
- Анализ анамнеза с эпидемиологической точки зрения (установление факта укуса клещом).
- Оценка жалоб пациента (выявление на кожных покровах укусов клещей, повышение температуры без видимых причин, геморрагическая сыпь, множественные кровотечения).
- Вирусологическая диагностика (врач выделяет из слюны пациента вирус, а затем вводит его в организм лабораторных животных с целью последующего наблюдения).
- Серологическое исследование (определение количества антител в крови зараженного к возбудителю).
- Консультация инфекциониста.
Важно дифференцировать заболевание с геморрагическими лихорадками иной этиологии, гриппом, сыпным тифом и другими патологиями.
Необходимое лечение
Пациентам рекомендуется строгое соблюдение постельного режима и отказ от физических нагрузок. Диета является важной составляющей терапии. Пища должна быть легкоусвояемой, предпочтение следует отдавать простым супам, кашам.
Больным назначают введение иммунной плазмы и переливание донорских тромбоцитов. Последнее необходимо для нормализации функции естественного свертывания крови. В случае сильной интоксикации организма и обезвоживания показана витаминотерапия, введение солевых растворов. Для снижения температуры назначают жаропонижающие средства. Если КГЛ сопровождается бактериальной инфекцией, рекомендуют антибиотики широкого спектра.
Осложнения и последствия
К каким осложнениям может привести крымская геморрагическая лихорадка? Лечение данного заболевания должно быть назначено своевременно, иначе увеличивается вероятность развития тяжелых кровотечений ЖКТ, отечных процессов. Иногда у пациентов диагностируют инфекционно-токсический шок. Это состояние, при котором на фоне отравления организма токсинами происходим понижение АД, как следствие, смерть человека.
Если заболевание сопровождается бактериальной инфекцией, увеличивается вероятность развитие пневмонии или сепсиса.
Прогноз врачей
Положительный исход заболевания зависит от соблюдения целого ряда факторов (своевременность госпитализации и начатого лечения, соблюдение принципов ухода за больным, профилактика развития осложнений). Поздняя диагностика и, соответственно, терапия, неправильная транспортировка в период выраженных кровотечений могут привести к летальному исходу.
Крымская геморрагическая лихорадка: профилактика заболевания
При нахождении в природном очаге патологи, отправляясь в парк или на дачу, рекомендуется надевать закрытую одежду, брюки необходимо заправлять в сапоги и непременно брать с собой головной убор. При необходимости можно воспользоваться специально предназначенными для отпугивания клещей аэрозолями и спреями. Процедуру нанесения следует повторять каждые три часа.
По возвращении из леса или парка в первую очередь необходимо себя осмотреть на предмет обнаружения насекомых. Особое внимание рекомендуется уделить волосистой части головы, а также так называемым естественным складкам на коже (подмышечная впадина, зона за ушами).
После обнаружения укуса клеща необходимо без промедлений обратиться за квалифицированной медицинской помощью. Не стоит ждать того момента, когда появятся признаки крымской геморрагической лихорадки.
В лечебных учреждениях больные с таким диагнозом подлежат изоляции в специально предназначенных для этих целей боксе. Работать с пациентами разрешается только обученному персоналу.
Вместо заключения
Надеемся, что вся представленная в этой статье информация окажется для вас действительно полезной. Будьте здоровы!
[youtube.player]Читайте также:


