Гепатит при врожденных инфекциях
Врожденные гепатиты у детей – это группа гетерогенных заболеваний, возникающих в результате внутриутробного воздействия патогенных факторов на печень плода. Клинически такие патологии могут проявляться холестатическим синдромом, гепатоспленомегалией, отставанием в психофизическом развитии, неврологической симптоматикой. Лабораторная диагностика основывается на определении уровня АлАТ, АсАТ, билирубина, щелочной фосфатазы, HBs- HBe- HBc-антигенов, РСК, ПЦР, ИФА. Основное лечение – этиотропная терапия, коррекция рациона и водно-электролитного баланса. При необходимости проводится патогенетическая фармакотерапия, хирургическая коррекция или трансплантация печени.
Общие сведения
Врожденные гепатиты у детей – это полиэтиологическая группа острых или хронических воспалительных, дистрофических и пролиферативных заболеваний печени, возникающих во внутриутробном периоде либо во время родов. Суммарная распространенность всех форм составляет 1:5 000-10 000. Среди всех новорожденных порядка 15% инфицируются трансплацентарно и 10% – непосредственно во время родов. Вероятность развития врожденного гепатита у детей зависит от этиологического фактора. При остром вирусном гепатите В она составляет до 90%, при HCV-инфекции – около 5%. Прогностически благоприятными формами врожденных гепатитов у детей считаются холестатические, неблагоприятными – с выраженной гепатоцеллюлярной недостаточностью. Во втором случае летальность на первом году жизни достигает 40%.

Причины врожденных гепатитов у детей
Ведущую роль в этиологии врожденных гепатитов у детей играют вирусные инфекции из группы TORCH: цитомегаловирус, вирусы гепатита В и простого герпеса человека, вирусы Эпштейна-Барр, ECHO, краснухи. Также развитие этой группы патологий могут вызывать перенесенные во время беременности бактериальные и паразитарные заболевания: сифилис, листериоз, туберкулез, токсоплазмоз. К факторам риска со стороны матери относятся бесконтрольный прием медикаментов с гепатотоксическими свойствами, употребление алкоголя, табачных изделий, наркотических веществ. Со стороны ребенка спровоцировать развитие врожденного гепатита у детей могут наследственные ферментопатии: муковисцидоз, галактоземия, дефицит α1-антитрипсина и тирозина. Довольно часто точную этиологию определить не удается. В таком случае устанавливается диагноз идиопатический врожденный гепатит.
Механизм заражения при врожденных гепатитах у детей основывается на трансплацентарной (вертикальной) передаче вирусных или инфекционных агентов от матери к ребенку или их интранатальной аспирации вместе с околоплодными водами. Реже заражение происходит при контакте кожи и слизистых оболочек ребенка с инфицированными родовыми путями. Развитие врожденного гепатита во внутриутробном периоде обычно происходит в III триместре. Риск заражения ребенка в первой половине беременности при остром гепатите В или С составляет до 10%. Воздействие TORCH-инфекций на плод в I-II триместре может привести к спонтанному аборту.
В основе патогенеза врожденных гепатитов у детей помимо структурных изменений гепатоцитов (баллонной или вакуольной дистрофии и др.) лежит холестатический синдром. Его главное морфологическое проявление – имбибиция цитоплазмы желчными пигментами и образование желчных тромбов в начальных отделах внутрипеченочных ходов. Также при врожденных гепатитах у детей возможна гипо- или аплазия внепеченочных отделов желчевыводящих путей, что еще больше усугубляет холестаз.
Симптомы врожденных гепатитов у детей
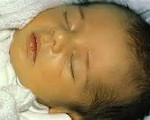
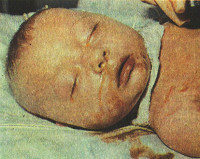
Первые симптомы бактериальных врожденных гепатитов у детей возникают на 2-3 сутки после рождения. Как правило, отмечается субфебрильная или фебрильная температура тела, диарея, увеличение печени. Часто развиваются пневмонии и инфекционно-токсический шок, появляются признаки энцефалита. В зависимости от возбудителя наблюдаются характерные клинические особенности. Для ЦМВ характерны геморрагии, микроцефалия или гидроцефалия, поражения сетчатки, легких и почек. При краснухе отмечается незаращение артериальной протоки, поражение хрусталика и внутреннего уха. Токсоплазмозный врожденный гепатит у детей сопровождается кожными высыпаниями, гидро- и микроцефалией, хориоретинитом. При герпес-вирусном гепатите, помимо других симптомов, возникают высыпания на коже, слизистых оболочках рта и конъюнктивы, а также геморрагический синдром и ДВС-синдром. При заболевании сифилитической этиологии формируется специфическая сыпь на коже и слизистых, обнаруживается периостит.
Диагностика и лечение врожденных гепатитов у детей
Диагностика врожденных гепатитов у детей включает в себя сбор анамнеза, объективное обследование ребенка, лабораторные анализы и инструментальные методы исследования. Анамнестические данные дают возможность определить, в каком возрасте возникли первые признаки заболевания и какими они были. Также они могут указывать на потенциальные этиологические факторы. При физикальном обследовании педиатром внимательно осматриваются все кожные покровы и видимые слизистые оболочки на предмет желтухи и высыпаний. Оцениваются размеры печени и селезенки, размеры живота, определяются возможные неврологические расстройства.
При врожденных гепатитах у детей наблюдаются неспецифические изменения лабораторных анализов. Наиболее информативными являются печеночные трансаминазы – АлАТ и АсАТ, уровень которых значительно повышается. Также отмечается повышение уровня билирубина (как прямой, так и непрямой фракций), щелочной фосфатазы. При исследовании кала удается выявить отсутствие в нем желчи (ахолия), в моче определяется наличие уробилина. В диагностике врожденных гепатитов у детей крайне важными являются вирусологические и иммунологические исследования, которые позволяют установить этиологию заболевания. Среди них используются определение HBs- HBe- HBc-антигенов в крови, Ig M и G при ИФА, бактериальные посевы крови и ликвора, ПЦР и РСК.
Среди инструментальных методов исследования при врожденных гепатитах у детей информативными могут быть УЗИ и биопсия. При ультразвуковом исследовании определяются структурные изменения паренхимы печени, желчного пузыря и желчевыводящих путей. Пункционная биопсия печени используется с целью подтверждения диагноза на фоне нечеткости клинической картины и лабораторных результатов. По данным цитологического исследования тканей печени при врожденных гепатитах у детей может выявляться фиброз, склероз или некроз печеночных ацинусов, наличие гигантских клеток, лимфо- и плазмоцитарная инфильтрация, имбибиция цитоплазмы желчными пигментами.
Специфическое этиотропное лечение врожденных гепатитов у детей осуществляется в соответствии с их этиологией. При идиопатических формах применяется только патогенетическая и симптоматическая терапия. Проводится коррекция рациона ребенка, при подтверждении острой патологии у матери показан перевод на искусственные смеси, в других случаях – грудное вскармливание, нормализация водно-электролитного баланса. Смеси, применяемые у таких детей, должны быть богатыми на триглицериды, кальций, фосфор, цинк и водорастворимые витамины. При наличии холестатического синдрома в рацион ребенка также включают витамины A и E. Помимо коррекции питания могут назначаться гепатопротекторы, желчегонные, глюкокортикостероиды, интерфероны в зависимости от клинической ситуации. При наличии структурных аномалий или атрезии желчевыводящих путей выполняется их хирургическая коррекция. В тяжелых случаях врожденного гепатита у детей показана трансплантация печени.
Прогноз при врожденном гепатите у детей зависит от этиологии, тяжести состояния ребенка и эффективности лечения. Показатель смертности на первом году жизни составляет 25-40%. Сюда преимущественно относятся формы, которые сопровождаются выраженной гепатоцеллюлярной недостаточностью. Еще у 35-40% детей формируются хронические заболевания печени и различные осложнения. Наиболее распространенными среди них являются холестатический синдром, синдромы недостаточности витаминов D, E и K, цирроз печени и фиброзирующий хронический гепатит, портальная гипертензия и острая печеночная недостаточность, энцефалопатия, задержка физического развития.
Специфическая профилактика врожденных гепатитов у детей проводится при выявлении у матери в крови HBs-антигенов или подтверждении диагноза острого гепатита. Таким детям уже в первый день жизни осуществляется вакцинация донорскими иммуноглобулинами и рекомбинантной вакциной. В 1 и 6 месяцев показана повторная вакцинация без иммуноглобулинов. Неспецифические профилактические меры включают в себя контроль над используемой донорской кровью и медицинским инструментарием, антенатальную охрану плода, регулярное посещение женской консультации и прохождение соответствующих обследований во время беременности.
Врожденный гепатит – группа разнородных патологических состояний, которые возникают в ответ на воздействие определенных факторов во время нахождения плода в утробе матери. Несмотря на редкое диагностирование патологии, она требует своевременной и полноценной терапии, которая заключается в применении этиотропных и симптоматических мер.
Особенности развития заболевания
Врожденное или фетальное заболевание представляет собой совокупность заболеваний печени, имеющих острое или хроническое воспалительное, дистрофическое и пролиферативное течение. Таковые возникают в период нахождения малыша в утробе матери при беременности или же в момент родовой деятельности.
Рассматривая результаты статистики, можно сказать, что около 15% случаев приходится на внутриутробное возникновение врожденного гепатита и примерно 10% – на время родов. Риск развития патологии зависит от причины. Так, если организм женщины в период беременности подвергся заражению острым вирусным гепатитом типа В, вероятность появления врожденного гепатита увеличивается до 90%.

Благоприятный прогноз при фетальном гепатите наблюдается в случае холестатической природы заболевания, менее благоприятный – при выраженной гепатоцеллюлярной недостаточности органа. При последней форме гепатита летальный исход в первый год жизни малыша вероятен в 40% случаев.
Развитие фетального гепатита в большей степени обусловлено вирусными патологиями, входящими в группу TORCH-инфекций (цитомегаловирусом, вирусом гепатита В, простого герпеса, вируса Эпштейн-Барр, краснухи). Кроме того, возникновение врожденного заболевания происходит на фоне перенесенного беременной бактериального или паразитарного заболевания (сифилиса, листериоза, туберкулеза, токсоплазмоза).
К предрасполагающим факторам, касающимся здоровья беременной женщины, относят:
- продолжительную и бесконтрольную терапию медикаментами, обладающими гепатотоксичным действием;
- злоупотребление спиртными напитками в период вынашивания плода, курением, наркотическими средствами.
Гепатит врожденной этиологии обусловлен трансплацентарным (вертикальным) путем передачи вирусного или инфекционного патогена от беременной женщины плоду, находящемуся в утробе. Существует так же интранатальная передача вместе с околоплодными водами.
Редко заражение патогенами, провоцирующими врожденное заболевание, происходит вследствие контакта кожного покрова и слизистых оболочек ребенка с инфицированными родовыми путями матери. Во внутриутробный период врожденное заболевание чаще развивается на поздних сроках беременности.
Вирусная форма врожденного гепатита у грудных детей характеризуется несколькими типами, обусловленными этиологическими факторами.
Так, существует гепатит с типом А, которым ребенок заражается через фекально-оральный путь. Диагностируют данную форму заболевания достаточно редко. Причины тому – несоблюдение правил гигиены в условиях родильного отделения.

Гепатит типа В встречается гораздо чаще у новорожденных детей. В большинстве случаев наблюдается хронизация патологического процесса, обусловленная постоянным присутствием в крови новорожденного вирусных частиц. В таком случае имеет место плацентарная передача патогенов или заражение во время родовой деятельности.
Гепатит типа С возникает по тем же причинам, что и заболевание типа В. Отличие в том, что первый развивается медленно и с менее выраженной клинической картиной. Если рассматривать статистику, врожденный гепатит С диагностируют в 5% случаев.
Клиническая картина
Заболевание у новорожденного ребенка характеризуется повышенной активностью ферментов печени, увеличением размера органа, а также селезенки, что можно подтвердить соответствующими лабораторными исследованиями. В таком случае предполагают безжелтушную форму заболевания.
Уже сразу после рождения развитие врожденного гепатита может приобрести подострое или хроническое течение. В исключительных случаях начинается ранее формирование цирроза железы, атрезии (заращения) желчных путей. Часто течение гепатита – смешанное (вирусно-микробное), что легко подтвердить лабораторными анализами.

Преджелтушная стадия заболевания врожденной формы может вовсе отсутствовать. Возникают случаи, когда гепатит у новорожденного начинается с резкого повышения температуры и легкого катарального синдрома. Может ухудшаться или пропадать аппетит, ребенок часто срыгивает пищу, а иногда начальный этап болезни протекает лишь с пожелтением урины и кала.
Развитие патологии врожденной формы у грудничков – прогрессирующее, с появлением осложнений, имеющих воспалительный характер. Можно выделить следующие стадии гепатита:
- инкубационная;
- преджелтушная;
- желтушная;
- реконвалесценция (выздоровление).
Продолжительность инкубационного периода заболевания – 7-50 дней. В большинстве случаев – 2-4 недели. В такой период не возникают никакие симптомы, присущие врожденной форме патологии. Характерная картина проявляется только после перехода в преджелтушную стадию и протекает в следующих формах:
- гриппоподобной;
- гастритической;
- астеновегетативной;
- артралгической.

Гастритическая форма врожденной патологии протекает с отсутствием аппетита, рвотой, недомоганием, болевым синдромом в области правого подреберья, который можно заподозрить при пальпации данной области, ведь малыш начинает капризничать в это время и плакать.
Астеновегетативная форма болезни характеризуется слабостью, сонливостью ребенка, снижением аппетита. В некоторых случаях происходит иначе: малыш становится капризным, беспокойным, плаксивым.
Артралгическая форма патологии протекает с высыпаниями на кожных покровах, что более характерно для развития гепатита В.
Гепатит в желтушном периоде развивается стремительно. Уже через несколько дней можно заметить, что кожные покровы и слизистые оболочки пожелтели. Уровень желтушности зависит от степени тяжести заболевания. У новорожденных детей – это основной симптом, характеризующий врожденное течение патологии. Так же желтеет моча и приобретает насыщенный темный оттенок.
В желтушный период возникает зудящий синдром на кожных покровах. Это вызывает беспокойство у ребенка, он становится капризным. Кроме того, увеличивается размер печени и селезенки. В тяжелом случае возникает геморрагический синдром: подкожные кровоизлияния, носовое кровотечение.
Злокачественное течение врожденной патологии чаще диагностируют в первый год жизни ребенка, что обусловлено недоразвитием иммунной системы. Симптомы интоксикации нарастают с высокой скоростью. Это рвота, бессонница, недомогание, гепатомегалия, кратковременная потеря сознания.
Со временем присоединяется геморрагический синдром: кровотечение носом, желудочное кровоизлияние, одышка, значительное повышение температуры, судороги, отеки, кома. Если удалось предупредить кому и летальный исход, гепатит приобретает затяжное хроническое течение.
Гепатит, протекающий в безжелтушной форме, характеризуется теми же проявлениями, что и преджелтушная форма, но отсутствует пожелтение кожи и слизистых оболочек, а также не изменяется уровень билирубина в крови. Иногда возникает непродолжительное потемнение урины.
Стертая форма врожденной болезни характеризуется слабовыраженными симптомами типичного развития вирусного гепатита. Симптомы интоксикации отсутствуют, печень слегка увеличена.
Диагностические мероприятия
Диагностика гепатита у новорожденного заключается, в первую очередь, в проведении лабораторных исследований. Основное мероприятие, позволяющее определиться с диагнозом, – анализ крови, по результатам которого можно выявить снижение объема лейкоцитарных клеток, повышение скорости оседания эритроцитов, понижение альбумина и билирубина.

Одним из достоверных методов обнаружения вирусных частиц в организме считается ПЦР-анализ. По его результатам выявляют антитела в сыворотке крови даже при скудном их объеме. Кроме того, такая методика позволяет определиться с давностью заражения.
Инструментальная диагностика врожденной патологии у детей – малоэффективна. В таком случае можно получить точную информацию о состоянии органа, но нельзя определить тип вируса, вызвавшего болезнь. Поэтому ультразвуковое исследование, магнитно-резонансную и компьютерную томографию используют редко.
Методы лечения и возможные осложнения
Фетальный гепатит требует комплексного лечения и начала проведения терапевтических мероприятий уже на начальном этапе развития. В первую очередь необходимо восстановление клеток железы независимо от того, какой присутствует тип и стадия заболевания. В таком случае удастся предотвратить негативные последствия и осложнения.

На сегодняшний день отсутствует специфическое лечение гепатита у новорожденного. По этой причине основным принципом терапии врожденного заболевания является проведение поддерживающих мероприятий с использованием медикаментов:
- из группы гепатопротекторов;
- из группы противовирусных препаратов.
Такие средства назначает строго врач и в дозировке, рассчитанной с учетом веса. Если женщина кормит малыша грудью, ей необходимо придерживаться правильного рациона, исключая жирное, жареное, аллергены (цитрусовые, орехи и др.). Иногда требуется переход на вскармливание ребенка витаминизированной смесью.
Необходима дегидратационная терапия с введением новорожденному ребенку инфузионного раствора. В таком случае можно увеличить объем жидкости в организме. Кроме того, назначают введение витамина К, который способствует улучшению свертываемости крови.
Среди возможных последствий врожденной патологии:
- хронизация патологического процесса;
- развитие цирроза железы;
- развитие холестаза;
- повышение давления в портальных венах и артериях печени;
- развитие патологий костей: рахита, остеопороза;
- гиповитаминоз Е и К;
- развитие энцефалопатии железы;
- задержка в развитии малыша;
- развитие острой почечной и печеночной недостаточности;
- летальный исход.
Снизить риск появления негативных последствий удается, вовремя диагностируя и начав лечение гепатита.
Профилактические рекомендации
Предотвратить фетальный гепатит у новорожденного ребенка можно, соблюдая некоторые несложные рекомендации. В большей степени профилактика болезни относится к беременной женщине. В период вынашивания плода будущая мама должна быть проверена на HBsAg-антиген к гепатиту уже в 1 триместре.
В некоторых случаях, при положительном анализе на гепатит, женщине в последнем триместре назначают введение Ламивудина или Телбивудина. Такие препараты помогают снизить вероятность перинатальной передачи вирусных частиц.
Новорожденному ребенку, который рожден от больной женщины, вводят дозу иммуноглобулина (0,5 мл внутримышечным путем в первые 12 часов после появления на свет). Рекомбинантная вакцина против вируса гепатита вводится в 3-х дозах: первая вместе с иммуноглобулином, но в другую область туловища, вторая – спустя 1-2 месяца, третья – спустя 6 месяцев после первого введения.
Чтобы снизить риск возникновения осложнений, не стоит заниматься самолечением. Любое заболевание, особенно то, которое протекает у новорожденных детей, требует квалифицированной врачебной помощи.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врожденный гепатит В - заболевание, возникающие в результате внутриутробного вертикального инфицирования плода вирусом гепатита В от матери с НВ-вирусной инфекцией.

[1], [2], [3], [4], [5], [6], [7], [8]
Распространенность врожденного гепатита B
Уровень носительства гепатита В у беременных в целом совпадает с таковым у населения того региона, где они проживают.
Так, на территории Северной, Центральной и Западной Европы НВsAg у беременных выявляется редко - в 0,12-0,8% случаев, но в группе иммигрантов частота НВs-антигенемии достигает 5,1-12,5%. В Израиле НВV-инфекция наблюдается в 0,88% случаев, а у новорожденных - в 2%.
В Российской Федерации частота обнаружения НВсАg у беременных колеблется в пределах от 1 до 5-8%, а у новорожденных - от 1 до 15,4%.
Причины врожденного гепатита B
Возбудителем врожденного гепатита В становится вирус гепатита В, трансплацентарно передающийся от матери к плоду. При этом вирус гепатита В у беременной не приобретает каких-либо особенных свойств и имеет такое же строение, что и вирус гепатита В, инфицирующий индивидуумов в постнатальной жизни.
Развитие врожденного гепатита В обычно связано с заражением плода во II-III триместре беременности. Высокий риск инфицирования (с вероятностью до 67%) имеется при заболевании матери острым гепатитом В в указанные периоды. При этом в крови у беременной обнаруживается полный спектр маркеров репликации возбудителя: НВsАg, НВeАg, ДНК HBV анти-НВс IgМ.
Меньший риск заражения плода НВ-вирусом наблюдается, когда беременная больна хроническим гепатитом В или ее маркерный статус расценивается как носительство. Это объясняется тем, что при хроническом гепатите В у беременной возможна ремиссия с минимальным уровнем воспроизводства вируса, когда в сыворотке крови не выявляется геном возбудителя, хотя может обнаруживаться коровский полипептид НВeАg при постоянной НВe-антигенемии; вероятность заражения плода в этой ситуации около 30%.
В литературе имеются многочисленные сообщения о том, что у беременных с НВ-вирусной инфекцией весьма часто регистрируются нарушения в плацентарной системе, что, по-видимому, может способствовать проникновению НВ-вируса в плод. Есть указания на то, что ВИЧ-инфекция у беременной служит потенцирующим фактором передачи плоду от матери не только НСV, но и НВV.
Факт внутриутробного заражения плода НВV подтверждался обнаружением HBsAg в сыворотке крови и гомогенатах печени у 7 из 16 плодов, полученных во время абортов от женщин - носительниц вируса гепатита В. Проникший в организм плода вирус гепатита В в силу гепатотропности оказывается в печени, где начинается его воспроизводство. Далее формируется иммунная реакция плода на инфицирование, что находит отражение в патоморфологической картине печени.

[9], [10], [11], [12], [13], [14]
Морфология врожденного гепатита B
Изменения в печени при врожденном гепатите В описаны ведущими детскими патологоанатомами, в частности проф. Е.Н. Тер-Григоровой. Отмечаются сохранение дольковой структуры печени, выраженность портальной лимфогистиоцитарной инфильтрации с большим количеством плазматических клеток. Изменения печеночных клеток полиморфны, на фоне дискомплексации печеночных балок наблюдаются вакуольная и балонная дистрофия гепатоцитов, некроз отдельных гепатоцитов. В 50% случаев имеется гигантоклеточная трансформация гепатоцитов сформированием многоядерных клеток-симпластов. В дольках и между дольками формируются многочисленные очаги экстрамедуллярного кроветворения. Характерен холестаз, проявляющийся в виде имбибиции цитоплазмы гепатоцитов желчным пигментом и наличием желчных тромбов в расширенных желчных капиллярах. Наблюдается пролиферация по периферии долек холангиол с холестазами в их просветах и мононуклеарными клеточными инфильтратами вокруг них, с развитием холангита и перихолангита.
Выделяют следующие варианты морфологических изменений в печени при врожденном гепатите В: подострый холестатический, преимущественно гигантоклеточный, гепатит; хронический гепатит с перихолангиолитическим фиброзом; цирроз печени с гигантоклеточным метаморфозом различной степени выраженности, как постнекротический в случаях, когда матери болели тяжелой формой гепатита.
Симптомы врожденного гепатита B
Антенатальная HBV-инфекция в основном формируется как первично-хроническая со слабовыраженной клинической картиной. У детей отмечаются снижение аппетита, срыгивания, раздражительность. Желтуха появляется на 2-5-е сутки жизни, обычно слабая, и через несколько дней исчезает. Увеличение размеров печени наблюдается практически у всех детей; при этом печень пальпируется из подреберья на 3-5 см, плотноватой консистенции. В большинстве случаев регистрируется одновременное увеличение селезенки. Характерны внепеченочные знаки в виде телеангиэктазий, капилляритов, пальмарной эритемы.
По наблюдениям С.М. Безродновой (2001), среди детей с первично-хроническим врожденным гепатитом многие наблюдались неврологом по поводу различных проявлений перинатальной энцефалопатии.
Биохимические показатели крови свидетельствуют о нерезком нарушении функционального состояния печени. Так, уровень общего билирубина повышен в 1,5-2 раза, при этом уровни конъюгированной и не конъюгированной фракций могут быть увеличены одинаково. Показатели активности АЛТ и ACT превышают норму незначительно - в 2-3 раза. Может выявляться диспротеинемия за счет возрастания уровня фракции у-глобулинов до 20-2,5%.
При УЗИ регистрируются повышенная эхогенность и усиление рисунка паренхимы печени.
Характерными серологическими маркерами при данном типе врожденного гепатита В служат HBsAg, HBеAg и суммарные анти-НВс, не всегда обнаруживается ДНК HBV.
Значительно реже врожденный гепатит В проявляется как острое циклическое заболевание. Преджелтушный период не выявляется. С рождения отмечаются симптомы интоксикации в виде вялости, беспокойства, ухудшения аппетита, может быть субфебрильная температура. Желтуха манифестирует на 1-2-е сутки жизни, усиливается в течение нескольких дней, чаще по выраженности характеризуется как умеренная. Гепатомегалия имеется у всех больных с манифестным процессом, и у большинства из них наблюдается гепатолиенальный синдром. Развивается геморрагический синдром в виде петехиальной сыпи на коже туловища и конечностей, кровоизлияний в местах инъекций.
Биохимические сдвиги в сыворотке крови выразительны. Содержание общего билирубина возрастает в 3-6 раз, преобладает, хотя и не всегда, конъюгированная фракция. Характерна гиперферментемия: активность АЛТ превышает норму в 4-6 раз, активность ACT - в 3-4 раза; могут в 2-3 раза увеличиваться показатели активности ЩФ и ГПТП. Снижаются показатели протромбинового комплекса до 50% и более.
В 20-30% случаев врожденный гепатит В манифестирует с выраженным холестатическим синдромом, когда желтуха достигает интенсивной степени, а уровень общего билирубина в 10 раз и более превышает норму, причем конъюгированная фракция значительно преобладает; существенно возрастает активность ЩФ и ГТТП. Вместе с тем у этих больных активность AЛT и ACT увеличивается слабо - в 2-3 раза, по сравнению с нормой.
При УЗИ у больных манифестным врожденным гепатитом В констатируются повышенная эхоплотность печени, уплотнение стенок желчного пузыря; у каждого второго больного выявляется аномалия развития желчного пузыря, нередко - панкреатопагия. При серологическом анализе у этих больных обнаруживаются HBsAg, анти-НВс классов IgM и IgG и не всегда - ДНК HBV.
Варианты течения врожденного гепатита B
Остро манифестирующий врожденный гепатит В может протекать тяжело; в отдельных случаях, принимая фульмииантную форму, заканчивается летально. Однако в большинстве случаев он завершается выздоровлением с постепенным (в течение 3-7 мес) разрешением болезни. Впервые 1-5 мес исчезает желтуха, хотя при холестатическом варианте она затягивается до 6 мес. Активность печеночно-клеточных ферментов снижается и через 3-6 мес становится нормальной. Также уменьшается уровень билирубина, оставаясь все же повышенным при холестатическом варианте до полугола. Дольше всего сохраняется гепатомегалия, а в части случаев - гепатоспленомегалия - до 12 мес и дольше.
Вместе с тем к 6-му месяцу жизни у подавляющего большинства этих пациентов отмечаются исчезновение из циркуляции НВsАg и появление анти-НВs. У некоторых детей сероконвсрсия НВsAg на анти-НВs происходит позднее - на 2-3-м месяце. У всех детей на фоне сероконверсии HBsAg перестает обнаруживаться ДНК HВV. У детей с врожденным гепатитом В отмечается отставание в физическом развитии по сравнению со здоровыми детьми - срок наблюдения до 3 лет.
Иная ситуация наблюдается при малосимптомном первично-хроническом врожденном гепатите В. Заболевание принимает вялотекущий характер, с медленной нормализацией активности ферментов в течение 7-8 мес, но с дальнейшим периодическим повышением таковой. Характерны устойчивая гепатомегалия или гепатолиенальный синдром, сохраняющийся после 12 мес жизни. Этому варианту врожденного гепатита В присуща длительная НВs-ангигенемия, продолжающаяся и на 2-м, и на 3-м году жизни; при этом ДНК НВV также длительно обнаруживается в сыворотке крови.
УЗИ выявляет диффузное повышение эхогенности паренхемы печени, сохраняющееся при исследовании в последующие несколько лет, В отдельных случаях констатируется формирование цирроза печени.
Диагностика врожденного гепатита B
В настоящее время все беременные обследуются на наличие маркеров вируса гепатита В, прежде всего на НВsAg. При констатации у беременных хронической НВV-инфекции или острого гепатита В возникает опасение относительно возможности антенатального инфицирования плода и возникновения врожденного гепатита.
Для диагностики врожденного гепатита В решающее значение имеет обнаружение маркеров гепатита В у новорожденного. Это НВsАg, анти-НВс IgМ и ДНК НВV. Возникает необходимость дифференциальной диагностики врожденного гепатита В с атрезией внепеченочных желчных протоков. При врожденной патологии желчевыводящих путей в веде атрезии у ребенка с рождения или в течение 1-го месяца жизни наблюдаются желтуха, обесцвечивание кала и темная моча. Желтуха постепенно усиливается, вплоть до застойного шафранового вида. Кал постоянно ахоличный, моча интенсивно окрашена за счет желчного пигмента. Печень постепенно увеличивается с постепенным же уплотнением паренхемы. В возрасте 4-6 мес жизни печень становится плотной и очень плотной вследствие формирующегося билиарного цирроза. Селезенка с рождения не увеличена, но увеличивается по мере развития цирроза. Если впервые месяцы жизни общее состояние детей мало изменяется, то уже на 3-4-м месяце резко нарастает вялость констатируется плохая прибавка в массе, увеличивается объем живота за счет гепатоспленомегалии и метеоризма
В сыворотке крови постоянно регистрируется высокое содержание конъюгированного билирубина, общего холестерина, значительно повышена активность ЩФ и ГПГП, 5-нуклеотидазы и других экскретируемых печенью ферментов, в то время как активность АЛТ, ACT и других печеночно-клеточных ферментов остается в пределах нормы.
При этом у больных с атрезией внепеченочных желчных протоков могул обнаруживаться маркеры вируса гепатита В, что можно расценить как инфицирование агюда вирусом гепатита В в ранние сроки развития и причастность HBV-инфекции к формированию данного порока. Следовательно, атрезия внепеченочных желчных протоков по клинической картине отличается от врожденного гепатита В неуклонным прогрессированием желтухи и симптомов формирующегося биллиарного цирроза печени.
Приходится также исключать варианты желтухи, обусловленные конфликтами по гpynne крови или Rh-фактору, а также дефектами в системе ферментов эритроцитов.
В некоторых случаях нужно проводить дифференциальную диагностику с другими неонатальными гепатитами - такими как цитометаловирусный, токсоплазмозный, хламидийный и пр. При этом обращается внимание на акушерский анамнез матери и сочетание симптомов поражения печени с другими проявлениями внутриутробного инфицирования (пороки развития ЦНС, сердца, почек, ЖКТ). Окончательная дифференциация проводится по результатам серологических исследований на маркеры различных возбудителей врожденного гепатита, включая ранние антитела класса IgM к возбудителям и их геномы.

[15], [16], [17], [18], [19], [20]
Лечение врожденного гепатита B
В комплексном лечении при врожденном гепатите В в случаях выраженной интоксикации проводится детоксицирующая парентеральная терапия с применением 5% и 10% растворов глюкозы, раствора Рингера, реополиглюкина. При холестазе даются сорбенты, урсофаль, гепатопротектор, при значительном повышении уровня свободного билирубина назначается фенобарбитал.
Есть сообщения о положительном эффекте виферона при врожденном гепатите В: под влиянием данного интерферона альфа наблюдались достоверно более быстрая обратная динамика клинико-биохимических проявлений гепатита и сокращение сроков интоксикации.
Профилактика врожденного гепатита B
В связи с тем что при врожденном гепатите В заражение ребенка происходит внутриутробно, вакцинопрофилактика неэффективна. Однако поскольку невозможно решить вопрос, в каком периоде произойдет заражение, всем детям, рожденным от матерей, больных гепатитом В, или вирусоносителей, в обязательном порядке в первые 12 ч от момента рождения необходимо вводить вакцину против гепатита В по схеме 0-1-2-12 мес в комбинации с противогепатитным иммуноглобулином.
Читайте также:


