Гиперкератоз ладоней от чего может быть
Гиперкератоз – это утолщение наружного слоя кожного покрова. Он формируется в ответ на травмирование кожи как защитная реакция или при нарушении процесса деления клеток эпидермиса на фоне некоторых кожных болезней. Огрубевший слой состоит из белка кератина, обладающего жёсткостью и высокой прочностью.
Этот белок защищает расположенные под ним клетки от повреждений. При воспалении, раздражении или механическом давлении на определенные участки выработка кератина в них повышается.
Проявления гиперкератоза образуются на ногах, руках, туловище, волосистой части головы, ладонях, стопах. Их расположение и внешний вид зависят от причин появления.
Посмотреть, как выглядят разные виды гиперкератоза, можно на фото в интернете. К его проявлениям также относятся изменения кожи при некоторых кожных болезнях – экзема, псориаз, красный плоский лишай, себорея.
Почему возникает?
Гиперкератоз провоцируют хронические воспалительные процессы на коже, инфекции, ультрафиолетовое излучение, воздействие агрессивных химических веществ. Если утолщение сформировалось без предварительного раздражения или травмирования, то, вероятно, оно вызвано наследственными заболеваниями.
Под воздействием внешних факторов, а не внутренних болезней чаще всего гиперкератоз поражает стопы.
Этому способствует:
- неправильно подобранная обувь (тесная, натирающая, неподходящая по размеру, на каблуках, из искусственных материалов);
- избыточная масса тела или высокий рост, создающие большое давление на стопу;
- деформации стопы (плоскостопие, косолапость), нарушения походки;
- сахарный диабет с потерей болевой, тактильной чувствительности нижних конечностей, нарушением питания тканей стопы;
- грибковая инфекция;
- дефицит витаминов, минералов;
- сухость кожи;
- травмы;
- длительное пребывание в стоячем положении в течение дня.
Довольно неприятным, болезненным состоянием является гиперкератоз на пятках. Он приводит к нарушению целостности кожного покрова, образованию трещин, ограничивает физическую активность, трудоспособность.
На коже рук причиной гиперкератоза нередко становятся спортивные тренировки (занятия на турнике, брусьях, подъем штанги, игры в теннис, бадминтон), игры на музыкальных инструментах (гитара). А также работа без защитных перчаток в огороде, особенности профессии (плотник, маляр, слесарь).
К какому врачу обратиться?
Диагностикой и лечением гиперкератоза кожи занимается дерматолог и подолог, если утолщения кожи присутствуют на стопе. Врач проводит осмотр изменений, выслушивает жалобы, узнает особенности образа жизни. Эта информация помогает ему узнать причину появления огрубевших участков. Иногда для определения вида гиперкератоза делают цитологию, микроскопическое исследование кусочка гиперкератоза.
Как лечить гиперкератоз?
Симптомы гиперкератоза, как правило, не вызывают боли, и рассматриваются как косметический дефект. Исключением являются мозоли, натоптыши на стопах, которые доставляют неудобства при ходьбе.
На ладонях и стопах для лечения гиперкератоза применяют:
- мази, кремы со смягчающим действием;
- медицинский аппаратный маникюр;
- кремы с мочевиной;
- пилинг;
- крио деструкцию (замораживание жидким азотом);
- лазерное удаление;
- срезание хирургическим путем.
Метода лечения гиперкератоза выбирает врач с учетом тяжести и формы утолщений. При этом в домашних условиях важно соблюдать гигиену, обеспечить правильный уход за кожей. Как вспомогательное средство рекомендуют содовые ванночки, обладающие размягчающим, отшелушивающим действием.
Самостоятельно удалять мозоли, натоптыши или бородавки нельзя, так как есть риск занесения инфекции и других осложнений.
При появлении гиперкератоза ногтей и кожи необходимо проконсультироваться с врачом, чтобы выяснить его причину и природу. Обязательно нужно обратиться за помощью, если признаки гиперкератоза вызывают боль, дискомфорт, присутствуют симптомы инфицирования (покраснение, отек, скопление гноя) или если вы болеете сахарным диабетом.
Если вам знакома эта проблема, приходите на обследование и лечение гиперкератоза ног и ладоней в наш центр подологии Евы Корнеевой.
Для записи звоните по телефону +7 985 489-45-86.

Почему и как развивается кератодермия
Ученые пока затрудняются дать точный ответ на вопрос, по каким причинам и в соответствии с какими механизмами возникает это заболевание. Доподлинно известно лишь то, что его развитие связано с мутациями в особых генах, кодирующих кератин. Также выявлена связь патогенеза кератодермии с нарушением гормонального баланса в организме на фоне дисфункции половых желез, недостатка витамина А, бактериальных и вирусных инфекций.
Патологические изменения ладоней и стоп могут происходить и при ряде онкологических и наследственных болезней. Эти виды кератодермий получили название
паранеопластические.
Виды кератодермии
Ладонно-подошвенная кератодермия может быть диффузной и очаговой. Отличием этих двух форм является степень распространенности патологического процесса.
Формы диффузной кератордермии:
- Мутилирующая
- Унны-Тоста
- Меледа
- Папийона-Лефевра
К данной группе относят также синдромы, одним из основных симптомов которых является диффузная кератодермия.
Формы очаговой кератодермии:
- Ограниченная кератодермия Брюнауэра-Францешетти
- Диссеминированная пятнистая кератодермия Фишера-Бушке
- Линейная кератодермия Фукса
- Акрокератоэластоидоз Косты и др.
Ее называют также наследственной мутилирующей кератомой, синдромом Фонвинкеля.
Тип наследования: аутосомно-доминантный. Начальные признаки в виде ороговения подошв и ладоней, сопровождающихся локальным гипергидрозом, проявляются в возрасте 2 года. Постепенно на пальцах образуются характерные борозды в виде шнура, приводящие к заметному ограничению подвижности суставов (контрактурам) и спонтанной ампутации пальцев.

Мутилирующая кератодермия может привести к спонтанной ампутации пальцев.
Признаки кератоза хорошо различимы на тыльной стороне кистей, локтях, коленях. Ногтевые пластины утолщенные, гладкие, напоминают часовые стекла. Мутилирующая кератодермия может приводить к снижению функции половых желез (гипогонадизму), рубцовому облысению, ухудшению слуха, иногда – его потере. Дифференциальная диагностика основана главным образом на констатации факта мутиляции. Термин происходит от латинского mutilatio: укорочение, обрезывание, и означает самопроизвольное отторжение пораженной части определенного органа. В данном случае речь идет о спонтанной ампутации пальцев.
Мутилирующая кератодермия нередко является ключевым симптомом ряда заболеваний наследственного характера.
Заболевание называют также врожденным ихтиозом ладоней и подошв, синдромом Унны-Тоста.
Носит наследственный характер.
Тип наследования: аутосомно-доминантный.

Очаги ороговения покрываются глубокими и поверхностными трещинами.
Основным симптомом является выраженное ороговение кожного покрова кистей и стоп или только стоп. Как правило, симптоматика начинает проявляться в первые два года жизни ребенка. Вначале кожный покров слегка утолщается и начинает напоминать покрасневшую (гиперемированную) полосу, выделяющуюся на фоне здоровых участков.
Спустя некоторое время на месте полос появляются гладкие роговые образования желтоватого цвета. Патологические изменения могут затрагивать также тыльные стороны кистей рук. У некоторых пациентов в очагах поражения возникают трещины, при этом они могут быть как поверхностными, и глубокими. Не исключен и такой симптом, как локальный гипергидроз (повышенная потливость).
В отдельных случаях патологический процесс распространяется на ногтевые пластины (они заметно утолщаются), волосы и зубы. Подобная симптоматика часто сопровождается патологией некоторых внутренних органов (в частности, нервной и эндокринной систем) и аномалиями строения скелета.
При микроскопическом исследовании обнаруживаются:
- выраженное отшелушивание верхнего рогового слоя эпидермиса (гиперкератоз);
- утолщение зернистого слоя (гранулез);
- огрубение кожи, связанное с увеличением количества шиповатых клеток эпидермиса росткового слоя (акантоз);
- симптомы умеренного воспалительного процесса в дерме.
Проводят дифференциальную диагностику с другими формами диффузных кератодермий.
Другие названия: наследственный ладонно-подошвенный проградиентный кератоз Когоя, ладонно-подошвенный трансградиентный кератоз Сименса, прогрессирующая акрокератома, болезнь Меледа.
Данное заболевание также носит наследственный характер, о чем свидетельствуют и сами названия). Тип наследования –аутосомно-рецессивный.

Этот вид кератодермии нередко сопровождается очагами гипергидроза.
Основным симптомом патологии является появление участков ороговений желтовато-коричневого цвета с глубокими трещинами. Поражаются ладони и подошвы. Край зоны поражения обрамлен лиловой каймой, ширина которой составляет 2-4 мм. Патологические изменения могут наблюдаться на коже тыльной поверхности стоп и кистей, иногда – голеней и предплечий. Возможен гипергидроз: в таких случаях кожа в очаге поражения бывает влажной, на ней проявляются протоки потовых желез в виде темных точек.
При болезни Меледа патологический процесс охватывает и ногтевые пластины. Они становятся толще, меняют форму. Признаки могут проявляться не непосредственно после рождения и даже не в детстве. Нередко первые симптомы наследственного ладонно-подошвенного проградиентного кератоза Когоя развиваются в подростковом или юношеском возрасте – к 16-19 годам. Исследование образцов тканей поверхностного слоя дермы из зоны поражения позволяет обнаружить гиперкертоз, хроническое воспаление и акантоз. Проводится дифференциальная диагностика с кератодермией Унны-Тоста.
Другое название этой формы болезни: ладонно-подошвенный гиперкератоз с периодонтитом.
Носит наследственный характер.
Тип передачи: аутосомно-рецессивный.

При синдроме Папийона-Лефевра помимо симптомов со стороны кожи наблюдаются нарушения развития зубов, которые приводят к тому, что с раннего возраста пациенты пользуются зубными протезами.
Признаки начинают проявляться в возрасте 2-3 года. Клиника во многом напоминает таковую при кератодермии Меледа. Отличительной особенностью данной формы болезни является поражение зубов: нарушаются сроки и очередность их прорезывания (не только молочных, но и постоянных), появляются заболевания, за короткий срок приводящие к адонтии (потере зубов): кариес, гингивит, пародонтоз. Пациенты уже с раннего детства вынужденно пользуются зубными протезами.
Проводят дифференциальную диагностику с другими формами каратодермии. Основным отличительным симптомом болезни Папийона-Лефевра является поражение зубов.
Генетическое заболевание с аутосомно-рецессивным типом наследования. Первые симптомы в виде формирования зон ороговения на участках, подверженных давлению или повышенным нагрузкам, возникают в детстве. К проявлениям болезни относятся также патологические изменения ногтей, лейкоплакия слизистой оболочки рта, складчатый язык. Возможно развитие дистрофии роговицы или умственной отсталости.
Требуется проведение дифференциальной диагностики с остальными формами очаговых кератодермий.
Ее называют также наследственной рассеянной ладонно-подошвенной акантомой или рассеянным точечным кератозом Бушке-Фишера. Наследуется по аутосомно-доминантному типу. Начало проявления симптомов приходится на юношеский возраст.
Зоны поражения расположены по отдельности, тенденции к слиянию не наблюдается. При отторжении роговых пробок остаются углубления в виде кратера с ороговевшими стенками, иногда покрывающихся корочками.
Проводится дифдиагностика с другими локальными кератодермиями. Отличительной особенностью диссеминированной пятнистой кератодермии Фишера-Бушке считаются роговые кратеры, формирующиеся на местах роговых пробок.
Наследуется по аутосомно-доминантному типу. Кожный покров ладоней и стоп покрывается островками ороговений в виде гребней линейной формы (именно с этим симптомом и связано название болезни). В очагах поражения образуются глубокие кровоточащие трещины. Они выступают над поверхностью кожного покрова примерно на ½-1 см и локализованы вдоль влагалищ сухожилий. Любопытным является тот факт, что у кровных родственников с данным заболеванием узор поражения бывает одинаковой формы. В некоторых случаях, кроме патологических изменений кожи, развивается лейкокератоз слизистой рта.
Тип наследования болезни неясен.
Болеют только молодые женщины (18-20 лет). К симптомам патологии относится формирование роговых бугорков неправильной или овальной формы на стопах, ладонях, ладонной поверхности пальцев. Элементы сыпи, размер которых составляет примерно 3 мм в диаметре, расположены группами, а не по отдельности. Возможно их незначительное возвышение над окружающими тканями. Поверхность элементов шероховатая, в центральной части можно заметить желтовато-белое вдавление.
Нередко бугорки трудноразличимы, но с легкостью обнаруживаются при прощупывании. Для заболевания характерна повышенная потливость ладоней и подошв. К основным диагностическим исследованиям относится диаскопия для выявления желтизны элементов сыпи. Микроскопические исследования обнаруживают изменения, возникающие практически при любом виде кератодермии: гранулез, кератоз, акантоз, расширенные сосуды дермы, гибель их эластических волокон.
Как лечат кератодермию ладоней и подошв
Терапия основана на применении Ниотигазона, действующим веществом которого является ацитретин. Препарат оказывает противопсориатическое действие посредством регуляции процессов дифференцировки клеток кожи, их обновления и ороговения. Дозировку подбирают с учетом выраженности симптомов, тяжести патологического процесса. Значение имеет и масса тела пациента.

Ниотигазон — основной препарат для лечения ладонно-подошвенной кератодермии.
В тех случаях, когда по тем или иным причинам больной не может принимать Неотигазон, назначают большие дозы витамина А длительным курсом.
Проводится и наружная терапия, суть которой заключается в использовании следующих препаратов:
- Кератолитические средства – для активного отшелушивания мертвых клеток с поверхности кожного покрова.
- Мази, содержащие ретиноиды – для нормализации процесса ороговения, торможения размножения (пролиферации) клеток эпителия. Основу таких мазей составляют глюкокортикостероиды, оказывающие противовоспалительное действие.
- Физиотерапия: лазеротерапия, криотерапия, диатермокоагуляция, солевые ванны.
Резюме
Ладонно-подошвенные кератодермии представляют собой хронические заболевания кожи преимущественно наследственного характера. Основным симптомом является чрезмерное шелушение кожи в области подошв и ладоней. Во многих случаях признаки патология начинает проявляться уже с первых месяцев жизни ребенка, но она может развиться также в подростковом возрасте, а иногда и позднее. При некоторых видах кератодермий патологический процесс охватывает также ногти, зубы, возможно даже развитие умственной отсталости и возникновение ряда других симптомов.
Какой врач вам нужен
Во многих случаях первые симптомы заболевания замечает педиатр, который и направляет ребенка на обследование к дерматологу. При видах кератодермии, сопровождающихся поражением зубов, необходимо лечение у стоматолога.
Требуется генетическая консультация для определения вероятности передачи болезни детям.
В случаях, когда поражение кожи происходит на фоне злокачественных новообразований, назначается обследование у врача-онколога.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.

Эпидермис здорового человека постоянно обновляется естественным образом. При нарушении процесса отторжения мертвых клеток роговой слой утолщается и развивается гиперкератоз кожи.
Заболевание может поражать как весь эпидермальный покров, так и отдельные его участки. Фото гиперкератоза кожи лица и тела вы сможете увидеть ниже в статье.
Механизм возникновения болезни
Каждая клетка выделяет определенное количество различных белков, один из них – кератин. Патологические изменения в организме приводят к тому, что поверхностная часть кожи перестает отделяться.
Роговые клетки начинают интенсивно множиться и производить избыточное количество кератина, вследствие чего эпидермис постоянно утолщается – от нескольких миллиметров в начале до 4-5 см при прогрессировании.
Следует заметить, что данное заболевание не является самостоятельным, оно всегда сопровождает другие поражения кожи и может присутствовать даже у здорового человека без выраженных симптомов.
Болезни и нарушения, которые вызывают гиперкератоз кожи:
- эритродермия;
- ихтиоз;
- лишаи;
- сахарный диабет;
- гиповитаминоз, особенно при дефиците витаминов В2 и А;
- хроническая интоксикация;
- эндокринные заболевания;
- псориаз;
- наследственные патологии выработки кератина;
- кератодермия;
- болезни пищеварительной системы.
Также причинами могут послужить длительное трение кожи и усиленное давление на нее, например, гиперкератоз стоп чаще всего развивается из-за плоскостопия или ношения неправильно подобранной обуви: не соответствующего размера, подъема и ширины колодки.
В редких случаях утолщение эпидермиса происходит вследствие психоэмоциональных перегрузок, стресса и сильного волнения.
Типы кожного гиперкератоза и симптомы
Гиперкератоз кожи классифицируется по происхождению (наследственный, приобретенный) и характеру клинического течения. Последняя группа делится на следующие типы:
- диффузный;
- бородавчатый;
- фолликулярный;
- лентикулярный;
- диссеминированный;
- многоформный;
- себорейный.
При этом фолликулярный гиперкератоз бывает двух разновидностей. Они обе развиваются из-за недостатка витамина, только в первом случае – А, во втором – С.
Фото гиперкератоза кожи головы, лица и тела:
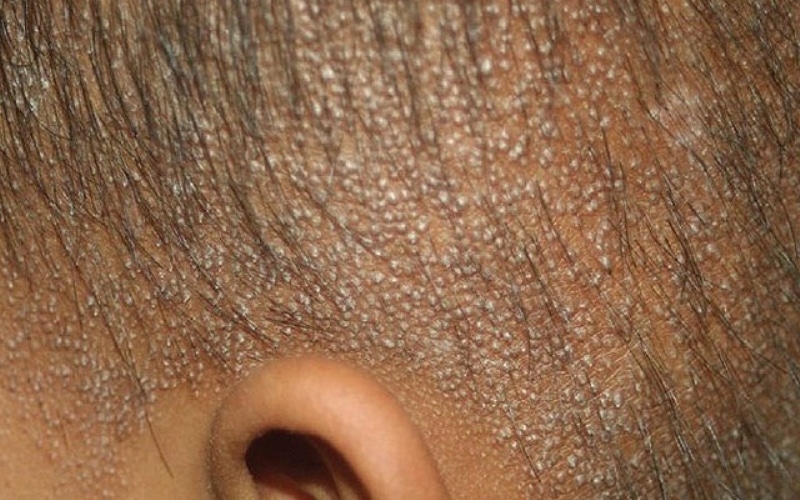
Гиперкератоз кожи головы 
Гиперкератоз кожи ног и рук 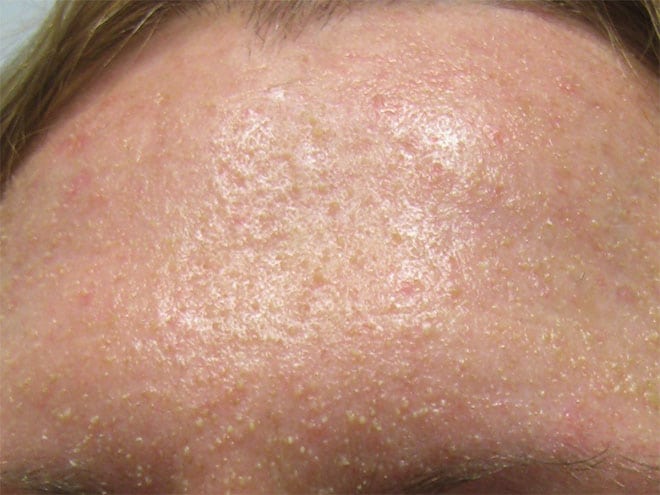
Гиперкератоз кожи лица
Эта форма дерматологического нарушения поражает очень обширные участки тела или полностью весь кожный покров. Отмечается сильное шелушение и заметная сухость эпидермиса.
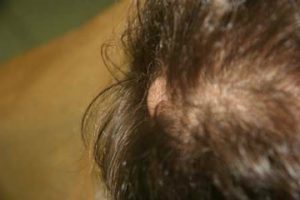
Диффузный гиперкератоз кожи может быть как врожденным, так и приобретенным, особенно в пожилом возрасте.
Вызвать его могут следующие причины:
- синдром Шегрена-Ларрсона;
- ихтиозы;
- сенильные изменения в структуре клеток;
- полиневропатия;
- глютеновая болезнь;
- лепра;
- онкологические заболевания женской половой системы;
- саркоидоз;
- лимфогранулематоз.
Данный вид гиперкератоза тоже может развиться как под влиянием генетического фактора, так и клеточных нарушений, приобретенных в течение жизни. Подобной болезнью, как правило, страдают люди, чья профессиональная деятельность связана с длительным постоянным контактом кожи с химическими соединениями, облучением.
Для рассматриваемого гиперкератоза характерно наличие плотных бородавчатых образований желто-серого цвета, на поверхности бородавок периодически возникают мелкие трещины.
Как следует из названия, этот тип заболевания поражает фолликулы: из-за прекращения отслаивания рогового слоя эпидермиса они забиваются, и происходит полная закупорка фолликулярного протока чешуйками кожи.
Вероятность заболеть повышается, если ближайшие родственники страдают от данной проблемы.
Кроме того, к факторам риска относится несоблюдение личной гигиены, постоянное трение о грубые текстуры (например, рабочую одежду), воздействие жесткой или холодной воды, ветра. Основной причиной развития патологии признан дефицит витаминов А и С в организме.
Клинических проявлений фолликулярного гиперкератоза кожи немного – сухая поверхность эпидермиса, шелушения, красные мелкие бугорки или прыщики возле волосяных фолликулов. При механическом повреждении, выдавливании, образуется красный ободок вокруг кератолитических образований, так как они инфицируются.
Течение этой формы гиперкератоза длительное (чаще – пожизненное), хроническое с постоянными обострениями.
На коже возникают крупные папулы (до 5 мм), состоящие из ороговевшей ткани, желтовато-оранжевого либо кирпичного цвета. Обычно поражается эпидермис бедер, голеней, тыльная поверхность стоп, в редких случаях гиперкератоз распространяется на руки, ушные раковины и слизистую рта. Кроме психологического дискомфорта из-за дефектов никаких болезненных ощущений папулы не доставляют.
Кожа покрыта редкими полиморфными элементами, похожими на толстые короткие волосы. Они расположены изолированно друг друга, но редко встречаются небольшие скопления из 3-6 образований, напоминающие кисточку.
Генетически обусловленные гиперкератозы склонны возникать на теле в различных проявлениях, например, фолликулярный тип может поражать исключительно бедра и ягодицы, а руки и голени при этом подвергнутся диффузной разновидности болезни.
Многоформная патология, как и диссеминированная, на данный момент изучена недостаточно и точные причины их развития неизвестны.
По сути, такое нарушение производства клетками кератина носит опухолеобразный характер. В самом начале заболевания появляется множество пятен малого диаметра, имеющих плотную структуру и желтый либо розовый оттенок. Плоские образования локализуются возле волосяных фолликулов, имеют бородавчатую поверхность с жирной коркой, которая легко удаляется.
Дальнейшее клиническое течение себорейного гиперкератоза усиливает рост папул, они увеличиваются, достигая 3 см, и заметно выступают над поверхностью кожи.
Читайте также: Как лечить жирную и сухую себорею кожи головы — шампуни, народные средства и т.д.
Как избавиться от гиперкератоза кожи
С учетом того, что рассмотренная патология носит хронический характер, ее никогда не удается устранить полностью. Это подразумевает постоянную терапию болезни длительными курсами почти без перерывов.
Также придется обеспечивать коже интенсивный косметологический уход, регулярно выполнять необходимые процедуры. Комплексный подход позволит существенно уменьшить симптомы заболевания и внешние проявления.
Лечение гиперкератоза кожи состоит из следующих мероприятий:
- использование местных препаратов с топическими кортикостероидами, третиноином. Гели, мази с высокой концентрацией указанных веществ оказывают временное, но быстрое положительное воздействие, снимают воспаление, раздражение, обеспечивают нормализацию отшелушивания рогового эпидермального слоя;
- постоянное выполнение мягкодействующих кислотных и химических пилингов. Лучше всего подходят АНА-кислоты (гликолевая, лимонная, салициловая, молочная, виннокаменная, яблочная). Косметологические процедуры помогают удалять поверхностные омертвевшие клетки, очищают поры, выравнивают поверхность кожи;
- при поражении стоп – использование механических пилингующих приспособлений (пемзы, жесткой щетки или мочалки);
- нанесение косметических средств эмолентного состава. Они способствуют смягчению кожного покрова, облегчают слущивание рогового слоя;
- принятие как местных, так и общих ванн с добавлением пищевой соды, крахмала, раствора хлорида натрия (1-3%);
- регулярное (до 3-х раз в сутки) увлажнение и смягчение кожи посредством легких масел, кремов, молочка для тела;
- периодическое облучение кожи ультрафиолетом, например, в солярии;
- обогащение рациона продуктами с высоким содержанием витаминов А и С.
Для питания и смягчения кожи отлично подойдут средства из линейки Бепантен Дерма (крем, лосьон, бальзам)
Как и традиционные методы, народная медицина требует длительного лечения без перерывов.
Картофельный компресс:
- Очищенный клубень измельчить, полученное сырье выложить на чистую ткань или марлю, сок не отжимать.
- Плотно прибинтовать компресс к области поражения кожи.
- Через час заменить повязку такой же, но со свежим картофелем.
- Выполнить 3 раза подряд.
Луковая настойка:
- Промыть и обдать горячим паром примерно стакан луковой шелухи.
- Поместить ее в непрозрачную посуду, залить 150 мл уксуса (столового).
- Настоять раствор 14 дней в темном помещении.
- Процедить, прикладывать в качестве компресса к очагам гиперкератоза на 30 минут
- Ежедневно увеличивать время воздействия на полчаса, пока оно не достигнет 3 часов.
Алоэ и салициловый спирт:
- Ранним утром срезать несколько крупных, мясистых листов многолетнего растения, тщательно вымыть.
- Завернуть в чистую ткань, поместить сырье в морозильную камеру на 2-3 дня.
- После размораживания нарезать листья на тонкие широкие пластины, приложить к зонам с гиперкератозными элементами, обернуть бинтом.
- Утеплить компресс полиэтиленовой пленкой.
- Спустя 8-10 часов протереть кожу слабым раствором спирта с салициловой кислотой.
- Выполнять процедуру лучше всего на ночь.

Свекольная повязка:
- Свежую, очищенную свеклу измельчить.
- Толстым слоем выложить массу на бинт, сложенный вчетверо, или стерильную марлю, оставить на свежем воздухе на 1-2 часа.
- Спустя отведенное время приложить подсохший свекольный компресс к пострадавшей коже, оставить на 3 часа.
- Ополоснуть обработанный зоны теплой водой, втереть детский крем или растительное масло.
Среди эффективных народных косметических процедур наиболее действенным считается ежедневное нанесение на кожу с проявлениями гиперкератоза смеси лимонного сока (свежевыжатого) и воды, взятых в равных пропорциях. Такой своеобразный пилинг способствует отшелушиванию и очищению эпидермиса от рогового слоя мертвых клеток.
При повышенной чувствительности можно приготовить более слабый раствор, взяв 1 часть сока лимона и 2 части воды. Для усиления эффекта вместо обычной кипяченой жидкости лучше использовать минеральную, с содержанием солей.
Также рекомендуется посещение бани и сауны с использованием натурального меда. Данный продукт желательно распределить по предварительно распаренной коже, оставить на короткое время для впитывания. Затем нужно плотно прижать обе ладони к телу и резко отвести по направлению вверх, будто отрывая.
Читайте также: От чего помогают препараты Боро-Плюс — зеленый и фиолетовый крем, бальзам для губ
Медовое скрабирование позволит не только выровнять поверхность кожи, но и улучшит ее качество, очистит поры, обеспечит дополнительное питание клеткам. Более того, продукт пчеловодства содержит полезные витамины, в их числе – А и С, а также микроэлементы, препятствующие избыточной выработке кератина.
После любых косметических процедур кожу обязательно следует дополнительно увлажнять. Для этих целей важно приобретать качественную продукцию, без добавления химических загустителей, красителей, отдушек, сульфатов. Многие профессиональные косметологи рекомендуют пользоваться натуральными маслами, не имеющими комедогенного воздействия – миндальное, кокосовое, жожоба (ши), какао.
Гиперкератозом называют чрезмерное утолщение кожи, вызванное сбоями в процессе ороговения. В основе его механизма развития – усиленное деление клеток с одновременным ухудшением отшелушивания старого эпидермиса. Однако гиперкератоз все же не самостоятельное заболевание, а лишь симптом, который может сопровождать различные патологии. Кроме того, даже здоровые люди периодически сталкиваются с таким явлением.
Защита является одной из основных функций кожи. Она ежедневно подвергается воздействию довольно агрессивных агентов окружающей среды – инфекций, ультрафиолета, химических веществ, перепадов температуры. Ее клетки постоянно обновляются, замещая старые или поврежденные, которые обычно слущиваются. Но если этот процесс нарушен, возникает гиперкератоз.
Гиперкератозом причины
Причины можно разделить на две группы: экзогенные и эндогенные, в том числе наследственные.
- К экзогенным относят все факторы, вызывающие чрезмерное давление на кожу (узкая грубая одежда, тесная обувь).
- Эндогенные причины – это системные заболевания с хроническим течением (например, сахарный диабет), грибковые инфекции и авитаминозы. Часто заболевание сопровождает патологии наследственного характера – кератодермии, ихтиоз, псориаз, эритродермии.
Негативно на состояние кожи влияет ультрафиолет, алкоголь и никотин. Они значительно ухудшают ситуацию и приводят к различным дерматологическим проблемам, в том числе и гиперкератозу.
Виды и методы лечения
Развивается в результате закупорки устья фолликула ороговевшими клетками эпидермиса. При этом возникают признаки асептического воспаления. Основные провоцирующие факторы развития этого типа гиперкератоза – недостаток витаминов А, К, аскорбиновой кислоты, а также погрешности в личной гигиене.
Наиболее часто он проявляется у детей, подростков и людей, склонных к аллергическим реакциям. Причем если в семейном анамнезе уже есть случаи гиперкератоза, риск его развития существенно возрастает.
Различают два типа:
- I тип возникает вследствие недостатка витамина А. При нем страдает кожа ягодиц, разгибательных поверхностей рук и ног, а также участки на локтях и коленях. Она становится сухой и шероховатой, на ощупь напоминает наждачную бумагу.
- II тип – результат дефицита витамина С. Изменения затрагивают кожу живота и бедер. Очень часто, особенно при нехватке еще и витамина К, сыпь приобретает геморрагический характер.
Диагноз ставят на основании данных осмотра. Специальных методов диагностики не используют.
Фолликулярный гиперкератоз фото
Фолликулярный гиперкератоз — хронический процесс. Полностью вылечить его невозможно. Если он протекает на фоне определенного заболевания, то первоочередная задача – это консультация сопутствующих специалистов – терапевта, эндокринолога, ревматолога.
Временно улучшить состояние кожи можно с помощью кремов и лосьонов, содержащих молочную или любую фруктовую кислоту, которые способствуют ее увлажнению и смягчению. Также хороший эффект дают косметические средства, содержащие эмоленты. Их используют преимущественно зимой, когда требуется защитить кожу от низких температур и предупредить ее раздражение.
Врач может назначить короткие курсы топических стероидных препаратов. Они снимают зуд и воспаление. Однако постоянно пользоваться ними нельзя. Также скорректировать процессы регенерации и отшелушивания могут препараты для внутреннего и наружного применения, содержащие витамины А и С.
В некоторых случаях сыпь может регрессировать самостоятельно по достижении пациентом зрелого возраста.
В основе патологических изменений лежит нарушение процесса образования кератина. Этиология этого сбоя до сих пор не выяснена, однако специалисты считают, что причина заключена в некоторых трансформациях генома человека.
Как и у лентикулярного, этиология процесса четко не определена. Клиническая картина – появление на коже коротких жестких волосков на теле и конечностях. Иногда они образуют небольшие группы по 5-6 волосков, напоминающие кисточки.
Для дифференциальной диагностики от других дерматологических проблем прибегают к забору материала с последующим гистологическим исследованием.
Лечение лентикулярного и диссеминированного гиперкератозов – это применение препаратов в виде мазей, содержащих кортикостероиды и ретиноиды. Также решить проблему и временно устранить косметический дефект могут регулярные химические пилинги и увлажняющие процедуры. Однако поводить их должны только специалисты – дерматокосметологи. Самостоятельно скрабировать кожу не рекомендуется. Это может привести к ее повреждению и появлению пиодермии в результате вторичного инфицирования микротравм.
Провоцирующими факторами являются лишний вес, плоскостопие, ношение неудобной обуви, которые увеличивают нагрузку на стопу. Усугубляет ситуацию нерегулярный уход за ногами.
Локализация участков гиперкератоза может указывать на конкретные причины.
Например, гиперкератоз стоп часто развивается на фоне сахарного диабета.
Если кожа утолщается по наружному краю пятки, это свидетельствует о перенесенной травме опорно-двигательной системы или косолапости, как врожденной, так и приобретенной формы. А огрубение средней части стопы происходит при продольном плоскостопии.
Чрезмерное ороговение внутреннего края стопы говорит о слабости связочного аппарата голеностопного сустава и икроножных мышц. Образованию участков гиперкератоза в этом случае способствуют избыточный вес, плоскостопие и любые другие факторы, дающие чрезмерную нагрузку на голеностопный сустав.
Каковы бы ни была этиология подошвенного гиперкератоза, ороговевший слой постепенно достигает значительной толщины. Сухая кожа часто трескается. Глубокие и болезненные трещины могут кровоточить и часто инфицируются.
Гиперкератоз ладоней и стоп фото
Лечение патологии комплексное. Необходимо не только привести в порядок стопы, но и устранить саму причину нарушений. Симптоматическую терапию проводит врач-подолог. Он убирает ороговевший эпидермис с помощью аппаратных методов.
Если причина – ортопедические проблемы, необходима консультация врача-ортопеда. А когда появление гиперкератоза вызвано обувью, в таком случае достаточно будет просто подобрать удобную пару для ежедневного ношения, чтобы равномерно распределить нагрузку на стопу.
Дерматолог поможет избавиться от грибковых заболеваний, назначив необходимые препараты. А при эндокринных нарушениях следует обязательно посетить специалиста этого профиля.
Для лечения болезненных трещин врач назначает аппликации с синтомициновой мазью и обработку сухих участков кожи ретинолом. После заживления необходимо полностью удалить ороговевший слой. В домашних условиях для этого достаточно распарить кожу ног, после чего с помощью пемзы аккуратно убрать грубую корку. В лечение трещин также входит применение кератолитических (регенерирующих) препаратов и смягчающих косметических средств.
В условиях косметологического кабинета можно быстрее избавиться от заболевания, чем при проведении домашних процедур. Однако в любом случае потом следует регулярно ухаживать за стопами, проводить профилактику грибковых заболеваний и носить удобную обувь.
На коже образуются узелки сероватого или желтоватого оттенка.
Один из симптомов онихомикоза – грибкового поражения ногтевой пластинки. Проявляется такой гиперкератоз ее утолщением и изменением формы. Она несколько поднимается, и из-под ее края становятся видны серовато-желтоватые наросты.
По симптоматике он несколько похож на фолликулярный. Только излюбленная локализация сыпи – лицо, шея и волосистая часть головы. Кератомы – небольшие образования желтого или розового цвета.
В начальной стадии появляется перхоть, волосы становятся сухими и ломкими. Постепенно они начинают выпадать, причем в забитом эпителиальными клетками фолликуле новый волос уже не вырастает. При несвоевременной диагностике или нерегулярной терапии у пациента может наступить частичной или полное облысение.
Кожа головы постоянно зудит. Она очень сухая и истонченная, поэтому легко травмируется даже при расчесывании. Причем эти царапины могут легко инфицироваться, что потребует дополнительного лечения.
Другое название этого патологического процесса – лейкоплакия. В основе механизма развития – утолщение эпителия в результате хронического воспаления. Причиной явления могут стать:
- рак шейки матки;
- наличие папилломавируса;
- гинекологические осмотры и манипуляции (аборты, установка внутриматочной спирали);
- частые стрессы и переутомление;
- эндокринные патологии;
- воспалительные заболевания половых органов.
Также гиперкератоз плоского эпителия влагалища и вульвы — наружных половых органов, сопровождает некоторые венерические инфекции.
Подозрение на патологию возникает уже на приеме во время гинекологического осмотра. Окончательный диагноз ставят на основании данных кольпоскопии в сочетании с цитологическим и гистологическим исследованием.
Лечение легкой степени заключается в приеме пробиотиков и витаминов, но при этом в первую очередь необходимо устранить причину явления. В более серьезных случаях используют химическую коагуляцию.
Особо тяжелые формы лечат с помощью хирургического вмешательства (электроконизации, криотерапии, лазеротерапии).
Заболевание у детей
У детей фолликулярный гиперкератоз часто протекает на фоне атопического дерматита. В отличие от взрослых у ребенка он имеет свои особенности:
- симметричность высыпаний;
- усугубление проявлений в подростковом периоде;
- самостоятельный регресс процесса по завершению полового созревания.
Со временем гиперкератоз все равно может стать хроническим. Периоды обострения приходятся на холодное время года, а летом под влиянием инсоляции неприятные симптомы практически полностью исчезают.
Пациентам следует помнить, что каковы бы ни были форма и местное лечение, без полного устранения причины, вызвавшей патологический процесс, гиперкератоз все равно будет периодически возвращаться.
Читайте также:


