Гломусная опухоль пирамиды височной кости
Первичные опухоли височной кости встречаются редко, но сообщения о них имеются. К ним относят гигантоклеточную опухоль, ксантому, опухоль эндолимфатического мешка, гемангиому, гемангиоперицитому, хондрому, хондросаркому, аневризматическую костную кисту, плазмацитому, недифференцированную карциному, различные саркомы, распространенный рак носоглотки. За исключением аневризматической костной кисты, эти новообразования являются клеточными. Этиология аневризматической костной кисты до конца не выяснена.
Различные патоморфологи считают, что это экспансивное новообразование было бы правильнее называть гигантоклеточной опухолью, либо что она может развиваться из доброкачественных опухолей костной ткани. Признаки на КТ и МРТ достаточно характерны: определяется ремоделирование кости и множество кист, в большинстве из которых имеются газожидкостные уровни.
Опухоль эндолимфатического мешка представляет собой сосочковую аденому, развивающуюся из эндолимфатического мешка или его придатков. Обычно эта опухоль более агрессивна, чем другие новообразования височной кости.
Nager классифицировал саркомы, поражающие височную кость, согласно общим категориям рабдомиосаркомы, внекостной саркомы Юинга, миксомы и фибромиксомы, остеосаркомы. В состав всех этих сарком входит хотя бы один производный элемент мезенхимы. И хотя изолированное поражение височной кости при этих заболеваниях встречается редко, из-за своего крайне агрессивного течения они могут распространяться на височную кость.

Рабдомиосаркома представляет собой крайне злокачественную опухоль, состоящую из рабдомиобластов различной дифференцировки, с наличием или без наличия внутриклеточных миофибрилл и поперечных полос. Выделяют три подтипа опухоли: эмбриональный (включая гроздевидный), альвеолярный и плеоморфный. Первые два чаще встречаются у детей, третий, напротив, у взрослых.
Внекостная саркома Юинга представляет собой злокачественную опухоль, которая, как считается, происходит из примитивной мезенхимальной ткани без четкой дифференцировки. Клинически и гистологически ее часто путают с ювенильной рабдомиосаркомой. Примерно в 70% данное новообразование встречается у пациентов моложе 20 лет. Височная кость поражается редко, мы упоминаем ее лишь для полноты описания.
К другим саркомам, которые нужно включать в список заболеваний для дифференциальной диагностики, относятся миксома, фибромиксома и остеосаркома.
а) Эозинофильная гранулема: гистиоцитоз X из клеток Лангерганса. При гистиоцитозе X может поражаться основание черепа. Обычно заболевание начинается с клиники инфекционного воспаления уха, которое не разрешается после антибактериальной терапии и туалета. Височная кость может расширяться и разрушаться. Граница кость-образование на КТ может быть весьма четкой. Плотность внутренней части образования и данные МРТ могут быть различными.
Обычно пациенты достаточно молоды, что должно дополнительно насторожить врача. Также следует исключить тератому, невриному и гигантоклеточную опухоль.
б) Хордома. Хордомы, возникающие из остатков спинной струны зародыша, представляют собой расположенные вдоль средней линии тела новообразования, которые возникают в области ската и могут распространяться на височную кость. Возможна ситуация, в которой остатки нотохорды смещаются латеральнее, в сторону верхушки пирамиды. В таком случае возможно появление первичной хордомы пирамиды. Хордомы представляют собой крупные дольчатые опухоли.
Они расположены вдоль средней линии, накапливают контраст при выполнении контрастной КТ, разрушают костную ткань и содержат кальцификаты. На МРТ их внешний вид аналогичен хондросаркомам, но они менее интенсивно накапливают контраст и располагаются ближе к средней линии.

КТ височных костей без контраста в (а) аксиальной, (б) фронтальной и (в) сагиттальной проекциях: массивное образование, разрушающее пирамиду левой височной кости.
Опухоль распространяется в область ската, поражает основание клиновидной кости. Ее расположение в области каменисто-скатового синхондроза является признаком агрессивной хондросаркомы основания черепа.
Обычно структура таких опухолей представлена сильно кальцифицированным хондроидным матриксом, имеющим форму кольца или арки;
но у данного пациента содержание кальцифицированного матрикса в опухоли минимально, что затрудняет постановку диагноза.
Хондросаркому основания черепа всегда следует рассматривать в качестве возможного заболевания, поражающего костные структуры данной области.
Также стоит рассмотреть возможность наличия метастатического поражения, плазмоцитомы, холестеатомы верхушки пирамиды, хордомы.
в) Менингиома. Эти доброкачественные опухоли, происходящие из оболочек головного мозга, составляют примерно 14% от всех внутричерепных опухолей. Менингиома — наиболее распространенная солидная опухоль, поражающая верхушку пирамиды. Первичные менингиомы пирамиды встречаются редко, чаще они поражают ее вторично. Обычно менингиома выглядит как новообразование на широком основании, которое располагается вдоль задней поверхности пирамиды.
г) Параганглиома. Обычно параганглиомы (гломусные опухоли) не произрастают внутри пирамиды, а прорастают в нее. Первичные гломусные опухоли верхушки пирамиды при отсутствии других ее участков встречаются чрезвычайно редко.
д) Метастазы опухоли в височную кость. Первичные злокачественные опухоли вневисочной локализации могут гематогенно метастазировать в височную кость, особенно в пирамиду, богатую костным мозгом. Чаще всего метастазирует рак молочных желез, предстательной железы, легких, почек, а также меланома.
Внешний облик метастазов будет различным, он зависит от первичного очага. Иногда метастазы могут разрушать и ремоделировать кость, иногда же проявляют себя менее агрессивно. Подозрение на метастатический процесс должно возникнуть при наличии в анамнезе данных о первичной опухоли, а также при наличии метастазов другой локализации.
Опухоли нейроэпителиальной ткани / Нейрональные и смешанные нейроглиальные опухоли / Параганглиома, МКБ/О 8680/1 (G I)
Параганглиома (гломусная опухоль, хемодектома) - образование, встречающееся по ходу симпатических ганглиев, вдоль сонной артерии, (рис.691 и рис.692), наиболее часто возникает на шее, в яремном отверстии, среднем ухе и полости черепа, богато мелкими кровеносными сосудами, сопровождающееся инфильтрацией тканей и костной деструкцией в процессе роста.

0,8% от всех опухолей ЦНС, пик встречаемости 40-60 лет.
Параганглиома - опухоль с богатой сетью новообразованных сосудов. Источник опухоли - нервные ганглии вдоль a.carotis, ганглии n.vagus и нервные сплетения вокруг сигмовидного синуса. Возникая в области среднего уха, параганглиома разрушает костные структуры пирамиды, проникая в сосцевидный отросток.
Прорастая интракраниально через яремное отверстие опухоли обрастают нервы каудальной группы и венозные синусы [2]. На МРТ↑или, преимущественного,↑↓МР-сигнала по Т2 и↓по Т1.
Большие образования редко демонстрируют костные эрозии или ремоделирование соседних позвонков, так же редко параганглиомы обызвествляются [93,98,107].

Опухоль в области пирамиды левой височной кости и экстракраниально в области основания черепа слева (стрелки на рис.695-697) в виде относительно однородной массы,↑по Т2 и↓по Т1.

Параганглиома в мягких тканях шеи (головки стрелок на рис.698, 699), имеющая↑МР-сигнал на Т2 и↓по Т1, охватывающая левую внутреннюю сонную артерию (стрелки на рис.698). Кальцинаты в стенке сонной артерии свидетельствуют о её расположении относительно образования на бесконтрастном КТ исследовании (головки стрелок на рис.700). Вены шеи не имеют кальцинатов в стенках.
Опухоль каротидного тельца (хемодектома) - расположена в зоне бифуркации общей сонной артерии. Составляет 2/3 всех гломусных опухолей.

Объёмное образование в мягких тканях шеи слева (головки стрелок на рис.701), охватывающая область бифуркации левой общей сонной артерии(головки стрелок на рис.702), представляющее собой солидный компонент, расположенный на магистральных сосудах шеи и их ветвей (рис.703).

В области левого ярёмного отверстия определяется опухоль с относительно чёткими, неровными контурами (стрелки на рис.704-706), с деструкцией костей основания черепа и распространением в пирамиду височной кости.
Опухоль ярёмно-барабанного гломуса (возникает из нерва Арнольда и блуждающего нерва) расположена между улитковым выступом и ярёмным отверстием.
Опухоль ярёмного гломуса (возникает из гломуса ярёмной вены) расположена в области ярёмного отверстия и среднем ухе.
Опухоль блуждающего гломуса (возникает из блуждающего нерва).
Интенсивно гомогенно накапливает контраст.

Рис.707 а-б и Рис.708
Объёмное образование в мягких тканях шеи слева (звёздочка на рис.707), на бесконтрастном исследовании не обнаруживает четких контуров, нет ясности в границах опухоли и типа её роста. Объёмное изображение, реконструированное после внутривенного болюсного контрастирования (рис.708).
Для уточнения границ образования, характера роста, топографии расположения и отношения к магистральным сосудам используется внутривенное болюсное контрастирование.

Объёмное образование в мягких тканях левой поднижнечелюстной области, с чётким обозначением контуров (рис.709-711). Сканирование выполнено в артериальную фазу (рис.709), интерстициальную фазу (рис.710) и венозную фазу (рис.711). В артериальной фазе плотность артерий превышает плотность мягких тканей и вен (головки стрелок на рис.709). В промежуточной, интерстициальной фазе плотностные показатели тканей выравниваются (рис.710). В венозной фазе отмечается сглаживание границ между образованием и окружающими мягкими тканями шеи (рис.711).
Высокое расположение луковицы ярёмной вены

В области левого ярёмного отверстия определяется луковица ярёмной вены, симулирующая образование (звёздочки на рис.712). Имеется асимметрия диаметра сигмовидных синусов с гипоплазией правого (стрелка на рис.713) и расширением левого (головка стрелки на рис.713). При исследовании костей черепа отмечается асимметричное высокое расположение, и расширение отверстия ярёмной вены (головка стрелки на рис.714).
Гемангиобластома и параганглиома имеют очень высокие показатели rCBF и rCBV, а участки потери МР-сигнала в их структуре делают их весьма схожими, но при этом параганглиома, врастая в височную кость, приводит к ее деструкции, чего не наблюдается при гемангиобластоме. В ряде случае,в гемангиобластома имеет характерный вид кисты с пристеночным узелком.

Гемангиобластома в виде конгломерата, с множеством мелких патологических артерий (головки стрелок на рис.715) и в виде кисты в мозжечке (головка стрелки на рис.716). После внутривенного усиления отмечается выраженное контрастирование пристеночного сосочка опухоли (стрелка на рис.717).
Менингиомы, в основном, приводят к локальному костеобразованию, формируя в своём основании компактный костный остов, так называемый гиперостоз, и гораздо реже, приводят к костной деструкции. Кроме того, менингиомы имеют относительно однородную, не ячеистую структуру и растут вдоль твердой мозговой оболочки, что хорошо видно на исследовании с контрастным усилением.

В области левого мостомозжечкового угла определяется полукруглое образование (головки стрелок на рис.718, 719) с гиперостозом пирамиды височной кости и склерозированием её губчатого вещества (стрелки на рис.718, 719). Менингиома интенсивно однородно накапливает контрастный агент (головки стрелок на рис.720).
Шваннома имеет чёткий контур, нет пустоты потока, нет ячеистости структуры.

В области правого мостомозжечкового угла определяется образование (звёздочка на рис.721), распространяющееся во внутренний слуховой канал, расширяя его диаметр. Имеется масс-эффект, оказываемый образованием, в виде дислокации стволовых структур в противоположную сторону (стрелка на рис.722). После внутривенного контрастного усиления шваннома интенсивно и относительно однородно накапливает контраст (стрелки на рис.723).
Симптомы: пульсирующий шум в ушах и потеря слуха, симптомы пареза или паралича IX, X и XI нервов, а так же симптом Горнера.
Необходимо проведение дигитальной субтракционной ангиографии с оценкой кровотока опухоли для планирования предварительной эмболизации. Перед операцией проводится частичная эмболизация (за 1-2 дня).
Осложнения: повреждения нервов, кровотечения и ликворея.
Опухоли шеи - радиорезистентны, а опухоли основания черепа чувствительны к облучению, и в неоперабельных случаях лечатся лучевой терапией.
Пострезекционная частота рецидивов составляет менее 5% [130,137,145].
Годовая смертность от гломусных опухолей составляет около семи человек из ста больных. Это новообразование является доброкачественным, но во время своего развития часто приводит к очень опасным осложнениям. Новообразование еще носит название параганглинома и формируется из гломусных клеток, которые развиваются из сосудистых и нервных тканей.
Доброкачественные опухоли чаще диагностируются у женщин среднего возраста, но могут поражать также и молодых представительниц слабого пола и мужчин. В детском возрасте патология практически не встречается. Часто при диагностировании гломусного образования, доктора находят у больных злокачественные узлы в других органах и системах. Лечением болезни занимаются специалисты в области онкологии и дерматологии.
Причины возникновения
Как и в случае со многими другими опухолями, точные причины появления гломусных образований не установлены, но ученым удалось выявить некоторые возможные провоцирующие факторы. Одна из самых распространенных версий заключается в том, что такая опухоль возникает после механической травмы. Иногда отмечается наследственная предрасположенность. У десяти процентов больных диагностируются злокачественные опухоли других разновидностей и локализаций.
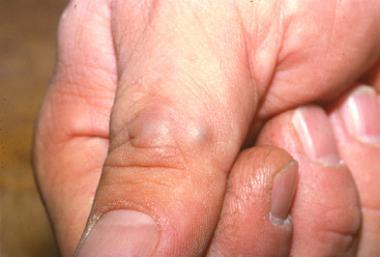
Опухоль кожи
Гломусные опухоли, расположенные на поверхности кожного покрова, имеют вид небольшого (от одного до семи миллиметров) нароста. Если патология имеет единичный характер, то узел нередко вырастает до размера в полтора – два сантиметра в диаметре, но чаще диагностируется множественная форма, при которой возникает два и больше мелких узла. Как правило, такие образования поражают пальцы ног или рук в области ногтя. При пальпации нарост имеет мягкую консистенцию, по цвету бывает как ярко-красным, так и фиолетовым. Гломусный узел локализуется глубоко во внутреннем эпителиальном слое.
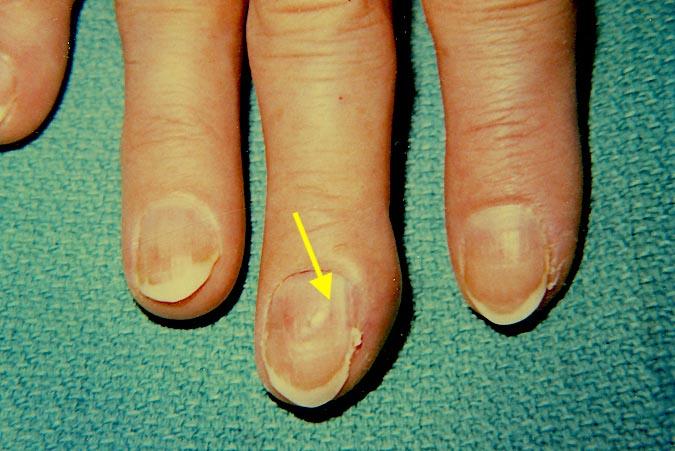
При локализации под ногтем, опухоль имеет округлую форму и размер до восьми миллиметров. Такие образования могут пульсировать, они чешутся, раздражают и вызывают разного рода дискомфорт.
Среди симптомов гломусных опухолей на пальцах, отмечаются:
- гипертермия,
- панические атаки,
- усиленное потоотделение,
- болевой синдром в районе сердца,
- чрезмерное кровоснабжение пораженной области.
При локализации под ногтем возникает деформация ногтевой пластины.
Классификация и локализация
В зависимости от вида тканей, из которых состоит опухоль, она может быть:
- Ангиоматозной – из сосуда,
- Невроматозной – из нерва,
- Эпителоидной – из мышечных элементов.
При множественной форме, гломусные образования имеют вид, схожий с кавернозными ангиомами, поскольку они по большей мере состоят из сосудистой ткани. В подавляющем числе случаев образования появляются в области яремной луковицы (на шее). Гломусные опухоли яремного отверстия приводят к поражению сонной артерии. Часто образование диагностируется в области височной кости, либо около барабанного нерва (новообразование барабанного гломуса). Немало случаев, когда опухоль можно обнаружить в области черепной ямки, тканях черепа, в сосудах и нервах шеи, во внутренней сонной артерии, в среднем ухе.
Реже гломусные новообразования наблюдаются за пределами головы и шеи, поражая пальцы рук, ногти. Если опухоль заполняет полость черепа, то она способна быстро прорастать в часть барабанной полости. Локализация гломусной опухоли в среднем ухе, в восьмидесяти процентах случаев приводит к ухудшению слуха. В случае черепного поражения, распространение опухоли может происходить на головной мозг. В случае распространения опухоли, могут возникать симптомы невралгии и поражение ЦНС.
Диагностика
При появлении каких-либо симптомов гломусного новообразования, необходимо в самый короткий срок обратиться к хирургу, онкологу или дерматологу для обследования и постановки диагноза.
Первым делом проводится физикальное, вестибулярное и аудиометрическое обследование. Помимо этого проводится рентген пораженной области и ближайших структур. Биопсия опухоли может стать причиной осложнений, потому не проводится.
Доктором обязательно назначается тепловая и холодовая пробы, а также другие электронистагмографические исследования. Среди других методов диагностики:
- Ангиография позволяет врачам узнать, из каких сосудов питается новообразование. Также ангиография помогает обнаружить другие сосудистые опухоли, которые часто диагностируются совместно с гломусной.
- Компьютерная томография позволяет определить, где точно локализована опухоль. Доктор определяет наличие костных эрозий, насколько распространилось образование, а также, какое оно имеет строение.
- Политомография позволяет определить, какую степень поражения имеет гломусное образование. Во время данного метода врач видит полость в костном отделе среднего уха, слуховую кость и яременную ямку.
- Плоская рентгенография проводится в четырех проекциях. На снимках врач может увидеть признаки распространения новообразования в виде расширения отверстий кости, а также мелкие опухоли, которые выглядят как тени мягких тканей вокруг слуховых косточек.
Только после проведения полного обследования и постановки точного диагноза, доктор может назначать лечебные мероприятия.
Лечение
При гломусной опухоли уха или других локализаций в области головы либо шеи, хирургическое вмешательство может быть рискованным, в связи с обильным кровоснабжением новообразования. Проведение операции в таком случае обычно приводит к обильному кровотечению, особенно, если новообразование расположено в области сонной артерии.

Электрокоагуляция тоже в большинстве случаев не эффективна, поскольку после прижигания отмечено большое количество рецидивов. При возникновении гломусного образования на пальце, методы его удаления могут подразумевать проведение операции, так как здесь риск кровопотери не является критическим.
В связи с опасностью хирургического вмешательства, традиционные методы удаления опухолей могут включать радиохирургию, лучевую и химическую терапию. Гамма-нож дает докторам провести прицельное удаление под контролем магнитно-резонансной томографии и послойно удалить образование, не задев здоровых тканей и сосудов. Такое лечение длится всего один день, препятствует развитию рецидивов, обладает минимумом осложнений и исключает риск смертельного исхода.
Лечение гломусных опухолей (параганглином) при помощи химиотерапии и облучения помогает уменьшить размер новообразования перед проведением радиохирургии, а в некоторых случаях, особенно, при локализации в голове, лучевая терапия является единственным безопасным методом лечения.

Лечение гломусных образований народными средствами допустимо только в качестве дополнительной терапии и должно быть согласовано с лечащим доктором.
Несмотря на доброкачественность узла, неправильное лечение может стать причиной опасных осложнений и последствий. Приверженцы нетрадиционного лечения советуют следующие рецепты:
- В измельченные анисовые семена добавляется масло шиповника, после чего смесь настаивается в темном месте три недели. Лекарство закапывается в ухо (при ушной локализации) на ночь.
- Помогает от гломусных образований мумие, с которым необходимо приготовить водный настой (пять граммов на половину стакана воды), смочить кусочек марли и засовывать в слуховой проход. Менять турунду следует трижды в день.
- Растение под названием вереск используют для приготовления отвара. Пить его необходимо по две трети стакана на протяжении недели. Далее делается перерыв в десять дней, и курс повторяется, но уже по полтора стакана. Для отвара берется пол литра воды и десять граммов сухого растения.
Боль в ухе можно купировать при помощи сока или кашицы герани, из можжевельника и винограда можно делать спиртовые компрессы.
Прогноз и профилактика
Если заболевание было диагностировано у человека на раннем этапе развития, то оно хорошо поддается терапии. В случае хирургического удаления большого новообразования, расположенного в области шеи или головы, возможен летальный исход от сильной кровопотери. Полностью предотвратить гломусные опухоли невозможно, но можно немного обезопасить себя, если избегать травм, придерживаться здорового питания и вести здоровый образ жизни.
- Что такое Параганглиома среднего уха
- Что провоцирует Параганглиома среднего уха
- Патогенез (что происходит?) во время Параганглиомы среднего уха
- Симптомы Параганглиомы среднего уха
- Диагностика Параганглиомы среднего уха
- Лечение Параганглиомы среднего уха
- К каким докторам следует обращаться если у Вас Параганглиома среднего уха
Что такое Параганглиома среднего уха
Параганглиомы уха и основания черепа считаются относительно редкими заболеваниями, однако исключать эту патологию и проводить дифференциальную диагностику приходится у значительного числа пациентов, страдающих снижением слуха, шумом в ухе, охриплостью голоса и др.
Предполагается аутосомно-доминантный тип наследования с преимущественным поражением лиц женского пола (соотношение женского/мужского полов 3,5:1 среди взрослых и 1,4:1 у детей.
Гломусная опухоль среднего уха, как установил Rosenwasser, развивается из детально описанных Guild гломусных телец (нехромаффинный параганглий), адвентиции луковицы яремной вены (непосредственно под дном барабанной полости, из этих же телец по ходу барабанного нерва - в одноименном сплетении, на медиальной стенке барабанной полости) и из гломусных телец по ходу ушной ветви вагуса (в описанном случае Bradley и Maxwell гломусная опухоль, или параганглиома, находящаяся непосредственно под верхушкой сосцевидного отростка, разрушила здесь лицевой нерв). Эта опухоль, представляющая собой клубок анастомозирующих артерио-венозных капилляров и прекапилляров с включенными гломусными клетками, тесно связана с системой блуждающего нерва. К настоящему времени в мировой литературе приведено свыше 200 случаев опухолей яремного гломуса.
Гломусные опухоли встречаются в 5 раз чаще у женщин, чем у мужчин, и преимущественно в среднем возрасте. Опухоли проникают в барабанную полость из купола яремной вены либо развиваются в самой барабанной, полости, затем заполняют ее, разрушают барабанную перепонку и выступают в наружный слуховой проход в виде сильно кровоточащего при дотрагивании полипа. Опухоль может распространяться в пирамиду височной кости, внутреннее ухо и полость черепа. В наблюдении Weile и Lane опухоль, разрушив всю пирамиду височной кости, проросла в.носоглотку.
Чаще всего встречается гломусная опухоль среднего уха и яремной ямки, причем в половине случаев опухоль выявляется в наружном слуховом проходе (П. Г. Вайшенкер). Гломусная опухоль вызывает понижение слуха по проводниковому типу и различные степени нарушения. лабиринтной функции, вплоть до ее выпадения. Ушные симптомы обычно предшествуют довольно частому поражению лицевого нерва (по данным Fuller, Brown, Harrison Siekert, паралич лицевого нерва наблюдался у 19 из 72 больных с гломусной опухолью); реже встречается обратное явление. Поражение IX-XII черепно-мозговых нервов свидетельствует о распространении, процесса на яремную ямку и наблюдается в более поздней стадии опухоли (Э. П. Флейс).
Проникновение опухоли в полость черепа чаще отмечается в заднюю ямку через сосцевидный отросток или яремную ямку.
Метастазирование опухоли наблюдается менее чем в 4% случаев и основной локализацией метастазов являются регионарные лимфатические узлы, легкие и печень.
Клиническая картина при поражении опухолью в начальной стадии очень однообразна. Заболевание протекает медленно, почти незаметно. Больные обычно жалуются на снижение слуха, шум в ухе, в основном пульсирующего характера, в отдельных случаях появляется симптоматика острого среднего отита. При отомикроскопии барабанная перепонка в этот период практически не изменена и лишь спустя какое-то время она становится розовой, затем красной, за ней обнаруживается малинового цвета образование округлой формы, иногда видна пульсация. Большая опухоль тимпанального гломуса разрушает барабанную перепонку с образованием стойкой перфорации, через которую опухоль может распространяться в наружный слуховой проход и часто создает впечатление обычного полипа, что нередко влечет за собой диагностические ошибки. Пациенты часто привыкают к шуму в ухе и не обращаются к врачу, пока не разовьются такие симптомы заболевания, как выделения из уха, редко боль, на поздних стадиях заболевания - неврологическая симптоматика.
Неврологическая симптоматика, как правило, появляется спустя длительное время (иногда до нескольких лет) после поражения уха и проявляется нарушениями функции лицевого, преддверно-улиткового, а также IX, X, XI черепных нервов. Гормонопродуцирующие гломусные опухоли, секретирующие катехоламины, встречаются редко (до 1-3%). Клиническая картина в этом случае сопровождается развитием артериальной гипертензии, тахикардии.
В диагностике гломусных опухолей среднего уха высокой информативностью обладает компьютерная томография (КТ) височных костей, позволяющая оценить локализацию и распространенность патологического процесса. КТ-симптоматика гломусных опухолей включает изменения мягкотканного и костно-деструктивного характера, которые отражают патоморфологические изменения, происходящие в височной кости при различных типах опухоли.
Так, при опухолях тимпанального гломуса в барабанной полости, непосредственно на промонториуме, можно видеть мягкотканное образование с округлым или полицикличным контуром. В ряде случаев образование распространяется в наружный слуховой проход в виде полиповидного разрастания. При увеличении опухоли в размерах и распространении в сосцевидный отросток на КТ отмечается нарушение его пневматизации за счет патологического субстрата.
Югулярные опухоли на КТ характеризуются наличием костно-деструктивных изменений ямки луковицы яремной вены, канала внутренней сонной артерии, контуры которых приобретают неровность и нечеткость.
Определить границы опухоли и выявить ее распространение интракраниально в заднюю или среднюю черепную ямку (СЧЯ), а также экстракраниально в мягкие ткани шеи позволяет магнитно-резонансная томография (МРТ). Меньшими диагностическими возможностями в этом отношении обладает КТ с внутривенным контрастированием. Каротидная артериография остается наиболее широко используемым методом как для предоперационной диагностики, так и для эмболизации сосудов, питающих опухоль.
При осмотре барабанная перепонка интактна, и позади нее визуализируется область пульсации. Более крупные параганглиомы выбухают в слуховой проход и напоминают полипы. Хотя гистологически они могут быть доброкачественными, лечить эти опухоли, особенно при значительных размерах, трудно из-за их васкуляризации и анатомических взаимоотношений.
При рентгенологическом исследовании можно наблюдать в зависимости от стадии и направления роста опухоли расширение яремной ямки, ее нечеткие контуры, затемнение нижнего и среднего отделов барабанной полости, разрушение дна барабанной полости, частичное разрушение нижней и задней поверхности пирамиды, истончение боковой массы затылочной кости.
На поздних стадиях дифференциальная диагностика чаще проводится с другими опухолями височной кости и основания черепа.
Дифференциальная диагностика с заболеваниями, сопровождающимися пульсирующим шумом. Пульсирующий ушной шум - один из ранних основных симптомов некоторых заболеваний уха и сосудистой патологии. Среди заболеваний уха, при которых отмечается пульсирующий шум, на первом месте стоят параганглиомы; реже он встречается при отосклерозе, секреторном отите, невриноме слухового нерва, воспалительных процессах. Из сосудистой патологии, проявляющейся пульсирующим шумом, наиболее часто встречаются аневризмы сонных артерий, стенозы магистральных сосудов, артерио-венозные шунты. Шум может быть обусловлен атипичным расположением сосудов (высокое стояние луковицы яремной вены, прохождение внутренней сонной артерии через барабанную полость и др.). При параганглиомах и сосудистой патологии шум может носить не только субъективный, но и объективный характер, что позволяет зарегистрировать его при помощи различной аппаратуры. Характерным симптомом при параганглиомах и сосудистой патологии является исчезновение или уменьшение шума при прижатии сонной артерии. При других заболеваниях этот симптом не выявляется. Для параганглиом и сосудистой патологии характерно присутствие шума до появления тугоухости, при других заболеваниях уха шум возникает после или одновременно со снижением слуха.
При пульсирующем шуме дифференциальную диагностику приходится проводить в основном между параганглиомой и сосудистой патологией. Важное значение при этом имеет аудиологическое исследование, в частности шумометрия.
Нами обследовано 35 больных с параганглиомами и 19 с сосудистой патологией (9 - высокое стояние луковицы яремной вены, 7 - артерио-венозные шунты, 3 - аневризмы сонных артерий). При параганглиомах шум носил сложный характер и чаще всего наслаивался на монотонный шум частотой 250-500 Гц. Сам пульсирующий шум имел частоту 800-3000 Гц и силу 10-20 дБ. При сосудистой патологии шум носил тональный характер, частота - 80-500 Гц, сила обычно превышала 20 дБ. Обязательно проведение тональной аудиометрии. Для параганглиом характерно прогрессирование тугоухости, которая носит вначале кондуктивный, а затем смешанный характер. При сосудистой патологии слуховая функция либо остается нормальной, либо развивается тугоухость нейросенсорного типа. Большое значение для дифференциальной диагностики имеет импедансометрия. При параганглиомах отмечается нарушение функции слуховой трубы (тимпанограмма тип С) либо повышение импеданса за счет наличия экссудата или опухоли (тимпанограмма тип В). Для сосудистой патологии эти изменения не характерны. Исследование вестибулярной функции при параганглиомах выявляет гиповозбудимость лабиринта; при рассматриваемой сосудистой патологии функция лабиринта, как правило, не нарушается. Основным в постановке диагноза является рентгенологическое исследование и особенно ангиография, позволяющая обнаружить хорошо кровоснабжаемую опухоль или сосудистую патологию.
Дифференциальная диагностика с секреторным отитом. Как указывалось выше, одним из ранних признаков параганглиомы является секреторный отит, клиника которого мало отличается от клиники банального секреторного отита. Банальный секреторный отит чаще носит двухсторонний характер, при параганглиоме – односторонний. Основной причиной одностороннего хронического секреторного отита является нарушение функции слуховой трубы, связанное с патологией носа, носоглотки (искривление носовой перегородки, гипертрофия носовых раковин, полипы, аденоиды и т.д.). При параганглиоме секреторный отит может развиваться без дисфункции слуховой трубы. Для параганглиомы характерен пульсирующий шум, который появляется до снижения слуха и секреторного отита. Особенно часто параганглиому приходится дифференцировать с такой разновидностью секреторного отита, как идиопатический гематотимпанум.
Важным дифференциально-диагностическим методом является исследование концентрации серотонина в секрете из барабанной полости. Для параганглиомы характерен высокий уровень содержания серотонина - более 1 мкмоль/л. При секреторном отите уровень серотонина менее 1 мкмоль/л.
Информативным рентгенологическим исследованием в этих случаях является МРТ, позволяющая обнаружить даже маленькую опухоль в барабанной полости и основании черепа. Большое значение имеет диагностическая тимпанотомия, при которой можно выявить опухоль и провести гистологическое исследование.
Дифференциальная диагностика с идиопатическим односторонним параличом гортани. Односторонний паралич гортани чаще всего обусловлен нарушением функции возвратного нерва при патологии щитовидной железы, средостения, дуги аорты и др. Нарушение функции X нерва (блуждающего) при опухолях яремного и вагального гломусов также приводит к одностороннему ограничению подвижности голосовой складки. Следует отметить, что для опухолей яремного гломуса характерно множественное поражение нервов, проходящих в области яремного отверстия (IX, X, XI, XII), с соответствующей клинической картиной. При опухолях вагального гломуса нарушение функции блуждающего нерва долгое время может быть единственным проявлением заболевания, однако при росте опухоли на основание черепа и в яремное отверстие также отмечается множественное поражение нервов. Основными в диагностике являются рентгенологические методы исследования: УЗИ щитовидной железы, дуплексное сканирование сосудов шеи, КТ, МРИ и особенно ангиография.
Дифференциальная диагностика с другими опухолями уха и основания черепа. Среди опухолей уха следует проводить дифференциальную диагностику с гемангиомой, невриномой VIII нерва, реже - со злокачественными опухолями. Гемангиомы растут более быстро по сравнению с параганглиомами, для них характерны спонтанные кровотечения из уха, что при параганглиомах встречается редко. Гемангиомам не свойственна деструкция костных структур среднего уха, обнаруживаемая при рентгенологическом исследовании в случаях параганглиом. Основной метод диагностики - гистологическое исследование.
Невриномы VIII нерва в некоторых случаях, особенно при росте в каудальном направлении с поражением IX, X, XI, XII черепно-мозговых нервов, имеют клиническую картину, сходную с параганглиомами. Отличием в клиническом течении заболевания является то, что невриномы растут очень медленно, могут останавливаться в своем росте, крайне редко прорастают в среднее ухо. Для параганглиом характерен продолженный рост, при любой исходной локализации они могут прорастать в барабанную полость. Важное дифференциально-диагностическое значение имеют данные аудиологического исследования. Для невриномы характерно нейросенсорное нарушение слуховой функции на ретрокохлеарном уровне, что выявляется при регистрации вызванной отоакустической эмиссии (ВОАЭ) и коротколатентных слуховых вызванных потенциалов (КСВП). При параганглиомах тугоухость носит кондуктивный или смешанный характер с поражением нейросенсорных структур на уровне улитки. При невриномах ушной шум чаще всего носит тональный высокочастотный характер, для параганглиом характерен пульсирующий шум. При рентгенологическом исследовании невриномы проявляются расширением внутреннего слухового прохода и наличием опухоли в нем, в то время как параганглиомы редко вызывают деструкцию внутреннего слухового прохода.
Злокачественные опухоли уха, в отличие от параганглиом, растут очень быстро. При этом они рано вызывают деструкцию барабанной перепонки и прорастают в наружный слуховой проход, что сопровождается присоединением гнойного отита. Боль является почти постоянным симптомом при злокачественных опухолях уха и не характерна для параганглиом. В основе диагностики лежит гистологическое исследование.
Среди опухолей основания черепа, растущих в области яремного отверстия, встречаются невриномы, фибромы, менингиомы, остеомы. Редко наблюдаются злокачественные новообразования: рак, саркома, рабдомиосаркома и др. Возможны метастатические поражения при опухолях молочной железы, легких, предстательной железы, почек и других органов. Для всех опухолей, расположенных в области яремного отверстия, характерно нарушение функции черепно-мозговых нервов, проходящих через него. Однако все другие опухоли, в отличие от параганглиомы, редко прорастают в среднее ухо и приводят к нарушению слуха. Основным методом дифференциальной диагностики является рентгенологическое исследование: КТ, МРИ, ангиография. Параганглиомы, как правило, располагаются в латеральной части яремного отверстия и растут латерально, вызывая деструкцию задней и нижней поверхностей височной кости, проявляющуюся на КТ неровностью краев и расширением отверстия. Невриномы, фибромы и другие доброкачественные опухоли приводят к равномерному расширению яремного отверстия, которое характеризуется ровными, четко очерченными краями. Злокачественные новообразования растут медиально, разрушая медиальную часть яремного отверстия, кливус.
Таким образом, среди дифференциально-диагностических методов наиболее информативными являются аудиологическое исследование, определение концентрации серотонина в секрете из барабанной полости и рентгенологическое исследование.
Лечение гломусной опухоли сводится к операции, лучевой терапии или комбинации их. Хирургическое вмешательство показано при опухоли, не распространяющейся за пределы среднего уха. При неполном удалении опухоли применяется дополнительное облучение.
B связи с сильным кровотечением (осложняющим удаление опухоли) в последнее время операция производится с контролируемым глубоким снижением кровяного давления. После удаления опухоли вместе с поврежденным ею лицевым нервом дефект нерва замещается аутотрансплантатом.
Комбинированное лечение проводится при гломусной опухоли среднего уха и яремной ямки. При распространении опухоли,в полость черепа и значительной деструкции височной и затылочной костей применяется только лучевая терапия (дистанционная статическая гамматерапия).
Читайте также:


