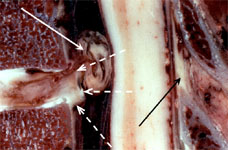
Грыжа диска компремирующая корешок
К сожалению, многие проблемы возникают на этапе инструментальной диагностики. Часто диагноз грыжи диска определяют по данным компьютерной томографии (КТ), причем низкого качества. И некоторым нейрохирургам этого достаточно для операции. При отсутствии оссификации грыжи диска и задней продольной связки (а это свидетельствует о большой давности процесса) – судить о мягкотканной грыже диска, состоянии связок, дурального мешка, спаек и т.д. весьма проблематично (рис. 1).
Данные миелографии 20 лет назад можно было брать за основу инструментального подтверждения грыжи диска при соответствующей клинической картине. В настоящее время, когда имеются высокопольные магнитно-резонансные (МРТ) томографы, рассматривать миелографию как метод диагностики патологии позвоночника можно, скорее, как исключение и вынужденную меру при отсутствии современных методов нейровизуализации (рис. 2).
Отсутствие протоколов исследования позвоночника при той или иной патологии приводит к ошибкам диагностики и интерпретации послеоперационных изменений. Так, МРТ позвоночника, выполненная на слабых аппаратах, мощностью 0,12-0,14-0,2 Тесла – не может выявить все детали состояния позвоночного столба, его канала. Поэтому, для получения качественных снимков необходимы аппараты, мощностью от 1 Тесла и выше. Необходимо выполнение срезов во всех трех плоскостях: сагиттальной, аксиальной и фронтальной (рис. 3).
На сагиттальных срезах в Т1 и Т2 взвешенных изображениях обязательно должны быть показаны не только центральный отдел позвоночного столба, но и межпозвонковые отверстия, до места выхода спинномозгового нерва из него (диагностика фораминальной компрессии корешков). На фронтальных срезах необходима визуализация мест отхождения спинномозговых нервов от твердой мозговой оболочки до выхода их под ножкой позвонка. Аксиальные срезы должны быть представлены в Т2 взвешенном изображении (тогда хорошо дифференцируются темные ткани диска и связок от светлого изображения спинномозгового канала), и они должны показывать все срезы, начиная от вышележащего позвонка (5-10 мм от нижнего края), проходить через весь диск и заканчиваться на нижележащем позвонке (5-10 мм от верхнего края). Потому, что фораминальные и экстрафораминальные грыжи не видны на срезе, проведенном через центральные отделы диска. Т1 взвешенное изображение актуально при проведении исследования с контрастированием, в случае дифференциального диагноза с опухолью корешка или спинного мозга. На МР томограммах должны быть видны паравертебральные мышцы, причем, как длинные разгибатели спины, так и пояснично-подвздошные мышцы. Во-первых, количество в них мышечной массы и соединительной ткани показывает степень их тренированности, во-вторых, в этих мышцах бывают абсцессы или гнойные натёчники, определяющие болевой синдром.
Очень часто пациенты приходят и говорят, что у них три, пять, или более грыж диска. А когда посмотришь МРТ, то это или протрузии диска или небольшие остеофиты соседних позвонков с фиброзным кольцом между ними.
Значительная часть врачей, занимающихся только консервативным лечением патологии позвоночника, сами снимки не смотрят, а читают только заключения. Но мы видим по заключениям специалистов МРТ, что до сих пор грыжами диска называют и ее протрузию, и пролапс и, естественно, истинную грыжу и даже секвестр диска. Поэтому один больной, имеющий протрузию диска, но с заключением от специалиста МРТ о наличии грыжи диска – не нуждается в хирургическом лечении – его врач лечит консервативно. Другой больной тоже читает в заключении МРТ, что у него грыжа диска (и действительно – там секвестр, сдавливающий корешки). Такому пациенту нейрохирург говорит о необходимости операции. Тогда этот пациент считает, что этот врач плохой, т.к. предлагает операцию. Вот у его знакомого тоже грыжа диска – но его вылечил без операции - хороший врач.
При МР томографии в послеоперационном периоде очень часто рубец фиброзного кольца и задней продольной связки в том месте, где был их разрыв в момент грыжеобразования, выстоящий в просвет позвоночного канала на несколько миллиметров врачи кабинетов МРТ называют рецидивной грыжей диска. Больной – в истерике! На самом деле корешки не компримированы (рис. 5).
Эти специалисты не учитывают отсутствие сзади желтой связки, величину позвоночного канала, отсутствие костных остеофитов, медиальных отделов фасеточного сустава. Поэтому пациенты, обеспокоенные таким заключением, при этом не имеющие никакой симптоматики начинают лечиться заново.
Давно известен постулат: после этого не значит, вследствие этого. Почему-то, многие лечат (исходя из названий статей) не больных с заболеванием (травмой), а болезнь или ее следствие . Названия статей пестрят: лечение грыжи диска (пункционно, эндоскопически, микрохирургически и другие варианты), лечение переломов и т.д. И мало кто лечит больных с той или иной патологией.
Что такое грыжа диска? Это болезнь, которую мы оперируем? Прооперировали эту болезнь и человек стал здоровым? Вспомним что такое болезнь.
Под болезнью понимали и понимают нарушение жизнедеятельности организма под влиянием той или иной причины. Энциклопедический словарь медицинских терминов (1982, т.1, с.148) приводит такое определение болезни: “Болезнь - это жизнь, нарушенная в своем течении повреждением структуры и функций организма под влиянием внешних и внутренних факторов при реактивной мобилизации в качественно-своеобразных формах его компенсаторно-приспособительных механизмов”.
Грыжа диска – это следствие болезни. Операцию мы проводим на субстрате, являющемся следствием болезни – остеохондроза позвоночника. Грыжа диска может быть при остеохондрозе. А может и не быть. Если она компримирует корешки - мы проводим операцию, если грыжа локализуется в передних или боковых отделах позвоночного столба – ее не удаляют. Но после операции – болезнь как была, так и осталась. Причина, приведшая к возникновению грыжи диска, осталась с больным! Поэтому рассматривать результаты хирургического лечения больных с грыжами диска можно только в ближайший послеоперационный период. Если пациент вел такой образ жизни, который привел его к образованию грыжи диска, то возвращение его после операции к тем же условиям существования приведет к прогрессированию болезни!
Условия нормального функционирования позвоночника – это сохранение его подвижности и силы окружающих его мышц (мышечного корсета). Проблемы начинают возникать при несоответствии нагрузок, падающих на позвоночный столб, тем, что могут выдержать мышцы. Вначале происходит перенапряжение мышц, они не успевают отдохнуть, восстановиться, начинается их патологический спазм – у человека появились боли в спине (так называемый, миофасциальный болевой синдром напряжения). На этом этапе больного лечат многие специалисты и, надо сказать, весьма успешно (массаж, ЛФК, физиопроцедуры, плавание, отдых, миорелаксанты, нестероидные противовоспалительные средства). При продолжающихся нагрузках (езда в машине, длительные статические нагрузки – стояние, сидение, физический труд и т.д.) мышцы не справляются со своей функцией и тогда начинают страдать связки – возникают их мелкие надрывы, рубцевание, отложение кальция и исход – гипертрофия и оссификация. На этом этапе у больного возникает болевой синдром в спине – и тоже консервативная терапия приносит положительный эффект. Параллельно процессам дегенерации в мышцах и связках – происходит увеличение нагрузки на суставы и диски. Суставы гипертрофируются, возникающий артроз вызывает боли в спине и с переменным успехом больные получают консервативное лечение. При стойких болевых синдромах иногда врачи производят денервацию суставов. Неспособность мышц, связок и суставов выдерживать нагрузки, ложащиеся ежедневно на позвоночный столб приводит к процессу дегенерации диска, разрывам фиброзного кольца и к грыжеобразованию (рис. 6).
Но скорость этого процесса, локализация разрывов фиброзного кольца зависят от многих факторов. Эластичность соединительной ткани зависит от генетических обусловленных ее особенностей. Нагрузки на позвоночный столб определяются видом работы, образом жизни больного, его весом, возрастом, питанием и т.д. Следовательно, и болезнь протекает у всех по-разному , и с разной скоростью. У кого-то это процесс длительный, а у кого-то возник остро, после поднятия чрезмерной тяжести. Поэтому, все больные с грыжами дисков, приходящие к нам на лечение – разные . Они на разных стадиях болезни и с разными возможностями компенсации. Поэтому и виды хирургического лечения бывают разными в зависимости от стадии болезни, сроков возникновения грыжи диска, состояния позвоночного канала, окружающих тканей и т.д. Поэтому и варьируют виды хирургических вмешательств от пункционных методик (лазерная вапоризация или реконструкция диска, гидроэкстракция диска, портальная эндоскопическая дискэктомия) и минимально-инвазивных методов (микрохирургическая дискэктомия, эндоскопическая дискэктомия) до достаточно объемных операций – декомпрессии позвоночного канала с применением замещающих диск имплантатов и различных фиксирующих позвоночник систем.
Но если больному объяснить, что защитить свой позвоночник можно только собственными мышцами с одной стороны и уменьшением на него неадекватных нагрузок – с другой стороны, результат лечения будет другой.
Каковы же принципы послеоперационного лечения? Мы делим послеоперационный период на 4 этапа.
I Этап. Острый послеоперационный. Первые 5-7 дней. Пациента активизируем на 1-3 сутки, разрешаем ходить в корсете. Запрещаем сидеть 1-1,5 месяца для того, чтобы послеоперационная рана зажила без грубых рубцов и в дальнейшем в области доступа не было боли. Через 5 суток больному назначаем ЛФК в положении лежа, направленную на работу мышц спины и брюшного пресса. Ношение корсета назначаем на срок 1-1,5 мес.
II Этап. Ранний послеоперационный. С 7-х суток до 1-1,5 месяцев. Пациент начинает выполнять растяжку ног, рук. Задача состоит в том, чтоб на месте соприкосновения разорванного грыжей диска фиброзного кольца и корешка не возникла спайка между корешком и окружающими тканями. Если корешок все время будет подвижен (а это достигается высокоамплитудными движениями ног), то он не будет подпаян к диску и в дальнейшем у пациента не будет корешковых болей. Так же пациент продолжает выполнять ЛФК в положении лежа и стоя. Обязательно день начинает с утренней разминки 10-15 минут, позволяющей подготовить мышцы к повседневным нагрузкам.
III Этап. Промежуточный. От 1-1,5 мес до 3-6 мес. В начале этого периода больной окончательно снимает корсет. Мышцы спины за время до операции и в послеоперационном периоде ослабли, и после снятия корсета боль в них может усилиться, поэтому назначаем массаж спины и конечностей. Назначаем посещение бани и бассейна. Через 2,5-3 месяца после операции рекомендуем занятия в фитнес клубе: начинать надо с тщательной разминки, потом - упражнения на укрепление спины и брюшного пресса с исключением осевых нагрузок. Рекомендуем плавно нарастающие нагрузки, которые пациент определяет сам. Заканчивать тренировки лучше на кардиотренажоре. К концу этого этапа рекомендуем повторить массаж. Структура занятий следующая: 2 раза в неделю плавание (стремиться плавать не меньше 1 км) и 2 раза – занятия в фитнес клубе. К окончанию III периода пациент должен полностью восстановиться и практически не иметь никаких жалоб. Советуем избавиться от лишнего веса.
IV Этап. Полноценной жизни. Для поддержания качества жизни пациент должен каждое утро начинать с разминки, ходить в бассейн не реже 1 раза в неделю и в фитнес клуб не реже 2-х раз в неделю. Для адекватного восстановления мышц необходимо не реже 2-3 раз в году делать по 10 сеансов массажа и желательно 1 раз в неделю – поддерживающий сеанс. А так же целесообразно регулярное посещение бани. Это основное направление. Все детали подбираются индивидуально с учетом возможностей больного и его сопутствующих болезней.
Для оценки результатов хирургического лечения больных с грыжами межпозвонковых дисков необходимо проводить научное исследование. Для этого нужно определить цель. Для определения влияния определенного фактора на что-то необходимо, чтобы все остальные параметры в исследуемой выборке были одинаковыми, кроме этого фактора. И группа отличалась только разными значениями этого фактора. Если мы хотим определить влияние размеров грыжи диска или способа хирургического лечения на исход через три года – мы должны подобрать пациентов приблизительно одного возраста, с одинаковым уровнем поражения, с одинаковым анамнезом, приблизительно одной весовой категории, с идентичными методами предоперационной диагностики (клиническая картина + МРТ, электрофизиологические методы), которым исключена другая патология (нестабильность, аномалии развития, предшествующие операции, полинейропатии, демиелинизирующие процессы и т.д.), с одинаковым образом жизни и послеоперационной реабилитации в течение этих трех лет. Нельзя смешивать в одну группу больных с одноуровневым и многоуровневым поражением – эти пациенты на заведомо разных стадиях болезни. Необходимо, чтобы все больные были прооперированы по одной методике, лучше – одним хирургом. И тогда еще много факторов будут неучтены (особенности соединительной ткани, наследственность, совершенствование хирургических навыков у хирурга, неординарные ситуации в послеоперационном периоде, и т.д.). Не стоит в эту группу включать пациентов, которым врач сделал операцию не на том уровне, не выявил сопутствующую патологию (нестабильность, спондилолистез) и соответственно сделал не тот объем операции. Для полноценности оценки исходов нужна контрольная группа со всеми теми же параметрами, но не оперированные.
Сделать такое исследование крайне трудно. Поэтому понимание этиологии, патогенеза развития заболевания позволяет не только правильно лечить больных, но и осознавать свою небольшую хирургическую роль в лечении этого заболевания. Лечение должно быть направлено на этиологические, патогенетические факторы развития болезни, а это значит, что значительно больше мы можем помочь больным на ранних этапах заболевания, когда хирургическую стадию болезни еще можно избежать.
Эта статья опубликована в журнале "Consilium medicum" (2009 год, том 11, № 9, с. 5-10).
Межпозвонковая дорзальная грыжа – один из наиболее распространенных и вместе с тем опасных видов грыж межпозвонковых дисков. Она расположена в позвоночном канале, т. е. сзади позвоночника, поэтому еще называется задней. Поскольку в непосредственной близости находится спинной мозг и многочисленные нервные корешки, дорзальные грыжи представляют особую опасность.

Строение межпозвонкового диска
Чаще всего дорзальная грыжа поражает межпозвонковые диски L4–L5, L5–S1, C5–C6, С6–С7.
Виды дорзальных грыж
В зависимости от того, куда направлено выпячивание пульпозного ядра различают следующие виды дорзальных грыж:
- парамедианная – грыжа расположена с левой или правой стороны позвоночного канала;
- медианная – выпячивание формируется по центру позвоночного канала (чаще всего диагностируется медианная дорзальная грыжа L4–L5, L5–S1);
- фораминальная – прорастает в узкие фораминальные отверстия, образованные телами позвонков, дисками и фасеточными суставами;
- диффузная – грыжа межпозвонкового диска склонна постепенно занимать все пространство позвоночного канала, так как выпячивание распространяется на всю заднюю поверхность диска.

Симптомы дорзальной грыжи
Характер клинической картины зависит от многих факторов. В первую очередь это то, в каком отделе позвоночника расположена грыжа и ее вида. Размер не всегда является определяющим фактором. Даже небольшие образования, расположенные в фораминальных отверстиях, или при врожденной узости позвоночного канала могут провоцировать сильные боли и серьезные неврологические нарушения.
При расположении дорзальной грыжи в шейном отделе могут сдавливаться нервы и кровеносные сосуды, поставляющие кровь в головной мозг. Поэтому в качестве симптомов могут выступать:
- головные боли, склонные со временем распространяться на шею, плечи, руки;
- снижение чувствительности и онемение разных участков рук, ладоней;
- шум в ушах;
- головокружение;
- слабость в руке;
- боли отдающие под лопатку;
- отсутствие движения в кисти.

Классификация грыж в зависимости от расположения
Грудной отдел позвоночника поражается крайне редко. При этом формирование грыжи без применения инструментальных методов диагностики распознать сложно, поскольку симптоматика часто напоминает патологии сердца, легких или ЖКТ.
Образование грыжи в поясничном отделе позвоночника чаще всего происходит на уровне L4–L5, значительно реже на уровне L3–L4. Очень часто диагностируется дорзальная грыжа L5–S1 пояснично-крестцового отдела. Это сопровождается:
- болями в области поясницы, отдающими в ягодицы, область промежности, бедра, голени, колени и стопы;
- усилением болевых ощущений при резких движениях, смехе, кашле или натуживании и уменьшением их интенсивности после занятия лежачего положения;
- снижением чувствительности и постепенной атрофией мышц ног;
- парезом и параличом одной или обеих ног;
- снижением или потерей контроля над мочеиспусканием и дефекацией;
- снижением либидо и ухудшением потенции.

При появлении хотя бы одного из этих признаков следует обратиться к неврологу или вертебрологу.
Диагностика
Консультация врача начинается с опроса и осмотра. При возникновении подозрений на развитие межпозвоночной грыжи, ревматолог назначает обследование. Это может быть:
- МРТ;
- КТ;
- рентген позвоночника.

МРТ диагностика
Основным методом диагностики дорзальной межпозвоночной грыжи, как и других, является МРТ. Предпочтительно проведение магнитно-резонансной томографии в томографах закрытого типа, так как они дают наиболее полную информацию о состоянии позвоночника. В результате обследования становится ясным не только причина нарушения состояния больного, но и точный вид, а также размер дорзальной грыжи.
Консервативные методы лечения
Обойтись без хирургического вмешательства можно только на ранних стадиях развития патологии. В среднем консервативное лечение эффективно, если обнаружена дорзальная грыжа межпозвонкового диска L5–S1 или другого размером до 0,5–0,7 см. В остальных случаях оно также назначается, но вероятность уменьшения болей и улучшения состояния больного резко уменьшается.
В рамках консервативной терапии вертебролог назначает комплекс мер, каждая из которых будет потенцировать действие другой. Поэтому ее компонентами становятся:
- медикаментозная терапия;
- тракционная терапия;
- ЛФК;
- физиотерапия;
- использование ортопедических корсетов, бандажей или воротников.

Поясничный полужесткий корсет
В первое время больным рекомендуется придерживаться строгого постельного режима, чтобы максимально уменьшить нагрузку на позвоночник. Сколько точно потребуется оставаться дома в постели, врач решает индивидуально. В дальнейшем допускается непродолжительная ходьба, сидение, но поднимать тяжести и выполнять тяжелую физическую работу категорически запрещено. В противном случае дорзальная грыжа будет увеличиваться, а состояние пациента ухудшаться. В результате единственным способом избавиться от болей станет хирургическое вмешательство.
Задачами медикаментозного лечения является устранение болей, устранение мышечных спазмов, улучшение проводимости нервных импульсов, создание лучших условий для регенерации межпозвоночного диска. Поэтому больным назначаются:
- НПВС;
- миорелаксанты;
- витамины группы В;
- хондропротекторы.

Препараты для снятия болевого синдрома при грыжи диска
Иногда дорзальная диффузная грыжа диска L5–S1 размером 0,5 см и более провоцирует сильнейшие боли, для купирования которых требуется выполнение блокад. Процедура проводится только в медучреждении и подразумевает инъекции растворов с обезболивающими и противовоспалительными веществами в точно определенные точки вокруг области поражения.
Вытяжение позвоночника на ранних стадиях развития дорзальной грыжи может быть очень эффективным. Благодаря курсу процедур уменьшается давление на межпозвоночный диск, что быстро приводит к улучшению состояния больного.

Тракционная вытяжка шейного отдела позвоночника
Основа консервативной терапии – лечебная физкультура. Правильно подобранный комплекс упражнений снимает спазмы с перенапряженных мышц и приводит расслабленные в тонус. Также ЛФК помогает уменьшить боли.
Физиотерапевтические процедуры назначаются вне острого периода воспалительного процесса и направлены на ускорение процессов восстановления тканей. Поэтому пациентам может рекомендоваться:

Магнитотерапия поясничного отдела позвоночника
- электрофорез;
- магнитотерапия;
- лечебный массаж.
С целью повышения эффективности консервативной терапии пациенты могут проходить курсы:
- иглорефлексотерапии;
- рефлексотерапии;
- остеопатии;
- кинезитерапии.

Точки для иглорефлексотерапии
Операция при дорзальной грыже
Если консервативная терапия не дает положительных результатов в течение 1–3 месяцев больным рекомендуется получить консультацию нейрохирурга и определить есть ли показания для оперативного лечения. Оно проводится при:
- секвестрированных грыжах;
- тяжелых неврологических нарушениях;
- потере контроля над мочеиспусканием и дефекацией (часто вызывает дорзальная медианная грыжа диска L5–S1 размером значительно более 0,5–0,6 см);
- снижении качества жизни.
Хирургическое лечение дорзальной грыжи диска L5–S1 или любого другого может осуществляться посредством применения разных методов:
- пункционной хирургии (нуклеопластика и гидропластика);
- эндоскопической операции;
- микродискэктомии.

Шаболдин А.Н. микрохирургически удаляет грыжу диска.
Какой из них оптимально подойдет конкретному пациенту, решается нейрохирургами индивидуально. Если операция предполагает удаление значительной части ядра вместе с фиброзным кольцом, пациенту будет предлагаться установка специальной сетки Barricaid для предотвращения рецидива грыжи в том же месте.
В случаях, когда требуется удалить пораженный диск целиком, требуется его замена полностью биосовместимым и высоко функциональным эндопротезом М6. Если это по тем или иным причинам невозможно, нейрохирурги, вероятно, будут рекомендовать проведение транспедикулярной фиксации.

Протез межпозвонкового диска M6
В обоих случаях рецидив грыжи на том же уровне полностью отсутствует, поскольку сам диск удален, но сохраняется вероятность ее образования на других уровнях позвоночника, если пациент не будет соблюдать рекомендации врача и не изменит свой образ жизни.
Пункционная хирургия предполагает уменьшение объема пульпозного ядра за счет разрушения его части энергией лазера, радиоволн, холодной плазмой или напором жидкости. Инструмент вводится через точечный прокол мягких тканей, величина которого не превышает нескольких миллиметров.
Метод с использованием напора жидкости признан одним из самых эффективных и безопасных, поскольку не сопряжен с риском перегрева окружающих тканей и обеспечивает высокую степень контроля над объемом проведенного вмешательства. Он получил название гидропластика.

Аппарат для гидронуклеопластики SpineGet
Но применение методов пункционной хирургии возможно только дорзальной грыже диска размерами до 0,7 мм. При этом если больной не изменит привычный образ жизни, будет и дальше много времени проводить в сидячем положении или наоборот выполнять слишком тяжелую физическую работу, грыжа может образоваться снова как в том же позвоночно-двигательном сегменте, так и в другом.
Щадящая методика хирургического лечения дорзальной грыжи, применяемая при ее расположении в узком месте позвоночного канала или крупных размерах. В отличие от нуклеопластики и гидропластики, операция выполняется под общим наркозом и требует госпитализации на срок одного дня.

Шаболдин А.Н. эндоскопически удаляет грыжу диска
При этом она достаточно малотравматична, поскольку все манипуляции выполняются так же через точечные, проколы мягких тканей. Устанавливается тонкий порт (полая трубка) через которую, под видеокамерой происходит удаление грыжи диска. Интраоперационные риски незначительные, поскольку доступ к пораженному межпозвонковому диску обеспечивается за счет применения шейвера.
Микродискэктомия – открытая, но малотравматичная операция, выполняемая через разрез около 2 см. Она выполняется под общим наркозом и позволяет удалить практически любые грыжи, включая секвестрированные.

Удаленная грыжа диска
В особенно сложных случаях отдельным пациентам может потребоваться проведение достаточно травматичной операции – ламинэктомии. Эта операция подразумевает доступ к позвоночнику через крупный разрез, но позволяет тщательно осмотреть все анатомические структуры и решить комплекс проблем на данном участке. В результате удалению может подвергаться не только весь диск, но и часть позвонка.
Реабилитация
Сложность и продолжительность реабилитации зависят от вида проведенной операции. При гидропластике или применении другого метода пункционной терапии пациент может уйти из клиники на своих ногах в тот же день. В дальнейшем ему достаточно отказаться от повышенных физических нагрузок и наклонов.
После других видов вмешательств показаны:
- медикаментозная терапия;
- физиотерапия;
- ЛФК;
- щадящий режим физических нагрузок.
Насколько долго организм будет восстанавливаться, зависит от объема проведенной операции и индивидуальных особенностей. Иногда показано ношение жесткого или полужесткого корсета или воротника Шанса.
Таким образом, справиться с дорзальной грыжей всегда легче на начальных стадиях ее развития. Иногда достаточно консервативных методов, в других случаях показана операция. Но даже в таких ситуациях бояться не стоит, современные нейрохирурги владеют высокотехнологичным оборудованием, что позволяет свести интраоперационные риски и вероятность осложнений к минимуму.
![]()
Здравствуйте, уважаемые доктора!
Я женщина 38 л., вес 62 кг.
5 лет назад были обнаружены грыжи: диски L4-L5 и L5-S1 выстояли в просвет позвоночного канала сублигаментарно центрально на 5,7 и 5,2 мм соответственно. Тогда же было проведено лечение (обезболивающие, мильгамма, алфлутоп в уколах, вытяжение позвоночника, ЛФК, массаж, физтерапия) и боль прошла. Все пять лет делаю ЛФК по утрам и занимаюсь плаванием. Но работа сидячая.
03.01.2018 утром лежа в кровати потянулась, как-то не так вытянула ногу и прострелило поясницу. Ползала еле-еле, сильно болела поясница и левая нога по ходу седалищного нерва. Как только кончились праздники отправилась к врачу. Проделано: 10 уколов ксефокам и нейробион, 5 сеансов массажа, сухого вытяжения позвоночника, работал мануальный терапевт, из физпроцедур: магниты и сейчас хожу на электрофорез с карипазимом.
На данный момент боль в ноге небольшая, боль в пояснице только при каких то движениях, например наклонах, появилось ползание "мурашек" по стопе, сидеть не могу, начинает болеть бедро по внешней стороне.
Вчера сделано МРТ, прикладываю.
Подскажите, уважаемые доктора, дальше лечить консервативно или все таки идти сдаваться нейрохирургам?








Если МРТ видно плохо, расшифровываю:
На полученных изображениях определяется неравномерное снижение МР-сигнала от структуры межпозвонковых дисков L4-L5-S1 на Т2-изображениях (дегидратация).
Высота их неравномерно снижена.
Межпозвонковый диск L4-L5 выстоит в позвоночный канал на широком основании срединно и парамедианно в обе стороны до 4 мм, с признаками умеренной компрессии перидуральной клетчатки.
Межпозвонковый диск L5-S1 выстоит неравномерно циркулярно с акцентом в позвоночный канал на широком основании парамедианно влево, с признаками компрессии дурального мешка, оттесняя ассиметрично утолщенный левый корешок (радикулопатия).
Задняя продольная связка и передняя продольные связки фрагментарно утолщены.
Дополнительных образований в позвоночном канале не отмечено.
Терминальный отдел спинного мозга не изменен. Конус спинного мозга на уровне Th 12, контуры его четкие, ровные. Структуры конского хвоста отчетливо дифференцируются.
Визуализируется пять поясничных позвонков, высота тел позвонков сохранена.
Физиологический поясничный лордоз сглажен.
МР-сигнал от структуры позвонков однороден.
Гемангиома в теле L2 диаметром 16 мм.
Контуры замыкательных пластин позвонков L1-L5 с участками локальных неровностей обусловленными узелками Шморля.
Мелкие краевые костные разрастания по передним, задним и боковым поверхностям тел L1-S1 позвонков.
Межпозвонковые суставы на уровне L5-S1 с признаками гипертрофии суставных поверхностей и краевыми костными разрастаниями.
Крестцово-подвздошные сочленения без особенностей.
ЗАКЛЮЧЕНИЕ: задняя левосторонняя парамедианная грыжа диска L5-S1 с МР-признаками компрессии левого корешка. Протрузия межпозвонкового диска L4-L5. Остеохондроз пояснично-крестцового отдела позвоночника.
Читайте также:


