Грыжа это наследственное заболевание

Грыжа — распространенная хирургическая патология, для которой характерно выпячивание или выход внутреннего органа из той области, где он должен находиться в норме. При осложнениях могут возникать выпадения фрагментов органов через естественные отверстия наружу или в другие полости.
Эта патология опасна тем, что на начальном этапе симптомы грыжи практически отсутствуют. К врачу обращаются только тогда, когда выпячивание достигло больших размеров или возникли осложнения. Грыжевое образование может возникнуть в любом возрасте, даже у новорожденного ребенка (пупочная грыжа). Согласно ВОЗ, у мужчин это заболевание встречается в 2 раза чаще, чем у женщин.
Почему возникает грыжа
Выходу органа из своей полости могут способствовать разные факторы. Основной причиной является ослабление ткани брюшной стенки. Это может быть связано с наследственным фактором, возрастом, образом жизни.
К другим причинам формирования грыжевого образования относят:
- травмы живота;
- лишний вес;
- операции на брюшной стенке;
- чрезмерная физическая нагрузка, которая приводит к частому повышению брюшного давления;
- сильный хронический кашель, а также постоянный плач (у ребенка);
- беременность;
- запоры;
- проблемы с мочеиспусканием.
Межпозвонковые грыжи часто поражают людей после 35 лет. Этому способствуют возрастные изменения костной ткани, ухудшение обмена веществ, неправильная осанка и заболевания позвоночника.
Признаки грыжи: когда нужно обратиться к врачу
В большинстве случаев выпячивание обнаруживается случайно, так как небольшие образования протекают бессимптомно или со слабой симптоматикой. Иногда человек может ощущать дискомфорт в период активности, потягивание или чувство набухания в паховой и/или брюшной области. Главным признаком болезни являются ощутимые небольшие уплотнения под кожей.
Как выглядит грыжа
На вид это плотные образования чаще круглой формы. Они могут менять размер в зависимости от положения тела. В вертикальном положении, а также при чихании, кашле они увеличиваются, а уменьшаются или полностью исчезают в состоянии лежа.
Если вы обнаружили у себя такое образование обязательно нужно посетить врача-хирурга для уточнения диагноза.
Виды грыж: где они могут возникать
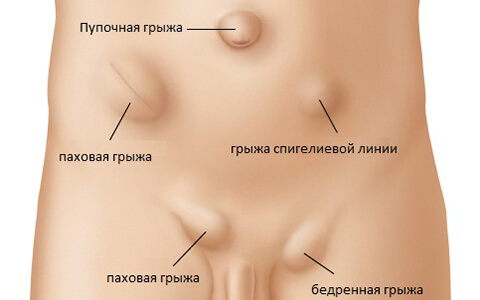
Все грыжевые образования делятся на 2 большие группы:
- Наружные – составляют более 70% от всех выявленных хирургических патологий. Они легко диагностируются, так их можно увидеть и прощупать при пальпации. Это бедренные, паховые, пупочные, седалищные и послеоперационные грыжи.
- Внутренние – не выходят за пределы определенной полости. Встречаются реже. Сюда относят внутрибрюшные и пояснично-реберные образования, грыжи пищевода.
Рассмотрим, где возникают наиболее распространенные наружные виды.
- Бедренные образования выходят через бедренный канал. Женщины более подвержены этой патологии из-за более крупного строения таза. Этот вид грыж трудно обнаружить самостоятельно.
- Паховые грыжи считаются мужской патологией, так как у женщин встречаются достаточно редко. Выпячивание происходит в полость пахового канала, иногда может спускаться в мошонку.
- Пупочные выпячивания могут иметь врожденный или приобретенный характер. Врожденные патологии обнаруживаются сразу при рождении или образуются у детей первого года жизни. Приобретенные часто встречаются у женщин, так как во время беременности происходит растяжение пупочного кольца.
- Эпигастральные или грыжи белой срединной линии живота. Образовываться могут в области пупка, над или под ним. Подвержены мужчины после 25 лет и женщины после 40 лет.
Также возможно возникновение межпозвонковых грыж шейного или поясничного отделов позвоночника. Выявляют такие образования чаще у мужчин и у пожилых людей.
Как определить грыжу у ребенка
У новорожденных детей самой распространенной патологией является пупочная грыжа. Чаще всего ее обнаруживают в роддоме.
К типичным симптомам наличия грыжи у ребенка относятся:
- при плаче или крике возле пупка возникает выпячивание, которое легко вправляется обратно;
- если грыжа большого размера, то образование будет наблюдаться даже в покое;
- при прощупывании чувствуется твердое круглое уплотнение под кожей;
- запоры, так как из-за грыжи может возникнуть кишечная непроходимость;
- частый плач, отказ от еды.
Если у ребенка обнаружились такие признаки, то нужно обратиться к детскому хирургу. Часто у маленьких детей выпячивание исчезает самостоятельно, но чтобы избежать осложнений важно медицинское наблюдение. Также встречаются у детей паховые выпячивания и грыжи срединной линии живота.
Диагностика патологии
При подозрении на грыжевое образование нужно записаться на прием к хирургу или неврологу (при болях в позвоночнике). Важным методом обнаружения патологии является тщательный осмотр, который включает пальпацию (прощупывание пальцами), простукивание и проверку симптома кашлевого толчка.
Для уточнения размера и локализации грыжи могут назначаться следующие исследования:
- рентгеноскопия;
- КТ брюшной полости;
- УЗИ;
В редких случаях возможно направление на диагностическую лапароскопию. Это малотравматичная и безопасная процедура, которая делается под обезболиванием с помощью лапароскопа.
Лечение
Единственный эффективный способ навсегда избавиться от грыжи – оперативное вмешательство. Ношение бандажа, вправление или зарядка могут давать лишь временное облегчение. Случаи самоизлечения наблюдались только в детском возрасте при некоторых видах грыж.
Оптимальным способом лечения является грыжесечение, которое может осуществляться через хирургический разрез (открытая операция) или через небольшие проколы (лапароскопия).
Если есть противопоказания к хирургическому вмешательству, то рекомендуется соблюдение диеты, ношение поддерживающего бандажа и нормализация стула. Эти методы не избавят от грыжи, но они помогут избежать осложнений и замедлить развитие заболевания.
Возможные осложнения
Грыжа является прогрессирующей хирургической патологией. При увеличении образования возможны следующие состояния:
- Выпадение или сильной выпячивание органов в другие полости может приводить к их перекручиванию и ущемлению. Это очень опасное состояние, которое сопровождается резкой болью, тошнотой и интоксикацией организма.
- Невправимые образования с течением времени могут приводить к копростазу (застой каловых масс).
- Воспалительно-гнойные процессы в грыжевом мешке, которые затрагивают внутренности.
Это очень тяжелые состояния, которые требуют обязательной медицинской помощи. Если вовремя не обратиться к врачу, то возможна инвалидность.
Самым лучшим способом вовремя обнаружить патологию является внимательное отношение к своему здоровью и регулярные медицинские осмотры. Если грыжа уже возникла, то никакие мази, примочки и массажи не помогут от нее избавиться. Иногда она может прятаться, но это временное явление. В любом случае необходима консультация специалиста.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

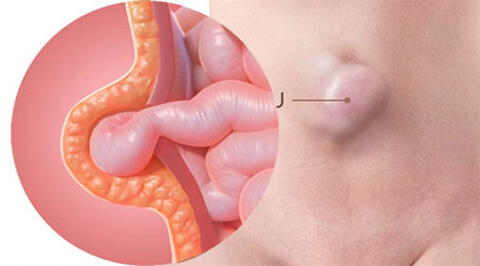
Врожденная паховая грыжа – это выпячивание близлежащих элементов внутренних органов в область пахового канала, что является аномалией с рождения. Наиболее часто в паховый мешочек могут попасть кишечная петелька и часть сальника, реже – яичко, округлая маточная связка, участок мочевого пузыря и пр. Такая патология может встречаться самостоятельно, либо в сочетании с другими аномалиями. Например, с такими дефектами, как гидроцеле или патология семенного канатика.
Код по МКБ 10
- K00-K93 Заболевания пищеварительных органов.
- K40-K46 Грыжи.
- K40 Паховая грыжа.
- K40.0 Двухсторонние паховые грыжи с явлениями непроходимости.
- K40.1 Двухсторонние паховые грыжи с гангренозным осложнением.
- K40.2 Двухсторонние паховые грыжи неосложненные.
- K40.3 Односторонние, либо недиагностированные паховые грыжи с явлениями непроходимости.
- K40.4 Односторонние, либо недиагностированные паховые грыжи с гангренозным осложнением.
- K40.9 Односторонние, либо недиагностированные паховые грыжи без осложнений.
Причины врожденной паховой грыжи и патогенез
Врожденная паховая грыжа формируется, благодаря существованию внутри человеческого организма пахового канала. Канал берет свое начало в середине брюшной полости, проходит внутри по передней стенке брюшного пресса, далее располагаясь внутрь и книзу, образуя отверстие чуть повыше мошонки в мужском организме, либо выше половых губ в женском организме.
Такое отверстие считается патологией. Паховый канал сформирован из мышц и связок. При нормальных обстоятельствах через него проходит мужской семенной канатик, либо женская круглая маточная связка. Однако в некоторых случаях через этот канал может выходить грыжевой мешочек. Что этому способствует:
- врожденная слабость брюшной стенки;
- незаращение тканей после того, как яичко опустится в мошонку.
Как известно, врожденная паховая грыжа у мальчиков обнаруживается приблизительно в 20 раз чаще, чем у девочек. Это объясняется особенностями анатомии мужского организма. При этом процент появления патологии у недоношенных деток гораздо выше.
Во-первых, большое значение в развитии грыжи имеет влагалищный брюшинный отросток, который можно представить как некий бугорок пристеночного участка брюшины (слепой мешок). Этот отросток вместе с яичком должен проследовать в мошонку, причем все эти действия имеют место ещё во время роста плода в утробе матери. Перечисленные процессы во многом зависят от гормональных изменений в организме, и если возникают какие-либо расстройства, то может наблюдаться незаращение влагалищного отростка и задержка яичка в области пахового канала. Вследствие этого у ребенка образуется грыжа, и одновременно с нею, как правило, возникает гидроцеле, либо кистозное образование семенного канатика.

[1], [2], [3], [4], [5], [6]
Симптомы врожденной паховой грыжи
Первые признаки грыжи появляются у детей непосредственно после рождения. При этом основное, на что можно обратить внимание при осмотре ребенка – это непонятный выпяченный бугорок в области паха, что выглядит как продолговатая припухлость, проходящая вдоль пахового канала. Грыжа обладает мягкой и эластичной консистенцией, безболезненна и практически не доставляет малышу дискомфортных ощущений.
Однако тогда, когда ребенок принимает вертикальное положение, либо натуживается, смеётся, плачет – паховая грыжа становится намного более заметной.
У девочки выпячивание может иметь вид односторонней или двухсторонней отечности на больших половых губах.
Ущемление паховой грыжи может выявить себя следующими симптомами:
- становится сложно прощупать грыжу (ребенок плачет и кричит);
- грыжа не поддается самостоятельному вправлению;
- у ребенка появляется тошнота (срыгивает), потом рвота, повышенное газообразование и запор.
Объектом ущемления у мальчиков обычно становится петля кишечника, а у девочек – придаток.
Последствия
Осложнения врожденной паховой грыжи могут наблюдаться следующие:
- ущемление – наиболее распространенное последствие, которое можно устранить только хирургическим способом;
- некроз оказавшихся в ущемленном грыжевом мешке органов – кишечных петелек, участков сальника, придатка или трубы матки;
- перитонит – воспалительная реакция, затрагивающая всю брюшную полость (также может возникнуть в результате ущемления);
- острый приступ аппендицита – воспалительная реакция в аппендиксе, которая возникает вследствие сжатия сосудов червеобразного отростка паховым кольцом;
- симптоматическими последствиями паховой грыжи могут стать расстройства процесса пищеварения, нарушения работы кишечника, метеоризм и пр.
Наиболее грозным осложнением считается ущемление грыжи – такая ситуация требует срочной врачебной помощи, с госпитализацией в стационар и проведением неотложного хирургического вмешательства.

[7], [8], [9], [10]
Диагностика врожденной паховой грыжи
Диагностические процедуры при врожденной грыже начинаются с осмотра детского хирурга. Доктор оценит проблему снаружи, проведет пальпацию в разных положениях ребенка.
При пальпации определяется характер внутреннего состава грыжевого выпячивания:
- петля кишечника имеет упругую и эластичную консистенцию, а во время прощупывания может доноситься урчание;
- участок сальника более мягкий, дольчатой структуры;
- попавшие в грыжевой мешок яички напротив, наиболее плотные.
Доктор определяет возможность вправления грыжи при помощи пальца. При прослушивании зоны выпячивания, содержащей кишечную петлю, можно ощутить перистальтические движения.
Вид содержимого можно уточнить при помощи рентгена ЖКТ, а также ультрасонографии грыжи.
Инструментальная диагностика также может включать следующие виды исследований:
- ультразвуковое исследование мошонки, которое позволяет определить содержимое мешка (жидкость или участок кишечника). Дополнительно при помощи УЗИ можно отличить грыжу от гидроцеле;
- диафаноскопия – это процедура просвечивания мошонки – простой и доступный метод диагностики. Если содержимое мешка жидкое, то лучи проникают через него без проблем. Более плотная структура не пропустит лучи, и свет будет выглядеть блекло и неравномерно.
Помимо этого, прежде чем приступить к лечению, доктор назначит общие клинические анализы:
- анализ крови и мочи;
- биохимия крови;
- кровь на гепатит, СПИД, сифилис;
- анализ сворачиваемости крови.
Дифференциальная диагностика проводится в основном с гидроцеле или увеличением паховых лимфоузлов.
При гидроцеле наблюдается выраженное увеличение отекшей части мошонки. Кашлевой толчок не подтверждается. Мошонка увеличивается днем, а ночью (в период отдыха) её объемы нормализуются.
Увеличение лимфоузлов сопровождается их уплотнением, одновременно повышается температура. Над пораженными лимфатическими узлами кожа краснеет, становится горячей на ощупь.

[11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
Лечение врожденной паховой грыжи
Врач при осмотре обязательно должен принять решение о том, проводить ли лечение грыжи у ребенка сразу, либо отложить на несколько лет. Оптимально операция должна проводиться в возрасте от 6 до 8 месяцев, либо после 5 лет.
Лечение грыжи является обязательным, так как самостоятельно данное заболевание не проходит. Именно поэтому консервативное и народное лечение грыжи считается бессмысленной тратой времени и средств – единственным радикальным средством избавления от патологии является оперативное вмешательство.
Еще столетие назад доктора с уверенностью заявили о том, что нашли консервативный способ лечения грыжи паха. Они предоставили специально разработанные лекарственные средства, которые предполагалось вводить в грыжевой мешочек, что вызывало спадание его стенок и рубцевание. Такой метод был непрост в применении, достаточно дорог и длителен. Однако впоследствии врачи вынуждены были отказаться от данной процедуры, так как были обнаружены многочисленные побочные эффекты такого консервативного способа:
- развитие воспаления после инъекции;
- появление рубцовых изменений также и в семенном канатике;
- возможность одновременного повреждения ближайших сосудов.
После ряда неудачных попыток специалисты были вынуждены признаться, что единственной успешной процедурой по устранению паховой грыжи сможет стать только операция.
Единственным способом консервативной терапии, который применяют и поныне, считается использование бандажа.
Показаниями к ношению бандажа служат:
- невозможность осуществления операции в данное время;
- повторное появление грыжи после операции;
- наличие противопоказаний к операции (например, плохая сворачиваемость крови).
Бандаж не вылечивает грыжу радикально, а только служит профилактикой её дальнейшего роста и ущемления.
Операция при врожденной паховой грыже у ребенка чаще всего проводится таким способом:
- проводится общая анестезия;
- проводится разрез в паху на участке пахового кольца, где опускается грыжевой мешочек;
- врач проводит отделение мешочка и яичка, так как они, в основном, как бы приклеены друг к другу;
- далее хирург делает надрез в грыжевом мешочке и обследует его, убеждаясь, что он пуст;
- после этого мешочек отсекают, выходящая его часть перевязывается;
- врач ушивает рану – операция подошла к концу.
Если нет никаких индивидуальных сложностей, то операция длится недолго – около получаса.
Операция в детском возрасте имеет свои особенности, которые хирург всегда учитывает:
- детское паховое кольцо, как правило, ещё не полностью сформировано, поэтому с годами оно может уменьшаться в диаметре. По этой причине у ребенка доктор только отсекает мешочек, не проводя процедуру укрепления пахового кольца. В связи с этим операция проходит быстрее и легче;
- операция в детском возрасте всегда делается под общей анестезией;
- у ребенка операцию можно проводить, сделав совсем небольшой разрез – не более 10-15 мм;
- у девочек операция проводится ещё проще. Как правило, она занимает всего до 15 минут.
Профилактика
Обозначить какие-либо профилактические мероприятия для предотвращения врожденных паховых грыж достаточно сложно, так как достоверно неизвестно, что именно и в какой момент внутриутробного развития вызывает ослабление соединительной ткани. Более того, примерно в 18% случаев врожденная грыжа обусловлена генетической предрасположенностью, то есть, семейной наследственностью.
Женщине в период беременности рекомендуется полноценно питаться, избегать употребления каких-либо медикаментов без рекомендации врача, исключить все вредные привычки, способные негативно повлиять на здоровое развитие плода (алкоголь, курение, наркотики). Рекомендуется больше гулять на свежем воздухе, употреблять больше овощей и фруктов, не переутомляться и не нервничать.
Прогноз
Послеоперационный период ребенок проводит в стационаре под контролем хирурга. Доктор ежедневно осматривает и перевязывает рану.
Как правило, в снятии швов нет необходимости: детям обычно накладываются саморассасывающие косметические швы, которые в большинстве случаев совсем не оставляют рубцов.
Полностью ребенок восстанавливается через 3-6 месяцев после оперативного вмешательства.
Необходимо понимать, что врожденная паховая грыжа не может исчезнуть сама по себе. Появление грыжи происходит из-за влагалищного брюшинного отростка, который не зарастает и не превращается в тяж. Без операции он никуда не пропадет самостоятельно и не рассосется.

[21], [22], [23], [24]
Болевое ощущение является первым сигналом о наличии патологического очага в нашем организме. Болевой приступ появлялся у каждого человека и он был спровоцирован разными причинами.
Болевой симптом бывает различной интенсивности, продолжительности, локализации, боль может проходить самостоятельно или продолжаться постоянно на фоне хронического заболевания или травмы. Так или иначе, мы стараемся купировать эти неприятные симптомы, забывая о причине, которая их вызвала, особенно это касается болей в области живота и спины. Заглушая эти неприятные ощущения, патологические процессы, которые их вызывают, не проходят, а продолжаются развиваться и усугубляться дальше, нарушая работу внутренних органов и систем. По этой причине лечение должны проводить специалисты, проверенными методами.
Какие причины могут вызывать резкие, тянущие, сильные боли в пояснице слева? Подобные симптомы могут быть спровоцированы рядом патологических факторов и причин. В зависимости от пола и возраста причины, вызывающие болевой приступ, могут быть разными. Для начала разберем общие факторы, которые характерны как для мужского, так и для женского пола.

Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Существует множество факторов риска и патологий, которые каждый день воздействуют на наш организм. Часть из них не влияет на нас, другая часть, наоборот, ослабляет наше тело и здоровье. Разрушение происходит не сразу, а постепенно, с течением времени, но когда возникает слабость иммунной системы, организм дает сбой именно в том месте, которое было больше подвержено вредному воздействию. Среди тех причин, которые могут формировать боль в пояснице слева, выделяют:
- Наиболее частое заболевание спины, которое возникает в зрелом периоде жизни, это радикулит. Боль в пояснице слева обусловлена воспалительными изменениями, которые локализуются именно в левой области позвонков. При значительных поражениях она будет по характеру сильная, острая и часто отдает в ниже лежащие органы и ткани.
- Также можно заподозрить грыжевое выпячивание межпозвоночного диска в левую область от позвоночника. Болевой приступ возникает при любом повороте спины, а в зависимости от локализации, она часто отдает в область живота, груди, плечевого пояса и пояс нижних конечностей. По характеру она сильная, острая и временно купируется приемом сильных обезболивающих препаратов.
- К общим причинам можно отнести туберкулез позвоночного столба. Встречается редко, но может вызывать боль в левом боку сзади. При любой локализации болевой приступ одинаково распространяется ниже и выше по позвоночному столбу, что приковывает пациента к постели.
- Не исключают и межреберные невралгии. Такая боль в левом боку со стороны спины будет иметь тянущий характер, а возникает при резком движении. Усиливается при вдохе, при пальпации грудной клетки, усиливаясь в области патологического очага.
- Боль в спине слева может быть признаком остеохондроза.
- Часто боль в левом боку сзади может указывать на защемление седалищного нерва (ишиас). Помимо болевого симптома, наблюдается чувство онемения ноги с пораженной стороны, покалывание кончиков пальцев и кожи выше ступни. Болезненность будет в области ягодиц, выше и ниже от них, может передаваться на левую половину живота.
- Заболевание почки. Боль может мигрировать выше и ниже почки, но чаще всего проводится по направлению к половым органам. В области половых органов может возникнуть чувство жжения, рези и покалывания, особенно при мочеиспускании. Помимо прочего, может измениться цвет мочи.
- Болит поясница с левой стороны при формировании опухолевых образований.
- Поражение сердечно-сосудистой системы. Чаще всего при таком грозном заболевании, как инфаркт миокарда боль будет не только загрудинной, но она может проводиться в левую половину тела, выше и ниже груди.
- Боль в пояснице слева может возникать при нарушении моторики левой половины кишечника. Она может быть только в области спины, а может болеть и область живота, проводится выше и ниже от него.
- Воспаление поджелудочной железы.
Описанные симптомы возникают одинаково часто как у мужчин, так и у женщин практически в любых возрастных категориях. Но какие заболевания могут вызывать боль в спине слева только у лиц определенного пола?

Мужской организм имеет значительно меньше специфических причин и патологий, которые способны вызывать болевой приступ в левой половине спины. К таким причинам относят:
- Мочекаменную болезнь. Именно эта патология мочеполовой системы часто вызывает боль в спине у мужчин. При данной патологии боль намного сильнее выражена и интенсивна, это объясняется тем, что мочеточники и мочеиспускательный канал у мужчин значительно длиннее и уже.
- Патологию предстательной железы, которая находится на ее левом полюсе.

Специфических причин, которые могут спровоцировать боль в левой части поясницы только у женского пола, больше. Среди них выделяют:
- Вынашивание плода. Особенно часто боль в пояснице при беременности слева возникает на поздних этапах. Она обусловлена постоянным физическим перенапряжением организма, вследствие быстрого набора веса. А мигрировать в левую часть спины она будет при нарушении осанки тела и перенапряжением пояснично-подвздошной мышцы.
- Воспаление маточных придатков слева способно вызывать болевые приступы как внизу живота, так и только в левой половине.
- Воспаление левого яичника. Кроме болевых приступов характерно снижение артериального давления, бледность кожных покровов, увеличение частоты сердечных сокращений.
- Воспалительные процессы в маточной трубе. Усиливаются боли в пояснице во время месячных. Как и любое воспаление женских половых органов, процесс может сопровождаться патологическими выделениями и жжением в области влагалища.
- Внематочную беременность. Болевой приступ не так выражен, но возникает дискомфорт при движении выше и ниже центральной части живота.
К отдельным специфическим симптомам можно добавить нарушение менструальной функции, возникновение патологических выделений, жжения в области влагалища, спазм мускулатуры внизу живота, над лонным сочленением.
В любом случае при обнаружении подобной симптоматики необходимо немедленно обратиться к специалисту. Женщинам чаще всего рекомендовано пройти проверку у гинеколога, а мужчинам у уролога.
Для установки точной причины появления болевого приступа необходимо пройти комплексное обследование. Оно должно заключаться в проверке опорно-двигательных структур, мышечных тканей, суставов, половой системы, помимо этого, необходима консультация у конкретных специалистов. Для быстрого и информативного обследования назначают:
- Рентгенографию костей позвоночника и таза.
- Ультразвуковую диагностику органов брюшной полости на предмет патологии и новообразований.
- Магнитно-резонансную томографию и компьютерную томографию.
- Стандартные анализы крови, мочи и кала.
Только после проверки всех структур организма, можно точно установить причину возникновения данной патологии и начать комплексное и эффективное лечение.
Деформирующий артроз голеностопного сустава: симптомы и лечение

Деформирующий артроз голеностопного сустава (ДАГ) является хронической формой заболевания, основной причиной которого считается изменения в суставном хряще.
Стоит отметить, что данное заболевание встречается достаточно часто, особенно у спортсменов и людей, испытывающих серьезную физическую нагрузку. Также ДАГ часто наблюдается у людей с избыточным весом.
Голеностопный сустав практически всегда находится в движении и регулярно находится под влиянием нагрузок. Процесс разрушения суставного хряща опасен тем, что на ранних этапах он не имеет клинических симптомов. Так человек даже не подозревает, что у него развивается достаточно серьезное заболевание. Как показывает практика, в большинстве случаев болезнь диагностируется в пожилом возрасте.
Процесс деформации голеностопного сустава может прогрессировать под разными факторами. Сам хрящевой сустав не имеет нервных окончаний и кровеносных сосудов, что и является главной причиной безболезненного протекания разрушения.
В процессе разрушения хрящ становится достаточно рыхлым и от него отделяются небольшие кусочки, которые плавают в суставной щели и проникают между трущимися поверхностями сустава. В результате мелкие части стирают синовиальное покрытие суставной капсулы и хрящевую ткань.
Все это приводит к болезненному воспалению суставной оболочки. Данная цепочка процессов приводит к еще больше разрушению хряща.

Чтобы не допустить развития такого заболевания как ДАГ, важно знать причины его появления. Один из самых распространенных факторов, которые провоцируют деформирующий артроз голеностопа – это повышенная нагрузка на стопу и на ноги в целом.
Как было сказано ранее, именно спортсмены часто подвержены ДАГ. Также заболевание может возникать у женщин, которые часто носят каблуки и не дают конечностям отдыха. Усугубляет положение регулярное переохлаждение ног.
Избыточный вес – еще одна существенная причина развития деформации. Поэтому, стоит внимательно следить за своим образом жизни и питанием. Стоит отметить, что патологические изменения могут исходить из самого хряща, а не из-за большой нагрузки. А вот причиной такого изменения врачи часто называют нарушение обмена белков в составе ткани.
Деформирующий артроз голеностопного сустава может начать свое развитие после внутрисуставного перелома, частичного разрыва капсул или кровоизлияния в сустав.
Спровоцировать заболевание могут и другие сопутствующие заболевания, к примеру, сахарный диабет или артроз другой части тела. В некоторых случаях деформирующий артроз голеностопного сустава может передаваться по наследству.
Если у родителей есть склонность к данной болезни, то крайне важно знать о правилах профилактики, о них мы расскажем немного ниже.
Деформирующий артроз голеностопного сустава имеет три степени развития, а именно:
- Заболевание первой стадии не сильно сказывается на трудоспособности и состоянии человека. Болевые синдромы могут наблюдаться после отдыха или по утрам. Скованность в суставах проходит достаточно быстро, после начала движения. При резких движениях сустав может издавать характерный хруст. Заболевание проявляется только при длительной и регулярной физической нагрузке. При небольших нагрузках боль полностью отсутствует. Как показывает практика, на данной стадии заболевания пациенты крайне редко обращаться за помощью.
- Болезнь во второй степени характеризуется более выраженными болевыми синдромами. В некоторых случаях она может перерастать в острую форму. Хруст появляется даже при минимальной нагрузке и движениях. Наблюдается некоторые ограничения в подвижности сустава, но трудоспособность еще сохраняется. Деформирующий артроз голеностопного сустава 2 степени характеризуется постоянной общей усталостью и ощущением дискомфорта. На второй стадии уже происходят значительные разрушения, поэтому, поход к врачу является обязательной мерой. Артроз не позволяет выполнять некоторые виды физических работ и доставляет массу дискомфорта.
- Заболевание третьей степени считается самым тяжелым и запущенным. На этой стадии наблюдается деформация сустава, воспалительные процессы, ограничение движений, потеря трудоспособности, резкая боль и явная чувствительность сустава к переменам погоды. Если вовремя не обратиться к врачу, то избежать страшных последствий будет практически невозможно.
Разная степень деформирующего артроза голеностопного сустава отличается своими симптомами. Но можно выделить основные, подходящие для всех. Среди них:
После поднятия с кровати или кресла боль длиться небольшой промежуток времени. После нескольких минут движения она проходит, особенно при первой стадии артроза. Если вы заметили подобную тенденцию, то лучше сразу же обратиться к врачу за профессиональной помощью.

Диагностировать деформирующий артроз голеностопа может только врач. Для этого чаще всего назначают проведение МРТ голеностопа. Во время осмотра специалист определяет степень развития и глубину проблемы. После этого назначаются методы лечения.
Стоит отметить, что лечение представляет собой целый комплекс действий, которые на протяжении достаточного длительного времени ведут борьбу с причинами появления болезни. Первым делом врачи рекомендуют полностью избавить от тяжелых физических нагрузок и свести к минимуму движения.
Хорошее действие оказывает специальная лечебная физкультура, массаж и физиотерапия. В большинстве случаев назначается медикаментозное лечение. Лекарства помогают снять болевые синдромы и воспаление. При запущенных стадиях применяется 
внутрисуставное введение кортикостероидов.
На сегодняшний день для лечения деформирующего артроза голеностопного сустава часто применяется лазерная терапия. Лазерное лечение является одним из самых эффективных, особенно на начальных стадиях развития болезни.
Чтобы организм полностью восстановился, важно позаботиться о правильном питании и пищевых добавках. К полезным продуктам относят хаш, желе и холодец. Также при артрозе рекомендуется употреблять пищу богатую кальцием, а также витамины группы В.

Последствия деформирующего артроза голеностопного сустава могут быть весьма неприятными. Данное заболевание может стать причиной частичного или полного обездвиживания. Если вовремя не обратиться к врачу, то повышается риск потери трудоспособности.
Есть несколько рекомендаций, которые помогут избежать появления и прогрессирования ДАГ. Первым делом стоит избегать травм суставов.
Следует носить обувь только на устойчивых каблуках, а при занятии спортом применять средства защиты. Также не использовать обувь со слишком твердой подошвой.
Обязательно необходимо следить за своим питанием, употреблять кальций и все витамины. Ввести в каждодневный рацион молочные продукты, овощи и фрукты. Следует отказаться от очень соленой и острой пищи.
Если работа связана с постоянными нагрузками, то следует большое отдыхать и стараться регулярно проводить специальную гимнастику.
Необходимо лечить любые нарушения, связанные с сосудистыми заболеваниями и эндокринной системой. Также нужно регулярно проходить осмотры у врачей, чтобы избежать неприятных сюрпризов.
Читайте также:


