Хирургическая операция по восстановлению суставов
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
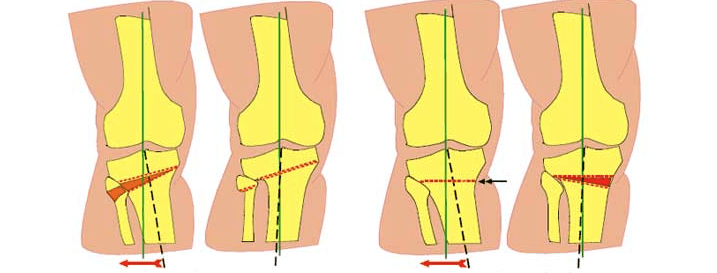
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
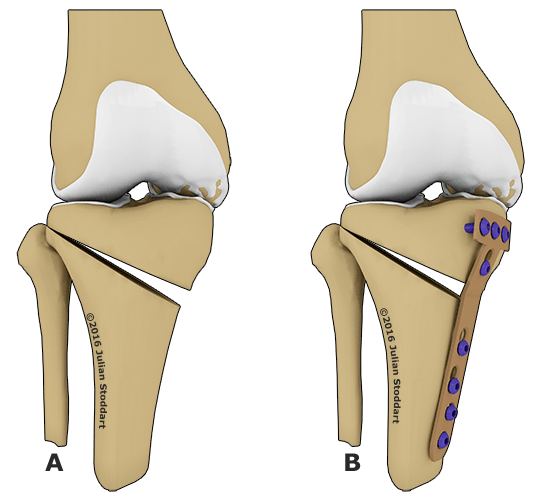
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.

Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ревматоидный артрит;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
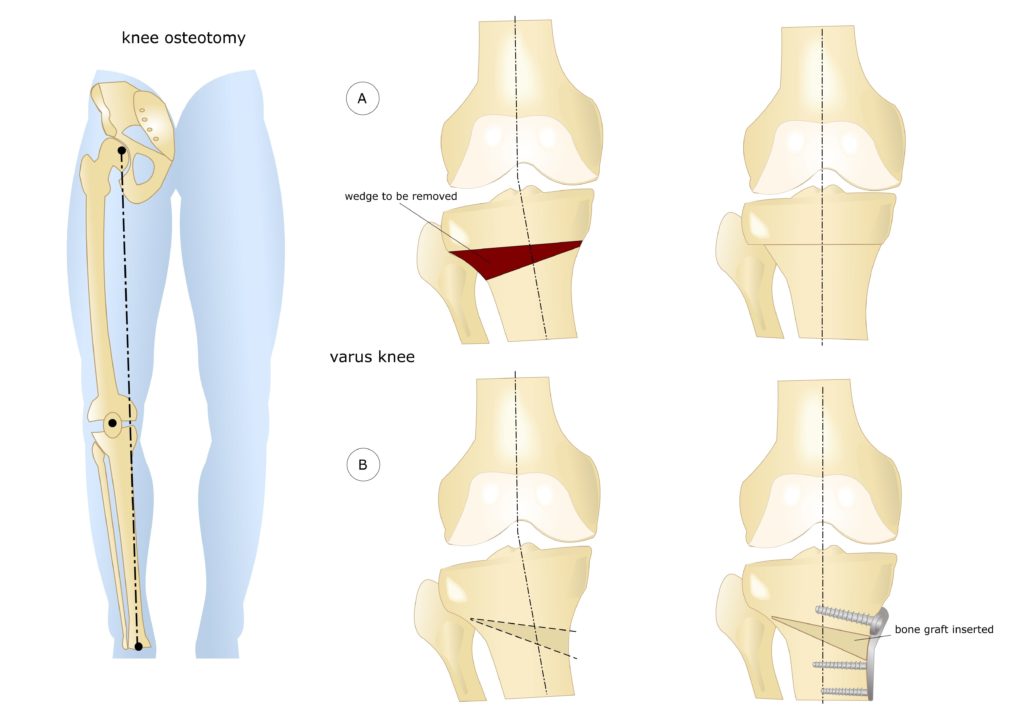
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус.
- Лечебная физкультура. Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
- Москва: от 7 до 22 тысяч рублей.
- Санкт-Петербург: от 10 до 23 тысяч рублей.
- Средняя цена по России — 15 тысяч рублей.
Информацию о ценах необходимо уточнять в конкретной клинике.
Основная цель лечения всех видов поражения суставов – максимально возможное сохранение их функций, уменьшение болевых ощущений и других неудобств для больного. К сожалению, далеко не всегда удается при этом обойтись только консервативными методами.
Всю хирургию суставов условно делят на две основные группы: малую и большую.
К малым вмешательствам относят пункцию полости сустава с диагностической и лечебной целью. Для диагностики полученную жидкость проверяют в лаборатории, от результатов зависит диагноз, а значит, и правильность лечения. Удаление же гноя, крови из синовиальной полости и непосредственное доставление к больному месту различных лекарственных препаратов позволяет облегчить состояние пациента.

Другой малоинвазивный метод – артроскопия, при этом через прокол вводят специальные оптические приборы, можно осмотреть состояние хрящей, менисков. Последнее время с помощью этого метода все чаще проводят и весьма серьезные хирургические манипуляции типа пластики связок, удаления менисков или свободных тел в полости ( суставных мышей ).
Несмотря на развитие техники, хирургические вмешательства со вскрытием полости сустава (артротомия) все еще широко распространены и востребованы. Виды операций зависят от причин, вызвавших заболевание.
Корригирующие операции при деформации суставов
Деформации суставов могут быть обусловлены изменениями в них самих или окружающих тканях (костях, связках).
В таких случаях применяют:
Операции, приводящие к ограничению движения в суставе.
Чаще всего проводятся при параличах мышц конечностей, когда, например, стопа свисает и доставляет неудобства. К ним относится артрориз – создание специального ограничителя-распорки.
Здесь удаляются синовиальные оболочки, разъеденные дистрофическим процессом ( артроз ) или разрушенные при инфекционном воспалении (артрит). Может быть полноценной операцией, когда удаляют некротизированные (омертвевшие) ткани, костные обломки и секвестры. После этого вставляют специальный дренаж и очищают полость.
Кроме того, резекция обязательно присутствует как первый этап при создании артродеза, при проведении артропластики и подготовка к эндопротезированию.
Создание условий для полного срастания концов кости, образующих сустав, то есть, его полной ликвидации. После удаления всех суставных поверхностей до образования плотной костной мозоли накладывают гипс. Для ускорения и получения более прочного соединения иногда вставляют специальные штифты или закрепляют собственным костным трансплантатом, например, из гребня подвздошной кости. Результатом становится анкилоз – полная неподвижность в данном суставе.
При проведении этой операции сустав остается подвижным, исчезает болезненность в нем. Артропластику можно проводить, даже если произошло самопроизвольное заращение сустава. При этом кости отделяют друг от друга и между их концами укладывают специальную прокладку. В частности, при вмешательстве на коленном суставе используют участок широкой фасции бедра. В ортопедии эту операцию проводят как альтернативу эндопротезированию.
Эндопротезирование суставов

Наиболее радикальный метод хирургии суставов, когда не выполняющий своей функции, причиняющий лишь страдания сустав удаляется, и на его место вставляется трансплантат из специальных сплавов, не раздражающих ткани человека.
Для большей эффективности сейчас преимущественно проводят имплантацию двухполюсных моделей, то есть заменяется не только одна пораженная поверхность, но и вся суставная сумка. Сам искусственный сустав либо прочно фиксируется механически (забиванием в кость), либо крепится костным цементом. После этой операции все функции, доступные для этого сустава полностью восстанавливаются. Например, известный фигурист Алексей Ягудин после эндопротезирования тазобедренного сустава не только свободно ходит, но и катается на коньках.
Из этой статьи вы узнаете: при каких заболеваниях может потребоваться операция на коленном суставе. Как проводят разные типы операций, подготовка и реабилитация.

Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Операции на суставе колена показаны при заболеваниях, которые сопровождаются его деформацией. Хирургическое вмешательство назначают, когда консервативные методы неэффективны.
Оперативное лечение успешно применяется в таких ситуациях, как:
- артроз 3–4 стадии;
- артрит на этапе деформации сустава;
- гнойный артрит;
- травмы: разрыв связок: собственной связки надколенника, крестообразных связок, повреждение мениска, раздробление сустава, перелом надколенника и др.;
- привычный вывих сустава;
- киста Бейкера (новообразование, заполненное жидкостью, на задней поверхности коленного сустава);
- синовит (воспаление синовиальной оболочки сустава);
- липоартрит (патология жировой прослойки, окружающей коленный сустав).

Коленный сустав (вид сзади). Нажмите на фото для увеличения
Пять вариантов оперативного вмешательства:
Реабилитация после операции длится от нескольких недель до нескольких месяцев в зависимости от типа вмешательства и общего состояния пациента. Например, после восстановления целостности связок коленного сустава реабилитация длится 3–4 недели. После артропластики и эндопротезирования сустава восстановление занимает 3–6 месяцев. Обычно функционирование колена полностью возобновляется.
В реабилитационном периоде рекомендуется снизить нагрузку на сустав. Для восстановления его функций показана физиотерапия, лечебная гимнастика.
- назначает лечащий врач – травматолог-ортопед, ревматолог, спортивный врач;
- проводит хирург-артролог – врач, который специализируется на лечении суставов.
В восстановительном периоде подключаются реабилитолог, физиотерапевт.
Все операции на суставах проводятся в основном под эпидуральной анестезией (лекарство вводят в эпидуральное пространство (между стенкой позвоночного канала и твердой мозговой оболочкой позвоночника), иногда под общим наркозом. Если используется общий наркоз, пациент во время операции находится без сознания и ничего не чувствует. При эпидуральной анестезии пациент остается в сознании, но не чувствует нижнюю половину тела.
Вмешательства на околосуставных тканях возможны и под местной анестезией.

Проведение эпидуральной анестезии в промежутке между 3 и 4 поясничными позвонками (L3–L4)
Показания к проведению операции на колене
Хирургическое вмешательство требуется при ряде заболеваний:
- Артроз на 3 стадии. При данной патологии хрящевая ткань полностью разрушена, что приводит к образованию массивных остеофитов (костных наростов), а также к деформациям костных концов сустава. Это сильно сказывается на функционировании колена. Консервативное лечение уже не поможет.
- Артрит на тяжелой стадии – воспалительный процесс приводит к деформациям и контрактурам (ограничениям подвижности) в суставе. Также вследствие воспаления возможны фиброзно-анкилозные изменения – сращения концов сустава, приводящие к неподвижности.
- Септические формы артрита – при таком заболевании в суставе вследствие воспалительного процесса накапливается гной. Его можно вычистить с помощью операции.
- Разрыв крестообразных связок. Для нормального функционирования колена нужно их сшивание или пластика (пластика – это восстановление целостности связки с помощью собственных тканей (сухожилие связки надколенника и др.) или искусственных материалов).
- Разрыв собственной связки надколенника – возникает на последней стадии тендинита (воспаления связки, развивающегося на фоне повышенных нагрузок на сустав).
- Суставная мышь – патология, при которой внутри сустава свободно перемещается фрагмент костной ткани, который откололся при травме. От него можно избавиться только хирургическим путем.
- Повреждение мениска. В зависимости от тяжести травмы, мениск можно зашить либо же удалить частично или полностью.
- Привычный вывих надколенника – нужна операция для фиксации колена в нормальном положении.
- Перелом надколенника, особенно открытый или со смещением.
- Закрытое раздробление сустава.
- Синовит – при воспалении синовиальной сумки (которое иногда возникает как самостоятельное заболевание, а иногда – на фоне артрита) может потребоваться ее удаление.
- Киста Бейкера – слизистая межсухожильная сумка, заполненная жидкостью, которая расположена на внутренней поверхности коленного сустава. От нее можно избавиться, только удалив методами хирургии.
- Липоартрит (болезнь Гоффа) – заболевание, при котором жировая ткань в области крыловидных складок тел Гоффа коленного сустава хронически воспалена.

Патологии коленного сустава: 1 – артрозо-артрит; 2 – перелом надколенника; 3 – разрыв крестообразной связки; 4 – киста Бейкера
Подготовка к операции
Специальной подготовки в большинстве случаев не требуется. Как и перед любыми другими операциями, нужно:
- сделать кардиограмму;
- сдать анализы крови: общий, на группу крови и на инфекции;
- предупредить врача о принимаемых медикаментах;
- пройти аллергологические пробы на лекарства, которые будут применяться в ходе и после операции.
За 12 часов до хирургического лечения нельзя есть и пить.
Артроскопические операции в последние десятилетия потеснили классические открытые хирургические вмешательства. Они отличаются минимальной инвазивностью, низким риском осложнений, коротким сроком госпитализации. После артроскопии быстрее проходит реабилитация. К тому же, в ходе таких операций обеспечивается полноценный обзор суставной полости, что увеличивает их эффективность по сравнению с обычными открытыми хирургическими вмешательствами.
Артроскопические операции чаще всего проводятся на коленном и плечевом суставах, реже – на тазобедренном и голеностопном. Данная процедура может быть выполнена в качестве как диагностической так и лечебной.
Показания к артроскопии коленного сустава
В ходе артроскопической операции на колене может быть выполнено удаление или сшивание мениска, резекция воспаленной синовиальной оболочки, пластика крестообразных связок, удаление хондромных или жировых тел, восстановление дефектов гиалинового хряща.
Основные показания к хирургическому вмешательству:
- разрыв мениска;
- полный разрыв связок колена;
- вывих надколенника;
- некоторые воспалительные заболевания колена;
- дефекты гиалинового хряща;
- остеоартроз колена;
- болезнь Гоффа;
- боли неясного происхождения, возникающие в результате травм, хронических заболеваний, перенесенных в прошлом операций или инвазивных процедур.
Показания к артроскопии плечевого сустава
Артроскопические операции на плече чаще всего проводятся в случае привычного вывиха и нестабильности плечевого сустава, чаще всего это следствие травм.
- повреждение мышц вращательной манжеты;
- внутрисуставные тела;
- артроз;
- тендинит длинной головки бицепса;
- адгезивный капсулит.
Показания к артроскопии тазобедренного сустава
Операции такого рода на тазобедренном суставе применяются нечасто. Причиной тому малый объем суставной полости и недостаточный простор для манипуляций. Требуется тракция конечности, что может быть связано с риском осложнений.
Показания к проведению операции:
- наличие свободных внутрисуставных тел;
- разрывы ацетабулярной губы;
- трансхондральные переломы хряща;
- аваскулярный некроз головки бедренной кости;
- патология синовиальной оболочки;
- импиджмент-синдром;
- нестабильность тазобедренного сустава;
- воспалительные изменения сустава.
Показания к артроскопии голеностопного сустава
Артроскопические операции на голеностопном суставе чаще всего проводятся при артрозе, остеохондропатии таранной кости, импиджмент-синдроме и синовите.
Главным преимуществом малоинвазивных операций является короткий период реабилитации. Он в среднем в 2 раза меньше, чем при использовании открытых хирургических вмешательств. Многие артроскопические операции не требуют послеоперационной иммобилизации конечности. В этом случае не происходит выраженной атрофии мышц, не развиваются контрактуры, поэтому восстановление проходит ещё быстрее.
Ориентировочные сроки реабилитации пациента после артроскопии колена:
- через 1-3 дня человек может ходить;
- через 2-3 недели возвращается к профессиональной деятельности;
- через 1,5 месяца может приступить к спортивным тренировкам;
- через 3 месяца принимает участие в спортивных соревнованиях.
Главное средство реабилитации – это физические нагрузки. В начальные сроки после артроскопии выполняется только изометрическое сокращение мышц. Тренировки проводят, не вставая с постели. Их длительность короткая, но частота выполнения высокая.
Как можно раньше начинают разрабатывать сустав, дают нагрузку на оперированную конечность. Через 2-3 недели начинают тренировки в спортзале, бассейне, занятия на имитирующих тренажерах. В качестве вспомогательных средств реабилитации используют физиотерапию, механическую пассивную разработку суставов, массаж, электромиостимуляцию.
Крестообразные связки представляют собой тяжи из соединительной ткани, обладающие высокой прочностью. Они связывают между собой костные основания. Данные компоненты являются парной составляющей. Выделяют переднюю и заднюю связки.
Крестообразные связки представляют собой тяжи из соединительной ткани, обладающие высокой прочностью. Они связывают между собой костные основания. Данные компоненты являются парной составляющей. Выделяют переднюю и заднюю связки.
- Недорого прием травматолога-ортопеда, к.м.н. от 4000 рублей
- Срочно Быстрая запись на прием в день обращения
- Близко 12 минут от метро Фонвизинская и Улица Милашенкова
- Удобно Индивидуальный прием по предварительной записи
Механизмы и причины
Крестообразные связки представляют собой тяжи из соединительной ткани, обладающие высокой прочностью. Они связывают между собой костные основания. Данные компоненты являются парной составляющей. Выделяют переднюю и заднюю связки. Реализация повреждения осуществляется за счет воздействия нескольких факторов:
- Сильное сгибательное или разгибательное движение в конечности, приводящее к выраженному растяжению волокон соединительной ткани.
- Вращение ноги (ротационное движение) на фоне зафиксированной части конечности выше или ниже колена.
- Действие силы непосредственно на волокна соединительной ткани, которое реализуется при ушибе или падении.

Основным этиологическим фактором, приводящим к формированию повреждения, является травма. Она часто бывает у людей с высокой физической активностью, а также лиц, профессионально занимающихся спортом. Несколько реже патологический процесс формируется на фоне нормальных нагрузок на ногу без воздействия травмирующего фактора. Это бывает у людей с дегенеративными и дистрофическими процессами, а также при врожденном ослаблении компонентов соединительной ткани.
Показания
Проведение вмешательства назначает врач хирург травматолог-ортопед в определенных случаях:
- Полный разрыв соединительнотканной связки с нарушением ее анатомической формы и расхождением краев. Данное состояние является фактором, приводящим к нестабильности колена и выраженного нарушения его функционального состояния.
- Комбинированные изменения, при которых повреждаются другие составляющие колена (мениск, сухожилия мышц, костные основания).
- Изменения свойств соединительной ткани, которые не дают возможность провести полноценную консервативную безоперационную терапию связочного аппарата даже на фоне частичного разрыва без нарушения анатомической формы.
Определение медицинских показаний для проведения оперативных манипуляций врач выполняет на основании результатов объективного обследования, которое включает современные методики, дающие возможность визуализировать внутренние компоненты колена.
Цели операции
Основной целью хирургических манипуляций, выполняемых на связочном аппарате, является восстановление анатомической формы, укрепление и стабилизация колена, а также всех функций сустава. Эти цели достигаются за счет проведения нескольких основных манипуляций, осуществляемых врачом хирургом ортопедом-травматологом:
- Пластика измененных соединительнотканных волокон. Она включает сведение краев соединительнотканных волокон в области повреждения и последующее закрепление тканей за счет использования специальных швов.
- Удаление части волокон соединительной ткани или целой связки, оно выполняется при невозможности выполнения пластических манипуляций, что часто связано со значительными патологическими изменениями свойств соединительной ткани.
- Реконструкция с использованием имплантации связки, осуществляющаяся при помощи соединительной ткани, взятой из других областей организма пациента, или за счет использования искусственных материалов.
Данные манипуляции, обеспечивающие достижение основной лечебной цели, оказывают значительное влияние на цену лечения.
Разновидности вмешательств
Операция по восстановлению крестообразной связки коленного сустава проводится за счет использования двух основных методов, обеспечивающих доступ к внутренним структурам колена:
- Проведение объемного рассечения тканей, включая капсулу сустава, что дает возможность врачу хирургу через них проводить основные манипуляции, а также осуществлять визуальный контроль.
- Артроскопическая методика – визуальный контроль осуществляется за счет использований артроскопа, содержащего видеокамеру и введенного в полость сустава через минимальные разрезы. Через них также вводятся специальные манипуляторы. Ход операции врач хирург контролирует на экране монитора.

Артроскопия является современным методом, который применяется как для диагностики, так и для лечения различных изменений компонентов суставов.
Подготовка
Перед проведением операции обязательно назначаются подготовительные мероприятия, которые направлены на профилактику различных осложнений:
- Общеклинические исследования, включающие общий анализ крови, мочи, флюорографию грудной клетки, анализы на сифилис, ВИЧ СПИД.
- Коагулограмма – анализ, при помощи которого определяется состояние свертывающей системы крови (гемостаз).
- Исследования, направленные на определение показаний для проведения операции.
- Консервативная терапия, назначаемая при необходимости и включающая различные лекарственные средства.
Перед артроскопическими манипуляциями объем подготовительных мероприятий обычно меньше.
Послеоперационный период
Любое инвазивные манипуляции приводят к нарушению структуры мягких тканей различного объема, поэтому после его проведения требуется определенный период времени, необходимый для заживления тканей. После операции с широкими разрезами период восстановления длится дольше, около 7-10 дней, после артроскопии меньше – 3-5 дней.
Данный период времени пациент проводит в медицинском стационаре под наблюдением врача. Для ноги обеспечивается покой. При необходимости назначаются препараты для предотвращения кровотечения, развития бактериальной инфекции. Швы обрабатываются антисептиками. После регенерации тканей они снимаются.
Длительность данного периода и количество лекарственных препаратов оказывают существенное влияние на общую цену вмешательства.
Реабилитация
Формирование цены
Стоимость операции определяется совокупностью различных факторов, которые учитываются лечащим врачом хирургом во время первичного консультативного приема, к ним относятся:
- Объем диагностических мероприятий и виды исследований, которые необходимы для определения факторов, влияющих на необходимость операции.
- Объем различных манипуляций, выполняемых на связочном аппарате колена для его восстановления в функциональном отношении. Удаление любой составляющей с последующей реконструкцией и имплантацией является более дорогостоящим процессом, чем пластика.
- Локализация – если изменена передняя крестообразная связка коленного сустава, операция, цена могут быть проще и меньше.
- Техника доступа к составляющим – артроскопические манипуляции требуют специализированного технического оснащения и подготовки хирурга травматолога-ортопеда, поэтому оно является более дорогостоящим. Благодаря меньшей длительности подготовки и послеоперационного периода общая цена терапии может быть меньше, чем при открытой операции открытым.

На цену лечения влияет форма собственности и статус медучреждения. В частных клиниках она обычно выше, но их оснащение и квалификация персонала позволяют качественно выполнить все этапы лечения.
Читайте также:


