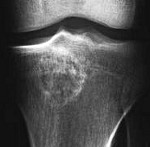
Хондробластома большеберцовой кости на мрт
Хондробластома (опухоль Кодмена) — это редко встречающееся опухолевое новообразование, формирующееся из клеток хрящевой ткани. Наиболее часто подобные опухоли образуются в области эпифизов большеберцовой, плечевой и бедренной костей. Несмотря на то что данная опухоль является доброкачественной и своей структурой напоминает зрелую хрящевую ткань, есть вероятность злокачественной трансформации хондробластов, формирующих ее.

Появление подобных новообразований на других костных элементах наблюдается лишь в единичных случаях. Чаще формирование такого доброкачественного новообразования наблюдается у пациентов от 10 до 25 лет. У представителей старших возрастных групп патология возникает крайне редко. При появлении признаков такого новообразования пациенту требуется комплексное обследование, на основе которого должно быть принято решение о необходимости хирургического устранения опухоли.
Причины возникновения патологии

Точные причины формирования хондробластом еще не установлены. Считается, что предпосылки для появления подобных опухолей закладываются еще в период внутриутробного развития. Таким образом на отдельном участке большеберцовой кости или других элементах имеется часть клеток, имеющих склонность к бесконтрольному размножению. Это приводит к тому, что в период бурного роста начинает формироваться и новообразование.
Кроме того, к предрасполагающим факторам появления подобной опухоли относят гормональные скачки, которые не являются редкостью в период полового созревания. Возможность влияния других внешних и внутренних факторов на процесс развития таких новообразований еще не установлена.
Характерные симптомы
Если подобное новообразование формируется в области эпифизов трубчатых костей, у пациентов может не наблюдаться каких-либо выраженных симптомов. Чаще характерной симптоматикой отличаются хондробластомы, появляющиеся на плечевой кости. Такие опухоли отличаются медленным ростом, поэтому в большинстве случаев выявляются случайно. Однако при достижении крупных размеров такие хрящевые пластины могут становиться причиной появления у пациента жалоб на:

- боли;
- частые отеки пораженной области;
- дискомфорт, появляющийся при физических нагрузках;
- появление косметического дефекта.
В редких случаях на фоне разрастания данной опухоли могут возникать проявления гипотрофии мышц, контрактура и хромота.
Особенности диагностики и лечения
Диагностикой заболевания должны заниматься ортопед и онколог. При проведении внешнего осмотра могут быть выявлены отечность и деформация.
В редких случаях при пальпации возникает болезненность. При выявлении новообразования сразу же назначается выполнение общего и биохимического анализов крови, а также рентгенографии.

- Рентген позволяет выявить не только расположение имеющейся опухоли, но и наличие у нее четких границ.
- Часто назначается проведение сцинтиграфии.
- Кроме того, нередко назначается проведение компьютерной томографии, позволяющей получить более подробное изображение опухоли.
- В случае подозрения о злокачественном перерождении хондробластомы часто назначается МРТ.
- Может потребоваться проведение биопсии. Данное инвазивное исследование предполагает забор тканей новообразования для их дальнейшего гистологического исследования. Биопсия проводится под местным наркозом.
Это доброкачественное новообразование следует дифференцировать от светлоклеточной хондросаркомы, эндохондромы, костной кисты, гистиоцитоза и остеосарком.

Если заболевание не сопровождается появлением характерной симптоматики, специфическое лечение не назначается, но пациенту следует проходить регулярные обследования для своевременного выявления усугубления течения патологии. При наличии выраженных признаков заболевания терапия должна проводиться посредством операции.

При этой опухоли ампутация конечности не требуется. При хондробластомах наиболее часто назначается краевая, околосуставная или сегментарная резекция. Это малотравматичные операции. После относительно короткой реабилитации пациент может вернуться к привычному образу жизни.
При наличии злокачественного перерождения тканей может потребоваться радикальное хирургическое лечение, дополненное лучевой и химиотерапией.
В большинстве случаев врачи стараются сохранить конечность, поэтому выполняют удаление части костного элемента и ее протезирование. При агрессивном течении опухоли может потребоваться ампутация.
Заключение
Хондробластомы при своевременном выявлении и начале лечении имеют благоприятный прогноз. Раковое перерождение тканей опухоли ухудшает прогноз. Точно спрогнозировать течение заболевания невозможно, поэтому часто пациентам рекомендуется профилактическое удаление данного новообразования.
Хондробластома – это редкая опухоль, которая обычно образуется на суставных концах костей. Обычно имеет доброкачественный характер, на начальных стадиях протекает малосимптомно, сопровождается неприятными ощущениями или незначительными болями, сохраняющимися в течение нескольких месяцев или даже лет. При увеличении появляется болью и припухлостью в области сустава. При озлокачествлении отмечается интенсивный болевой синдром, возможен патологический перелом. Рентгенологическая картина может быть неспецифической, поэтому для уточнения диагноза нередко требуется КТ или МРТ. Лечение хирургическое, показана резекция новообразования, в ряде случаев с костной пластикой или установкой эндопротеза.
МКБ-10
- Причины
- Классификация
- Симптомы хондробластомы
- Диагностика
- Рентгенография
- Гистологическое исследование
- Дифференциальная диагностика
- Лечение хондробластомы
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Хондробластома – доброкачественная опухоль, образующаяся из клеток хрящевой ткани. Обычно локализуется в области эпифизов длинных трубчатых костей. Первое место по распространенности занимает дистальный эпифиз бедренной кости, второе – проксимальный эпифиз большеберцовой кости, третье – проксимальный эпифиз плечевой кости. Реже хондробластомы обнаруживаются в области проксимального эпифиза бедренной кости, костях таза и костях стопы (особенно – пяточной и таранной). Описаны также случаи развития хондробластом в области грудины, ребер, лопатки, позвоночника, надколенника, костях предплечья, ключицы, фалангах пальцев, костях запястья, нижней челюсти и костях свода черепа.
Наибольшее количество случаев заболевания выявляется на втором десятилетии жизни, реже болезнь развивается в зрелом и пожилом возрасте. В различных возрастных группах хондробластома составляет от 1% до 3-4% случаев от общего числа доброкачественных опухолей. Мужчины страдают в 1,5-2 раза чаще женщин.

Причины
Хондробластома происходит из хондробластов и по своей структуре напоминает достаточно зрелую хрящевую ткань. Причины опухолевой трансформации клеток не установлены. Обычно отмечается медленный рост и благоприятное течение, однако в литературе описаны отдельные случаи озлокачествления и первично злокачественного течения хондробластом.
Классификация
Исследователи в области клинической онкологии выделяют доброкачественные и злокачественные формы хондробластомы. Доброкачественная форма может быть типичной или смешанной. В последнем случае наряду с клетками хрящевой ткани она имеет необычную структуру или содержит клетки, характерные для других доброкачественных опухолей. Возможны следующие варианты:
- Хондробластома с остеобластокластомой.
- Хондробластома с хондромиксоидной фибромой.
- Хондромная форма хондробластомы.
- Кистозная форма хондробластомы.
Злокачественные формы хондробластомы подразделяются на:
- Озлокачествленную хондробластому. При этом хондробластома может трансформироваться в хондробластическую остеогенную саркому или хондросаркому.
- Первично злокачественную хондробластому.
- Светлоклеточную хондросаркому.
Все злокачественные формы хондробластомы в сумме составляют около 7% от общего числа случаев болезни, из них 4,4% приходятся на малигнизацию первично доброкачественной опухоли. В большинстве случаев озлокачествление происходит после нескольких рецидивов доброкачественной формы хондробластомы, являющихся результатом ее неполного удаления.
Симптомы хондробластомы
При доброкачественном течении на ранних стадиях возникают неприятные ощущения в области сустава, которые могут сохраняться на протяжении нескольких месяцев или даже лет. В последующем развивается прогрессирующий болевой синдром. Боли усиливаются в ночное время и во время физической нагрузки. Возможно ограничение движений с развитием контрактуры и умеренной атрофией мышц. В отдельных случаях наблюдаются патологические переломы, с которыми пациенты могут обратиться к травматологу-ортопеду. В ходе осмотра отмечается припухлость в области сустава, боли при пальпации и движениях. При поражении дистального отдела бедренной кости у некоторых больных определяется небольшой выпот в коленном суставе.
Для злокачественных хондробластом характерно быстро прогрессирующее течение с отеком и деформацией пораженной области, выраженным болевым синдромом и высокой вероятностью возникновения патологических переломов.
Диагностика
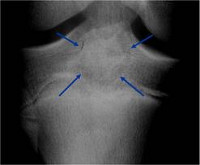
На рентгенограммах выявляется ограниченное просветление яйцевидной или сферической формы, обычно расположенное на боковой поверхности эпифиза. При распространении до сухожильной пластинки отмечается ее полное разрушение. Патологический очаг имеет ровные, четкие контуры. По краю очага выявляется умеренно выраженный ободок склероза. Кортикальный слой кости немного вздут, могут выявляться периостальные наслоения в области метафиза кости. Примерно в половине случаев в области очага отмечается более или менее выраженная крапчатость, обусловленная отложением извести в ткани хондробластомы.
При локализации хондробластомы в области границы между эпифизом и метафизом рентгенологическая картина может напоминать воспалительный процесс (абсцесс Броди). При хондробластоме, смешанной с гигантоклеточной опухолью очаг располагается в кости, почти полностью занимая ее в поперечном направлении и вызывая вздутие и истончение кортикального слоя по окружности кости. При хондромной форме хондробластомы выявляются большие очаги обызвествления, при кистозной – множественные кисты, разделенные перегородками.
Для первично злокачественной и озлокачествленной хондробластомы характерны обширные очаги деструкции с разрушением кортикального слоя кости. В некоторых случаях хондробластома рентгенологически напоминает гигантоклеточную опухоль кости, хондросаркому или остеогенную саркому, поэтому для уточнения диагноза требуется проведение дополнительных исследований – трепанобиопсии или радиоиндикации.
Дифференциальная диагностика проводится с энхондромой, светлоклеточной хондросаркомой, гигантоклеточной опухолью кости, хондромиксоидной фибромой, кистой кости, гистиоцитозом клеток Лангерганса, и хондробластическим вариантом остеосаркомы. В сомнительных случаях окончательный диагноз устанавливается на основании результатов гистологического исследования биоптата.
Лечение хондробластомы
Показана хирургическая операция, предусматривающая полное удаление опухоли, поскольку при оставлении даже небольшого участка измененной ткани хондробластома обычно рецидивирует. Хирургическое вмешательство осуществляется врачом-онкологом в плановом порядке, объем операции зависит от размера и локализации хондробластомы. При небольших хондробластомах выполняется краевая резекция с последующим замещением дефекта собственной костью больного или аллотрансплантатом. Если опухоль находится в непосредственной близости от субхондральной пластинки, после удаления патологически измененной ткани может потребоваться электрокоагуляция этой зоны.
При хондробластомах больших размеров, сопровождающихся значительным разрушением суставного конца кости, выполняется резекция суставного конца с замещением дефекта эндопротезом или аналогичным суставным суставным аллотрансплантатом. При озлокачествлении и первично злокачественных хондробластомах проводится расширенное оперативное вмешательство. Зачастую требуются калечащие операции – ампутации и экзартикуляции.
Облучение при хондробластоме не показано ни при доброкачественном течении, ни в случае малигнизации, поскольку доброкачественная опухоль после облучения может переродиться в злокачественную, а при злокачественной хондробластоме этот метод лечения неэффективен.
Прогноз и профилактика
Прогноз при доброкачественной хондробластоме благоприятный, при злокачественной – неблагоприятный, однако малое количество описанных случаев первично злокачественной и озлокачествленной хондробластомы не дает возможности достаточно достоверно прогнозировать течение и исход заболевания. Профилактика не разработана.
Доброкачественные опухоли костей характеризуются медленным экспансивным ростом. Они могут достигать больших размеров, не вызывая выраженных клинических проявлений. Они, как правило, не склонны к рецидивам и не дают метастазов. Рентгенологически для доброкачественных опухолей костей типичным являются чёткая отграниченность от прилегающих тканей, гладкость и резкость очертаний, наличие своеобразной структуры опухолевого образования. Весьма характерно при этом оттеснение соседних с опухолью структур, отсутствие каких-либо реактивных изменений со стороны окружающей костной ткани и надкостницы. Наиболее типичная рентгенологическая картина наблюдается при остеомах, остеохондромах, хондромах и некоторых других опухолях. Мы в дополнение к рентгенографии или КТ обязательно выполняем МРТ, которая несет в себе важную информацию. При МРТ в СПб мы ставим целью не только обнаружение опухоли, но и ее патоморфологичесая характеристика.
Остеогенные опухоли
Остеоид остеома – доброкачественная опухоль, встречающаяся у детей и подростков со значительным преобладанием у мужчин. Составляет около 10% доброкачественных остеогенных опухолей. Для опухоли типичны ночные боли. Локализация может быть любой, но типично поражение длинных трубчатых костей в зонах роста, позвоночника с выраженным сколиозом и фаланг пальцев. На рентгенограммах обычно выглядит как небольшой округлый дефект сниженной плотности (центральный узел) с кольцом фиброза вокруг и с той или иной степенью кортикального или эндостального склероза. На УЗИ центральный узел гиперваскулярный. При МРТ картина неспецифическая, так как центральный узел не всегда виден, в то время как отчетливо определяется отек костного мозга.
Остеоид остеома. Кортикальный участок снижения плотности в большеберцовой кости с утолщением кортикального слоя. Рентгенограмма, нативный срез на КТ и реконструкция КТ.
Остеоид остеома большеберцовой правой кости. МРТ Т1-ВИ и STIR.
Остеобластома– доброкачественная опухоль, встречающаяся обычно в молодом возрасте. Составляет 1-3% опухолей костей. Гистологически близка к остеоид-остеоме. Типичная локализация – задние элементы позвонков (около 40% случаев) и крестец (рис.4). Образование обычно со снижением плотности, но бывает и склеротическое. Редко встречаются остеобластомы костей черепа, метафизов длинных трубчатых костей, костей таза.
При МРТ картина неспецифическая. Образование чаще изоинтенсивное на Т1-ВИ и Т2-ВИ МРТ с темными участками кальцификации. Усиление при МРТ с контрастированиемхорошее, часто с усилением также и окружающих мягких тканей.
При сцинтиграфии с Tc 99 m MDP или HMDP повышенный, что также неспецифично.
Остеобластома. КТ. Поражение грудного позвонка и крестца.
Остеокластома (гиганто-клеточная опухоль)- опухоль, составляющая 4- 9,5% всех опухолей костей и 18-23% доброкачественных. 97-99% локализуется в метаэпифизах длинных трубчатых костей в области зоны роста, чаще всего в области колена. Реже она наблюдается в лучевой кости или крестце. Опухоль встречается в любом возрасте, пик приходится на 20-30 лет. Встречается сочетание остеокластомы с от аневризматической костной кистой (АКК).
На рентгенограммах и КТ при типичной локализации опухоль обнаруживается в пределах 1 см вокруг зоны роста, эксцентрично. Края четко очерчены, обычно без склеротической демаркации. Кортикальный слой истончен, изредка отмечается периостальная реакция. Могут быть патологические переломы.
При МРТ видно, что опухоль солидная в отличие от АКК. Сигнал промежуточный на Т1- и Т2-ВИ МРТ с темной периферией. Иногда встречается отек костного мозга вокруг опухоли. При МРТ позвоночника опухоль крестца обычно больших размеров и требует дифференциальной диагностики с злокачественными опухолями этой области.
На сцинтиграммах отмечается поздний захват РФП с центральной зоной активности.
Остеокластома. Рентгенография коленного сустава и лучезапястного сустава.
Остеокластома крестца. КТ до и после контрастирования.
Субартикулярная остеокластома. МРТ. Сагиттальная Т2-ВИ и корональная Т1-ВИ с контрастированием.
Опухоли из хрящевой ткани
Хондробластома – редкая доброкачественная опухоль из хрящевой ткани. Составляет меньше 1% первичных опухолей костей. Наблюдается в молодом возрасте и локализуется в обычно области эпифиза (чаще бедренной в области колена, большеберцовой или плечевой), очень редко в метафизе или диафизе. На рентгенограммах выглядит как округлое или овальное образование, литический участок имеет четкие края, иногда склеротические. Обычно 3-4 см в размерах, но при больших размерах может вызывать вздутие кости, и даже периостальную реакцию. То же можно наблюдать и на КТ. На МРТ лучше видно распространение через физис и кортикальный слой, а также отек костного мозга.
Хондробластома. Рентгенография в прямой проекции. Литический участок в дистальном эпифизе большеберцовой кости. КТ- реконструкция в прямую проекция, костное окно, литический участок в дистальном эпифизе бедренной кости. МРТ –Т2-ВИ с подавлением сигнала от жира, корональная проекция.
Энхондрома – доброкачественная опухоль из хрящевой ткани, редко подвергается малигнизации в хондросаркому. Встречается чаще в возрасте 10-30 лет, составляет 3-10% опухолей от всех костей и 12-24% доброкачественных. Обычно одиночная, но встречается как множественная (энхондроматоз) в составе некоторых ненаследуемых генетических дефектов. Энхондрома чаще встречается в костях кистей, но бывает и в длинных трубчатых костях, ребрах. Рентгенологически выглядит как литический небольшой (1-2 см) экспансивный очаг. Часто встречается кальцификация в очаге, особенно, при локализации в длинных трубчатых костях, что затрудняет ее дифференциальную диагностику с хондросаркомой. Однако при энхондроме не вовлекается кортикальный слой кости. Энхондрома может осложняться патологическим переломом.
Энхондрома. МРТ сагиттальная и корональная Т2-ВИ, сагиттальная и корональная Т1-ВИ. Литическое поражение бедренной кости с участком кальцификации в очаге.
Энхондрома ребра. КТ.
Энхондрома малой берцовой кости с патологическим переломом. МРТ. Т1-ВИ.
Остеохондромы бедренной кости. Рентгенография в прямой проекции и КТ в костном окне.
Остеохондрома бедренной кости. МРТ, Т1-ВИ, Т2-ВИ и STIR.
Опухоли их фиброзной ткани
Фиброзный кортикальный дефект меньше по размерам и ограничивается только кортикальным слоем.
Неоссифицирующая фиброма. Рентгенограмма в боковой проекции и КТ, реконструкция в сагиттальную плоскость.
Неоссифицирующая фиброма. МРТ, сагиттальные Т1-ВИ, Т2-ВИ и градиентное эхо.
Фиброзный кортикальный дефект. Рентгенограмма в прямой проекции, очаг в бедренной кости. МРТ дистальной части большеберцовой кости, Т1- и Т2-ВИ.
МРТ костей и суставов адреса и цены
В частном центре ЦМРТ профессор Холин А.В. лично диагностирует на МРТ аппарате открытого типа по средам. МРТ в СПб при боязни замкнутого пространства и МРТ при большом весе. Можно сделать МРТ суставов и костей дешево и по акциям. На закрытом аппарате 1,5 Тл прием по воскресеньям и понедельникам.
Статистические данные о частоте встречаемости хондробластомы пока недостаточно разработаны. Так, D.C.Dahlin (1967, 1978), наблюдавший 24 хондробластомы среди 2987 больных с опухолями костей, считает, что она встречается реже, чем в 1 % случаев. F.Schajowicz, G.Gallerdo в 1970 г. выявили 69 хондробластом на 3500 опухолей и опухолеподобных заболеваний скелета, что составляет 1,8 %. По данным М.В.Волкова (1989), хондробластома составляет 1,3 % истинных опухолей скелета, дисплазий и дистрофий у детей. F.Schajowicz в 1981 г.наблюдал 115 больных с хондробластомой, что составило 5,98 % всех доброкачественных опухолей.
По нашим данным, больных с хондробластомой старше 16 лет было 68, что составляет 4,2 % по отношению к больным с доброкачественными опухолями. У 8 больных установлены злокачественные (3) или озлокачествленные (5) опухоли, из них у 2 человек опухоль превратилась в светлоклеточную хондросаркому, что составляет 11,7 %.
По данным многочисленных публикаций, больные мужского пола поражаются хондробластомой чаще, чем женского, и только М.В.Волков отметил практически одинаковое по частоте поражение у 27 мальчиков и 29 девочек. Мы наблюдали хондробластомы у мужчин в 1,5 раза чаще, чем у женщин.
Наиболее часто Хондробластома выявляется у больных в возрасте 11 — 20 лет, но описаны случаи, когда она обнаружена у детей моложе 10 лет и у 73-летнего больного. По нашим данным, в возрасте 16—20 лет хондробластома наблюдалась у 41 больного, 21—30 лет — у 13, 31—40 лет — у 9, 41—50 лет — у 4, 51—60 лет — у 1 больного.
Излюбленная локализация хондробластом — верхний отдел плечевой кости (19 больных), верхний конец большеберцовой кости (6 больных, рис. 22.1), верхний и нижний суставные концы бедренной кости (4), кости стопы, особенно часто пяточная (2) и таранные кости (4), кости таза (5).

Рис. 22.1. Хондробластома переднего отдела верхнего эпифиза большеберцовой кости.
Опухоль встречается также в ребрах, грудине, лопатке, надколеннике, позвоночнике, ключице, костях предплечья, костях запястья, фалангах пальцев, костях свода черепа, нижней челюсти.
Т.П.Виноградова впервые в нашей стране сообщила в 1956 г. о 2 больных с хондробластомой. Затем появились и другие сообщения [Запорожец А.А., 1959; Одесская-Мельникова Л.А. и др., 1959; Кузьмина Л.П., 1960; Волков М.В., 1960, 1989; Рубашова Л.Е., 1961; Житницкий Р.Г., 1964, 1968; Квашнина В.И., 1964; Зацепин С.Т., 1970; Карапетян Р.А., 1972; Еремина Л.А., 1973, 1977; Климова М.К. и др., 1973; Воронович И.Р., 1974; Мерзин И.М., 1977; Корж М.К., 1977; Кныш И.Т. и др., 1977; Королев В.Н., 1981, и др.]. По данным G.W.Dominok и H.G.Knoch (1977), в литературе опубликованы сведения о 205 больных с хондробластомой, а по данным M.Kyriakow с соавт., к 1985 г. в англоязычных работах имеются сообщения о 700 больных. Учитывая, что материал детского и взрослого отделений костной патологии ЦИТО к 1988 г. составил 113 наблюдений, а в отечественной литературе имеются ссылки более чем на 300 больных с хондробластомой, общее количество больных значительно превышает тысячу человек, и говорить о хондробластоме как о редкой опухоли нет никаких оснований. Существует множество предположений, касающихся клеток, из которых возникает хондробластома, но поскольку доказательств и единого мнения по этому поводу нет, мы отсылаем желающих познакомиться с этим вопросом к монографии F.Schajowicz (1981).
Развиваясь в зоне роста костей и распространяясь на эпифиз, хондробластомы имеют сложное клеточное строение, что было отмечено еще первыми исследователями. В дальнейшем это стали отмечать все авторы, располагавшие значительным клиническим материалом. M.G.Kunkel, D.С.Dahlin, H.H.Young в 1956 г. указали на наличие смешанных форм хондробластомы, когда опухоль одновременно похожа и на хондробластому, и на хондромиксоидную фиброму. Т.П.Виноградова (1973) отмечала также сходство некоторых хондробластом с остеобластокластомами — гигантоклеточными опухолями, образно называя эти формы гибридными. Изучение гистологических вариантов имеет и практическое значение: например, F.Schajowicz, G.Gallardo (1970) отметили более интенсивный рост хондробластом с участками, имеющими строение хондромиксоидной фибромы.
Наиболее детально материал детского отделения костной патологии и отделения костной патологии взрослых ЦИТО (всего 115 больных с хондробластомой) был изучен и проанализирован А.М.Морозовым (рентгенолог) и С.И.Липкиным (патологоанатом), которые пришли к выводу, что результаты клинико-рентгеноморфологических исследований дают основание выделить следующие формы этой опухоли.
Рабочая классификация С.И.Липкина и А.К.Морозова (1988)
I. Типичная форма хондробластомы.
II. Смешанные формы хондробластомы:
а) хондробластома с хондромиксоидной фибромой;
б) хондробластома и остеобластокластома;
в) кистозная форма хондробластомы кости;
г) хондромная форма хондробластомы кости.
III. Злокачественные формы хондробластомы кости:
а) первично-злокачественная хондробластома;
б) озлокачествленная хондробластома (превращение в хондросаркому, хондробластическую остеогенную саркому);
в) светлоклеточная хондросаркома.
По данным С.И.Липкина и А.К.Морозова (1987), типичная форма хондробластомы наблюдалась в 56,6 % случаев, смешанная форма хондробластомы с хондромиксоидной фибромой — в 15,9 %, смешанная форма хондробластомы и остеобластокластомы — в 15,2 %. Кистозная форма хондробластомы кисти отмечена у 2,6 % больных, хондромная форма хондробластомы — у 2,6 %, злокачественная хондробластома — всего у 7 %, из них первично-злокачественные формы — у 2,6 % и озлокачествление первично-доброкачественной — у 4,4 %. Наиболее часто (83 %) хондробластома встречается у людей второго десятилетия. Поскольку материал С.И.Липкина и А.К.Морозова объединяет наблюдения детского и взрослого отделений костной патологии ЦИТО, частоту различных форм хондробластомы можно считать наиболее объективной. Наиболее часто опухоль поражает проксимальный конец бедра, проксимальный суставной конец большеберцовой кости (очень часто — место прикрепления задней крестообразной связки), проксимальный суставной конец бедра, гораздо реже — дистальный суставной конец большеберцовой кости, таранную кость, дистальный суставной конец бедра, кости таза, ребра, грудину, пяточную кость.
Клиническая картина типичной хондробластомы при поражении суставного конца длинной трубчатой кости достаточно характерна: умеренная боль в области соответствующего сустава, неприятные ощущения при движениях или даже их ограничение и появление контрактуры.
В ЦИТО с таким подозрением было направлено несколько больных, и после обследования установлен диагноз хондробластомы. Нужно помнить, что в начальных фазах развития хондроматоза суставов — островковой хрящевой метаплазии синовиальной оболочки суставов — синовиальная оболочка бывает утолщена, определяется небольшой выпот: мы видели такую больную, которую с 6 до 13 лет лечили от туберкулеза сустава. За медицинской помощью больные обращаются не сразу, и у части из них отмечаются явления атрофии мышц средней степени. К сожалению, в этот период при неясном диагнозе часто проводят физиотерапевтическое лечение. У больных с запущенными опухолевыми процессами клинические явления опухоли могут быть резко выражены.
Установлению диагноза помогает рентгенологическое исследование. Обычно определяется литический очаг деструкции: иногда округлой формы, иногда повторяющие контуры этого отдела эпифиза. Опухоль, доходя до сухожильной пластинки, разрушает ее полностью, как гигантоклеточные опухоли. Очаг связан с зоной роста кости, имеет довольно четкие, ровные контуры с умеренно выраженным ободком склероза. Доходя до кортикального слоя, очаг несколько вздувает его, иногда разрушает и в метафизарных отделах вызывает образование периостальных наслоений. Поскольку в ткань хондробластомы откладывается известь, не менее чем у половины больных на рентгенограммах видна то мельчайшая, то резко выраженная крапчатость. Реактивные изменения капсулы сустава проявляются в виде увеличения контрастности мягких тканей сустава, заворотов. Рентгенологическая картина в плоских костях не может быть описана однозначно, нужны клинико-рентгенологические сопоставления, трепанобиопсия. А.К.Морозов (1987), изучив рентгенологическую картину смешанных форм, отметил следующие их особенности.
Макроскопически хирург, выполняющий краевую резекцию, видит красновато-бурую ткань, местами имеющую вид хряща, легко крошащуюся, о чем необходимо помнить.
Лечение больных с доброкачественными хондробластомами должно производиться после тщательного обследования, а при неясности диагноза — после трепанобиопсии. Лучевое лечение, раньше проводимое многими специалистами, после многочисленных неудач и озлокачествления хондробластом у некоторых больных не может быть рекомендовано.
Общепринято хирургическое лечение больных с хондробластомами. Следует рекомендовать адекватные краевые резекции опухоли с замещением дефектов аутоили аллотрансплантатами. При небольших размерах опухолей оперативное вмешательство может быть абластичным. Если же опухоль разрушила значительную часть головки плечевой кости и непосредственно подошла к субхондральной пластинке, при краевой резекции абластично выполнить операцию невозможно. Как показал наш опыт, при правильно выполненной краевой резекции — в пределах нормальной костной ткани — удаление долотом (очень тщательное) участка опухоли, прилежащей к субхондральной пластинке, и последующая электрокоагуляция этой зоны ни разу не привели к рецидиву. Мы не имели опыта криохирургии, поэтому не можем рекомендовать этот метод; следует лишь отметить, что он значительно сложнее электрокоагуляции и при таких операциях не имеет преимуществ. Применение химических прижигающих веществ имеет много противопоказаний.
При значительных разрушениях суставных концов костей нами применялись резекции суставных концов костей с замещением дефектов идентичными суставными аллотрансплантатами или эндопротезами для верхнего конца плечевой кости, а также эндопротезом, предложенным С.Т.Зацепиным, В.Н.Бурдыгиным, Т.Н.Шишкиной. При поражении костей таза производят различные резекции. При злокачественных хондробластомах были выполнены одна операция удаления плечевой кости вместе с лопаткой по С.Т.Зацепину и замещения дефекта эндопротезом, одна межподвздошно-брюшная ампутация и двухэтапная спондилэктомия L3. Результаты оперативных впешательств: краевая резекция кости — на 40 операций 3 рецидива, по поводу которых были произведены оперативные вмешательства; 8 резекций суставных концов костей с замещением дефектов в 4 случаях аллотрансплантатами и в 4 — эндопротезами.
Среди больных со злокачественными формами хондробластом умерли 3 человека.
Злокачественная хондробластома может быть первично-злокачественной или явиться результатом озлокачествления доброкачественной хондробластомы. В литературе имеются немногочисленные данные (14—20 наблюдений), при этом только часть из них хорошо документирована [Трапезников Н.Н., 1968; Hather С., Campbell I., 1951 (после лучевой терапии); Gawlik L., Witwicki T.W., 1965; Rahn L., Wood F., Ackerman L, 1969; Schajowicz F., Gallardo H., 1971; Dahlin D., IvinsJ., 1972]. Краткие данные приведены в работах отечественных авторов — Ф.М.Ламперта (1959), Е.И.Прокофьевой (1962), Г.И.Хуснитдиновой, Л.Г.Позднухова (1970), И.М.Мерьина (1977).
Нами наблюдались 8 больных со злокачественной хондробластомой, что составило 11,7 %; возраст больных — от 21 года до 56 лет. Из них 6 человек были описаны С.И.Липкиным (1983) и еще 2 пациента — В.Н.Бурдыгиным, С.И.Липкиным, А.К.Морозовым (1987). С первично-злокачественной формой было 3 больных, с озлокачествлением — 5 пациентов, у 2 из них в хондросаркому, у 1 — в хондробластическую остеогенную саркому и у 2 человек — в светлоклеточную хондросаркому.
При первично-злокачествненной форме хондробластомы клиникорентгенологическая картина соответствовала активно растущей опухоли с постоянно усиливающимися болями и сравнительно быстрой деструкцией кости, что рентгенологически проявлялось крупными очагами деструкции без четких контуров с экстраоссальными компонентами.
Озлокачествление хондробластомы протекало на протяжении ряда лет после неабластичных операций, что проявлялось рецидивированием опухоли, а затем клиническими симптомами злокачественного образования.
Как мы уже указали, у 2 больных на месте хондробластомы развилась светлоклеточная хондробластома с ее типичным медленным ростом, распространением по длиннику кости, патологическими переломами и в заключение — метастазами в легкие. Все говорит о необходимости адекватного хирургического лечения доброкачественных хондробластом, диспансерного наблюдения за оперированными больными, тщательного морфологического изучения хондросарком, так как, возможно, часть из них возникает из хондробластом.
Мы располагаем наблюдениями над 3 больными с первично-злокачественной хондробластомой костей.
Больной К., 56 лет, поступил в отделение костной патологии взрослых ЦИТО 08.02.83 г. с жалобами на постоянные ноющие боли в правом бедре, правой половине таза, нарушение акта дефекации и мочеиспускания, невозможность передвигаться без помощи костылей. Анамнез: впервые боли появились год назад после незначительной травмы. В поликлинике боли расценили как явления коксартроза; были назначены ультразвук, озокерит, массаж. Боли усилились, стал ходить с палочкой, а затем с костылями. В январе 1983 г. в больнице предложили физиотерапевтическое лечение, вследствие чего боли усилились. На рентгеновских снимках обнаружена деструкция костей правой половины таза, направлен в ЦИТО. Поступил в состоянии средней тяжести, с трудом передвигался на костылях. Всю правую подвздошную область занимала опухоль эластической консистенции, верхний полюс которой доходил до пупка, по медиальной линии — до середины живота, занимала малый таз.
У 2 других больных диагностированы злокачественные хондробластомы костей таза и IV поясничного позвонка.
Больная С., 46 лет. Заболевание началось в 1968 г., когда последовательно произошли два патологических перелома в области хирургической шейки правой плечевой кости. Очаг деструкции верхнего отдела плечевой кости в больнице по месту жительства был расценен как гигантоклеточная опухоль литического характера. Проведены два курса лучевой терапии, после чего боли исчезли и состояние больной улучшилось, но опухоль продолжала постепенно увеличиваться. Через 7 лет после начала заболевания опухоль достигла очень больших размеров в верхней половине плеча, и с подозрением на озлокачествление больная направлена в ЦИТО.
При поступлении все правое плечо, особенно верхний отдел, резко увеличено, кожа натянута, увеличены подкожные вены. Активные движения в плечевом суставе отсутствуют, они совершаются вместе с лопаткой. При рентгенологическом исследовании обнаружены изменения, захватывающие плечевую кость на всем протяжении. Верхняя половина плечевой кости резко увеличена и практически представляет собой шар, переходящий в расширенную среднюю часть. Верхняя часть представлена очагом деструкции литического характера с большим количеством обызвествлений неправильной формы. С диагнозом: вторичная хондросаркома плечевой кости, состояние после лучевой терапии произведена операция Зацепина — удаление единым блоком лопатки и всей плечевой кости с покрывающими опухоль мышцами и замещением дефекта плечевой кости эндопротезом из метилметакрилата, подвешенного к ключице.
При гистологическом исследовании операционного материала обнаружена светлоклеточная хондросаркома, возникшая в результате озлокачествления хондробластомы (патологоанатом С.И.Липкин).
Тщательный анализ клиника-рентгенологической картины и данные гистологического исследования свидетельствуют о том, что светлоклеточная хондросаркома может развиться при озлокачествлении хондробластомы.
В начале заболевания рентгенологическая картина по локализации и характеру очага деструкции имеет сходство с доброкачественной хондробластомой, но при дальнейшем развитии опухоли приобретает свойства светлоклеточной хондросаркомы, для которой характерны длительное доброкачественное течение, склонность к возникновению патологических переломов, медленное прогрессирование процесса и возможность развития метастазов.
Примером озлокачествления хондробластомы служит также следующее наблюдение.
Больной 22 лет в 11-летнем возрасте в 1973 г. был оперирован в Иркутске — произведена экскохлеация хондробластомы дистального конца левой бедренной кости. В 1979 г. поступил в ЦИТО по поводу варусной деформации. На рентгенограммах, кроме деформации, обнаружены участки кистовидной перестройки в метаэпифизе. 17.12.79 г. выполнены околосуставная резекция и корригирующая остеотомия. Иссеченные ткани представляли фрагменты губчатой кости, эпифизарной хрящевой пластинки и клеточно-волокнистую ткань с круглоклеточными инфильтратами. Через 5 лет, в 1984 г., появились боли в ноге. Клинически и рентгенологически выявлен рецидив опухоли: очаг деструкции в дистальном направлении доходил до субхондральной пластинки. Кортикальный слой разрушен на протяжении 15 см. Опухолевая ткань выходила в мягкие ткани.
17.10.84 г. произведена резекция дистального суставного конца бедренной кости с замещением дефекта металлическим эндопротезом с коленным суставом Сиваша. При гистологическом исследовании обнаружено строение злокачественной хондробластомы с резко выраженным полиморфизмом и атипизмом клеток, многочисленными атипичными митозами. Отмечено формирование атипичных костных структур. Пересмотрены препараты 1979 г., в которых были обнаружены немногочисленные атипичные опухолевые клетки с наличием митозов, т.е. уже тогда был рецидив или продолженный рост опухоли. В марте 1985 г. выявлены местный рецидив опухоли в мягких тканях, множественные метастазы в позвоночник, легкие, ребра.
Таков поучительный пример недопустимости применения экскохлеации — неонкологической операции — в лечении доброкачественной хондробластомы. Это наблюдение представляет интерес тем, что опухоль, сохранив некоторые черты хондробластомы, превратилась в остеогенную саркому хондробластического типа (патологоанатом С.И.Липкин).
Все больные с первично-злокачественной хондробластомой умерли в течение первого года после операций от множественных метастазов. Из 5 больных с озлокачествлением хондробластомы умерли 2 пациента: один через 6 лет после установления диагноза и второй — через 13 лет.
С.Т.Зацепин
Костная патология взрослых
Читайте также:

















