Хроническая хламидийная инфекция у женщин
Заболевание, продолжительность которого превышает один месяц, в медицине принято считать хроническим. Не исключение и коварная инфекция, которая передается половым путем — хламидиоз. Согласно статистическим данным, ежегодно хроническим хламидиозом заболевают свыше 110 млн. человек на всей планете.
Хламидии – возбудители данной патологии. После внедрения в организм этих микроорганизмов через входные ворота развивается сначала острая форма заболевания с последующим переходом в хроническую форму. Самая распространенная причина подобного патологического явления – отсутствие адекватного или своевременного лечения.
Почему острая форма переходит в хроническую?
Начинается хламидиоз скрытым (инкубационным) периодом. Его продолжительность соответствует времени от начала внедрения в организм возбудителя (то есть инфицирования) до проявления своей жизнедеятельности в нем. Длительность данного периода различна — от нескольких дней до 2 месяцев — и зависит от иммунного статуса человека. Заканчивается скрытый период проявлением признаков, характерных для острого течения заболевания. Однако не исключено, что его симптоматика будет стертая или вообще отсутствовать, что представляет особую опасность для здоровья, так как не леченый острый хламидиоз способствует хроническому процессу.

Попадают хламидии в организм человека во время сексуальных контактов. Входным воротами являются:
- слизистые оболочки половых органов женщин и мужчин, то есть влагалище, шейка матки, уретра;
- слизистая оболочка прямой кишки – при анальном контакте;
- слизистая оболочка ротовой полости – при оральных ласках.
Запускает патологический процесс сниженный иммунитет, а также хронические или передающиеся половым путем заболевания. Если беременная женщина заражена, то во время родов при прохождении ребенка по родовым путям инфекция может передаться ему. При этом у ребенка может развиться конъюнктивит, отит и даже воспаление легких. При тесном бытовом контакте заразиться трудно. То есть, купаясь в бассейне, парясь в бане, пользуясь общими полотенцами, заразиться практически невозможно.

Клиническое проявление заболевания
Течение заболевания в хронической форме имеет свои отличия. Пациента может вообще ничего не беспокоить, или симптоматика может быть сглажена и практически не проявлять себя.
При классическом течении патологии, когда иммунитет снижен, у женщин болезнь проявляет себя следующим образом:
- возникают выделения слизисто-гнойного характера из половых органов. Кроме патологического объема отмечается неприятный запах и цвет;
- болезнь сопровождается болевым симптомом. Боль имеет тянущий характер и локализуется в области поясницы, паху или внизу живота;
- Возможны межменструальные кровянистые выделения;
- чувство жжения во время половых сношений, а также во время мочеиспускания.

У мужчин запущенный хламидиоз сопровождается следующими признаками:
- выделения из уретры, которые возникают преимущественно в утренние часы;
- чувство дискомфорта (жжение, небольшой зуд) в момент акта мочеиспускания;
- затруднение мочеотделения;
- возникновение боли в паху, яичках;
- выделение мутной мочи;
- появление кровяных прожилок в сперме, моче;
- слипание терминального конца уретры.
Кроме местной симптоматики хламидиозу свойственны общие изменения со стороны организма, что выражается в вялости, гипертермии, быстрой утомляемости, снижении аппетита. Так проявляет себя интоксикационный синдром, свидетельствующий о распространении инфекции за пределы пораженной системы.
У беременных женщин хламидиоз проявляется аналогичными симптомами. Опасность данного состояния заключается в заражении ребенка, во время прохождения его по родовым путям. Заболевание заметно снижает иммунитет, предрасполагая к воспалению не только органов мочевыделения, влагалища. После родов велик риск метрита (воспаления матки).
Осложнения хронической формы
Среди основных осложнений выделяют:
Лабораторная диагностика
Хламидиоз может быть обнаружен во время профилактических осмотров случайным образом, а также при сдаче анализов с целью постановки диагноза, так как не всегда одних только признаков заболевания бывает достаточно, чтобы врач смог поставить точный диагноз. Убедиться в нем помогают дополнительные методы исследования.
Лица, которые в первую очередь должны пройти обследование:
- если ведется беспорядочная половая жизнь с частой сменой партнеров;
- при обнаружении у полового партнера данного заболевания;
- женщины, страдающие первичным или вторичным бесплодием, даже, если половой партнер не имеет в анамнезе данное заболевание;
- женщины, у которых в анамнезе самопроизвольные выкидыши, преждевременные роды, внематочная беременность;
- мужчины, страдающие от бесплодия;
- женщины, у которых имеются следующие патологии: эрозия шейки матки, метриты, вагиниты.
С целью обнаружения микроорганизмов делается соскоб, который содержит клетки органа, например, мочеиспускательного канала, шейк матки, слизистой оболочки глаза. Соскобы берутся специальными одноразовыми инструментами. Кроме того, подтвердят заболевание анализы крови, мочи, спермы.

Хламидиоз у женщин — это урогенитальное венерическое заболевание, вызываемое хламидиями. Более чем в половине случаев протекает бессимптомно. При манифестном течении или рецидиве пациентки могут жаловаться на зуд во влагалище, рези при мочеиспускании, слизистые или гнойно-слизистые бели, боли внизу живота, пояснице, паховой области. При длительном персистировании заболевания единственным признаком хламидиоза может быть бесплодие. Для диагностики используют гинекологический осмотр и лабораторные методы исследования. Схема лечения включает этиотропные антибиотики, антимикотические, эубиотические и иммуномодулирующие препараты.
МКБ-10
Общие сведения
Хламидиоз является наиболее распространённым заболеванием, передающимся половым путём. Ежегодно в мире регистрируют более 105 млн. новых случаев урогенитальной хламидийной инфекции. Болезнь выявляют у 30-50% пациенток с воспалительным поражением половых органов и у 10-40% взятых на учёт беременных. Обычно заражаются женщины в возрасте 16-25 лет. В последние годы патологию всё чаще диагностируют у девочек-подростков, рано начавших сексуальную жизнь. Важность своевременного обнаружения и лечения хламидийной инфекции напрямую связана с её широкой распространённостью, частым бессимптомным или латентным течением, существенным влиянием хламидиоза на репродуктивную функцию женщины.

Причины
Возбудитель заболевания — высококонтагиозная грамотрицательная бактерия Chlamydia trachomatis, тропная к цилиндрическому и переходному эпителию. Хламидия является облигатным внутриклеточным паразитом и существует в двух клеточных формах (тельцах) — высокоинфекционных внеклеточных элементарных и репродуктивных внутриклеточных ретикулярных. Полный цикл развития микроорганизма занимает от 1 до 3 суток и завершается полным разрушением поражённой эпителиальной клетки. Существует два основных пути заражения хламидиозом:
- Контактно-половой. Источником инфицирования становится сексуальный партнёр с клиническими проявлениями или бессимптомным течением заболевания. Заражение происходит во время вагинальных, анальных или оральных половых контактов.
- Вертикальный интранатальный. Хламидии могут передаваться от матери новорожденному ребёнку при прохождении через поражённые инфекцией родовой пути. Случаи антенатального (внутриутробного) распространения заболевания не зафиксированы.
Вероятность заражения хламидиями контактным бытовым способом маловероятна, но не исключена. Бактерия отличается крайне низкой устойчивостью к действию разрушающих факторов окружающей среды: высушиванию, ультрафиолетовому излучению, высокой температуре, спирту и антисептическим растворам. Вместе с тем, на натуральных тканях при температуре до +18°С микроорганизм может сохранять свою жизнеспособность до двух суток. Поэтому в семьях с низким уровнем гигиены при наличии человека, активно выделяющего хламидии, теоретически возможна передача инфекции через постельные или туалетные принадлежности.
Риск заражения увеличен у женщин, имеющих низкий социально-экономический статус. Предрасполагающими факторами для заражения хламидиями являются:
- ранний половой дебют;
- частая смена половых партнёров;
- секс без использования барьерных контрацептивов;
- злоупотребление психоактивными веществами.
Патогенез
Выделяют несколько стадий развития хламидиоза у женщин. Сначала возбудитель в виде элементарных телец попадает в организм, проникает в клетки цилиндрического эпителия и переходит во внутриклеточную ретикулярную форму. Первичный очаг хламидийной инфекции обычно локализован в слизистой цервикального или уретрального канала. Интенсивное внутриклеточное размножение бактерии приводит к разрушению эпителиальной клетки и дальнейшему распространению инфекции. По мере накопления возбудителя могут проявляться и усиливаться клинические признаки болезни. В большинстве случаев хламидиоз протекает бессимптомно, пациентка становится источником заражения для партнёров.
При снижении иммунитета и наличии предрасполагающих факторов (истмико-цервикальной недостаточности, абортов и других инвазивных вмешательств, установке ВМС) хламидии распространяются восходящим путём. В воспалительный процесс вовлекаются матка, маточные придатки, брюшина. Не исключен лимфогенный или гематогенный способ распространения инфекции, что подтверждается выявлением очагов хламидиоза в других органах и тканях (суставах, конъюнктиве глаз и пр.). Часто хламидии ассоциируются с другими возбудителями ИППП (трихомонадами, гонококками, бледными трепонемами, вирусом генитального герпеса и т. п.), что усугубляет течение заболевания.
Классификация
При выделении отдельных клинических форм учитывают давность заражения, выраженность проявлений и вовлечение в процесс различных органов. В зависимости от остроты течения и давности инфицирования специалисты в сфере гинекологии различают следующие варианты хламидиоза у женщин:
- Свежий. Заражение произошло не позднее двух месяцев назад, поражаются преимущественно нижние отделы урогенитального тракта (цервикальный канал, влагалище, уретра).
- Хронический. Заболевание длится два и более месяца, характеризуется бессимптомным либо рецидивирующим течением с распространением воспаления на тазовые органы.
С учётом топографии распространения инфекционного процесса выделяют:
Симптомы хламидиоза у женщин
Длительность инкубационного периода, при котором симптомы инфекции отсутствуют, составляет от 5 до 35 дней (в среднем — 3 недели). Более чем у 60% пациенток наблюдается бессимптомное течение. При свежем хламидиозе женщина может отмечать дискомфорт и жжение в области вульвы и влагалища, рези во время мочеиспускания и помутнение мочи (при вовлечении в процесс слизистой уретрального канала), увеличенное количество слизистых или желтоватых слизисто-гнойных белей. Иногда выявляется повышение температуры до субфебрильных цифр.
В период обострения при рецидивирующем хламидиозе появляются признаки восходящего распространения заболевания с вовлечением в процесс матки и придатков. Женщина жалуется на ноющие или тянущие боли в нижней части живота, паховой области, пояснице. Болезненные ощущения усиливаются перед месячными, при половом акте, резких движениях и физических нагрузках.
Менструальная функция обычно не нарушена. При значительной давности инфекционного процесса и развитии хронического аднексита может нарушаться эндокринная функция яичников и овариально-менструальный цикл. Месячные становятся нерегулярными, болезненными, редкими, обильными или, наоборот, скудными. Зачастую единственным признаком длительного бессимптомного течения урогенитального хламидиоза является бесплодие.
Осложнения
Хламидийная инфекция у женщин чаще всего осложняется трубно-перитонеальным бесплодием вследствие облитерации спайками маточных труб и спаечного процесса в полости малого таза. У больных хламидиозом чаще наблюдаются самопроизвольные аборты, внематочная беременность, хориоамниониты, гипотрофия плода, преждевременное излитие околоплодных вод. Серьёзным осложнением является распространение воспаления на брюшину с возникновением периаппендицита или острого фиброзного перигепатита (синдрома Фитц-Хью-Куртиса). У женщин с наследственной предрасположенностью может развиться синдром Рейтера, при котором поражение урогенитальной сферы сочетается со специфическим конъюнктивитом и асимметричным артритом.
Диагностика
Поскольку клиническая симптоматика при хламидиозе у женщин является скудной и неспецифичной, ведущее место в диагностике играют результаты исследований. Для подтверждения диагноза врач-гинеколог назначает пациентке:
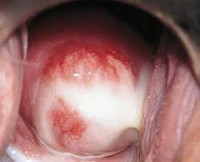
- Осмотр на кресле в зеркалах. При свежей инфекции экзоцервикс гиперемирован, на его поверхности могут обнаруживаться эрозии, а в зоне наружного маточного зева — специфические лимфоидные фолликулы. У пациенток с хроническим хламидиозом при бимануальной пальпации прощупываются тяжистые, уплотнённые, болезненные придатки.
- Обнаружение хламидий в мазке. Приоритетным методом диагностики считается посев мазка на флору, чувствительность хламидий к антибиотикам в процессе исследования обычно не определяется. Молекулярно-генетическая диагностика (ПЦР) направлена на выявление фрагментов ДНК возбудителя в урогенитальном соскобе.
- Серологические методы. Антитела к хламидиям выявляются в сыворотке крови даже после перенесенного заболевания. С помощью РСК оценивают наличие антихламидийных IgA и сероконверсию IgG (при восходящей инфекции титр антител в парных сыворотках нарастает в 4 и более раза). Высокой специфичностью отличаются методы РИФ и ИФА. Диагноз урогенитального хламидиоза можно считать достоверно подтверждённым при положительных результатах минимум двух разных методов, одним из которых является ПЦР.
- Проверка проходимости маточных труб. Следует учитывать, что восходящая хламидийная инфекция осложняется развитием спаек в малом тазу и фаллопиевых трубах. При наличии показаний для оценки трубной проходимости пациентке проводят ультразвуковую гистеросальпингоскопию, гистеросальпингографию, сальпинго- и фаллопоскопию, лапароскопическую хромосальпингоскопию.
Дифференциальная диагностика выполняется с другими ИППП (гонореей, трихомониазом, уреаплазмозом и т. д.). При наличии экстрагенитальных поражений может потребоваться консультация офтальмолога, ревматолога, ортопеда, хирурга, уролога, дерматовенеролога.
Лечение хламидиоза у женщин
Поскольку чувствительностью к антибиотикам обладают только ретикулярные формы микроорганизма, основным методом терапии является использование фторхинолонов, тетрациклинов и макролидов, способных накапливаться внутриклеточно. При неосложнённых формах хламидиоза курс этиотропного лечения составляет 7-10 дней, при наличии осложнений — 2-3 недели. Параллельно с антибиотиками показаны препараты для профилактики осложнений и нормализации иммунитета. Обычно с этой целью назначаются:
- Антимикотические средства. Применение нистатина, флуконазола и других препаратов этой группы позволяет предупредить развитие кандидоза.
- Эубиотики (пробиотики). Приём пробиотических препаратов на фоне курса антибактериального лечения и в течение 10 дней по его окончании направлен на профилактику дисбактериоза.
- Иммуномодуляторы. Нормализация иммунного статуса улучшает элиминацию бактерий за счёт угнетения их размножения внутри клеток.
После завершения курса антибиотикотерапии пациентке показаны средства, восстанавливающие естественный биоценоз влагалища. Для подтверждения излечения через 3-4 недели по окончании приёма антибиотиков и после 3-х последующих менструаций проводится контрольное лабораторное исследование. До выздоровления больной рекомендовано воздержаться от незащищённого секса.
Прогноз и профилактика
При своевременном обнаружении и адекватном лечении прогноз благоприятный. Обычно при отсутствии осложнений хламидиоз у женщин полностью излечивается за 1-2 недели. Поздняя диагностика и хроническое персистирующее течение процесса сопряжены с высоким риском образования спаек и развития трубно-перитонеального бесплодия. Для профилактики хламидийной инфекции рекомендовано воздерживаться от половых контактов с малознакомыми партнёрами, использовать средства барьерной контрацепции. Для предупреждения возможных осложнений при хронической инфекции важно проходить регулярные осмотры у гинеколога и добросовестно принимать назначенные препараты.
Кроме этого, хламидийная инфекция у женщин вызывает вульвовагиниты, цервициты и циститы. Возможен хламидиоз аноректальной области, и даже хламидиозное воспаление глотки – фарингит. В чем своеобразие этого возбудителя, как проявляется и лечится урогенитальный хламидиоз у женщин?
Урогенитальный хламидиоз: что это такое?

Хламидиоз у женщин
Урогенитальный хламидиоз — это инфекционное заболевание мочеполовых путей, которое вызывается уникальным существом — Chlamydia trachomatis. Уникальность хламидии настолько велика, что ее даже отнесли к особому семейству. Своеобразие заключается в уникальности ее жизненного цикла.
Хламидия имеет все черты микроорганизма: она делится пополам, чувствительна к антибиотикам, имеет обычный наследственный материал – словом, обычный грамотрицательный микроорганизм. Но вот функционировать и размножаться она может только внутри клеток хозяина – больного человека, разрушая их.
Обычный путь заражения – это половой, и все формы полового контакта. Источником может быть как больной пациент, так и бессимптомный носитель. Также возможно заражение ребенка в родах, который проходит по инфицированным путям матери. Так возникают поражения конъюнктивы, фарингиты, поражение слуховых труб (евстахииты), а у каждого пятого малыша возникает даже хламидиозное воспаление легких.
Согласитесь, не каждая половая инфекция может это сделать. Кроме этого, хламидиозом можно заболеть и обычным, контактно – бытовым способом, например, при посещении сауны или бани. При нарушении правил гигиены можно занести инфекцию руками.
Для хламидиоза характерно семейное носительство. Бытовой путь заражения позволял долго сохраняться популяции хламидий среди совместно проживающих людей. При скрининговых обследованиях выявлено, что два – три поколения, включая бабушек, дедушек и внуков, имели малосимптомное, или скрытое носительство, а у детей были только эктрагенитальные формы, протекающие в виде поражения глаз.
Женщины заражаются хламидиозом чаще, чем мужчины. Для урогенитальной формы характерен длительный инкубационный период – от 2 недель и до месяца.
Первые симптомы хламидиоза у женщин

Какие проявления предвещают опасную инфекцию?
Спектр заболеваний, которыми проявляется урогенитальный хламидиоз, составляет более 20 патологических состояний – от вульвовагинита и кольпита до проктита и болезни Рейтера, о которой будет сказано ниже. Первые симптомы хламидиоза у женщин не имеют диагностической ценности, поскольку могут вызываться большим числом других инфекционных агентов.
Чаще всего, воспаление, после окончания инкубационного периода, начинается или с воспаления уретры, или с шейки матки. Поэтому вначале возникает или уретрит, или цервицит, иногда совместно. Выраженность признаков может быть различной – от выраженного воспаления и сильных выделений до скудных слизистых, мажущих или вообще незаметных.
Иногда возникает кровоточивость шейки матки. Острая форма цервицита возникает редко. В том случае, если воспалительная реакция слабая, и развивается вялотекущий хронический хламидиоз, то при этом цервицит сопровождается обширными эрозиями шейки матки. Возможна восходящая инфекция, которая приводит к поражению матки, вовлечению труб, и даже развитию перигепатита.
Для эндометрита характерны будет метроррагии (маточные кровотечения) в период между месячными, боли внизу живота от слабых до умеренных. Почти всегда эндометрит сопровождается сальпингитом, причем двусторонним, или даже сальпингоофоритом, при вовлечении яичников.
Для хронической хламидиозной инфекции у женщин характерны внезапные обострения, при которых может подняться температура (даже до 39 градусов, что тоже является своеобразием хламидиозной инфекции), появляется озноб, усиливаются боли внизу живота, которые мешают дефекации. Из половых путей появляются обильные слизисто – гнойные выделения.
Также инфекция может пойти еще выше, и разовьется пельвиоперитонит, с воспалением тазовой брюшины и образованием серозно – гнойного выпота.
Хламидиоз при беременности

Как уже отмечалось выше, врожденного хламидиоза не бывает. Малыш рождается здоровым, но инфицируется в момент прохождения по родовым путям, причем риск заболевания у девочек выше. Поэтому при обнаружении хламидиоза при беременности не стоит беспокоиться о врожденных формах, их просто не бывает.
Лечение хламидийной инфекции у беременной проводят, применяя те антибиотики, которые не проникают через плацентарный барьер, и не могут навредить малышу. Во избежание различных расстройств в организме беременной, которые могут повлиять на состояние здоровья развивающегося малыша, препараты применяют максимально короткими курсами. Что касается родов, то они возможны при неоднократном исследовании после лечения.
Если же хламидийная инфекция все же не излечивается, то рекомендовано оперативное родоразрешение путем кесарева сечения, при котором риск заражения ребенка отсутствует.
Диагностика и анализы
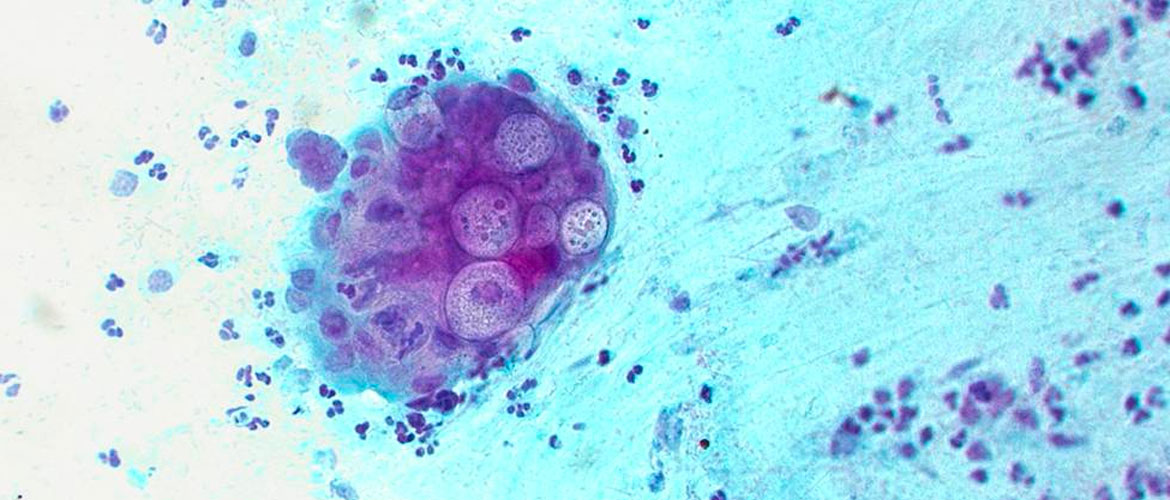
Диагностика урогенитального хламидиоза имеет свои особенности. Например, излюбленная локализация паразитов (хламидии — истинные внутриклеточные паразиты) – это шейка матки. Но, если брать мазки у одной и той же женщины в одно и то же время, то в половине случаев возбудитель может не быть обнаружен. О чем это говорит? О том, что хламидии не сплошь покрывают шейку матки, а селятся колониями, как жиринки в колбасе. Поэтому только такой метод диагностики будет малоинформативен. В настоящее время, для того, чтобы полноценно диагностировать урогенитальный хламидиоз, применяют следующие методы исследования: культуральный метод и ПЦР.
Культуральный метод. Скажем сразу: этот способ диагностики самый специфичный, и ошибок не дает. Но его невозможно применять в здравоохранении: ведь хламидии не растут на искусственных средах, им нужны живые клетки. Поэтому этот способ применяется для научных исследований.
Перечень материала для забора весьма обширен. Это:
- кровь (при кашле, непонятной пневмонии, которая не лечится антибиотиками, при длительной температуре);
- выпот при пельвиоперитоните (который может быть получен пункцией дугласова кармана);
- соскоб с эпителия (как раз из области шейки матки);
- моча (при уретритах);
- соскоб с эпителия конъюнктивы и глотки;
- соскоб с эпителия ампулы прямой кишки.
При диагностике болезни Рейтера дополнительными методами исследования является определение антител в крови и в синовиальной жидкости (при пункции сустава с признаками артрита). Непосредственно в суставную жидкость хламидии не проникают.
Лечение хламидиоза и предпочтительные препараты
Лечение хламидиоза у женщин предполагает применение различных препаратов и схем лечения. Так, наиболее часто назначаются при классическом, остром течении:
В том случае, если инфекция распространилась глубоко, например, на органы малого таза и выше, то курс лечения должен составлять не менее 2 недель, и включать симптоматические, иммуномодулирующие и противовоспалительные препараты.
Для того, чтобы проводить курсы лечения беременных, применяются следующие средства:
Возможные осложнения и прогноз

Опасные осложнения хламидийной инфекции
Последствия хламидиоза для женщины могут быть чреваты присоединением высокой инфекции с поражением яичников и труб. Может развиться перитонит малого таза, длительное аутоиммунное заболевание – болезнь Рейтера, а также перигепатит. Опишем подробнее эти заболевания.
Это особая форма хламидийной инфекции, которая характеризуется триадой симптомов — уретрит, конъюнктивит и артрит (воспалительное поражение суставов). Как правило, уретрит имеет полустертое течение, и возникает спустя пару недель после заражения, редко – в срок до месяца.
Этот синдром носит аутоиммунный характер, и чаще возникает у молодых мужчин, но в 20% всех случаев, он возникает у женщин. Может протекать длительно, и поражать внутренние органы.
Это заболевание, при котором хламидии, попав через маточные трубы в брюшную полость, добираются до печени, а точнее, до ее соединительнотканной наружной оболочки – глиссоновой капсулы – и вызывают воспаление капсулы, протекающие с выраженной клиникой и экссудацией.
Особенность перигепатита в том, что страдает лишь наружная оболочка печени, поэтому исторически сложилось неправильное название: сама печень не страдает, поэтому правильнее было бы назвать заболевание глиссонитом.
Организация экссудата приводит к тому, что образуются выраженные фиброзные спайки между оболочкой печени и брюшиной. Это проявляется приступами боли в правом подреберье при физической нагрузке, а также болями при нахождении в определенной позе, когда спайки натягиваются.
Проявляется перигепатит так же, как и приступ желчной колики, только немного менее выраженной. Возникает повышение температуры, тошнота, возможна рвота, появляются боли в правом подреберье. Как правило, эта картина сопровождает симптомы сальпингита или хламидийного эндометрита, и протекает на их фоне.
Обычно перигепатит встречается у молодых женщин, которые болеют хроническим хламидиозом, с многократными рецидивами и высоким титром антител в сыворотке крови.
Профилактика хламидиоза
Как обычно, при профилактике инфекций, которые передаются половым путем, нужно тщательно выбирать партнеров, и пользоваться средствами контрацепции (презервативами). Также нужно проходить обследование на хламидиоз при планировании беременности, либо перед родами, для профилактики инфекции у новорожденных.
Особую трудность вызывают очаги семейного хламидиоза, в которых нужно проводить санитарно – просветительскую работу, лечить всех членов семьи, предупреждать о необходимости воздерживаться от половой близости в течение лечения, а также лечить детей.
Хламидиоз – группа инфекций, обусловленных проникновением в организм человека разных видов хламидий. Могут поражаться дыхательная, опорно-двигательная, сердечно-сосудистая, мочеполовая система, глаза. Урогенитальный тип хламидиоза – наиболее распространенный тип – сопровождается признаками воспалительных патологий половой сферы и диагностируется только лабораторным путем.
Хламидийные инфекции опасны множественными осложнениями. При отсутствии лечения хламидиоза у женщин может развиваться бесплодие.
Что такое хламидиоз — пути заражения
Хламидиоз – патологический процесс, инициатором которого являются микроорганизмы под названием хламидии.
Инфицирование происходит по-разному. Возможные пути передачи:
- Половой (является ведущим). Местом локализации первичного воспаления становится слизистая влагалища. Позднее не исключено продвижение патогена вверх по половым путям. Это приводит к поражению шейки матки, фаллопиевых труб, сопровождающемуся образованием тяжей и вызывающее их непроходимость. При внедрении микроорганизмов в просвет мочеиспускательного канала и попадании в полость мочевого пузыря развивается цистит. К заражению приводит любой незащищенный половой акт с носителем. Это касается как традиционного сексуального контакта, так и анального, и орального варианта.
- Вертикальный (от матери к ребенку при естественных родах). Хламидии – сильные микроорганизмы, поэтому инфекция передается малышу при прохождении по родовым путям. У младенца могут поражаться глаза (формируется конъюнктивит) либо легкие (пневмония).
- Контактно-бытовой. Медиками не доказано, что болезнь передается подобным способом, но предположения имеются. Хламидии – сильные микроорганизмы, сохраняющие активность вне тела носителя до двух суток. Потенциальными источниками заражения могут выступать полотенце, нижнее белье, стульчак унитаза, которыми пользовался носитель инфекции.
- Воздушно-капельный (редкое исключение). Характерен для передачи Chlamidia pneumoniae от человека с диагностированным хламидийным воспалением легких.
Симптомы хламидиоза у женщин
Какими признаками может проявляться заболевание? Точно выявить хламидиоз довольно сложно, поскольку для него типично бессимптомное течение. Проявления встречаются лишь у 33% пациенток.

Инкубационный период болезни довольно продолжительный. Первые признаки заболевания и неприятные симптомы появляются через 14 – 30 суток после заражения.
Чаще других разновидностей диагностируется урогенитальный хламидиоз, хотя существуют и другие формы.
Присутствие патогена можно определить только лабораторным путем. Потенциальными симптомами патологии выступают:
Инфекция становится частой причиной развития гинекологических патологий. На ее наличие могут указывать:
- Кольпит (воспаление слизистой вагины). Кольпит этой разновидности часто диагностируется у беременных женщин и дам в период менопаузы, поскольку для этих периодов типичен дефицит эстрогенов. У больной появляются такие неприятные симптомы, как жжение, зуд, нехарактерные бели, нарушение процесса мочеиспускания, болезненность внизу живота, незначительный рост общей температуры.
- Цервицит (воспаление тканей шейки матки). И острый, и хронический урогенитальный хламидиоз способен провоцировать формирование воспалительного процесса. В ходе осмотра гинеколог отмечает увеличение шейки матки в результате отечности. Лечение необходимо обязательно провести, поскольку в дальнейшем не исключено развитие эрозии.
- Эндометрит (поражение слизистого слоя матки), сальпингит (воспаление фаллопиевых труб), сальпингоофорит (сочетанное воспаление яичников и маточных труб). Формирование патологических состояний обусловлено восхождением инфекции вверх по половым путям.
При развитии урогенитальной формы характер вагинальной слизи изменяется не сразу. Инкубационный период заболевания равен 2 – 4 неделям. По истечении этого времени можно заметить его основные симптомы.
У женщин появляются бесцветные прозрачные бели. В случае присоединения вторичной инфекции, происходит изменение цвета отделяемого. Оттенок может варьироваться от белого до темновато-коричневого. Не исключено присутствие гнойных примесей. На осложненное течение заболевания указывает появление неприятного запаха. Это симптом может говорить о развитии гонореи.
Количественные характеристики выделений не изменяются, т.е. объем белей остается на прежнем уровне. При этом большая часть отделимого собирается в просвете уретры, поэтому во время утреннего мочеиспускания женщина может отмечать появление слизи в моче.Консистенция выделений остается водянистой. Если бели становятся липкими, то это признак присоединения вторичной инфекции.
Первые признаки заболевания в виде изменения влагалищных белей формируются спустя 7 – 14 суток после инфицирования.
Но в большей части случаев признаки полностью отсутствуют.
Диагностика хламидий — какие анализы нужны?
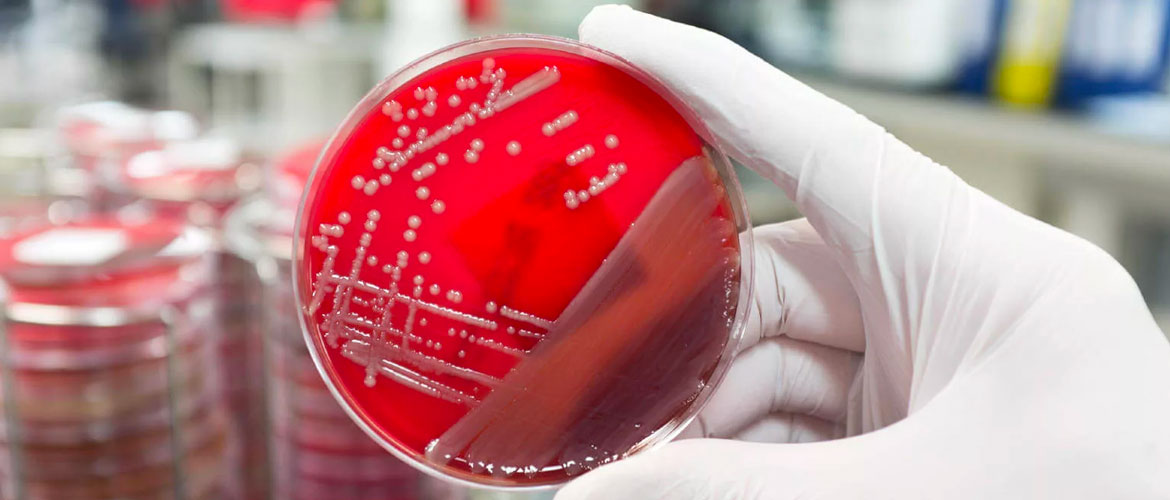
Поскольку симптомы патологии нехарактерны, диагностируется состояние случайно в период прохождения обследования у гинеколога по иному поводу.
Если у женщины присутствуют потенциальные признаки заболевания, то больной назначаются различные тесты. Ведущими являются:
- исследование вагинального мазка на присутствие бактерий;
- анализ крови на антитела – определяются характерные антитела, указывающие на развитие болезни;
- ПЦР-тест – позволит точно выявить хламидиоз, поскольку позволяет определить генетический материал патогена;
- бактериальный посев – помогает диагностировать состояние с вероятностью в 70%, определить разновидность возбудителя, подобрать антибактериальные препараты, чтобы разработать схему лечения;
- иммунофлуоресценция – определяет возбудителя с 50%-ной вероятностью.
Больной проводится УЗИ-исследование органов малого таза. Процедура помогает выявить скрытые признаки состояния в виде структурных изменений матки, фаллопиевых труб и яичников.
Особенности женского хламидиоза
Особенно опасен хламидиоз у женщин. Симптомы заболевания чаще всего отсутствуют, поэтому за медицинской помощью пациентки обращаются поздно. Как правило, при хронизации болезни, поскольку признаки острого процесса остаются незамеченными.
При отсутствии медикаментозной поддержки организма не исключено развитие серьезных осложнений. К тому же, женщина является источником заражения.
Наличие инфекции у беременных женщин может негативно отражаться на течении гестации. Самыми тяжелыми исходами выступают самопроизвольный аборт либо внутриутробная гибель плода. Причиной становится развитие плацентарной недостаточности, которую вызывает хронический хламидиоз.
Лечение хламидиоза у женщин во время вынашивания ребенка необходимо проводить поэтапно, комплексно, принимая во внимание имеющиеся противопоказания. Схемы терапии инфекции, выявленной у беременных, стандартные. В процессе используются препараты Ровамицин и Эритромицин. В этот период запрещено применение средств из группы фторхинолонов и Доксициклин.
Лечение женского хламидиоза

Клинические рекомендации разрабатывается индивидуально в каждом конкретном случае. Лечение хламидиоза у женщин проводится комплексно и предполагает использование следующих групп лекарственных средств:
- антибактериальные препараты;
- иммуностимуляторы;
- поливитамины.
Неотъемлемой частью протокола становятся внесение корректив в рацион больной, физиопроцедуры, местные средства (суппозитории).
Наиболее часто используемые антибактериальные препараты:
- Доксициклин (тетрациклиновый ряд). Относится к антибиотикам широкого спектра действия. На фоне приема может возникать нарушение пищеварения, поэтому его необходимо сочетать С ферментными средствами и пробиотиками. Продолжительность курса – 10-14 дней.
- Азитромицин (из группы макролидов). Его отличает минимум побочных эффектов. Применяется однократно. Дозировка – 1 грамм. При плохой переносимости активного вещества ее можно поделить на несколько приемов.
- Джозамицин (активное действующее веществ – вильпрафен). Назначается в случае привыкания патогена к доксициклину и азитромицину.
Хороший терапевтический эффект обеспечивают следующие лекарственные средства:
- Эритромицин, Спирамицин (из группы макролидов);
- Офлоксацин, Левофлоксацин, Ципрофлоксацин (группа фторхинолонов) – могут комбинироваться с другими разновидностями антибиотиков по показаниям;
- Амоксициллин (пенициллиновый ряд).
Если женщина находится в условиях стационара, то допускается комбинирование антибактериальных и противомикробных средств.
При диагностировании патологии часто используются физиопроцедуры. Могут назначаться:
- облечение ультразвуком;
- электрофорез;
- магнитотерапия.
Какое влияние оказывают физиопроцедуры на течение заболевания?
- На фоне применения ультразвука происходит повышение иммунной защиты, устраняется симптоматика воспалительного процесса, ускоряется течение процессов самостоятельного восстановления поврежденных тканей.
- Магнитотерапия способствует снятию имеющейся патологической симптоматики, отечности внутренних органов, устранению болевого синдрома.
- Электрофорез обеспечивает обезболивающий, противовоспалительный, сосудорасширяющий эффект. Улучшает течение обменных реакций.
Вне зависимости от выбранного метода отмечается улучшение общего самочувствия: уходят боли, отечность, повышается иммунитет (общий и местный).
Терапевтический протокол предусматривает обязательный прием иммуномодуляторов – препаратов, улучшающих иммунную защиту организма.
Лечебный курс включает прием следующих средств (на выбор доктора):
- Полиоксидоний. Способствует повышению иммунной защиты, более активной выработке антител. Препарат стимулирует активность фагоцитов крови, снижает токсическое воздействие на клетки печени других лекарственных средств. Прием проводится по следующей схеме: 1 раз в двое суток, внутримышечно в дозировке 6 мг. Полиоксидоний противопоказан в период вынашивания ребенка и грудного вскармливания;
- Тималин. Препарат усиливает клеточный иммунитет, усиливает фагоцитоз. Курс равен 10 дням. Дозировка – внутримышечно 5 – 20 мг, ежедневно. Противопоказанием является индивидуальная непереносимость компонентов. На фоне терапии не исключено развитие признаков аллергии.
Схему лечения болезни дополняют различные поливитаминные комплексы. Они восполняют нехватку необходимых витаминов и микроэлементов, улучшая работу иммунной системы.
Чаще всего применяются следующие препараты:
- Аевит. Представляет собой сочетание витамина А и Е. Способствует усилению иммунной защиты, укрепляет стенки сосудов. У женщин схема приема – 1 таблетка дважды в сутки. Противопоказанием к применению являются непереносимость компонентного состава, нарушение кровообращения, диагностированная тромбоэмболия. На фоне лечения не исключены проблему с пищеварением.
- Витрум. Устраняет дефицит необходимых организму витаминов, усиливает его сопротивляемость. Курс приема определяется индивидуально. Дозировка – 2 таблетки в день. Противопоказанием к применению становятся повышенная чувствительность к компонентам Витрума, туберкулез, саркома, тромбофлебит, сердечная недостаточность. Не исключено развитие побочных реакций в виде симптомов аллергии: кожные высыпания по типу крапивницы, зуд.
Эффективные схемы лечения хламидиоза многочисленны. В основе их действия лежит прием лекарственных средств, уничтожающих патоген. Перед выбором препаратов медик дает оценку текущего состояния больной, определяет наличие сопутствующих патологий и только на основании данной информации подбирает медикаменты. Курс должны пройти оба половых партнера.

Схема терапии разрабатывается в зависимости от формы хламидиоза:
- Острый. В процессе используется антибиотик (чаще всего Доксициклин — назначается на 3 недели, дважды в день по 100 мг), иммуномодулятор и поливитаминный комплекс. Через неделю от начала приема антибиотика назначаются ферментные препараты. При развитии молочницы применяются противогрибковые средства – Нистатин (500 000 ед), Флуконазол. Одновременно к приему назначаются гепатопротекторы, пробиотики, рекомендуются физиопроцедуры;
- Вялотекущий. В течение первых 14 суток назначается прием энзимов и иммуностимуляторов. На следующем этапе схема дополняется поливитаминами, антибиотиками (используется вариант терапии острой формы), противогрибковыми средствами.
Терапия хронической инфекции проводится по следующей схеме:
- В первые 14 суток больная принимает Амиксин – 1 таблетка через день в течение календарного месяца – энзимы.
- Через 10 дней от начала терапии назначается прием антибиотиков (схема аналогична острой форме) и поливитаминных комплексов.
- Лечение дополняется приемом гепатопротекторов, получением физиопроцедур. Хорошие результаты дает использование суппозиториев Лонгидаза (1 свеча один раз в 10 дней).
При разработке терапевтической схемы учитываются другие заболевания половой сферы. Это помогает врачу подобрать максимально действенный антибиотик, который будет эффективен не только против хламидий.
На излечение указывает отрицательный результат проведенного ПЦР-теста. Выполнить исследование нужно спустя 30 – 45 дней после завершения медикаментозного курса.
Что будет если не лечить?
Воспалительные процессы, сопровождающие хламидийные инфекции, способны вызывать различные осложнения. Самые серьезные последствия запущенной болезни – сложность с зачатием, полное бесплодие, высокий риск появления злокачественных образований.
Типичные осложнения состояния:
- Сальпингоофорит/сальпингит. Воспаления придатков матки или только фаллопиевых труб – опасные заболевания, поскольку препятствуют наступлению беременности. Образование рубцовой ткани в просвете маточных труб ведет к их непроходимости, что становится причиной бесплодия;
- Эндоцервицит (поражение канала шейки матки). При подобном диагнозе увеличивается вероятность развития раковых образований;
- Эндометрит (воспаление в слизистой матки). Состояние затрудняет наступление беременности из-за сложностей с закреплением оплодотворенной яйцеклетки. Также увеличивается риск самопроизвольного аборта.
Тяжелым осложнением хронической формы является развитие синдрома Рейтера.
Профилактика хламидиоза
Профилактика состояния несложная и заключается в отказе от незащищенного полового контакта. Во время секса с малознакомым половым партнером необходимо использовать кондом.
Своевременное диагностирование и получение адекватной терапии значительно улучшает прогноз заболевания. Как правило, для полного излечения инфекции – при отсутствии вторичных осложнений – требуется не больше двух недель. При хронизации процесса прогноз ухудшается, именно поэтому женщиной должна быть правильно оценены появившиеся симптомы и лечение начато сразу. В противном случае повышается риск возникновения спаек и формирование трубно-перитонеального бесплодия.
ТОП-5 проверенных клиник венерологии
Источники
Читайте также:


