Инфекции при остром холецистите
Острый холецистит – это воспаление желчного пузыря, характеризующееся внезапным началом, быстрым нарастанием и выраженностью симптоматики. Это заболевание, возникшее у пациента впервые и при адекватном лечении заканчивающееся выздоровлением. В том же случае, если проявления острого холецистита повторяются неоднократно, это расценивается как обострение хронического холецистита, для которого характерно волнообразное течение.
У женщин острый холецистит диагностируется чаще, чем у мужчин. С возрастом частота заболеваемости увеличивается. В связи с этим специалисты высказывают предположение о возможном влиянии на развитие острого холецистита изменений гормонального фона. В зоне повышенного риска находятся люди, страдающие ожирением, принимающие гормональные препараты и беременные женщины.
Причины и факторы риска
Основной причиной острого холецистита служит нарушение оттока желчи из желчного пузыря и инфицирование ее патогенной микробной флорой (кишечная палочка, сальмонеллы, стрептококки, стафилококки). При сохраненной дренажной функции, т. е. при ненарушенном оттоке, инфицирование желчи не приводит к развитию заболевания.
У 90-95% пациентов к обструкции желчного протока приводит конкремент (камень). В остальных случаях нарушение оттока желчи происходит из-за отека стенок желчного протока, вызванного воспалительным процессом или закупоркой его паразитами, опухолью. Чаще всего бескаменный острый холецистит развивается вторично, на фоне сепсиса, сальмонеллеза, травматических повреждений.
К факторам, повышающим риск заболеваемости острым холециститом, относятся:
- возраст старше 40 лет;
- малоподвижный образ жизни;
- неправильное питание с высоким содержанием жирной пищи в рационе;
- женский пол;
- европейская раса;
- беременность;
- гормональная контрацепция;
- ожирение;
- длительное голодание;
- сальмонеллез;
- серповидноклеточная анемия;
- сахарный диабет;
- сепсис;
- гастрит с пониженной кислотностью;
- нарушение реологических свойств крови.
Формы заболевания
В зависимости от того, что послужило причиной блокирования желчного протока, выделяют калькулезный (каменный) и некалькулезный (бескаменный) острый холецистит.
По степени морфологических изменений желчного пузыря холецистит бывает:
- катаральный – воспалительный процесс ограничен слизистой и подслизистой оболочкой желчного пузыря;
- флегмонозный – гнойное воспаление, при котором происходит инфильтрация всех слоев стенок желчного пузыря. В отсутствие лечения слизистая оболочка изъязвляется, а воспалительный экссудат проникает в околопузырное пространство;
- гангренозный – происходит некроз стенки желчного пузыря (частичный или тотальный);
- гангренозно-перфоративный – перфорация стенки желчного пузыря в зоне некроза с выходом желчи в брюшную полость, что приводит к развитию перитонита;
- эмпиема – гнойное воспаление содержимого желчного пузыря.
У женщин острый холецистит диагностируется чаще, чем у мужчин. С возрастом частота заболеваемости увеличивается.
Симптомы острого холецистита
Заболевание начинается с внезапного болевого приступа (желчная, или печеночная колика). Боль локализуется в области правого подреберья или эпигастрия, может иррадиировать в правую половину шеи, правую надключичную область, в область нижнего угла правой лопатки. Болевой приступ обычно развивается после сильного эмоционального стресса, употребления жирной, острой пищи или/и алкоголя. Боль сопровождается тошнотой и рвотой, повышением температуры тела. Примерно у 20% пациентов развивается механическая желтуха, обусловленная закупоркой желчного протока отеком или конкрементом.
Специфические симптомы острого холецистита:
- симптом Мерфи – пациент непроизвольно задерживает дыхание в момент надавливания в области правого подреберья;
- симптом Ортнера – поколачивание по краю правой нижней реберной дуги сопровождается усилением болезненных ощущений;
- симптом Кера – усиление боли на вдохе при пальпации в области правого подреберья;
- френикус-симптом (симптом де Мюсси – Георгиевского) – надавливание пальцем между ножками грудинно-ключично-сосцевидной мышцы справа сопровождается болезненными ощущениями;
- при перкуссии передней брюшной стенки выявляется тимпанит, что объясняется развитием рефлекторного пареза кишечника.
Признаком развития перитонита, т. е. вовлечения в воспалительный процесс брюшины, служит положительный симптом Щеткина – Блюмберга – резкая болезненность при отдергивании руки, надавливающей на живот.
Диагностика острого холецистита
Диагноз острого холецистита ставится на основании характерной клинической картины, подтвержденной данными лабораторно-инструментального обследования:
- общий анализ крови (лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ);
- биохимический анализ крови (усиление активности печеночных ферментов, повышение щелочной фосфатазы, билирубина);
- общий анализ мочи (появление билирубина при механической желтухе);
- ультразвуковое сканирование желчного пузыря (наличие камней, утолщение стенок, инфильтрат околопузырного пространства);
- радиоизотопное сканирование желчного пузыря;
- рентгенография грудной клетки и электрокардиография с целью дифференциальной диагностики.
В зоне повышенного риска острого холецистита находятся люди, страдающие ожирением, принимающие гормональные препараты и беременные женщины.
Рентгенография брюшной полости при данном заболевании малоинформативна, т. к. в 90% случаев камни желчного пузыря рентгенонегативны.
Необходима дифференциальная диагностика острого холецистита со следующими заболеваниями:
Лечение острого холецистита
Лечение острого холецистита проводится в условиях хирургического отделения стационара, показан строгий постельный режим. В течение первых 24-48 часов проводят эвакуацию желудочного содержимого через назогастральный зонд. Жидкость в этот период вводят внутривенно.
После стихания признаков острого воспаления зонд удаляют и пациенту на несколько суток назначают водно-чайную паузу, а затем диету №5а по Певзнеру. Через 3-4 недели после стихания всех симптомов заболевания рацион расширяется, и пациента переводят на диету №5. Диета при остром холецистите – один из основных методов лечения. Частые приемы пищи небольшими порциями способствуют хорошему оттоку желчи. Для уменьшения нагрузки на печень и желчевыводящую систему в рационе разумно сокращают содержание животных жиров, приправ, эфирных масел.
Западные специалисты по-другому подходят к организации диеты при остром холецистите. Они также ограничивают содержание в рационе жиров, но рекомендуют принимать пищу не чаще 2-3 раз в день с обязательным 12-16-часовым перерывом в ночное время.
Консервативное лечение острого холецистита включает в себя выполнение паранефральной новокаиновой блокады по Вишневскому с целью снятия острого болевого синдрома, а также назначение спазмолитических и антибактериальных препаратов.
У 90-95% пациентов к обструкции желчного протока приводит конкремент (камень). В остальных случаях нарушение оттока желчи происходит из-за отека стенок желчного протока, вызванного воспалительным процессом или закупоркой его паразитами, опухолью.
После купирования симптомов острого холецистита при наличии в желчном пузыре конкрементов рекомендована литотрипсия, т. е. растворение камней (препаратами урсодезоксихолевой и хенодезоксихолевой кислот).
Хирургическое лечение острого холецистита проводится по следующим показаниям:
- экстренные – развитие осложнений (перитонит и т. п.);
- срочные – неэффективность консервативной терапии, проводимой в течение 1-2 суток.
Суть операции заключается в удалении желчного пузыря (холецистэктомия). Она выполняется как традиционным открытым, так и лапароскопическим методом.
Возможные последствия и осложнения
Острый холецистит – это опасное заболевание, которое в отсутствие квалифицированной помощи может приводить к развитию следующих осложнений:
- эмпиема (острое гнойное воспаление) желчного пузыря;
- перфорация стенки желчного пузыря с формированием околопузырного абсцесса или перитонита;
- желчнокаменная непроходимость кишечника (перекрытие просвета тонкой кишки мигрирующим из желчного пузыря конкрементом значительного размера);
- эмфизематозный холецистит (развивается в результате инфицирования желчи газообразующими бактериями – клостридиями).
После удаления желчного пузыря у незначительной части пациентов развивается постхолецистэктомический синдром, проявляющийся частым жидким стулом. Быстро добиться нормализации в этом случае помогает соблюдение диеты. Только у 1% прооперированных больных диарея носит стойкий характер и требует медикаментозного лечения.
Прогноз
Прогноз при неосложненных формах острого холецистита при условии оказания своевременной медицинской помощи в целом благоприятный. Острый некалькулезный холецистит обычно заканчивается полным выздоровлением и лишь в небольшом проценте случаев переходит в хроническую форму, вероятность хронизации острого калькулезного холецистита значительно выше.
Прогноз резко ухудшается при развитии осложнений (перитонит, околопузырный абсцесс, эмпиема). Вероятность летального исхода в этом случае составляет, по разным данным, 25–50%.
Профилактика
Профилактика острого холецистита включает следующие меры:
- соблюдение правил здорового питания (ограничение жиров и специй, прием пищи небольшими порциями, ужин не позднее, чем за 2-3 часа до сна);
- отказ от злоупотребления алкогольными напитками;
- достаточная физическая активность в течение дня;
- соблюдение водного режима (в течение суток следует выпивать не менее 1,5 л жидкости);
- избегание психоэмоциональных стрессов и физических перегрузок;
- нормализация массы тела;
- своевременная диагностика и лечение глистных инвазий (лямблиоза, аскаридоза).
Видео с YouTube по теме статьи:
Острый холецистит – это воспалительный процесс в желчном пузыре длительностью не более трех месяцев. Проявляется коликообразными болями справа в подреберье, диспепсией, лейкоцитозом, повышенной температурой. 13–18% острых заболеваний брюшной полости, требующих оперативного вмешательства, приходится на острый холецистит. Болезни в большей степени подвержены женщины, чем мужчины.
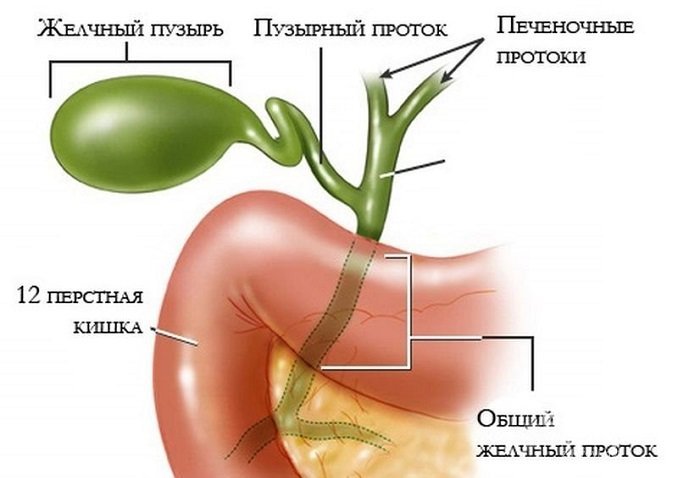
Виды острого холецистита
Различают две формы заболевания.
- Калькулезный холецистит, характеризующийся наличием камней в желчном пузыре (лат. calculus означает камешек).
- Бескаменный холецистит. Относительно редкая форма (5–10% случаев), протекающая без образования конкрементов.
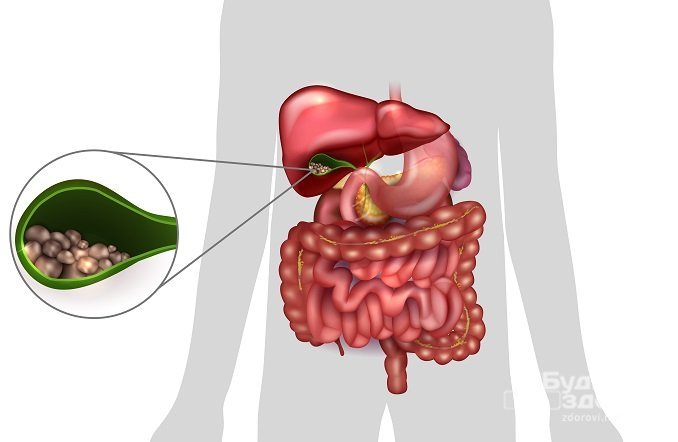
Калькулезная форма, в свою очередь, подразделяется на следующие виды.
- Простой, или катаральный холецистит. Характерным признаком является ограниченное воспаление слизистой оболочки желчного пузыря без вовлечения глубоких слоев стенки.
- Флегмонозная форма. Воспаление желчного пузыря в гнойной форме с поражением всех слоев стенки и инфильтрацией. Возможна экссудация жидкости в околопузырное пространство.
- Гангренозная форма. Характеризуется общим или частичным некрозом стенки пузыря. Возможна перфорация с истечением содержимого в брюшную полость.
По характеру воспаления острый холецистит может иметь следующую форму:
- простая, когда воспаление не выходит за пределы пузыря, нарушение целостности стенки отсутствует;
- деструктивная, сопровождающаяся разрушением стенки желчного пузыря, частичным или полным омертвлением тканей. Пример деструктивной формы – гангренозный холецистит.
Причины острого холецистита
Причины развития острого холецистита многообразны.
- Желчнокаменная болезнь. Является основной причиной болезни (80–90% всех случаев). Камни повреждают слизистую оболочку пузыря, обтурируют желчевыводящий канал, вызывая закупорку пузырного протока, застой желчи, отек стенки и развитие воспаления.
- Гипертензия желчевыводящих путей. Причиной повышения давления может быть стриктура желчного протока, перекрытие его крупными единичными камнями, нарушение функциональности сфинктеров, сопровождающееся спазмами. В результате гипертензии развивается холестаз, холецистохолангит, обтурационная желтуха.
- Инфицирование желчевыводящих путей.
- Дисхолия.
- Снижение резистентности организма.
- Атеросклероз сосудов желчевыводящих путей.
- Паразитозы – гельминтозы, лямблиоз и пр.
- Неправильное питание. Чаще всего именно нездоровая пища провоцирует начало болезни. Жирные и острые блюда вызывают интенсивное желчеобразование, приводящее к гипертензии желчевыводящих путей. Пищевые аллергены раздражают сенсибилизированную оболочку пузыря, приводя к спазмам.
Бескаменный холецистит возникает, как правило, вследствие бактериальной инфекции. Может развиваться при травмах, сальмонеллезе, сепсисе, ожогах, полиорганных заболеваниях.
Симптомом прободного холецистита является боль, распространенная из правого подреберья на весь живот.
Симптомы острого холецистита
Приступ болезни возникает обычно после приема острой, жирной пищи, стресса, употребления алкоголя. Выделяют следующие симптомы острого холецистита.
- Коликообразная боль. Это основной симптом, указывающий на острый холецистит. Чаще всего боль локализуется справа в подреберье и/или в эпигастрии. Может иррадировать в область правой ключицы или шею, спину (в нижний угол правой лопатки). При сопутствующем панкреатите болевые ощущения могут распространяться в зону левого подреберья. При гангренозной форме острота боли может снижаться из-за гибели нервных окончаний стенки пузыря.
- Тошнота, рвота с желчью в рвотных массах. После рвоты облегчения не наступает.
- Горечь во рту.
- Повышенная температура – от субфебрильных значений до 40 °C.
- Симптом Мерфи. Самопроизвольная задержка вдоха при надавливании на зону правого подреберья.
- Симптом Кера. Болезненное ощущение на вдохе при пальпации правой подреберной зоны.
- Симптом Ортнера. Боли при постукивании по нижним ребрам правой стороны.
- Симптом де Мюсси – Георгиевского. Болезненность при давлении пальцами в области правой грудино-ключично-сосцевидной мышцы.
- Желтуха. Наблюдается в 20% случаев, обусловлена обструкцией желчного протока отеком или закупоркой камнями.
- Увеличение желчного пузыря (при наличии желтухи).
- Тимпанит.
Симптомы острого холецистита в деструктивной фазе.
- Непреходящая боль в правом подреберье – в 100% случаев.
- Рвота – в 70% случаев.
- Температура 38–40 °C – в 65% случаев.
- Желтуха – в 40% случаев.
Симптомом прободного холецистита является боль, распространенная из правого подреберья на весь живот.
Диагностика
Диагностика острого холецистита включает аппаратные и лабораторные методы.
- УЗИ желчного пузыря. Основной вид аппаратной диагностики острого холецистита. Позволяет устанавливать наличие и размеры конкрементов, толщину стенки желчного пузыря, консистенцию его содержимого, выявлять околопузырный инфильтрат.
- Рентгенография. В большинстве случаев малоинформативна. Лишь 10–15% камней содержит достаточно кальция, чтобы проявляться на рентгеновских снимках. Но она может проводиться при дифференциальной диагностике для исключения некоторых заболеваний, симптоматика которых схожа с проявлениями острого холецистита.
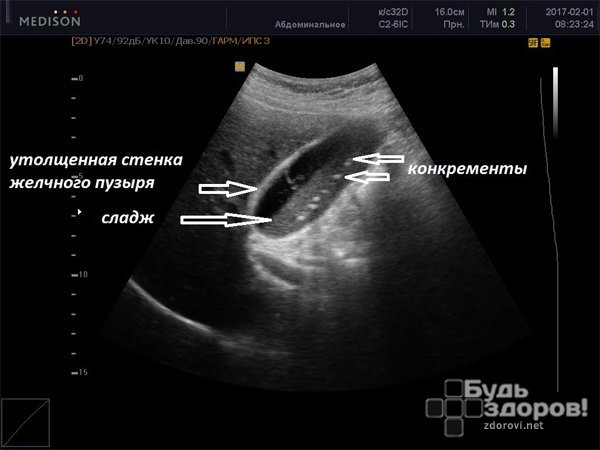
- Общий анализ крови – лейкоцитоз, сдвинутая вправо лейкограмма, повышенная СОЭ.
- Биохимический анализ крови – наблюдается повышение уровня амилазы, билирубина, щелочной фосфатазы (в 23% случаев).
Дифференциальная диагностика направлена на исключение следующих заболеваний:
- острый панкреатит;
- гепатит А;
- острый аппендицит;
- прободная язва двенадцатиперстной кишки и желудка;
- грыжа пищевода.
Лечение
Лечение острого холецистита может быть консервативным и оперативным.
Прогноз острого холецистита условно благоприятный. При своевременном диагнозе и адекватном лечении здоровье полностью восстанавливается.
Консервативное лечение направлено на:
- подавление инфекции с помощью антибиотиков широкого спектра действия;
- восстановление нормального оттока желчи спазмолитиками и желчегонными средствами.
Основным способом терапии при наличии камней и осложнениях (перфорация желчного пузыря, перитонит) является хирургическое вмешательство. В большинстве случаев проводится удаление желчного пузыря (холецистэктомия). Может применяться полостной или лапароскопический метод.
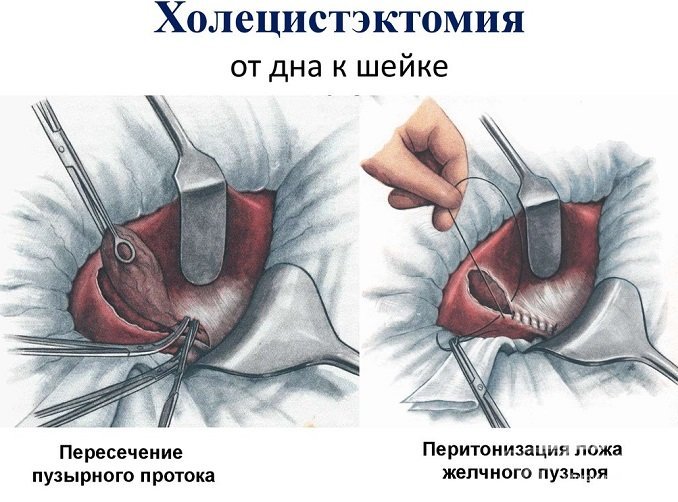
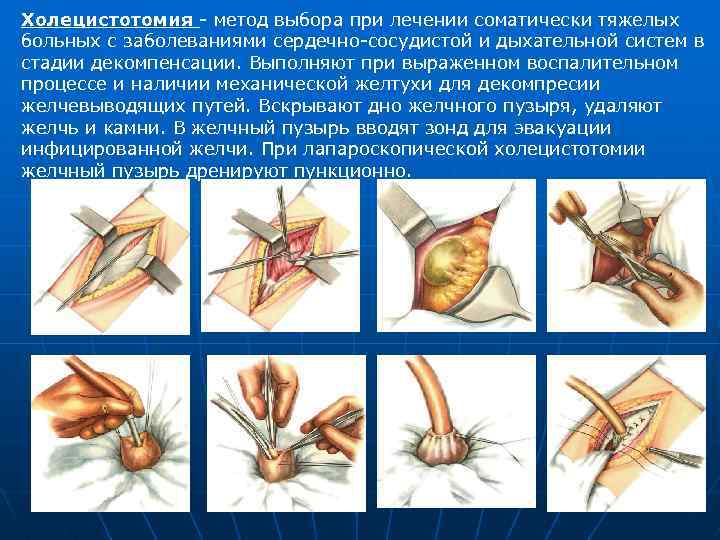
Если холецистэктомия невозможна (из-за возраста пациента или сопутствующих заболеваний), проводится холецистостомия.
Специальная диета при остром холецистите способствует усилению оттока желчи и снижению остроты проявления болезни.
Осложнения
- Перфорация стенки желчного пузыря. Может быть локальной, с образованием околопузырного абсцесса, выходящей в брюшную полость или в смежные органы (желудок, тощую, ободочную или двенадцатиперстную кишки).
- Эмпиема (скопление гноя в полости пузыря).
- Постхолецистэктомический синдром (абдоминальные боли после холецистэктомии).
- Эмфизематозный холецистит (газовая флегмона).
Особенности острого холецистита у детей
Острый холецистит у детей – явление относительно редкое, как и его калькулезная форма. Желтуха у детей также встречается редко.
Чаще всего дети заболевают катарально-серозным холециститом. Ведущую роль в развитии болезни играют инфекции (кишечная палочка, стрептококк, стафилококк, протей и пр.).
Особенности острого холецистита у беременных
Беременность является одним из факторов риска, поскольку увеличенная матка давит на желчный пузырь, вызывая в нем застой и воспаление. На клинику острого холецистита сам факт беременности мало влияет. Болезнь обычно развивается у женщин, страдающих желчекаменной болезнью, и является чаще всего следствием закупорки камнями пузырного протока.
В большинстве случаев консервативное лечение острого холецистита проводится, если состояние беременной позволяет это сделать (отсутствуют сильные боли, нет опасности осложнения). Назначают спазмолитики, болеутоляющие, антибактериальные и дезинтоксикационные средства. При отсутствии улучшения в течение нескольких дней независимо от срока беременности показано хирургическое вмешательство.
Необходимость в оперативном лечении беременных определяется индивидуально. Тактика выжидания оправдана при катаральном холецистите. При коликах или обструкции желчных путей показана холецистэктомия.
Особенности острого холецистита у пожилых людей
При остром калькулезном холецистите у пациентов старческого возраста выше риск прободения стенки из-за плохой трофики желчного пузыря и развития в тканях атрофических процессов. Наиболее опасный момент наступает спустя 2–3 суток с начала заболевания.
Прогноз
Прогноз острого холецистита условно благоприятный. При своевременном диагнозе и адекватном лечении здоровье полностью восстанавливается.
Бескаменный холецистит возникает, как правило, вследствие бактериальной инфекции.
При тяжелых осложнениях (например, развитии перитонита вследствие разрыва желчного пузыря) даже при адекватном лечении возможен летальный исход.
Профилактические меры
Основная задача профилактики некалькулезной формы острого холецистита состоит в недопущении холелитиаза (камнеобразования) в желчном пузыре. А если конкременты образовались – то в исключении развития восполнения. Меры профилактики включают следующие мероприятия.
- Своевременное лечение патологий гепатобилиарной системы – желчекаменной болезни, нарушений оттока желчи.
- Правильное питание. Диета при остром холецистите предусматривает ограничение пищи, богатой холестерином, животными жирами (наваристые супы и бульоны, жирное мясо, жареные и копченые мясные продукты, сдоба). Предпочтение отдается молочным блюдам, вегетарианским супам, растительным маслам, кашам.
- Контроль массы тела.
- Своевременное лечение инфекций.
- Физически активный образ жизни.
- Профилактические тюбажи для повышения желчеотделения у людей, входящих в группу риска.
Видео с YouTube по теме статьи:
Острый холецистит – заболевание желчного пузыря, сопровождающееся местной воспалительной реакцией на фоне непроходимости желчевыводящего протока. Это быстро развивающаяся хирургическая патология, которая может потребовать экстренного проведения холецистэктомии. Симптомы опасного состояния включают боль под правым ребром и сильное мышечное напряжение, иногда присоединяется тошнота, рвота и лихорадка с ознобом. Подтверждается наличие воспаления и камней результатами УЗИ.
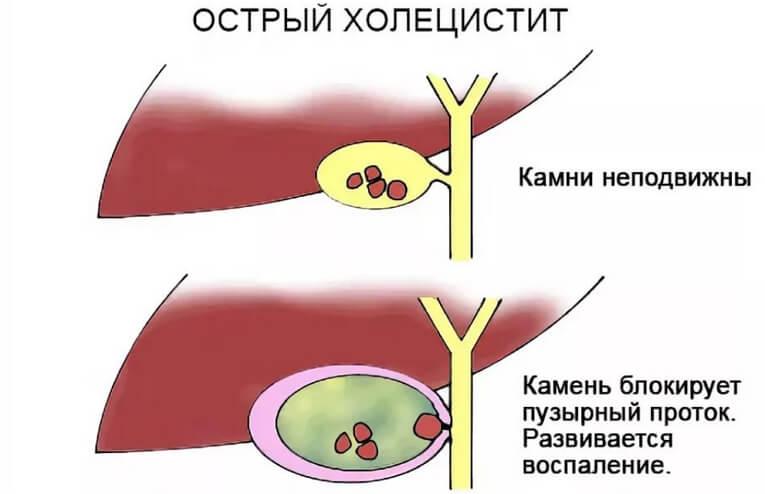
Причины возникновения
В 95% случаев развитие острого холецистита связано с желчнокаменной болезнью, которой болеет каждый третий взрослый житель планеты. На начальной стадии камни генерируются в желчном пузыре, в дальнейшем могут мигрировать по билиарному тракту и закупоривать проток.
Блокада желчи в желчном пузыре провоцирует появление первопричины острого холецистита – повышения внутрипузырного давления. Застой литогенной желчи приводит к повреждению клеток, из которых высвобождаются ферменты воспаления. В ответ слизистая вырабатывает больше жидкости, чем способна впитать обратно. Это приводит к перерастяжению стенок желчного пузыря, а со временем к появлению участков некроза.

Другими причинами острого холецистита являются:
- повреждение слизистой ферментами поджелудочной железы при нарушении функции дуоденального сосочка;
- паразитарные инвазии (описторхоз и другие);
- закупорка пузырной артерии тромбом, вызывающая острое нарушение кровообращения.
В редких случаях спровоцировать острый холецистит могут инфекции – брюшной тиф, дизентерия. Бактериальное заражение желчи происходит после развития острого процесса.
Клинические проявления
На начальном этапе появляется дискомфорт и схваткообразные ощущения в проекции желчного пузыря. С нарастанием воспаления присоединяется основной признак патологии – интенсивная боль в правом подреберье (колика). Она бывает 2-х видов:
- Пузырная – локализуется в области печени с иррадиацией под лопатку и ключицу справа. Возникает при перекрытии шейки желчного пузыря камнем, сгустком слизи, билиарным сладжем, гельминтами.
- Холедохеальная – боль концентрируется над пупком слева, вызывается обтурацией общего желчного протока (холедоха) конкрементом, сладжем, описторхами. Колика сопровождается ознобом, потемнением мочи.

Формы заболевания
В основе классификации острого холецистита лежат морфологические изменения, этиология и патогенез болезни. С учетом природы происхождения различают:
- калькулезный холецистит – является частым осложнением ЖКБ;
- бескаменный – холецистит развивается при отсутствии конкрементов в желчном пузыре;
- паразитарный – когда острый холецистит спровоцирован глистами.

Если заболевание вызвано вклиниванием камня в желчный проток, холецистит называется обтурационным. Когда острый холецистит возникает в ответ на заброс панкреатических ферментов – ферментативным, при ишемических проявлениях (нарушении тока крови) – сосудистым.
По клиническим признакам специалисты выделяют:
| Тип острого холецистита | Описание |
| Катаральный | Воспаление с сильными постоянными болями в правом подреберье, переходящими на поясницу, лопатку ключицу справа. |
| Флегмонозный | Это гнойная форма холецистита, которая выражается пронзительными болями. Они усиливаются при глубоком вдохе, движении. Гипертермия, многократная рвота, тошнота – симптомы, значительно ухудшающие состояние пациента. |
| Гангренозный | Холецистит приводит к отмиранию участков стенки желчного пузыря. Тяжелая форма развивается после гнойного холецистита, имеет яркую клиническую картину. |
| Перфоративный | Осложненная форма холецистита с образованием свищей в стенках желчного пузыря. Кинжальная боль на фоне тяжелой интоксикации – характерные признаки опасного состояния. |
| Обструктивный | Причиной патологии становится камень, застрявший в протоке или шейке желчного пузыря. Для этого состояния характерно появления признаков механической желтухи (пожелтения кожи, склер, зуб кожи, темная моча, светлый кал). |
| Деструктивный | Развивается при изменении структуры стенки желчного пузыря. Провоцирующие факторы патологических изменений – раздражение ферментами поджелудочной железы, критическое нарушение микроциркуляции крови. |
Если заболевание часто рецидивирует, холецистит переходит в хроническую форму.
Особенности острого воспаления желчного пузыря
Симптоматика заболевания схожа с приступом ЖКБ, но имеет некоторые отличия:
- болевой синдром более интенсивный;
- продолжается более 6 часов;
- болезненность сопровождается рвотой;
- если в момент глубокого вдоха провести пальпацию правого подреберья, боль усиливается, дыхание рефлекторно задерживается – положительный симптом Мерфи.
При остром (калькулезном) холецистите выраженность симптомов ослабевает через 2–3 дня, а в 80% пациентов через неделю проходят без специального лечения.
Ребенок становится капризным, вялым, быстро утомляется. Жалуется на сильные боли в животе, особенно, если малыш выпьет газированной воды, съест жирную или жареную еду. На теле появляется сыпь, отрыжка после приема пищи. Нарушается пищеварение, запоры чередуются с поносом, ребенка часто рвет. При попытке прощупать желчный пузырь, малыш плачет от боли, она становится более резкой.

По статистике женщины более подвержены желчнокаменной болезни и острому холециститу. Во время беременности к основным причинам добавляется передавливание желчного пузыря увеличившейся маткой или смещение его другими органами. Застой желчи часто провоцирует изменение гормонального фона беременной.

Клиника заболевания включает следующие симптомы:
- тошнота, рвота, изжога;
- горечь во рту, усиленное слюноотделение;
- болезненные ощущения в области печени;
- непроходящий токсикоз.
Патология, появившаяся во время беременности, часто остается незамеченной женщиной в положении, а неприятные симптомы списываются на появление токсикоза.
Пациенты преклонного возраста могут не догадываться о наличии серьезного заболевания. У пожилых пациентов наблюдается атипичная симптоматика – резкая потеря веса, хроническая усталость, слабость, редкая рвота, незначительное повышение температуры тела.
Диагностика
В большинстве случаев больные с подозрением на острый холецистит попадают экстренно. Постановкой диагноза занимается хирург, начинается обследование со сбора анамнеза и выслушивания жалоб пациента. Врач выясняет характер, длительность симптомов, уточняет наличие факта погрешности в диете, стресса.
Для объективной оценки состояния специалист назначает лабораторные анализы крови, мочи и инструментальные методы обследования:
- УЗИ органов брюшной полости – проводят для определения размеров желчного пузыря, выявляют наличие камней, расширения протоков.
- КТ – обследование необходимо для исключения абсцесса, опухолевых образований.
- МРТ – назначают для детального рассмотрения желчевыводящих путей, исключения холелитиаза.
- ФГДС (гастроскопия) – при наличии признаков желтухи.

Чтобы поставить точный диагноз, важно исключить другие заболевания со схожими клиническими проявлениями. Для этого назначается дифференциальная диагностика острого холецистита со следующими патологиями:
- инфарктом миокарда;
- воспалением нижней доли правого легкого;
- острой формой кишечной непроходимости;
- опоясывающим лишаем;
- острым аппендицитом;
- воспалением печеночных клеток;
- острым воспалением поджелудочной железы;
- обострением язвы или прободением стенки желудка или 12-перстной кишки.
При неинформативности неинвазивных методов обследования, хирург уточняет диагноз при помощи видеолапароскопии.
Лечебные мероприятия
Больные с подтвержденным острым холециститом подлежат немедленной госпитализации. Заниматься лечением в домашних условиях, пользоваться средствами народной медицины, строго запрещено. При развитии острого состояния важна каждая минута, оптимальные сроки проведения операции – первые 72 часа от начала болезни. Промедление чревато значительным усугублением состояния.
Терапевтическая тактика подбирается с учетом тяжести болезни желчного пузыря и наличия осложнений. Некалькулезный холецистит, диагностированный впервые, лечится консервативными методами, тяжелые формы требуют оперативного вмешательства. При деструктивном холецистите назначают холецистостомию, при наличии конкрементов в желчном пузыре – холецистэктомию (удаление органа).
При наличии противопоказаний к операции и отсутствии осложнений гнойного характера, больных лечат консервативно.
Это не избавляет от камнеобразования, рецидивов обострения и перехода заболевания в разряд хронических. Все пациенты без исключения переводятся на лечебное питание. В первые 2 дня рекомендуется отказаться от пищи, в дальнейшем назначается диета № 5.

Снять легкое воспаление желчного пузыря при остром холецистите помогут лекарственные препараты:
- Антибиотики – подавляют патогенные микроорганизмы и предупреждают присоединение вторичной инфекции.
- Спазмолитики – купируют болевой синдром, расслабляют гладкую мускулатуру, расширяют желчевыводящие пути.
- Жаропонижающие – для нормализации температуры тела.
- Антигистаминные – чтобы снять интоксикационные проявления, вызванные аллергенным действием бактерий.

Консервативное лечение проводится в стационаре под наблюдением гастроэнтеролога. При неудовлетворительных результатах медикаментозного лечения врач назначает операцию. В большинстве случаев прием медикаментов расценивается, как предоперационная подготовка больного.
Оперативное лечение острого холецистита должно проводиться в первые 3 суток после появления симптоматики воспаления. Проведение операции в ранний период значительно снижает риск развития осложнений и увеличивает шансы на полное выздоровление.
Стоимость проведения таких операций и обзор клиник Москвы вы можете посмотреть в этой статье
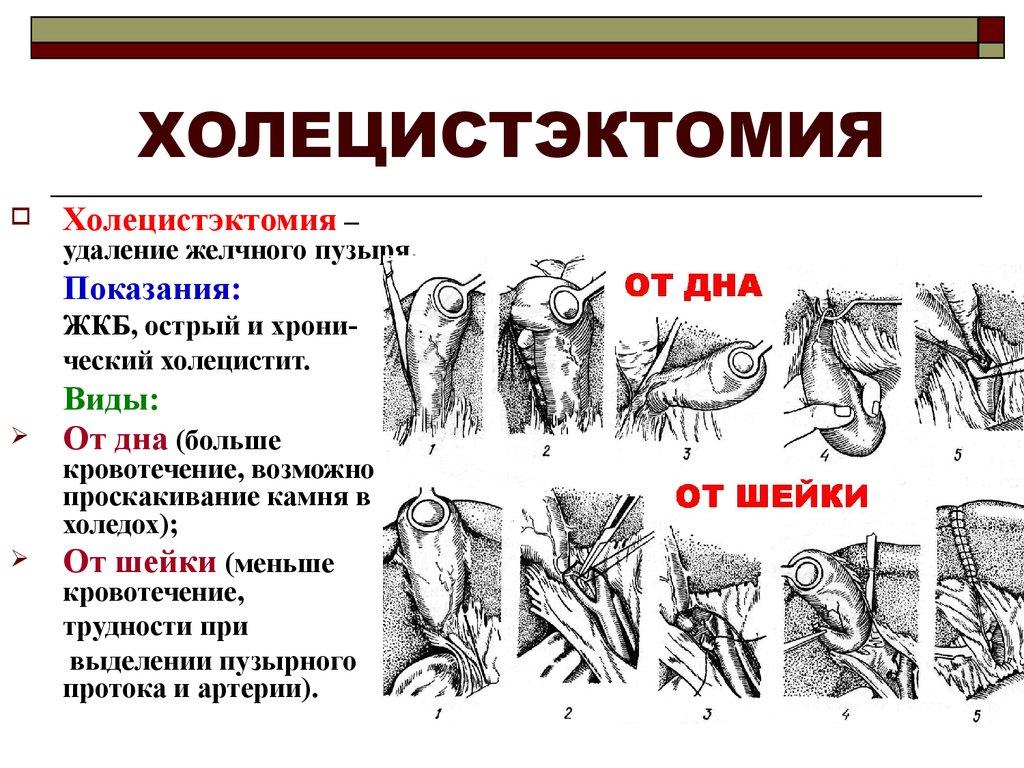
Больным с хроническими заболеваниями при тяжелом течении болезни проводят ранний дренаж желчного пузыря – холецистостомию. Это выведение желчи через наружный свищ (отверстие), в которую вставляют специальную трубку. Если больной поступил в поздние сроки, назначают холецистэктомию из мини-доступа.
Выбор способа хирургического определяется лечащим врачом. Если хирург имеет высокую квалификацию и достаточную практику в желчной хирургии, возможно применение эндоскопической лапароскопии. При возникновении трудностей во время операции, хирург меняет тактику и выполняет полостную операцию с открытым доступом до появления операционных осложнений.
Прогноз и профилактика
Для больных с острым холециститом прогноз условно благоприятный. Исход зависит от скорости обращения к врачу. Некалькулезная форма острого холецистита стремительно прогрессирует, и без своевременного лечения приводит к тяжелым осложнениям. При осложненных формах с разрывом желчного пузыря, развитием перитонита, летальный исход возможен даже при попытках устранения болезни.
Специфической профилактики острого холецистита не существует. Нужно правильно питаться, избегать голодания и переедания, чтобы не допустить застойных явлений в желчном пузыре. В целях профилактики важно проходить профилактическое обследование, чтобы начать своевременное устранение патологических изменений.
Важным провоцирующим фактором острого холецистита является несоблюдение норм здорового питания. Для нормального функционирования билиарной системы рекомендуется есть дробно (5–6 раз в день) через равные промежутки времени (не более 4 часов). Это необходимо для оптимального желчеобразования и регулярного оттока секрета.
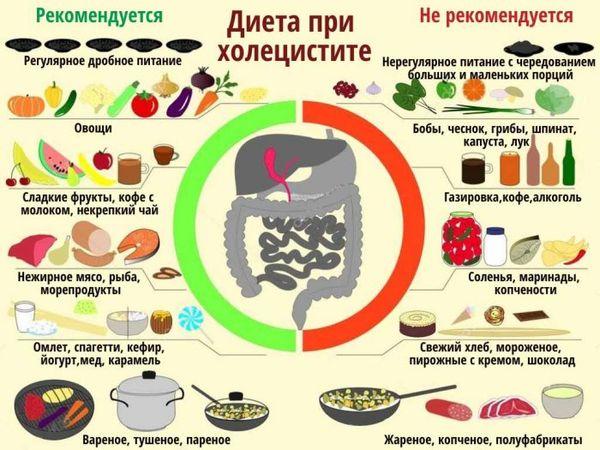
Порции должны быть небольшими, еда теплой, нежирной и неострой. В рацион включают диетическое мясо, каши (гречку, овсянку), нежирную рыбу, молочные продукты. Фрукты едят запеченными, овощи отварными, сырую растительную пищу – в ограниченном количестве.
Острый холецистит может стать причиной следующих состояний:
- развитие перитонита при излиянии желчи в полость живота;
- околопузырный абсцесс;
- перфорация желчного пузыря с образованием свища;
- распространение воспаления на близлежащие ткани;
- обтурационная желтуха;
- воспалительное поражение поджелудочной железы;
- общее заражение крови (сепсис);
- эмпиема плевры.
Все осложнения представляют большую опасность не только для здоровья, но и для жизни пациента.
Если начинает болеть в правом боку, не стоит терять время в догадках. Острый холецистит относится к группе жизнеугрожающих состояний, поэтому медлить нельзя, к врачу необходимо обратиться в экстренном порядке. Только хирург поможет избежать тяжелых последствий, потерянные часы могут обернуться непоправимым уроном здоровью. Если с вами или близкими вам людьми случалось такое, расскажите свою историю в комментариях и не забудьте оценить статью.
Читайте также:


