Инфекций после хирургического вмешательства
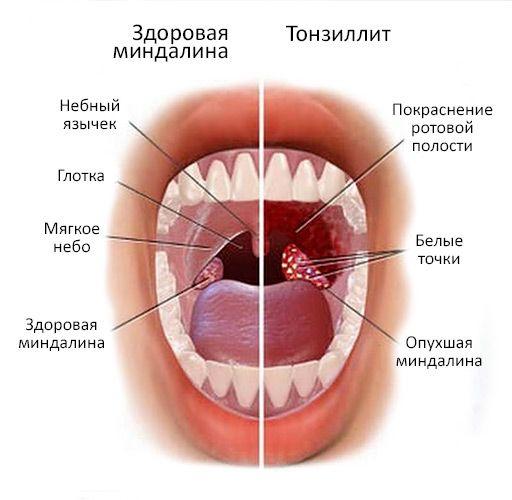
Инфекции, ассоциированные с оказанием медицинской помощи (ИАМП или ВБИ) (Healthcare associated infections – HAIS), — это инфекции, приобретённые пациентами в процессе лечения и ухода.
ИАМП главным образом вызываются микроорганизмами, резистентными к часто используемым противомикробным препаратам и характеризуются множественной лекарственной устойчивостью. Хотя из-за трудности сбора достоверные данные неизвестны. По оценкам экспертов сотни миллионов пациентов страдают от ИАМП, которые являются причиной значительной смертности и финансовых потерь.
Из 100 госпитализированных пациентов в развитых странах у 7, а в развивающихся у 15 возникнет хотя бы одна ИАМП. Уровень ИАМП существенно выше (в 2-3 раза) в странах с низким и средним уровнями доходов, чем в странах с высоким доходом, особенно у пациентов, госпитализированных в отделения реанимации и интенсивной терапии (ОРИТ) и отделения новорожденных.
Инфекционное поражение области хирургического вмешательства (ИОХВ, SSI – Surgical site infection) по данным ВОЗ, наиболее частый вид внутрибольничной инфекции (ВБИ) в странах со средним уровнем дохода. ИОХВ затрагивает до 1/3 больных, перенесших хирургические вмешательства. Средний показатель ИОХВ составляет 11,8 на 100 операций (диапазон от 1,2 до 23,6).
Частота ИОХВ гораздо ниже в странах с высоким доходом, но продолжает занимать второе место в структуре ВБИ в Европе и США, а в некоторых странах Европы это наиболее частый тип ВБИ. Самые высокие показатели осложнений наблюдаются в хирургии толстой кишки – 9,5%, при аортокоронарном шунтировании (АКШ) – 3,5%, кесаревом сечении – 2,9%, холецистэктомии – 1,4%, эндопротезировании тазобедренного сустава – 1,0%, полипэктомии – 0,8%, протезировании коленного сустава – 0,75%.
ИОХВ как потенциальные осложнения ассоциируются с любыми типами и классами хирургических вмешательств. Хотя ИОХВ относятся к наиболее предотвратимым формам ВБИ, они по-прежнему представляют проблему с точки зрения осложнений для пациентов, смертности и дополнительных расходов.
ИОХВ относятся к наиболее частым изучаемым формам ВБИ в госпиталях стран с низким и средним достатком. Существует мнение, что частота ИОХВ может отражать низкий уровень качества медицинской помощи.
По данным SS EJ Magill et al. (2014) в период с 2006 по 2008 гг. ИОХВ занимали второе место (всего 157 тыс. случаев) в структуре ВБИ. Результаты исследования Y. Mu et al. (2011) показали, что в 2006-2008 гг. на 749659 хирургических вмешательств приходилось 16147 (1,9%) случаев ИОХВ. Наиболее часто встречались инфекции, вызванные стафилококком (30,4%), ванкомицин-резистентным стафилококком (11,7%), синегнойной палочкой (9,4%).
По данным 3654 больниц в США (страна с высоким доходом) за 2014 г. было зарегистрировано 201916 случаев ИОХВ на 2417933 хирургических вмешательства. За 2008-2014 гг. было отмечено сокращение числа ИОХВ на 17% при выполнении 10 основных хирургических вмешательств, в частности при трансабдоминальной гастрэктомии на 17% и при операциях на толстой кишке на 2%.
Определение уровня экономических затрат в 2005 г. на ИОХВ было проведено с использованием данных 1054 больниц из 37 государств. Продление сроков госпитализации в среднем составило 9,7 дня, при этом увеличение расходов на 1 случай составило 20842 доллара. Суммарно госпитализация по причине ИОХВ составила 406730 дней, а дополнительные расходы – более 900 млн. долларов. ИОХВ являются статьей расходов на ВБИ, на которые затрачивается 3,510 млрд. долларов. Стоимость лечения одного пациента колебалась от 1087 до 29443 долларов.
В 2011-2012 гг. в странах Европы ИОХВ являлись наиболее частой причиной ВБИ. В последнее время отмечено уменьшение осложнений ИОХВ при кесаревом сечении, эндопротезировании тазобедренного сустава и полипэктомии. При инфекционных осложнениях средний показатель пребывания больного увеличивается на 6,5 дня, стоимость лечения – в 3 раза.
По результатам 13-летнего мультицентрового исследования в Швейцарии (19982010 гг.) показатель ИОХВ после колоэктомии составил 18,2%, аппендэктомии – 6,4%, холецистэктомии – 2,3%, грыжесечения – 1,7%, артропластики бедра – 1,6% и артропластики коленного сустава – 1,3%.
В Англии хирургические инфекции чаще возникали при оперативном лечении заболеваний тонкой кишки – 8,3%, толстой кишки – 4,9%, желчных путей, печени, поджелудочной железы – 4,9%, при холецистэктомии – 4,6%. Минимальные показатели наблюдались при эндопротезировании коленного сустава – 0,4%. В среднем продолжительность стационарного лечения увеличилась на 10 дней (от 7 до 13 дней).
В Японии при возникновении ИОХВ продолжительность госпитализации увеличивается на 20,7 дня, а стоимость лечения – на 8791 доллар. При этом в абдоминальной хирургии сроки лечения увеличиваются на 17,6 дня, расходы – на 6624 доллара, а в кардиохирургии на 48,9 дня и 28534 доллара соответственно. Чаще ИОХВ встречаются в хирургии ободочной и прямой кишок – 15% и 17,8% соответственно.
К потенциальным факторам развития ИОХВ, которые могут вызвать раневую инфекцию, относятся факторы, связанные с пациентом (эндогенные) и технологией/вмешательствами (технологические/процедурные) (экзогенные). Некоторые переменные являются немодифицируемыми, такие как возраст и пол. Контролирование других способствует уменьшению вероятности инфицирования — это питание больного, отказ от употребления табака, рациональное применение антибиотиков, правильная интраоперационная техника. Целесообразность оценки факторов риска остается спорной, ввиду очень малого количества исследований, основанных на оценке риска развития инфекционных осложнений.
Анализ результатов 57 исследований, проведенных в странах как с высоким, так и низким и средним доходами, позволил выделить следующие факторы, связанные с повышенным риском ИОХВ, это высокий индекс массы тела, высокая оценка по национальной системе наблюдения нозокомиальной инфекции (NNIS – National Nosocomial Infections Sutveillance), класс раны, сахарный диабет и продолжительность операции, оценка состояния больного > 3 ст. по ASA, пребывание больного в стационаре до операции (минимум 2 дня). Другие авторы также к факторам риска относят отсутствие или проведение антибиотикопрофилактики менее чем за 1 час до операции, тип операций (загрязненные или грязные).
В больницах с большим и средним коечным фондом, при проведении операций хирургами высокой квалификации наблюдаются более низкие показатели ИОХВ.
Основными признаками ИОХВ являются:
- гнойное отделяемое из раны или выделения из ран при непосредственном осмотре;
- покраснение, увеличение размеров покраснения (эритемы), болезненные, распространенные эритемы, свидетельствующие о целлюлите;
- гнойное отделяемое из дренажа из-под фасции;
- гнойное отделяемое из дренажа, помещенного через рану в орган /пространство;
- высев микроорганизмов, выделенных из отделяемого или тканей органа/пространства;
- рана спонтанно расходится (открывается);
- боль;
- лихорадка (t >39 C);
- локальный отек;
- абсцесс или другие доказательства инфекции при прямом исследовании.
На сегодня существует более 40 методик определения хирургических инфекций (SSI). Только 4 из них являются стандартными – CDC (Centers fo Disese Control and Prevention); SESG (Surgical Infection Study Group); NPS (National Prevalence Survey); PHLS (Public Health Laboratory Service).
Введение различных способов контроля хирургических инфекций, позволяет добиться их снижения. Так, в Англии за 5 лет наблюдений ИОХВ при ортопедических операциях снизились на 64 – 69%, во Франции за 8 лет наблюдений совокупно при различных операциях – на 30%, в Германии за 4 года наблюдения – на 25%, в Нидерландах за 5 лет – на 57%, в Швейцарии за 13 лет наблюдении – на 3 – 22%, в США за 5 лет – на 35%.
При анализе результатов наблюдения и контроля различными методами установлено, что золотым стандартом является проспективное прямое наблюдение, хотя этот метод занимает много времени, является трудоемким и дорогостоящим. Так, при использовании CDC-рекомендации как косвенного метода наблюдения чувствительность составляет 84-89%, специфичность – 99,8%. При этом проводят анализ данных записей в историях болезни и результатов микробиологических исследований, учитывают случаи повторной госпитализация и/или повторной операции, а также другую информацию (оперативные отчеты, заказ противомикробных препаратов и пр.).
Это касается различных подходов к сбору данных и классификации осложнений. Некоторыми авторами предлагается сократить сроки наблюдения до 90 дней, а не в течение года. Это направлено на упрощение наблюдения после выписки и сокращение числа случаев задержки обратной связи, хотя данное мнение не является общепринятым. Некоторые авторы утверждают, что частота ИОХВ в стационарах является более показательным индикатором, принимая во внимание различные сроки пребывания больных в стационаре, а также различные методы наблюдения после выписки.
Предлагается подсчет стандартизованных коэффициентов инфекции, представляющих собой соотношение между наблюдаемыми и ожидаемыми частотами осложнений. При этом значение коэффициента >1 означает, что произошло больше случаев ИОХВ, чем ожидалось, а
Инфекции области хирургического вмешательства (ИОХВ) – это инфек-
ции, которые развиваются в течение 30 дней после хирургического вмешатель-
ства или в течение года после установки протеза (клапанов сердца, сосудов
ИОХВ составляют 15–25% всех нозокомиальных инфекций (инфекции
хирургических, ожоговых и травматических ран). Частота их развития зависит
от типа оперативного вмешательства: при чистых ранах составляет 1,5–6,9%,
В соответствии с Рекомендациями IDSA по лечению инфекций кожи и
мягких тканей (2005 г.) все ИОХВ делятся на три типа – в зависимости от глу-
бины распространения инфекции:
•поверхностные, при которых в процесс вовлекаются только кожа и под-
кожная клетчатка (поверхностная инфекция). Развиваются в течение
30 дней после операции;
•глубокие, при которых в процесс вовлекаются более глубокие мягкие
ткани (фасции и мышцы). Развиваются в течение 30 дней после опе-
рации или в течение года после установки протеза (сустава или кла-
| Page 53 |
•инфекции области хирургического вмешательства с вовлечением ор-
гана/полости. В процесс вовлекается любой орган или полость
(кроме области разреза), которые были вскрыты или подвергались
манипуляциям во время операции. Развиваются в течение 30 дней
после операции или в течение года после установки протеза (сустава
или клапанов) 54, 55.
Инфекции области хирургического вмешательства занимают третье место
среди внутрибольничных инфекций, существенно увеличивают длительность
послеоперационного стационарного лечения и больничные расходы.
Этиология инфекции области хирургического вмешательства зависит
риском (по шкале риска Американского общества анестезиологов [ASA])
частота развития ИОХВ является самой низкой, а при «контаминирован-
ИОХВ доминируют стафилококки (S. aureus, значительно реже – коагулазо-
негативные стафилококки). После условно чистых, контаминированных или
оперативных вмешательств в условиях острой инфекции, гнойного процесса
любой локализации или на органах с высокой микробной обсеменённостью
инфекции обычно полимикробные, наряду со стафилококками вероятна роль
грамотрицальных бактерий, особенно E. coli, Klebsiella spp., а также анаэробных
микроорганизмов – Bacteroides fragilis и Bacteroides spp. Эти инфекции могут
протекать как некротический целлюлит, некротический фасциит и даже газо-
Факторы риска развития инфекции
области хирургического вмешательства
Наряду со степенью микробной контаминации раны во время опе-
рации вероятность развития ИОХВ также определяется наличием фак-
торов риска, связанных как с пациентом, так и с самой хирургической
Факторы риска развития ИОХВ условно могут быть разделены на пять
основных категорий (групп): состояние пациента, предоперационные, опера-
ционные и послеоперационные факторы, а также факторы окружающей боль-
Состояние пациента включает: характер основного заболевания (чем тя-
желее клиническое состояние хирургического больного, тем более достоверно
развитие инфекции); сопутствующие заболевания или состояния, которые
снижают резистентность к инфекции и/или препятствуют процессу заживле-
ния хирургической раны (сахарный диабет, множественная травма, ожирение,
| Page 54 |
кахексия, заболевание кожи, особенно инфекционной природы, иммуносу-
прессия, злокачественные опухоли); возраст пациента (новорождённые, по-
Предоперационные факторы – это длительное предоперационное пребы-
вание в больнице. Установлено, что длительное пребывание больного в ста-
ционаре перед операцией является важным фактором риска возникновения
ИОХВ, причём вызванных нозокомиальной полирезистентной флорой. К дру-
гим факторам риска относятся: предоперационное бритьё, неадекватная ан-
тибиотикопрофилактика, неадекватная обработка кожи операционного поля
Операционные факторы включают: степень чистоты (загрязнённости) хи-
хирургическая техника проведения операции, которая имеет прямое отноше-
ние к соблюдению асептики и состоянию раны до конца оперативного вмеша-
тельства; длительность операции, которая зависит от многих факторов, в том
числе навыков хирурга, сложности операции, адекватности гемостаза, степени
травматизации тканей; состояние операционной раны по окончании хирурги-
ческого вмешательства (плохая васкуляризация, гематомы, наличие некроти-
зированных или сильно повреждённых тканей или инородных тел); наличие
хирургических дренажей, которые способствуют миграции микроорганизмов
из кожи, а также являются инородными телами в хирургической ране; избы-
точное приложение диатермии.
Факторы внутренней среды стационара: теснота и большое коли-
чество наблюдателей (студентов) в операционной; назофарингеальное
носительство MRSA у членов хирургической бригады; неограниченное
передвижение членов хирургической бригады; неадекватная одежда пер-
сонала; неадекватная вентиляция воздуха в операционной; открытые
ёмкости с растворами; неадекватная стерилизация медицинского ин-
струментария и хирургического материала, дезинфекция оборудования
и других элементов операционного зала, несоблюдение правил асептики
во время операции.
Послеоперационные факторы – это количество и характер послеопераци-
онных процедур и манипуляций, а также организация и техника перевязок;
соблюдение правил асептики во время перевязок хирургической раны;
дезинфекция оборудования и других элементов в перевязочной; неадек-
ватная одежда персонала; порядок осуществления перевязок в одном по-
мещении; наличие среди врачей-хирургов и медицинских сестёр носителей
Поскольку основным механизмом передачи возбудителей ИОХВ яв-
ляются руки медицинского персонала, то ненадлежащая техника мытья
рук и неправильное использование перчаток является ведущим фактором
| Page 55 |
области хирургического вмешательства
Поскольку микробная контаминация области хирургического вмеша-
тельства при некоторых видах операций является неизбежной, то анти-
биотикопрофилактика может иметь решающее значение в предотвращении
развития ИОХВ. Антибактериальные препараты, применяемые с целью
профилактики ИОХВ, вводятся не более чем за 30 минут до проведения
разреза, т.е. во время вводной анестезии. При этом длительность антибио-
тикопрофилактики должна составлять не более 24 часов с момента первого
При выборе препаратов для периоперационной антибиотикопрофилактики
необходимо учитывать следующие факторы:
•пациенты, поступающие в стационар и оперируемые в экстренном и не-
отложном порядке, как правило, не колонизированы полирезистентны-
ми нозокомиальными микроорганизмами;
•пациенты, находящиеся в стационаре менее 24 часов перед плановой
операцией, обычно не колонизированы нозокомиальными микроорга-
•у пациентов, подвергающихся повторным операциям и ранее полу-
чавших антибактериальные препараты, часто наблюдается колониза-
ция ЖКТ, кожи или полости рта резистентными штаммами микроор-
•наличие у пациента аллергии на лекарственные препараты.
В таблице 6 приведены рекомендуемые для различных типов операций ре-
жимы предоперационной антибиотикопрофилактики.
Таблица 6
Не нашли то, что искали? Воспользуйтесь поиском:
Любая операция может привести к инфекции, которая может иметь как мелкое, так и крупное воздействие на ваше здоровье.
Эта статья поможет вам определить некоторые из распространенных послеоперационных инфекций, так что вы можете легко определить их и обратиться к врачу, прежде чем она станет более тяжелой.
Операция обычно последнее средство лечения, как только будет установлено, что лекарственные препараты больше не помогают. Тем не менее, операция может вызвать инфекцию.
Как можно определить инфекцию после операции?
Как определить, что дискомфорт и проблемы, с которыми вы столкнулись последствия инфекции, а не процесс заживления?
После проведения операции, тело становится слабым и поэтому следует с тщательностью и осторожностью убедиться, что организм не подвергается воздействию бактерий и микробов, которые могут вызвать инфекцию. Эти инфекции включают боль, отек, образование гноя, изменение цвета кожи и общее недомогание.
Общие послеоперационные инфекции
Послеоперационный уход как правило, включает в себя проверку реакции пациента на операцию, а также на возникновение инфекций. Тем не менее, время от времени, инфекция имеет тенденцию происходить независимо от того, сколько предпринято профилактических мер. Это обычно происходит в случае незначительных хирургических операций, в которых пациенту разрешается пойти домой в течение нескольких часов после операции. Именно в этом случае, большинство людей не в состоянии определить, что у них происходит "исцеление" или "инфекция". Именно поэтому становится чрезвычайно важным для человека, чтобы выявить физические неудобства, которые он или она испытывает и поговорить с врачом, как только это возможно. Раннее обнаружение и идентификация инфекции может спасти вас от многих неприятностей в дальнейшем. Просто прочитайте следующие пункты и узнайте о самых распространенных инфекциях после операции.
Головные боли и / или боль в теле
Это наиболее распространенные симптомы инфекции после операции, хотя их также можно спутать с последствиями хирургического вмешательства! Это нормально чувствовать боль и дискомфорт в прооперированный период, однако, если вы испытываете сильные мышечные и головные боли после операции, вы должны обсудить это с врачом, так как одной из причин может быть инфекция.
Припухлость и покраснение
Наблюдая припухлость и покраснение на месте проведения операции, которые не идут на убыль со дня на день, а становятся все более серьезными, может указывать на наличие инфекции.
Гной и кровотечение
Когда на месте хирургического шва по какой-либо причине, начинается формирование гноя, это скорее, всего очень серьезная инфекция. Вы можете видеть, что есть образование густой зеленовато-желтой полу жидкости. В некоторых случаях вы также увидите гной с некоторым оттенком крови вместе с ним. Если вы наблюдаете подобное явление, то должны посетить вашего врача как можно скорее, чтобы предотвратить дальнейшие осложнения.
Лихорадка
Опять же, испытывать умеренный жар является общим симптомом после операции, но если температура достигает 38 °C, то вы должны обратиться к врачу. Именно поэтому очень важно, регулярно измерять температуру тела с помощью термометра. Лихорадка может сопровождаться головными болями, болями в теле, и недомоганием. Тем не менее, общее недомогание, также может присутствовать и без лихорадки.
Жжение на месте хирургического шва
Еще одним свидетельством инфекции после операции является жжение, когда вы касаетесь разреза. Это указывает на то, что разрез заражен и что тело борется с инфекцией.
Другие возможные инфекции после хирургических операций
- Запор
- Диарея
- Изменение цвета стула и мочи
- Рвота с кровью или без
- Проблемы в мочеиспускании и / или испражнении
- Потеря аппетита или будучи не в состоянии принимать пищу надлежащим образом
- Проблемы с дыханием
Инфекции после операции будут отличаться в зависимости от типа операции, которая была сделана. Есть много способов, чтобы предотвратить инфекцию после операции. Тем не менее, наблюдая за тем, как ваш организм реагирует после операции, вы можете предотвратить серьезные последствия.
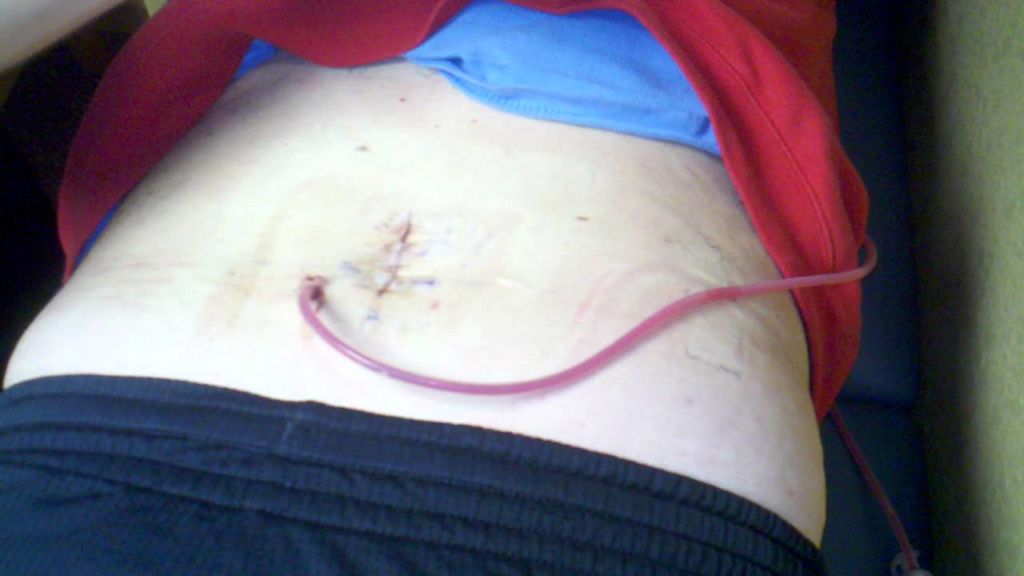
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
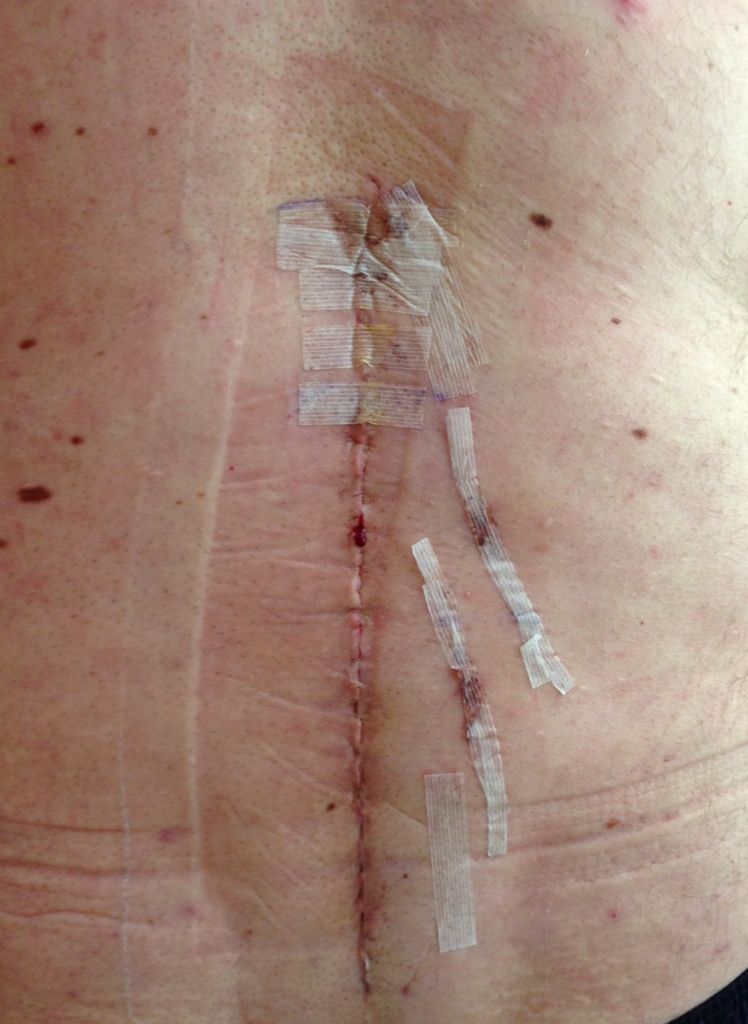
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
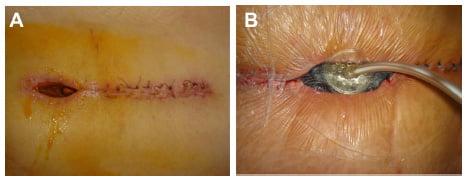
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
Послеоперационные причины
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
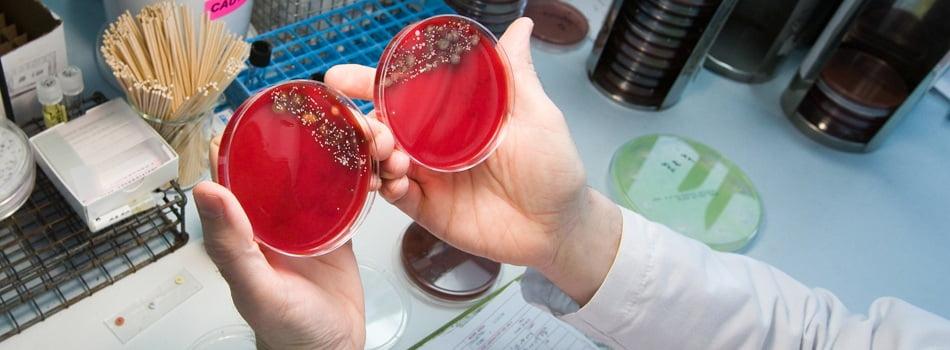
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
Читайте также:


