Инфекционная теория острого аппендицита
Острый аппендицит - неспецифическое воспалительное заболевание червеобразного отростка, вызываемое микробами кишечной флоры и микробами нагноения.
Внедрение инфекции в червеобразный отросток может произойти несколькими путями:
- 1) энтерогенными путем (из просвета отростка);
- 2) гематогенным путем (занос микробов в лимфоидный аппарат отростка из отдаленного источника);
- 3) лимфогенным путем (занос микробов из инфицированных соседних органов и тканей).
Патогенные микробы в отростке имеются всегда, но аппендицит возни
кает только при нарушении защитной, барьерной функции эпителия, что наблюдается при ослаблении защитных реакций организма и при появлении внешних причин, предрасполагающих к возникновению местного инфекционного процесса в тканях отростка.
Многие из теорий патогенеза острого аппендицита основываются на учете действия этих предрасполагающих факторов.
Рассмотрим следующие теории патогенеза острого аппендицита.
1. Теория застоя связывает возникновение аппендицита с застоем каловых масс. Нарушение сократимости червеобразного отростка при узком просвете может привести к образованию каловых камней, которые оказывая постоянное давление на слизистою в сочетании со спазмом мускулатуры отростка, приводят к образованию пролежней на слизистой с последующим инфицированием остальных слоев отростка.
2. Теория закрытых полостей (Дьелафуа, 1898).
Сущность этой теории заключается в том, что в результате образования спаек, рубцов, перегибов в червеобразном отростке образуется закнутые полости, в которых создаются условия для развития воспаления.
- 3. Механическая теория объясняется происхождением аппендицита попаданием в отросток инородных тел - косточек от фруктов, щетинок от зубных щеток, глистной инвазией; которые механически повреждают слизистую оболочку отростка и открывают входные ворота для инфекции.
- 4. Инфекционная теория (Ашоф, 1908) объясняет возникновение острого аппендицита воздействием микробной флоры, вирулентность которой в силу каких-либо причин, которые Ашоф не раскрывает, резко возросла. Под воздействием микробной флоры, особенно энтерококка, в слизистой отростка в одном или даже нескольких местах образуется первичный эффект. Дефект эпителия покрывается слоем фибрина и лейкоцитами. Затем поражение распространяется и на другие слои отростка.
- 5. Ангионевротическая теория (Риккер, 1928).
Сущность этой теории состоит в том, что в червеобразном отростке
вследствие неврогенных расстройств наступает сосудистый спазм. Нарушение питания тканей отростка может привести к некрозу с последующим развитием воспалительных изменений.
6. Гематогенная теория (Кретц, 1913).
Кретц при вскрытии больных, умерших от аппендицита, обнаружил значительные изменения в миндалинах. По его мнению миндалины у этих больных были инфекционными очагами, источниками бактерий. Развитие острого аппендицита в этих случаях он рассматривал как метастазирование инфекции.
7. Аллергическая теория (Фишер, Кайзерлинг).
Основные положения этой теории сводятся к тому, что беловая пища сенсбилизирует организм и при определенных условиях может явится аллергеном, действие которого и вызывает ответную реакцию со стороны червеобразного отростка.
8. Алиментарная теория (Гофман).
Сторонники этой теории считают, что богатая белками пища способствует развитию в кишечнике гниения и активизирует микробную флору. Алиментарная теории основывается на статистических данных, указывающих на резкое снижение заболеваемости аппендицитом в России и Германии в годы голода (1918-1922) и повышение заболеваемости в связи с улучшением благосостояния народа в послевоенные годы.
9. Теория баугиноспазма (И.И. Греков).
И.И. Греков считает, что длительное спастическое сокращение баугиниевой заслонки вызывает боли и застой содержимого в червеобразном отростке с последующим повреждением его слизистой и распространением инфекции на стенки отростка. Выдвинув теорию баугиноспазма, И.И. Греков фактически считал возможным неврогенный механизм развития острого аппендицита.
10. Кортиков-весциральная теория (А.В. Русаков, 1952).
Согласно этой теории в основе патогенеза острого аппендицита лежит нарушение нормального функционирования коры головного мозга. Это нарушение может быть вызвано как экстроцептивными, так и интероцептивными патологическими влияниями, вызывающими в коре головного мозга очаги застойного возбуждения и торможения, которые усиливают или ослабляют рефлекторные реакции со стороны внутренних органов или даже извращают их. Приступ аппендицита возникает только тогда, когда на базе инертного процесса возбуждения в скоре головного мозга между последней и внутренними органами (в данном случае червеобразными отростком) образуется патологическая рефлекторная дуга и возникает нервно-рефлекторный спазм сосудов червеобразного отростка, приводящий к ишемии, а затем и к некрозу его тканей. Позднее присоединяется инфекция.
Кортико-висцеральная теория генеза острого аппендицита привела к попытке выделить функциональную стадию острого аппендицита, при которой имеются лишь обратимые изменения в нервных элементах, а воспалительные изменения еще не развились. Признание существования функциональной стадии острого аппендицита привело к тому, что вновь в какой-то мере стала возбуждаться выжидательная тактика, ранее отвергнутая всеми хирургами. Практика показала. Что на основании клинических данных невозможно выделить функциональную стадию аппендицита, а выжидательная тактика приводит к увеличению числа больных с деструкцией отростка. Поэтому принцип экстренной операции при установленном диагнозе острого аппендицита остается незыблемым.
11. Теория аппендикопатии, выдвинутая в 1964 году И.В. Давыдовским и В.С. Юдиным пыталась объяснить, почему при явной клинической картине острого аппендицита в червеобразном отростке нередко не обнаруживается воспалительных изменений. Указанные авторы предлагали различать острый аппендицит и аппендекопатию, под которой понимали совокупность клинических проявлений острого аппендицита без анатомической картины воспаления отростка. По мнению И.В. Давыдовского и В.С. Юдина аппендикопатия вызывается вазомоторными изменениями в червеобразном отростке и в области илеоцекального угла, т.е. аппендикопатия фактически является функциональной стадией острого аппендицита. Теория аппендикопатии не получила признанная у хирургов.
Заключая обсуждение теорией патогенеза острого аппендицита, следует выделить ведущие факторы, проводящие к развитию аппендицита. К этим факторам следует отнести:
- 1. Изменения реактивности организма;
- 2. Изменения условий питания;
- 3. Застой содержимого в слепой кишке и червеобразном отростке;
- 4. Спазм, а затем тромбоз сосудов с образованием очагов некроза и развитием воспалительного процесса.
В общем виде патогенез острого аппендицита может быть представлен
следующим образом. Патологический процесс начинается с функциональных расстройств, которые заключаются в спастических явлениях со стороны илеоцекального угла (багиноспазм), слепой кишки и червеобразного отростка. Возможно, что в основе спастический явлений первоначально лежат нарушения пищеварения, такие как усиление гнилостных процессов при большом количестве белковой пищи, глистная инвазия, каловые камни, инородные тела и др. Вследствие общности вегетативной иннервации спазм гладких мышц сопровождается сосудистым спазмом. Первый из них приводит к нарушению эвакуации, застою в червеобразном отростке, а второй и к локальному повреждению слизистой оболочки, в результате которого образуется первичный эффект. В свою очередь застой в червеобразном отростке способствует повышению вирулентности микрофлоры, которая при наличии первичного аффекта легко проникает в стенку червеобразного отростка. С Этого момента начинается типичный нагноительный процесс, выражающийся в массивной лейкоцитарной инфильтрации в начале слизистого и подслизистого слоев, а затем и всех слоев червеобразного отростка, включая его брюшинный покров. Инфильтрация сопровождается бурной гиперплазией лимфоидного аппарата червеобразного отростка. Наличие некротической ткани в области одного или нескольких первичных аффектов обуславливает появление патологических ферментов нагноения - цитокиназы и др. Эти ферменты, обладая протеолитическим действием, вызывают деструкцию стенок червеобразного отростка, которая в конечном счете заканчивается его прободением, выходом гнойного содержимого в свободную брюшную полость и развитием гнойного перитонита, как одного из наиболее тяжелых осложнений.
Острый аппендицит – это острое воспаление червеобразного отростка (аппендикса) слепой кишки, которое относится к наиболее распространенным хирургическим патологиям брюшной полости, на его долю приходится около 90%. Острый аппендицит может возникать у пациентов всех возрастных групп. Чаще всего заболевание диагностируется в 20–40 лет, при этом женщины ему подвержены в большей степени.
Аппендикс является придатком слепой кишки и представляет собой трубчатое слепозаканчивающееся образование. Располагается в правой подвздошной области (иногда – позади слепой кишки, может достигать печени), его длина обычно составляет 5–15 см. У червеобразного отростка имеется собственная брыжейка, которая удерживает его и обеспечивает относительную подвижность.
Причины и факторы риска
Точные причины острого аппендицита окончательно не установлены. Основным путем инфицирования является энтерогенный (попадание инфекционного агента происходит через просвет червеобразного отростка).
К факторам, предположительно способным вызвать развитие острого воспаления червеобразного отростка, относят:
- инфекционные заболевания (амебиаз, иерсиниоз, брюшной тиф, кишечный туберкулез и др.);
- активацию микрофлоры кишечника на фоне врожденных аномалий развития или закупорки его просвета (инородными телами, каловыми камнями, паразитами, новообразованиями и т. д.);
- наличие в червеобразном отростке клеток диффузной эндокринной системы, вырабатывающих медиаторы воспаления;
- заболевания, компонентом которых является воспаление стенок кровеносных сосудов;
- нерациональное питание;
- нарушение иннервации кишечника;
- иммунологические нарушения, в том числе аллергии;
- дисбактериоз кишечника;
- вредные привычки;
- травмы живота.
Риск развития острого аппендицита повышается у беременных женщин, что обусловлено увеличением матки, которое приводит к смещению аппендикса и слепой кишки. Помимо этого, развитию патологического процесса при беременности способствует изменение кровоснабжения тазовых органов, запоры, перестройка эндокринной и иммунной систем.
Формы заболевания
Согласно клинико-морфологической классификации по В. И. Колесову, выделяют следующие формы острого аппендицита:
- простой (катаральный, поверхностный);
- деструктивный (флегмонозный, перфоративный, гангренозный);
- осложненный (с аппендикулярным инфильтратом, с аппендикулярным абсцессом, с разлитым перитонитом, с другими осложнениями).
Симптомы острого аппендицита
Начало заболевания внезапное. В некоторых случаях перед появлением первых клинических проявлений происходит ухудшение общего самочувствия, снижается аппетит, появляются слабость, быстрая утомляемость.
Риск развития острого аппендицита повышается у беременных женщин, что обусловлено увеличением матки, которое приводит к смещению аппендикса и слепой кишки.
Наиболее характерным ранним симптомом острого аппендицита является боль в животе, которая вначале локализуется возле пупка или в эпигастральной области, а затем перемещается в правую подвздошную область. Однако аппендицит может протекать и атипично: в ряде случаев абдоминальная боль проявляться в других местах (при расположении аппендикса позади слепой кишки болевые ощущения возникают в области поясницы, в случае подпеченочного положения аппендикса – в правом подреберье, при тазовом положении – в надлобковой области.), или вообще не имеет определенной локализации. Интенсивность болезненных ощущений быстро нарастает, характер их может быть разным (острый, колющий, тупой), боль может быть постоянной или перемежающейся. Чаще всего она иррадиирует в поясницу, область паха, однако зона иррадиации может варьировать в зависимости от локализации аппендикса. Болевые ощущения усиливаются при кашле, чихании, резких движениях. При разрыве стенок червеобразного отростка боль стихает, но спустя несколько часов резко усиливается и не купируется, это грозный признак, указывающий на возможное развитие перитонита.
Помимо боли в животе, острому аппендициту свойственны диспепсические расстройства: тошнота, рвота с примесью желчи, не приносящая облегчения (обычно однократная), метеоризм, нарушения дефекации.
По мере развития патологического процесса боль становится постоянной, присоединяются и нарастают признаки общей интоксикации. Появляется тахикардия, нарушения мочеиспускания, повышается температура тела (в тяжелых случаях температура тела больных может резко понижаться до критических значений). Темный цвет каловых масс может свидетельствовать о желудочном или кишечном кровотечении.
У некоторых пациентов, особенно у беременных женщин, лиц преклонного возраста, лиц с атипичной локализацией червеобразного отростка часто наблюдается атипичное течение острого аппендицита, а также стертые формы заболевания.
Особенности протекания острого аппендицита у детей
Острый аппендицит у детей до двухлетнего возраста развивается сравнительно редко ввиду анатомических особенностей червеобразного отростка в этом возрасте, а также особенностей питания. У детей нередко происходит инфицирование аппендикса гематогенным и лимфогенным путем, так как во многих случаях прослеживается связь между развитием воспалительного процесса в червеобразном отростке и острыми респираторными вирусными инфекциями, синуситами, отитом, корью и другими инфекционными заболеваниями.
Клинические проявления острого аппендицита у детей варьируют в зависимости от возраста ребенка, локализации червеобразного отростка и ряда других факторов, но в целом детям свойственно бурное развитие воспалительного процесса. У детей младшего возраста обычно преобладают неспецифические симптомы, которые могут наблюдаться при многих других заболеваниях, – повышение температуры тела до фебрильных цифр, отказ от еды, вялость, беспокойство, плач. Часто наблюдается задержка дефекации, рвота. Многократная рвота может приводить к дегидратации. При тазовом положении аппендикса у детей учащается мочеиспускание. Маленькие дети подтягивают ноги к животу и сопротивляются осмотру.
Необходима дифференциальная диагностика острого аппендицита с детскими инфекциями, копростазом, патологиями желудочно-кишечного тракта и мочевыводящей системы. Тщательный осмотр кожных покровов и зева у детей с подозрением на острый аппендицит позволяет исключить геморрагический васкулит, ревматизм, грипп, корь, скарлатину.
Диагностика острого аппендицита
При сборе анамнеза важность имеет информация о перенесенных или имеющихся заболеваниях, которые могут имитировать симптоматику острого аппендицита.
Острый аппендицит может возникать у пациентов всех возрастных групп. Чаще всего заболевание диагностируется в 20–40 лет, при этом женщины ему подвержены в большей степени.
Диагноз обычно устанавливается в ходе физикального обследования. При остром аппендиците отмечается ряд абдоминальных симптомов:
- симптом Иванова – расстояние между правой верхней передней остью и пупком меньше, чем между левой верхней передней остью и пупком (причина – сокращение мышц справа);
- симптом Ситковского – в положении пациента на левом боку болевые ощущения в правой подвздошной области усиливаются;
- симптом Раздольского – болезненность при перкуссии в правой подвздошной области;
- симптом Виднера – показатели температуры в правой подмышечной впадине выше, чем полученные в левой подмышечной впадине;
- симптом Долинова – при втягивании живота боль в правой подвздошной области усиливается; и др.
УЗИ дает возможность обнаружить наличие свободной жидкости, отсутствие перистальтики, закупорку просвета червеобразного отростка, его расширение, а также признаки перитонита. Детям младшего возраста может дополнительно потребоваться электромиография передней брюшной стенки.
В случае недостаточной информативности прибегают к рентгенографии брюшной полости, магниторезонансной томографии.
В общем анализе крови больных острым аппендицитом выявляются неспецифические воспалительные изменения.
В диагностически сложных случаях прибегают к проведению диагностической лапароскопии, которая при подтверждении острого воспаления в червеобразном отростке переводится в лечебную (т. е. при установлении диагноза производят аппендэктомию в ходе этой же процедуры). Определение этиологического фактора, вызвавшего заболевание, возможно при проведении гистологической диагностики удаленного аппендикса.
Дифференциальная диагностика острого аппендицита проводится с такими заболеваниями, как гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, панкреатит, острый холецистит, желчнокаменная болезнь, острый цистит, почечная колика, острый орхоэпидидимит, новообразования, внематочная беременность и прочими, способными привести к развитию острого живота. Для дифференциальной диагностики может понадобиться проведение вагинального и/или ректального исследования. Исключить новообразования слепой кишки можно посредством колоноскопии. У беременных женщин острый аппендицит нужно дифференцировать с самопроизвольным прерыванием беременности, а также с преждевременными родами.
Лечение острого аппендицита
При появлении симптомов острого аппендицита на этапе догоспитальной помощи больному показан постельный режим, прикладывание на живот пакета со льдом, отказ от приема пищи. Категорически противопоказано прикладывание к животу грелки, так как это может повлечь за собой развитие осложнений острого аппендицита. Обращаться за медицинской помощью следует даже в том случае, если острая боль самопроизвольно утихла. До постановки диагноза больному не следует принимать обезболивающие препараты, спазмолитики или любые другие лекарственные средства, так как это может усложнять диагностику заболевания.
После постановки диагноза острого аппендицита проводится срочное оперативное вмешательство – аппендэктомия (удаление червеобразного отростка). Хирургическое лечение острого аппендицита может проводиться открытым (лапаротомия) или закрытым (лапароскопия) методом. При неосложненном течении заболевания обычно применяется метод лапароскопической аппендэктомии. Через небольшое отверстие в брюшной стенке вводится лапароскоп, для обеспечения оперативного пространства брюшная полость заполняется углекислым газом (пневмоперитонеум), после чего производится удаление аппендикса под визуальным контролем (лапароскоп оснащен источником холодного света и микрокамерой, транслирующей масштабированное изображение операционного поля на монитор в операционной). Данный метод позволяет избежать излишней травматизации и кровопотери, к преимуществам лапароскопической аппендэктомии также относятся сокращение послеоперационного периода и хороший косметический эффект.
В случае развития осложнений общего аппендицита, в частности, разлитого перитонита, проводится лапаротомия с тщательной ревизией органов брюшной полости. При этом обычно используется доступ к аппендиксу по Волковичу – Дьяконову (разрез в правой подвздошной ямке проводится параллельно паховой связке).
Послеоперационные осложнения развиваются у 5–10% пациентов с острым аппендицитом, летальность составляет 0,1–0,3%.
При катаральном остром аппендиците антибиотикотерапия не требуется. Антибактериальные препараты назначаются, как правило, при наличии в малом тазу воспалительного выпота, а также при флегмонозной форме заболевания. При осложнении течения острого аппендицита разлитым перитонитом антибиотики применяются на этапе предоперационной подготовки и в послеоперационном периоде.
Возможные осложнения острого аппендицита и последствия
Возможными осложнениями острого аппендицита могут стать местный или разлитой перитонит, аппендикулярный инфильтрат, абсцессы брюшной полости, флегмона забрюшинного пространства, тромбофлебит вен малого таза, сепсис, кишечная непроходимость. Все эти состояния несут потенциальную угрозу жизни.
Прогноз
При своевременном обращении больного за медицинской помощью, своевременном и адекватном лечении прогноз благоприятный. Он ухудшается в случае развития осложнений. Послеоперационные осложнения развиваются у 5–10% пациентов с острым аппендицитом, летальность составляет 0,1–0,3%.
Профилактика
Специфическая профилактика острого аппендицита отсутствует.
В целях предотвращения возникновения заболевания рекомендуется:
- рациональное сбалансированное питание;
- отказ от вредных привычек;
- укрепление защитных сил организма.
Видео с YouTube по теме статьи:
Аппендицит опасен тем, что развивается стремительно и может вызывать серьезные осложнения (в некоторых случаях опасные для жизни). Поэтому при подозрении на данное заболевание надо безотлагательно обращаться к врачу.
Червеобразный отросток — это придаток слепой кишки, полый внутри и не имеющий сквозного прохода. В среднем его длина достигает 5-15 см, в диаметре он обычно не превышает сантиметра. Но встречаются и более короткие (до 3 см) и длинные (свыше 20 см) аппендиксы. Червеобразный отросток отходит от заднебоковой стенки слепой кишки. Однако его локализация относительно остальных органов может быть разным. Встречаются следующие варианты расположения:
Аппендицит, развивающийся при стандартном расположении аппендикса, называют классическим (традиционным). Если червеобразный отросток имеет особую локализацию, речь идет об атипичном аппендиците.
Роль аппендикса
Некоторые пациенты задаются вопросом: если аппендицит — достаточно опасное заболевание, которое может возникнуть у любого человека, то, может, целесообразно было бы в профилактических целях удалять аппендикс, чтобы избежать развития патологии?
Раньше считалось, что червеобразный отросток — это рудимент. То есть когда-то аппендикс имел несколько иной вид и был полноценным органом: люди, жившие в далекие времена, питались совсем иначе, и червеобразный отросток участвовал в процессах пищеварения. Вследствие эволюции пищеварительная система человека изменилась. Аппендикс начал передаваться потомкам в зачаточном состоянии и перестал выполнять какие-либо полезные функции. В начале 20 века даже удаляли червеобразные отростки у грудных детей — с целью профилактики аппендицита. Тогда и выяснилось, что важность аппендикса сильно недооценивают. У пациентов, которым в детстве вырезали червеобразный отросток, значительно снижался иммунитет, они гораздо чаще, чем другие, страдали различными заболеваниями. Также у таких людей наблюдались проблемы с пищеварением. Поэтому со временем врачи отказались от практики удаления аппендикса в профилактических целях.
Лечение аппендицита практически всегда подразумевает удаление аппендикса (за исключением случаев, когда операция противопоказана пациенту), так как он не является жизненно важным органом. Но это не значит, что в результате хирургического вмешательства у человека обязательно начнутся проблемы со здоровьем. Ему просто придется уделять больше внимания своему иммунитету. А избежать дисбактериоза кишечника помогают современные препараты — пробиотики и пребиотики.
Виды аппендицита
Аппендицит можно классифицировать по форме и по характеру течения. По форме заболевание бывает:
- Острым. Развивается стремительно, проявляется ярко выраженными симптомами. При отсутствии врачебной помощи продолжает прогрессировать. В очень редких случаях происходит самоизлечение. Однако полагаться на такую возможность не рекомендуется, при бездействии аппендицит может вызвать серьезные осложнения.
- Хроническим. Достаточно редкая форма. В большинстве случаев развивается вследствие перенесенного острого аппендицита при отсутствии лечения. Имеет те же симптомы, что и острый аппендицит, однако признаки проявляются более вяло. Как и любому другому хроническому заболеванию, ему свойственны периоды обострений и ремиссий.
По характеру течения острое заболевание (согласно наиболее распространенной хирургической классификации) бывает неосложненным и осложненным. К разновидностям неосложненной патологии относятся:
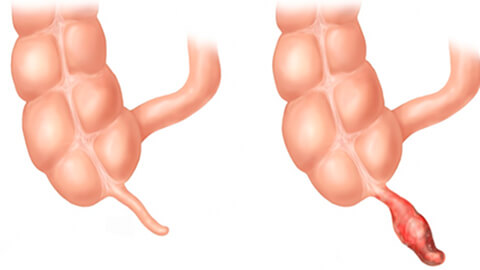
- Катаральный (простой, поверхностный) аппендицит. Воспаляется только слизистая оболочка червеобразного отростка.
- Деструктивный (с разрушением тканей) аппендицит. Имеет две формы — флегмонозную (поражаются более глубокие слои тканей аппендикса) и гангренозную (происходит омертвение стенки червеобразного отростка).
К осложнениям острого аппендицита относят:
- Перфорацию (разрыв) стенки червеобразного отростка.
- Образование аппендикулярного инфильтрата (воспалительной опухоли вокруг аппендикса).
- Перитонит (воспаление брюшины).
- Развитие абсцессов (гнойников).
- Сепсис (заражение крови).
- Пилефлебит (гнойный воспалительный процесс, в результате которого происходит тромбоз воротной вены — крупного сосуда, доставляющего кровь от органов брюшной полости к печени для ее обезвреживания).
Хронический аппендицит подразделяется на:
- Резидуальный (остаточный). Является последствием перенесенного острого аппендицита, закончившегося самоизлечением. Проявляется тупыми ноющими болями в правой подвздошной области. Развитие резидуального аппендицита часто связано с образованием спаек.
- Рецидивирующий. Возникает на фоне перенесенного острого аппендицита. Носит приступообразный характер: время от времени происходят обострения, сменяющиеся ремиссией.
- Первично-хронический. Развивается самостоятельно, без предшествия острого аппендицита.
Причины возникновения аппендицита
Точные причины развития заболевания не установлены до сих пор. Существует несколько гипотез, наиболее распространенными из которых являются:
- Инфекционная теория. Эта гипотеза связывает развитие острого аппендицита с нарушением баланса микрофлоры внутри червеобразного отростка, вследствие чего бактерии, являющиеся безопасными при нормальных условиях, по непонятным причинам становятся вирулентными (ядовитыми), вторгаются в слизистую оболочку аппендикса и вызывают воспаление. Теория была предложена в 1908 году немецким патологоанатомом Ашоффом, ее придерживаются и некоторые современные ученые.
- Ангионевротическая теория. Ее сторонники считают, что вследствие психогенных нарушений (нервно-психических расстройств, например, неврозов) в аппендиксе происходит спазм сосудов, за счет чего сильно ухудшается питание тканей. Некоторые участки тканей отмирают, а затем становятся очагами инфекции. В итоге развивается воспаление.
- Теория застоя. Приверженцы этой гипотезы считают, что аппендицит возникает из-за застоя в кишечнике каловых масс, в результате которого каловые камни (отвердевшая каловая масса) попадают внутрь червеобразного отростка.
Современные медики приходят к выводу, что единственной причины развития аппендицита, актуальной для всех случаев заболевания, не существует. В каждой конкретной ситуации могут быть свои причины. К факторам риска относят:
- Закупоривание просвета червеобразного отростка инородным телом, гельминтами, опухолями (как доброкачественными, так и злокачественными).
- Инфекции. Возбудители брюшного тифа, туберкулеза и прочих заболеваний способны вызывать воспаление аппендикса.
- Травмы живота, из-за которых может произойти перемещение аппендикса или его перегиб и дальнейшая закупорка.
- Системные васкулиты (воспаления стенок сосудов);
- Переедание;
- Частые запоры;
- Недостаток растительной пищи в рационе.
Стенки аппендикса становятся более уязвимыми перед негативными факторами при сбоях работы иммунной системы.
Симптомы аппендицита
Симптомами острого аппендицита являются:
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. Высокая температура и напряженность брюшной стенки наблюдаются не во всех случаях. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений. Поэтому при малейших подозрениях на аппендицит у пациента преклонного возраста следует сразу же обращаться к врачу.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета. Несмотря на то, что такие симптомы могут иметь и другие, гораздо менее опасные, заболевания, юного пациента необходимо обязательно показать доктору.
Диагностика аппендицита
Диагностику аппендицита осуществляет хирург. Сначала проводится сбор анамнеза и опрос пациента, а также визуальный осмотр с ощупыванием живота. В ходе обследования выявляются четкие симптомы, свидетельствующие о наличии заболевания. Также проводятся следующие исследования (необязательно все из перечня — зависит от конкретного случая):
- общие анализы крови и мочи (особое внимание уделяется уровню лейкоцитов в крови — при аппендиците он повышен);
- биохимический анализ крови;
- УЗИ органов брюшной полости;
- компьютерная томография;
- магнитно-резонансное исследование.
Также могут назначаться дополнительные исследования:
- анализ кала (на присутствие скрытой крови или яйца глист);
- копрограмма (комплексный анализ кала);
- ирригоскопия (рентгенологическое обследование кишечника);
- лапароскопическое обследование через стенку живота.
Лечение аппендицита
Лечение острого аппендицита практически всегда осуществляется хирургическими методами. Консервативная терапия проводится лишь при наличии у пациента противопоказаний к операции. При хроническом аппендиците медикаментозное лечение может назначаться не только при наличии противопоказаний к хирургическому, но и если заболевание протекает вяло, с редкими и неявными обострениями.
Операция (аппендоктомия) подразумевает удаление воспаленного червеобразного отростка. Она может проводиться двумя методами:
- Традиционным (классическим). Червеобразный отросток удаляется через разрез в передней брюшной стенке. Затем разрез зашивают.
- Лапароскопическим. Такая операция гораздо менее травматична и имеет более короткий реабилитационный период. Хирургическое вмешательство проводится с помощью тонкого прибора лапароскопа, оснащенного видеокамерой, через небольшой прокол в передней брюшной стенке.
До и после операции пациенту назначаются антибиотики. Метод хирургического вмешательства выбирается врачом в зависимости от сложности случая и наличия/отсутствия осложнений.
Профилактика аппендицита
Специфической профилактики аппендицита не существует. На пользу пойдет здоровый образ жизни (отказ от вредных привычек, правильное питание, умеренная физическая активность). Также к профилактическим мерам можно отнести своевременное лечение любых инфекционных и воспалительных заболеваний, патологий ЖКТ и глистных инвазий.
Читайте также:


