Инфекционно воспалительные заболевания в послеродовом периоде
Послеродовые воспалительные заболевания возникают у женщин на фоне снижения активности иммунобиологических процессов. Их течение зависит от воздействия болезнетворных микроорганизмов на организм, и после родов любой из них может выступать возбудителем инфекции. Это объясняется тем, что беременность и роды предъявляют к организму женщины повышенные требования и, следовательно, в послеродовом периоде возникает большая опасность развития инфекционных процессов. В частности, матка после родов представляет собой обширную раневую поверхность, богато снабженную сосудами. Как правило, в ней находятся мелкие обрывки плодных оболочек и сгустки крови, что создает благоприятные условия для развития инфекционного процесса. Длительные роды, стрессовые ситуации, возникающие вследствие недостаточного обезболивания, значительная кровопотеря, а также травмы мягких тканей родовых путей приводят к глубоким изменениям в организме женщины.
При возникновении послеродовых воспалительных заболеваний характер их течения зависит как от локализации и распространенности воспалительного процесса, так и от типа возбудителей. Так, при инфекции, вызванной стафилококками, чаще всего наблюдается сочетание местного гнойного процесса с выраженной интоксикацией организма; при инфицировании кишечной палочкой общая интоксикация сочетается со снижением артериального давления. Если местный инфекционный процесс вызван грамотрицательными бактериями, то образуется гной, обычно имеющий зеленоватую окраску и специфический запах. Заболевания, обусловленные двумя и более видами бактерий, могут иметь признаки, характерные для каждого из этих возбудителей, и отличаются тяжелым течением.
Наиболее частым проявлением послеродовой инфекции стало воспаление матки (эндомиометрит), которое возникает после родов, протекающих с осложнениями. Признаки заболевания проявляются на 1—5-й, реже — на б—7-й день после родов. Как правило, температура тела повышается до 38—39 "С, изредка наблюдается озноб. У большинства больных с классическим течением болезни отмечается болезненность матки в продолжение 3—7 дней, изменяется характер выделений из половых путей, которые вначале обычно кровянистые, а затем переходят в гнойные с характерным запахом.
У женщин, которые перенесли воспаление матки в родах, выделения из половых путей с самого начала имеют гнойный характер. Описанная клиническая картина наблюдается 3—7 дней, затем в ходе лечения происходит нормализация температуры тела, исчезает болезненность матки, нормализуется характер выделений.
У женщин с послеродовым воспалением матки, которым в родах было проведено зашивание разрыва или разреза промежности, часто наблюдается расхождение швов, у некоторых классическая форма эндомиометрита сочетается с инфекционными поражениями мочевыводящих путей, молочных желез и т. д.
К возникновению воспалительного процесса в маточных трубах и яичниках после родов чаще всего приводят возбудитель гонореи или других гноеродных бактерий, которые попадают в трубы из полости матки. Возможно их проникновение и по лимфатическим путям. При воспалении яичники увеличиваются и становятся болезненными, возможно возникновение в них гнойного процесса.
Воспалительные образования придатков матки бывают спаяны со стенкой малого таза. Воспаление начинается чаще всего спустя 7—10 дней после родов с появления болезненности и чувства тяжести в нижних отделах малого таза, температура тела может быть субфебрильной и несколько выше.
Если инфекция в послеродовом периоде выходит за пределы малого таза, то она приобретает распространенные формы (перитонит, сепсис). Своевременное и адекватное лечение воспаления матки после родов не только очень важно для улучшения состояния больной, но и наиболее действенная мера профилактики тяжелых инфекционных заболеваний. Большое значение при этом имеет правильное ведение родов, исключающее длительное их течение, тщательное обезболивание, предупреждающее стрессовые ситуации.
К воспалительным заболеваниям после родов у женщин относится мастит — гнойное воспаление ткани молочной железы. Возбудителем его чаще всего являются стафилококки, многие виды которых постоянно живут на наших руках, одежде, в воздухе и не причиняют ни ребенку, ни матери никаких неприятностей. Поэтому в возникновении мастита виновен не столько сам стафилококк, сколько неблагоприятные условия, когда кормление еще не отрегулировано. Связано это с двумя причинами.
В первые дни после родов грудь набухает из-за притока молока. Если нет возможности опорожнить ее из-за тонких протоков, тугой груди, плоских сосков или же слабости ребенка, происходит застой молока. Если неправильно прикладывать ребенка к груди, то на нежных сосках могут образоваться трещины, через которые в грудь проникает инфекция.
Напоминаем, что при возникновении признаков мастита очень важно вовремя обратиться к врачу. Не отказываться от лечения, если врач считает, что оно необходимо, и приложить все усилия, чтобы сцедить молоко.
[youtube.player]Заболевания, возникающие в послеродовом периоде (в первые 6—8 недель после родов), непосредственно связанные с беременностью и родами. Различают инфекционные и неинфекционные послеродовые заболевания.
Инфекционные (септические) заболевания составляют основную группу П. з. К ним относят в первую очередь заболевания, обусловленные инфицированием родовых путей (собственно послеродовые инфекционные заболевания). Возбудителями инфекционных П. з. могут быть золотистый стафилококк, гемолитический стрептококк, условно-патогенные аэробные грамотрицательные микроорганизмы (кишечная палочка, протей, клебсиелла и др.), анаэробная микрофлора (бактероиды, пептококки, пептострептококки и др.). В современных условиях в этиологии П. з. возрастает роль условно-патогенных грамотрицательных микроорганизмов, что связано с их высокой устойчивостью к антибиотикам, широко применяющимся в клинической практике; увеличивается частота П. з., обусловленных анаэробной микрофлорой. П. з. чаще вызываются ассоциациями микроорганизмов (полимикробная инфекция), реже одним видом (мономикробная инфекция).
Возбудители инфекции могут попадать на раневую поверхность матки, поврежденные участки шейки матки, влагалища, промежности (входные ворота инфекции) извне (например, заносятся во время влагалищного исследования, ручного обследования полости матки при несоблюдении правил асептики). Развитию инфекционного процесса способствует снижение защитных сил организма. Инфекционные П. з. могут возникать также в результате активации собственной условно-патогенной флоры.
Риск развития инфекционных П. з. повышается при наличии у женщины хронических инфекционных заболеваний (гинекологических и экстрагенитальных); проведении так называемых инвазивных методов исследования во время беременности и родов (амниоцентеза, амниоскопии, прямой электрокардиографии плода); оперативной коррекции истмико-цервикальной недостаточности; длительном безводном промежутке в родах; частых влагалищных исследованиях рожениц; акушерских операциях; маточных кровотечениях в III периоде родов и раннем послеродовом периоде.
В соответствии с классификацией С.В. Сазонова и А.В. Бартельса, послеродовые инфекционные заболевания рассматривают как этапы развития единого инфекционного (септического) процесса в организме родильницы. К первому этапу развития патологического процесса относят заболевания, ограниченные областью родовой раны: воспаление слизистой оболочки матки — эндометрит (см. Эндомиометрит), являющееся наиболее частым инфекционным П. з., и послеродовые язвы (гнойно-воспалительный процесс в области разрывов и трещин промежности, стенки влагалища и шейки матки, характеризующийся поверхностным некрозом тканей и образованием трудно отделяющегося грязно-серого или серо-желтого налета, отеком и гиперемией окружающих тканей). Второй этап развития инфекции характеризуется распространением ее за пределы родовой раны. На этом этапе в процесс могут вовлекаться миометрий (эндомиометрит), околоматочная клетчатка (параметрит), придатки матки (см. Сальпингоофорит), брюшина малого таза — Пельвиоперитонит, вены матки (см. Метротромбофлебит), тазовые вены и вены нижних конечностей (см. Тромбофлебит). На третьем этапе развития патологического процесса могут наблюдаться разлитой перитонит (чаще возникает после кесарева сечения (Кесарево сечение)), септический шок (см. Инфекционно-токсический шок, Сепсис), анаэробная газовая инфекция (см. Анаэробная инфекция), прогрессирующий тромбофлебит; по клиническим проявлениям болезнь приобретает сходство с генерализованной септической инфекцией. Четвертый этап развития инфекции, или генерализованная инфекция, характеризуется развитием сепсиса без метастазов (септицемия) или с метастазами (септикопиемия).
Развитие инфекционного процесса и его тяжесть зависят от степени патогенности возбудителей инфекции и иммунологического статуса родильницы. При хорошей сопротивляемости организма процесс может ограничиться раневой поверхностью и при правильном лечении закончиться выздоровлением. В случае снижения защитных сил организма и высокой патогенности возбудителей последние распространяются за пределы первичного очага по кровеносным и лимфатическим сосудам, вызывая заболевания, характерные для второго, а в тяжелых случаях — для третьего и четвертого этапов развития инфекции. В современных условиях в связи с проводимой профилактикой и рациональной своевременной антибактериальной терапией генерализованные септические процессы встречаются редко.
Клинические проявления послеродовых инфекционных заболеваний во многом зависят от характера поражений, но имеют и общие черты: повышение температуры тела, учащение пульса, озноб, слабость, снижение аппетита, иногда жажда. В последние десятилетия наблюдается учащение стертых форм инфекционных П. з., при которых самочувствие больной длительное время не нарушается, температура тела субфебрильная, локальные патологические процессы выражены слабо.
Диагностика послеродовых инфекционных заболеваний основывается на клинической картине, данных лабораторного и инструментального исследований. При исследовании крови обычно выявляют лейкоцитоз, повышение СОЭ, снижение гематокрита; при септическом шоке — нарушения свертывающей системы (тромбоцитопения, гиперкоагуляция). У больных стертыми формами П. з. данные анализа крови не соответствуют истинной тяжести заболевания, СОЭ остается нормальной. С помощью биохимических исследований определяют состояние иммунной системы, которая при П. з. обычно угнетена. Этиологическая роль микроорганизмов при П. з. устанавливают путем бактериологического исследования содержимого влагалища и канала шейки матки, грудного молока, крови, мочи. При этом важно учитывать степень обсемененности исследуемого материала, которая характеризуется числом колониеобразующих единиц в 1 мл материала. Бактериологическое исследование проводится до начала лечения антибактериальными препаратами и включает определение чувствительности микрофлоры к ним. По показаниям применяют ультразвуковое, рентгенологическое и радиологическое исследования, термографию, гистероскопию.
Лечение послеродовых инфекционных заболеваний должно быть этиотропным, комплексным, своевременным и активным. Родильницы с П. з. должны получать не менее 2—2 1 /2 л жидкости в сутки, включая жидкость, вводимую парентерально. Обязательным компонентом лечения П. з. являются антибиотики, назначаемые с учетом чувствительности к ним микрофлоры. Так, при эндометрите, возбудителями которого часто является сочетанная аэробная и анаэробная микрофлора, назначают гентамицин, ампициллин или цефалоспорины одновременно с метронидазолом (клион, эфлоран) или линкомицином. Следует учитывать, что антибиотики выделяются с грудным молоком, поэтому родильницам, вскармливающим ребенка грудным молоком, противопоказано назначение стрептомицина, тетрациклина, рифампицина и левомицетина. На время лечения целесообразно прекратить грудное вскармливание. Среди средств, повышающих иммунологическую реактивность и противоинфекционную защиту, применяют тактивин, человеческий противостафилококковый иммуноглобулин, антистафилококковую плазму, адсорбированный стафилококковый анатоксин. С целью дезинтоксикации, устранения метаболических и гемодинамических расстройств используют инфузии гемодеза, реополиглюкина, полиглюкина, белковых препаратов, солевых и щелочных растворов.
В комплекс лечения П. з. включают также антигистаминные препараты (супрастин, димедрол, тавегил и др.), протеолитические ферменты (трипсин, химотрипсин), при генерализованных формах — анаболические гормоны, глюкокортикоиды.
Из физических методов лечения используют электростимуляцию матки (при эндометрите); УВЧ-терапию и УФ-облучение (при инфицированных ранах промежности и передней брюшной стенки); воздействие микроволнами дециметрового и сантиметрового диапазона и ультразвуком (при параметрите).
При послеродовой язве большое значение придают местному лечению, направленному на удаление гнойных налетов и активизацию регенерации ткани. Для удаления гнойных налетов в рану вводят стерильную марлевую турунду, пропитанную 10% раствором хлорида натрия или цигеролом. Турунду меняют каждые сутки до тех пор, пока рана полностью не очистится от гноя. После этого назначают мазевые аппликации (мазь Вишневского, левомеколь). Если поверхность инфицированной раны небольшая, она заживает вторичным натяжением. В некоторых случаях при обширных послеродовых язвах накладывают вторичные швы.
Оперативное лечение проводят при эндометрите, развившемся на фоне задержки в матке крови, послеродовых выделений (лохий) или частей плацентарной ткани (инструментальная ревизия полости матки, удаление задержавшихся частей плаценты); перитоните (экстирпация матки с маточными трубами).
Прогноз при своевременной комплексной адекватной терапии в большинстве случаев благоприятный, при сепсисе, септическом шоке и перитоните — сомнительный.
Профилактика должна начинаться в период беременности и включать лечение гинекологических (вульвита, кольпита и др.) и экстрагенитальных заболеваний (хронические тонзиллит, гайморит, пиелонефрит, бронхит и др.). Большое значение имеет рациональное ведение родов и послеродового периода (предотвращение длительного безводного промежутка, своевременное назначение средств, стимулирующих родовую деятельность, адекватное обезболивание родов, предупреждение и правильное лечение разрывов мягких тканей родовых путей, маточных кровотечений в III периоде родов и раннем послеродовом периоде). В родовспомогательных учреждениях должен быть обеспечен строгий санитарно-гигиенический режим (согласно соответствующим инструктивно-методическим указаниям МЗ СССР). Важное значение имеет соблюдение личной гигиены персоналом, правил асептики и антисептики при уходе за родильницей.
Помимо заболеваний, обусловленных инфицированием родовых путей, в послеродовом периоде (Послеродовой период) часто наблюдаются экстрагенитальные инфекционные процессы — Мастит, Пиелонефрит.
Неинфекционные заболевания. В первые часы после родов часто возникает маточное кровотечение, причинами которого могут быть задержка в матке дольки плаценты, гипотония матки, нарушение функции свертывающей системы крови (см. Роды). При задержке в матке небольших кусочков плацентарной ткани кровотечения после родов может не быть, но впоследствии эта ткань подвергается организации с формированием плацентарного полипа (Плацентарный полип), что сопровождается длительными незначительными кровянистыми выделениями, которые прекращаются только после их инструментального удаления.
Кровотечение в поздние сроки послеродового периода может возникнуть на фоне своевременно не диагностированного и не леченного эндометрита. В таком случае необходимо удаление патологического содержимого матки (вакуум-аспирация или кюретаж) с последующим промыванием полости матки дезинфицирующими растворами, введение антибиотиков (местно и внутримышечно). Причиной позднего послеродового маточного кровотечения может быть заболевание крови, сопровождающееся нарушением ее свертывающей системы (например, тромбоцитопатия), что требует специализированной медицинской помощи в зависимости от характера заболевания; родильницы с указанной патологией крови должны находиться в стационаре не менее 9—10 дней.
В послеродовом периоде нередко наблюдается скопление лохий в матке (см. Лохиометра), могут возникать гематомы вульвы и влагалища, расхождение или разрыв лобкового симфиза (см. Роды, родовой травматизм), Выворот матки.
Если течение беременности осложнилось нефропатией (см. Токсикозы беременных), то ее симптомы длительное время сохраняются и в послеродовом периоде. Родильницы должны находиться под тщательным наблюдением: контроль артериального давления 2—4 раза в день, исследование мочи 2—3 раза в неделю. Лечение нефропатии в послеродовом периоде проводят по тем же принципам, что и во время беременности (назначение гипотензивных и седативных препаратов, инфузионная терапия, направленная на дезинтоксикацию, улучшение реологических свойств крови и др.). Больная может быть выписана из родильного дома после ликвидации признаков нефропатии. При сохранении у женщины остаточных явлений она должна находиться под наблюдением терапевта и нефролога, т.к. возможно развитие гипертонической болезни или заболевания почек.
В раннем послеродовом периоде возможна эклампсия — высшая стадия развития позднего токсикоза беременных. Провоцирующим фактором может быть нарушение принципов бережного ведения родов с максимальным обезболиванием и адекватной гипотензивной терапией. Клиническая картина и лечение эклампсии у родильниц такие же, как и во время беременности. Интенсивная терапия проводится в изолированной специально оборудованной палате при родильном отделении или в реанимационном отделении, если таковое имеется в родовспомогательном учреждении. Медицинскую помощь оказывают акушеры совместно с реаниматологами-анестезиологами. В послеродовую палату родильница может быть переведена только после купирования симптомов эклампсии и восстановления функций ц.н.с., печени, почек, сердечно-сосудистой системы. Рекомендуется длительная реабилитационная терапия, в послеродовом периоде и по его истечении.
У родильниц, чаще у первородящих, могут наблюдаться послеродовые (пуэрперальные) психозы — психические расстройства, возникшие или обострившиеся после родов. Выделяют две основные группы послеродовых психозов: эндогенные (см. Маниакально-депрессивный психоз, Шизофрения) и инфекционно-токсические, обусловленные инфекцией родовых путей, проявляющейся, в частности, септическими состояниями.
Послеродовые психозы развиваются на 2— 3-й неделе после родов на фоне астении (см. Астенический синдром). Клиническая картина чаще определяется различными депрессивными состояниями: депрессией с астенией, тревожной депрессией, депрессией с неразвернутым бредом преследования (см. Депрессивные синдромы). Реже возникают маниакальные состояния (см. Маниакальные синдромы) и Кататонический синдром с острым чувственным бредом.
Состояния с помрачением сознания по типу аментивного синдрома (Аментивный синдром) и делириозного синдрома (Делириозный синдром), характерные для инфекционно-токсических психозов, в современных условиях встречаются намного реже, чем раньше, что связывают со снижением частоты послеродовых инфекционных заболеваний. Поэтому многие психиатры большую часть послеродовых психозов относят к эндогенным психозам, спровоцированным эндокринными сдвигами, психогенными (страх перед родами, неподготовленность к выполнению материнских функций и др.) и истощающими (переутомление, легкие интеркуррентные заболевания и др.) факторами.
Лечение послеродовых психических расстройств включает назначение психотропных средств (Психотропные средства), выбор которых определяется клинической картиной болезни. При наличии соматических расстройств проводят терапию, направленную на их устранение. Прогноз благоприятный. Примерно в 75% случаев наблюдается исчезновение психических расстройств, иногда возможно обострение шизофрении и маниакально-депрессивного психоза, обычно это происходит в климактерическом периоде (Климактерический период). Профилактика включает психотерапию в период беременности и родов, предупреждение послеродовых соматических заболеваний.
Библиогр.: Актуальные вопросы профилактики и лечения основных психических болезней, под ред. Г.В. Морозова, с. 50, М., 1986; Гуртовой Б.Л., Серов В.Н. и Макацария А.Д. Гнойно-септические заболевания в акушерстве, М., 1981; Кулаков В.И., Зак И.Р. и Куликова Н.Н. Послеродовые инфекционные заболевания, М., 1984; Савельева Г.М., Серов В.Н. и Старостина Т.А. Акушерский стационар, с. 178, М., 1984; Серов В.Н., Стрижаков А.Н., Маркин С.А. Практическое акушерство, с. 420, М., 1990.
[youtube.player]Основные положения
- Наиболее частым инфекционно-воспалительным заболеванием в послеродовом периоде является эндометрит. Встречается после 1 % родов через естественные родовые пути и в результате 4-15% случаев кесарева сечения.
- Некротизирующий фасциит и мионекроз — редкие осложнения, однако они являются потенциально опасными для жизни родильницы и требуют немедленного и полноценного оперативного лечения.
- Раневая инфекция промежности (после перинео- и эпизиоррафии) встречается редко (менее чем в 1 % случаев) и обычно развивается в первую неделю после родов. Лечение включает в себя, во- первых, хирургическую обработку раны, во-вторых, назначение антибиотиков широкого спектра действия.
- Абсцессы промежности необходимо дренировать.
Инфекционно-воспалительные заболевания в послеродовом периоде в акушерской практике встречаются часто. В воспалительный процесс могут быть вовлечены мягкие ткани, органы малого таза (например, послеродовый эндометрит), раневые поверхности (например, на промежности, после перинео- и эпизиотомии, или на передней брюшной стенке, после кесарева сечения). Нередко встречаются воспалительные заболевания других органов и систем, например мочевых путей, молочных желез. Абсолютная частота этих осложнений сильно варьирует; данные об относительных частотах представлены на рис. 22-1. Потенциальная опасность таких инфекционно-воспалительных заболеваний требует своевременной и точной постановки диагноза, выбора эффективной антибиотикотерапии и, зачастую, использования хирургических методов лечения. В отсутствие надлежащего лечения возможно распространение гнойно-воспалительного процесса как в прилежащие ткани, так и через лимфатические протоки, что в результате приводит к развитию пельвиоперитонита, септического тромбофлебита вен малого таза, абсцессов в малом тазу, бактеремии и сепсиса. Вопросы, касающиеся воспалительных заболеваний мочевых путей и мастита, рассмотрены в гл. 26 и 36. Большинство страховых компаний настаивают на ранней выписке родильницы домой. Поэтому первые симптомы осложнений появляются у пациентки уже дома, и с ними она обращается не в родильный дом, а к врачу, оказывающему неотложную помощь.
Послеродовый эндометрит
По принятой в США классификации к послеродовому эндометриту относят воспаление эндометрия, миометрия и параметрия.
Частота возникновения этого заболевания колеблется от 0,2 до 3% после родов через естественные родовые пути и до 85% после кесарева сечения в группе пациенток с высоким риском. В общей популяции частота послеродового эндометрита после кесарева сечения составляет 3-15%. Среди множества факторов риска развития этого осложнения первое место занимает оперативный метод родоразрешения.
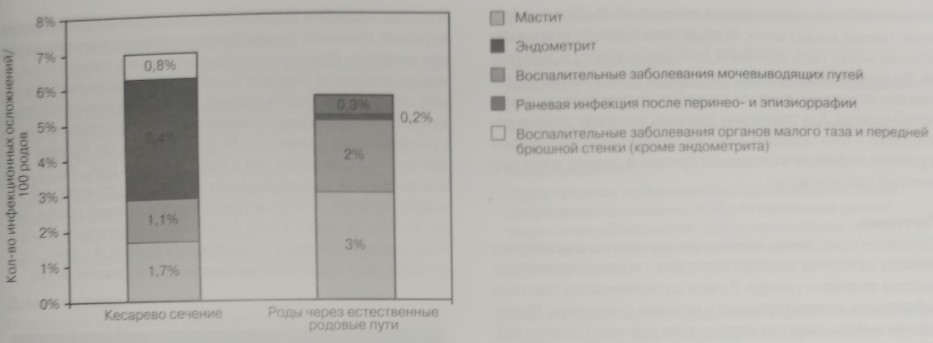
Рис 22-1. Экстраполированные данных о частоте различных инфекционно-воспалительных заболеваний после родов через естественные родовые пути и кесарева сечения.
Патофизиология
Этиологическим фактором послеродового эндометрита является полиморфная флора. Распространение воспалительного процесса идет восходящим путем. При микробиологическом исследовании эндометрия у пациенток с послеродовым эндометритом выявляется разнообразная флора; аэробы, факультативные анаэробы, облигатные анаэробы. Наиболее часто выявляются следующие микроорганизмы, стрептококки группы В, Escherichia oAi. Prevolella biva и Enterococcus faecalis. В табл. 22-1 представлены другие микроорганизмы, выделяемые из эндометрия пациенток с послеродовым эндометритом.
Диагностика
">анамнеза и осмотра. Дополнительно используются инструментальные и лабораторные методы исследования, включая микробиологическое исследование. В клинической картине ведущей является болезненность матки при пальпации и лихорадка. При сборе анамнеза необходимо уточнить следующие данные; наличие факторов риска (оперативное родоразрешение: наличие хориоамнионита, длительность безводного промежутка, использование антибиотиков во время родов. Для Совокупность различных проявлений болезни
">клинической картины также характерны боль внизу живота, выделения из половых путей с неприятным запахом, озноб. Часто вследствие вторичного пареза кишечника встречается вздутие живота и ухудшение перистальтики.
В подавляющем большинстве случаев отмечается болезненное дна матки при пальпации. Исключением являются только начальные проявления эндометрита, с вовлечением нижнего сегмента. При пальпации возможно выявление образований в полости малого таза или брюшной полости (абсцессы).
Таблица 22-1. Результаты микробиологических исследований эндометрия пациенток с послеродовым эндометритом
- Escherichia coli
- Klebsiella-Enterobacter spp.
- Proteus spp.
- Serratia spp.
- Pseudomonas spp.
- Haemophilus spp.
- Clostridium perfringens
- Fusobacterium spp.
- Bacteroides spp.
- Peptococcus
- Peptostreptococcus
- Стрептококки группы А и В
- Pneumococcus
- Staphylococcus aureus
- Enterococcus
Для уточнения диагноза используются инструментальные методы: ультразвуковое исследование или компьютерная томография. При влагалищном исследовании отмечается наличие гноевидных выделений из цервикального канала. Шейка матки мягкая, наружный зев приоткрыт. В случае вовлечения в воспалительный процесс параметрия отмечается уплотнение и болезненность при пальпации латеральных отделов матки.
">крови выявляется лейкоцитоз (12 000-20 000/мм 5 и выше) с палочкоядерным сдвигом. Всем пациентам с подозрением на наличие абсцессов в малом тазу или брюшной полости проводят ультразвуковое исследование или компьютерную томографию. Также эти исследования назначают пациентам, у которых не наблюдается улучшение состояния на фоне адекватной антибиотикотерапии. Дифференциальную диагностику послеродового эндометрита проводят с воспалительными заболеваниями мочевых путей (в том числе с циститом, при котором возможны тянущие боли внизу живота) и раневой инфекцией передней брюшной стенки. Раневая инфекция после кесарева сечения может быть причиной боли внизу живота и лихорадки. Необходим тщательный осмотр раны, особое Внимание — произвольная и непроизвольная направленность и сосредоточенность психической деятельности. Внимание может быть непроизвольными, или пассивным, и произвольным, или активным.
">отека . Для уточнения диагноза проводят зондирование раны. Стоит отметить, что оба заболевания (эндометрит и раневая инфекция на передней брюшной стенке) могут развиваться одновременно.
Лечение
Основным принципом лечения послеродового эндометрита является адекватная антибиотикотерпия с использованием препаратов широкого спектра. В связи со значительной тяжестью заболевания лечение проводят в условиях стационара. Препаратами выбора являются антибиотики широкого спектра действия, вводимые внутривенно. Хорошо себя зарекомендовали ряд антибиотиков и их комбинации (табл. 22-2). Наиболее часто используются пенициллины, цефалоспорины второго поколения. Наиболее адекекватным лечением является использование комбинации препаратов ряда пенициллинов и аминогликозидов, обычно в сочетании с клиндамицином или метронидазолом. Эффективность выбранной антибиотикотерапии оценивается через 24-48 ч. При эффективной антибиотикотерапии наблюдается уменьшение болевого синдрома, снижение лихорадки.
При отсутствии эффекта подозревается развитие абсцесса. септического тромбоза вен малого таза, раневой инфекции. Абсцессы брюшной полости и малого таза дренируются хирургическими методами или с помощью рентгенохирургических методов, назначаются антибиотики. У некоторых пациентов отсутствие эффекта от проводимой антибиотикотерапии может быть вызвано резистентностью флоры. Следует помнить, что при микробиологическом исследовании эндометрия пациенток, получавших с профилактическими целями во время родов цефалоспорины, в большинстве случаев выявляются энтерококки. При использовании в качестве профилактики антибиотиков пенициллинового ряда выявляются устойчивые формы Enterobacteriaceae. Перед госпитализацией пациентки необходима консультация акушера-гинеколога.
Редким, но крайне тяжелым осложнением послеродового эндометрита является некроз миометрия. В патогенезе заболевания главную роль играет развитие микроабсцессов в области разреза на матке. Далее абсцедирование распространяется на остальные участки миометрия, развивается гнойный миометрит со вторичными некротическими изменениями. Как правило, одновременно развивается гнойная раневая инфекция на передней брюшной стенке. Болевой синдром выражен слабо или умеренно. При осмотре обращают на себя внимание гнойные выделения из половых путей и раны на передней брюшной стенке. Шейка матки открыта, при бимануальном исследовании отмечается некроз нижнего маточного сегмента, часто с расхождением апоневроза. Рентгенологическая картина свидетельствует о наличии газа в полости матки (рис. 22-2). При компьютерной томографии или магнитной резонансной томографии можно визуализировать участок разрыва стенки матки. Лечение включает в себя экстренную хирургическую обработку раневой поверхности на передней брюшной стенке, стенке матки, часто требуется выполнение экстирпации матки.
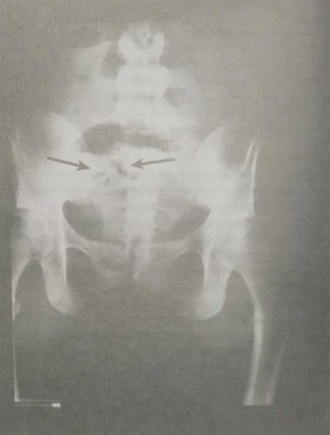
Рис. 22-2. Рентгенограмма при мионекрозе клостридиальной этиологии. Стрелками указан характерный признак: наличие газа в миометрии. (Источник: Rudi Ansdacher, M.D., University of Michigan.)
Таблица 22-2. Антибиотики широкого спектра действия, используемые в акушерстве при лечении инфекционно-воспалительных заболеваний
- Цефокситин 1 -2 г в/в каждые 6 ч
- Цефотетан 1 -2 г в/в каждые 12 ч
- Ампициллин-сульбактам 1,5-3 г в/в каждые 6 ч
- Пиперациллин-тазобактам 3,375 г в/в каждые 6 ч
- Тикарциллин-клавулоновая кислота 3,1 г в/в каждые 6 ч
- Клиндамицин плюс гентамицин
- Клиндамицин 900 мг в/в каждые 8 ч + гентамицин 4,5 мг/кг в/в каждые 24 ч* (при нормальной функции почек)
Читайте также:


