Инфекционное заболевание перед операцией
Не так много людей интересуются, можно ли делать операцию при простуде, думая, что лёгкое недомогание скоро пройдёт и не стоит из-за этого переносить хирургическое вмешательство. Однако, заболевание является серьёзным противопоказанием к проведению большинства медицинских манипуляций.

Противопоказания к хирургическому вмешательству
Прежде, чем проводить оперативное вмешательство, врач обязательно осматривает пациента. Отказом для процедуры может стать:
- простуда;
- ОРВИ;
- бронхит;
- ангина.
Это связано с тем, что организм ослаблен и подвержен воздействию вируса. Эти факторы увеличивают риск более длительного послеоперационного периода восстановления. Некоторые анестезиологи считают, что болезнь может стать помехой при использовании наркоза. Поэтому, каждый случай рассматривается индивидуально. Единого мнения среди врачей нет.

Анестезия и осложнения
Большая часть хирургических манипуляций проходит с использованием анестезии. Некоторые заболевания могут повлиять на воздействие наркоза на организм. Не рекомендовано применять анестезию при наличии болезней:
Основная причина в том, что дыхательный ритм у пациента сбивается, это представляет угрозу для жизни, зарегистрированы случаи остановки сердца. Кроме этого, организм ослаблен и уязвим, может неправильно отреагировать на медицинские препараты.
Поэтому наиболее благоприятное время для операции – это через полтора месяца после перенесённого заболевания.
Перенесённые заболевания гортани, носа даже после устранения могут стать причиной воспалений. Поэтому требуется более длительный период реабилитации и регулярный контроль доктора. Лучше подождать полтора-два месяца и только потом провести процедуру.
Возможные осложнения, если оперативное вмешательство проведено при простуде:
- Остановка дыхания, кома.
- Тяжёлый реабилитационный период.
- Проблемы с почками и сердцем.
- Обычный кашель может перерасти в бронхит, а насморк – в гайморит и прочее.
- Понижение иммунитета.
Пациент должен сообщить врачу о хронических заболеваниях. Например, если это ринит, то операция проводится.

Простуда перед операцией, что делать?
Если накануне хирургического вмешательства пациент почувствовал недомогание, повышение температуры тела, заложенность и слизистые ведения из носа, то необходимо срочно сообщать об этом лечащему врачу.
Только доктор может оценить состояние организма и принять решение о целесообразности медицинского мероприятия в таком случае.
Перед проведением операции обязательно необходимо сдать:
- Анализ крови, в том числе биохимический, на свёртываемость и на сахар
- Анализ мочи.
- Кровь на определение группы.
- Анализы на ВИЧ, СПИД, гепатиты.
- Флюорография, если с последней прошёл уже год.
Врач проанализирует данные, сравнит динамику с прошлыми результатами и вынесет решение о проведении мероприятия.
Ни в коем случае, нельзя скрывать заболевание. В ходе процедуры это может стать угрозой для жизни.

Операция на щитовидной железе при простуде
Щитовидная железа расположена вблизи органов дыхания. Если перед вмешательством пациент заболел, то нужно сообщить об этом врачу и сдать анализы для выявления причины инфекции.
Например, кашель бывает характерен, когда щитовидка поражена и не выполняет свою функцию. Наличие новообразований может стать причиной воспаления горла. Поэтому, если те или иные симптомы вызваны проблемой с железой, то операцию делать можно.
В случае, когда простуда возникла не на фоне этих проблем, то врач рассматривает каждый случай индивидуально. Но в большинство медиков настоятельно рекомендуют повременить и вылечиться.

Медицинские процедуры при повышенной температуре тела
Нередко простуда сопровождается повышенной температурой тела. Чтобы решить можно проводить операцию или нет, врач должен выяснить причину. Если это произошло на фоне заболевания, по устранению которого и должна быть выполнена процедуры хирургического вмешательства, то это не является противопоказанием.
Резкое поднятие температуры без видимых причин или же из-за простуды – причина для дополнительной диагностики. Проводить операцию в такой ситуации нельзя, это может вызвать массу осложнений, вплоть до летального исхода.
Можно ли делать операцию после простуды?
Ранее этого срока не рекомендовано, потому что инфекции могут быть уничтожены не до конца и при дополнительной нагрузке способны вызвать осложнения: например, гнойничковые образования, проблемы с дыхательными путями, сердцем и прочее.

Чтобы не заболеть перед оперативным вмешательством соблюдайте меры профилактики:
- Правильное питание, больше фруктов и овощей.
- Витаминные комплексы (по рецепту врача).
- Избегайте стрессов и перенапряжения.
- Побольше времени проводите на свежем воздухе.
- Не допускайте переохлаждения и избегайте сквозняков.
- Заранее пропейте противовирусные препараты.
- Своевременная вакцинация
- В разгар простудных болезней старайтесь не посещать места скопления людей или же надевайте защитную маску.
Хирургическое вмешательство – это сильная нагрузка для организма, после чего требуется реабилитационный период. И, если перед процедурой пациент подхватил инфекцию, насморк, то организм ослабевает и становится неспособным справиться с дополнительным стрессом. Поэтому, на вопрос – можно ли делать операцию при простуде, ответ – нет .
В данном ролике хирург Вадим Викторович Белов расскажет, какие процедуры проводить и какой образ жизни вести пациенту, чтобы ускорить процесс реабилитации после хирургической операции:
Обычно среди возбудителей, передающихся при контакте с зараженной кровыо, основное внимание уделялось вирусу иммунодефицита человека (ВИЧ), однако рост заболеваемости гепатитом С в Северной Америке привел к тому, что именно гепатит сейчас является наиболее частым среди заболеваний, передающихся таким путем.
В настоящее время инфицирование вирусом гепатита В, который уже почти 50 лет считается профессиональной патологией хирургов, реже приводит к развитию заболевания, что связано с распространением прививок и разработкой сравнительно эффективной схемы лечения в случае контакта с вирусом.
а) ВИЧ. На данный момент приблизительно 1 миллион жителей США инфицированы ВИЧ. Последние наблюдения показывают, что передача ВИЧ в больничных условиях происходит редко. Медработники составляют только 5% от всех больных СПИДом, и у большинства из них есть другие факторы, помимо профессиональных, вероятно, и вызвавшие заболевание. Наибольший профессиональный риск отмечен у медицинских сестер и работников лабораторий.
С 1 января 1998 года не отмечено ни одного документированного случая передачи ВИЧ от больного к врачу в результате профессионального контакта.
б) HBV. Нет сомнений, что все хирурги за время нормальной трудовой карьеры контактируют с HBV. Считается, что 1,25 миллиона жителей США болеют хроническим гепатитом В. Чрескожная инъекция инфицированной иглой приблизительно в 30% случаев приводит к развитию острого заболевания. В 75% гепатит В протекает клинически скрыто, а 10% инфицированных на всю жизнь остаются носителями вируса.
У многих носителей, потенциально заразных для окружающих, заболевание протекает бессимптомно, с минимальным прогрессированием или без прогрессирования. Примерно в 40% болезнь постоянно прогрессирует, приводя к циррозу, печеночной недостаточности или даже к генатоцеллюлярному раку.
в) HCV. Гепатит С стал для хирургов самой главной проблемой. Считается, что хроническим гепатитом С страдают приблизительно 4 миллиона жителей США. Риск сероконверсии при чрескожной инъекции инфицированной иглой составляет около 10%, однако в 50% острое заболевание приводит к хроническому носительству инфекции. О течении гепатита С до сих пор существуют различные мнения, однако почти у 40% больных хроническая HCV-инфекция приводит к развитию цирроза.
В последнем случае высок риск развития рака печени, вероятность которого достигает 50% в течение 15 лет.
В настоящее время для всех хирургов и лиц, работающих в операционной, доступна эффективная вакцинация против гепатита В. Вакцину против гепатита В получают с помощью рекомбинантной технологии; она не является разрушенными частицами вируса, полученными от инфицированных людей. Вводят три дозы вакцины, после чего следует определить титр поверхностных антител, чтобы убедиться в успешности вакцинации.
Приблизительно у 5% вакцинированных людей выработки антител не происходит и требуется повторная вакцинация. Некоторые люди остаются рефрактерными к вакцинации, для них сохраняется риск острого гепатита В. Вакцинация не гарантирует иммунизацию.
Согласно некоторым исследованиям, 50% практикующих хирургов не обладают достаточным иммунитетом к HBV из-за различных причин: отсутствия вакинации у старых хирургов, более чем 5-летнего срока после вакцинации, недостаточного количества рекомбинантной вакцины или неправильной вакцинации и, наконец, неспособности выработать соответствующий иммунный ответ.
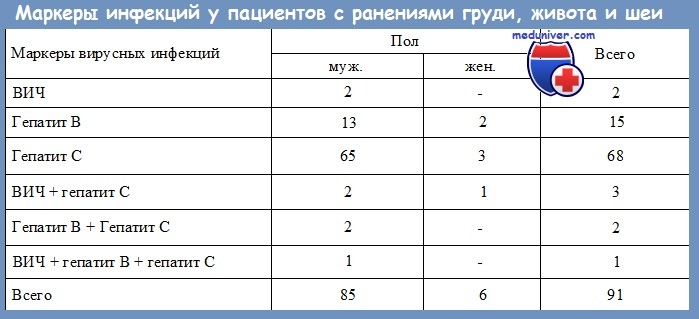
Передача вируса гепатита В от хирурга к больному документирована. Анализ крови хирургов, которые могут заразить больных, как правило, положителен на е-антиген вируса гепатита В. Е-антиген является продуктом распада вирусного нуклеокапсида и говорит об активной репликации вируса в печени. Обнаружение е-антигена свидетельствует о высоких титрах вируса и сравнительно высокой заразности больного.
Большое количество документированных случаев передачи гепатита В больным от лиц, занятых в хирургии, может вызвать особенные проблемы и ограничение клинической деятельности для клиницистов, передавших эту инфекцию. В одном из последних отчетов из Англии сообщается о передаче вируса гепатита В больному даже от хирурга с отрицательным анализом па е-антиген HBV.
В последнее время одна национальная организация призывает ограничить деятельность е-антиген-положительных хирургов. Вопрос, можно ли хирургу с хроническим гепатитом В продолжать практику, будет обсуждаться в будущем.
Тактика зависит от вакцинированности медработника. Если он вакцинирован и имеет положительный титр антител, то ничего предпринимать не надо. Если медработник не вакцинирован и не имеет антител к HBV, то ему или ей следует ввести дозу анти-HBV иммуноглобулина и начать серию вакцинации против гепатита В.
Медработникам, которые ранее были успешно вакцинированы от гепатита В, однако не имеют или имеют незначительный титр антител, следует ввести дозу анти-HBV иммуноглобулина и повторную дозу вакцины против гепатита В. Поскольку в большинстве случаев таких контактов с больным неизвестно, инфицирован он или нет, то, в общем, хирургам необходимо знать, есть ли у них антитела, и периодически повторять иммунизацию против гепатита В через каждые 7 лет.
а) Заболеваемость в США:
- HBV: примерно 1,25 миллиона больных.
- HCV: примерно 4 миллиона больных.
б) Путь и последствия заражения:
- HBV: ДНК-вирус, передающийся с кровью; острая форма переходит в хроническую в 10% случаев.
- HCV: РНК-вирус, передающийся с кровью; острая форма переходит в хроническую в 50% случаев.
в) Профилактика:
- HBV: эффективная рекомбинантная вакцина.
- HCV: в настоящее время вакцины не существует.
г) Защита после контакта:
- HBV: людям, которые не были вакцинированы и не имеют антител к HBV, целесообразно введение анти-HBV иммуноглобулина.
- HCV: клиническая эффективность анти-HCV иммуноглобулина не доказана. Среди больных, с которыми имеют дело хирурги в США, больше лиц с хроническим гепатитом С, чем с хроническим гепатитом В, а вакцины против HCV-инфекции нет. Риск сероконверсии для гепатита С составляет 10% против 30% для гепатита В, однако HCV-инфекция гораздо чаще переходит в хроническую форму (50% против 10%). Поэтому HCV-инфекция представляет для хирургов гораздо большую угрозу.
Первый случай заражения ВИЧ медработника отмечен в 1984 году. К декабрю 1997 года эпидемиологические центры получили около 200 сообщений о профессиональном заражении. Изучение этих случаев показало, что 132 медработника имели факторы риска, не связанные с профессией, и только у 54 человек произошла документированная передача инфекции.
Передача инфекции подтверждалось, если был зафиксирован контакт медработника с кровью или биологическими жидкостями инфицированного больного, после чего была отмечена сероконверсия ВИЧ. Профессиональный риск безусловно выше у медицинских сестер и работников лабораторий. Общее число заражений несравнимо с большим количеством контактов с вирусом, которые, по всей видимости, имели место с начала эпидемии (начало 1980-х годов).
В последнее время лапароскопическую хирургию у ВИЧ-инфицированных больных считают хорошей заменой открытым вмешательствам. Данный метод уменьшает вероятность контакта с кровью и острыми инструментами, однако за счет некоторых его особенностей возможно заражение хирургов иными путями, чем при обычной операции. При десуфляции пневмонеритонеума во время лапароскопических вмешательств происходит разбрызгивание капелек ВИЧ-инфицированной крови в операционной. Риск заражения можно уменьшить, направляя воздух в закрытую систему и принимая соответствующие меры предосторожности при смене инструментов.
Вследствие возможности контакта поврежденной кожи с кровыо риск заражения людей, работающих в операционной, вирусом гепатита или ВИЧ повышен. Хотя двойные перчатки могут не предотвратить повреждения кожи, показано, что они явно уменьшают вероятность контакта с кровыо. Исследования, посвященные контакту с кровыо в операционной, показали, что в 90% такой контакт происходит па коже рук хирурга дистальнее локтя, включая область, защищенную перчатками. Согласно одному исследованию, если хирург надевает две пары перчаток, то вероятность контакта его кожи с кровыо уменьшается па 70%. Прокол наружной пары перчаток наблюдали в 25% случаев, в то время как прокол внутренней пары — только в 10% (в 8,7% у хирургов и в 3,7% у ассистентов). Прокол внутренней пары перчаток отмечался при операциях, длившихся более 3 часов; он всегда сопровождался проколом наружной пары. Наибольшее повреждение происходило па указательном пальце неведущей руки.
Исследование эпидемиологических центров показало, что приблизительно в 13% случаев документированной передачи ВИЧ имел место контакт со слизистой и кожей. Попадание капелек в глаза часто недооценивают, хотя этот вид контакта легче всего предотвратить. В недавно проведенном исследовании изучали 160 пар защитных экранов для глаз, используемых хирургами и ассистентами. Все операции длились 30 минут и более. На экранах подсчитывали количество капелек, вначале макроскопических, потом микроскопических. Кровь была обнаружена на 44% из исследуемых экранов. Хирурги замечали брызги всего в 8% случаев. Лишь 16% капелек были видны макроскопически. Риск попадания капелек в глаза был выше для хирурга, чем для ассистента, и увеличивался с увеличением времени операции. Доказано, что важным является также тип вмешательства: риск выше при сосудистых и ортопедических операциях. Защита глаз должна быть обязательной для всех работающих в операционной, особенно для непосредственно оперирующих лиц.
Контакт с кровью возможен при повреждениях кожи (уколы, порезы) и соприкосновении с кожей и слизистыми (прокол перчатки, царапины на коже, попадание капелек в глаза). Контакт вследствие повреждения кожи наблюдают в 1,2-5,6% хирургических процедур, а контакт вследствие соприкосновения с кожей и слизистыми — в 6,4-50,4%. Разница в приводимых цифрах обусловлена различиями в сборе данных, выполняемых процедурах, хирургической технике и мерах предосторожности. Например, хирурги в San Francisco General Hospital принимают крайние меры предосторожности, надевая водонепроницаемую форму и две пары перчаток. Случаев передачи инфекции какому-нибудь медработнику при контакте его неповрежденной кожи с инфицированными кровью и биологическими жидкостями не отмечено. Однако сообщалось о заражении ВИЧ медработников, не имеющие других факторов риска, вследствие контакта с их слизистыми и кожей ВИЧ-инфицированной крови. Вероятность передачи инфекции при таком контакте остается неизвестной, поскольку в проспективных исследованиях у медработников после контакта их слизистой и кожи с ВИЧ-инфицированной кровью сероконверсии отмечено не было.
Риск заражения существует для всех работающих в операционной, однако он намного выше для хирургов и первых ассистентов, поскольку 80% случаев загрязнения кожи и 65% случаев повреждений приходится именно на них.
Кожа с царапинами может контактировать с кровью или биологическими жидкостями даже при соблюдении всех мер предосторожности. К сожалению, далеко не вся защитная одежда защищает в равной степени. В одном исследовании отмечены дефекты у 2% стерильных хирургических перчаток сразу после их распаковки.
Вероятность сероконверсии после укола иглой составляет 0,3% для ВИЧ и 30% для HBV.
Риск передачи ВИЧ хирургу можно вычислить, зная частоту обнаружения ВИЧ у хирургических больных (0,32-50%), вероятность повреждения кожи (1,2-6%) и вероятность сероконверсии (0,29-0,50%). Таким образом, риск заразиться ВИЧ от конкретного больного находится в интервале от 0,11 на миллион до 66 на миллион. Если хирург выполняет 350 операций в год в течение 30 лет, то риск заражения на протяжении всей карьеры для него составляет от 0,12% до 50,0%, в зависимости от переменных величии. В этом подсчете допущено несколько предположений:
а) Мы допустили, что заболеваемость ВИЧ является величиной постоянной, однако считается, что в Соединенных Штатах за год она увеличивается на 4,0-8,6%.
б) Учитывается только контакт с зараженной кровью при повреждении кожи; возможность контакта со слизистыми и кожей (без ее повреждения) не принимается во внимание.
в) Риск считается одинаковым для всех операций, однако известно, что он зависит от длительности и срочности операции, а также от объема кровопотери.
Очевидно, что эти предположения не способствуют точности вычислений, поэтому подсчитанная вероятность — всего лишь грубая оценка на основании имеющихся данных.
Профилактике заражения HBV, помимо общих мер предосторожности, способствует высокоэффективная вакцина, которая, однако, не используется так часто, как следовало бы. Большинство хирургов в возрасте 45 лет и старше не вакцинированы. Также отработан протокол лечения после контакта. Наиболее прагматичный подход для профилактики передачи HCV и ВИЧ — уменьшить вероятность повреждения кожи и контакта с кожей и слизистыми за счет применения оптимальных методик и мер предосторожнсти.
Наконец, при попадании крови необходимо быстро ее удалить. При загрязнении кистей или рук следует их немедленно обработать. Если это невыполнимо, то область контакта надо смочить раствором повидон-йода, а когда это будет возможно — обработать.
Любая операция может привести к инфекции, которая может иметь как мелкое, так и крупное воздействие на ваше здоровье.
Эта статья поможет вам определить некоторые из распространенных послеоперационных инфекций, так что вы можете легко определить их и обратиться к врачу, прежде чем она станет более тяжелой.
Операция обычно последнее средство лечения, как только будет установлено, что лекарственные препараты больше не помогают. Тем не менее, операция может вызвать инфекцию.
Как можно определить инфекцию после операции?
Как определить, что дискомфорт и проблемы, с которыми вы столкнулись последствия инфекции, а не процесс заживления?
После проведения операции, тело становится слабым и поэтому следует с тщательностью и осторожностью убедиться, что организм не подвергается воздействию бактерий и микробов, которые могут вызвать инфекцию. Эти инфекции включают боль, отек, образование гноя, изменение цвета кожи и общее недомогание.
Общие послеоперационные инфекции
Послеоперационный уход как правило, включает в себя проверку реакции пациента на операцию, а также на возникновение инфекций. Тем не менее, время от времени, инфекция имеет тенденцию происходить независимо от того, сколько предпринято профилактических мер. Это обычно происходит в случае незначительных хирургических операций, в которых пациенту разрешается пойти домой в течение нескольких часов после операции. Именно в этом случае, большинство людей не в состоянии определить, что у них происходит "исцеление" или "инфекция". Именно поэтому становится чрезвычайно важным для человека, чтобы выявить физические неудобства, которые он или она испытывает и поговорить с врачом, как только это возможно. Раннее обнаружение и идентификация инфекции может спасти вас от многих неприятностей в дальнейшем. Просто прочитайте следующие пункты и узнайте о самых распространенных инфекциях после операции.
Головные боли и / или боль в теле
Это наиболее распространенные симптомы инфекции после операции, хотя их также можно спутать с последствиями хирургического вмешательства! Это нормально чувствовать боль и дискомфорт в прооперированный период, однако, если вы испытываете сильные мышечные и головные боли после операции, вы должны обсудить это с врачом, так как одной из причин может быть инфекция.
Припухлость и покраснение
Наблюдая припухлость и покраснение на месте проведения операции, которые не идут на убыль со дня на день, а становятся все более серьезными, может указывать на наличие инфекции.
Гной и кровотечение
Когда на месте хирургического шва по какой-либо причине, начинается формирование гноя, это скорее, всего очень серьезная инфекция. Вы можете видеть, что есть образование густой зеленовато-желтой полу жидкости. В некоторых случаях вы также увидите гной с некоторым оттенком крови вместе с ним. Если вы наблюдаете подобное явление, то должны посетить вашего врача как можно скорее, чтобы предотвратить дальнейшие осложнения.
Лихорадка
Опять же, испытывать умеренный жар является общим симптомом после операции, но если температура достигает 38 °C, то вы должны обратиться к врачу. Именно поэтому очень важно, регулярно измерять температуру тела с помощью термометра. Лихорадка может сопровождаться головными болями, болями в теле, и недомоганием. Тем не менее, общее недомогание, также может присутствовать и без лихорадки.
Жжение на месте хирургического шва
Еще одним свидетельством инфекции после операции является жжение, когда вы касаетесь разреза. Это указывает на то, что разрез заражен и что тело борется с инфекцией.
Другие возможные инфекции после хирургических операций
- Запор
- Диарея
- Изменение цвета стула и мочи
- Рвота с кровью или без
- Проблемы в мочеиспускании и / или испражнении
- Потеря аппетита или будучи не в состоянии принимать пищу надлежащим образом
- Проблемы с дыханием
Инфекции после операции будут отличаться в зависимости от типа операции, которая была сделана. Есть много способов, чтобы предотвратить инфекцию после операции. Тем не менее, наблюдая за тем, как ваш организм реагирует после операции, вы можете предотвратить серьезные последствия.
Данная статья предназначена для пациентов. В ней будет рассказано, как подготовиться к хирургической операции на органах брюшной полости (на печени, желудке, кишечнике, поджелудочной железе, гинекологической операции и т.д.).
Как подготовиться к хирургической операции?
Вне зависимости от диагноза и объёма оперативного вмешательства, все пациенты проходят определенную подготовку к операции на органах брюшной полости. Как правило, врач рассказывает пациенту,как подготовиться к хирургической операции в каждом конкретном случае. Мы разберём общие аспекты подготовки к оперативному вмешательству, основываясь на международных рекомендациях ВОЗ и ERAS.
Анализы (лабораторная диагностика).
- Клинический анализ крови с подсчётом лейкоцитарной формулы (анализ действиетелен 7 дней);
- Биохимический анализ крови (АЛТ, АСТ, общий белок, альбумин, креатинин, мочевина, билирубин общий, билирубин прямой + дополнительные показатели биохимических показателей крови по назначению врача) (анализ действиетелен 7 дней);
- Группа крови с определением резус фактора (анализ действителен 6 месяцев);
- Анализ крови на гепатиты B и С (анализ действителен 6 месяцев);
- Реакция Вассерммана(анализ действителен 6 месяцев);
- Анализ на ВИЧ(анализ действителен 6 месяцев);
- Общий анализ мочи с микроскопией осадка (анализ действиетелен 7 дней).
Как правило, врач назначает эти анализы не за долго перед операцией. При необходимости, могут быть назначены дополнительные анализы (в зависимости от заболевания пациента).
Инструментальные обследования.
- Рентгенографию органов грудной клетки или флюорографию;
- Электрокардиографию (ЭКГ);
- Ультразвуковое исследование (УЗИ) органов брюшной полости и органов малого таза;
- ЭХО-КГ (по показаниям);
- Гастродуоденоскопию;
- Функция внешнего дыхания (по показаниям);
- Холтеровское мониторирование (по показаниям)
- Компьютерную томографию (КТ) (по показаниям);
- Магнитно-резонансную терапию (МРТ) (по показаниям);.
Если заболевание требует более обширной диагностики и дополнительных обследований перед операцией, врач сообщает об этом пациенту.
Беседа с врачом.

Лечащий врач всегда проводит беседу с пациентом перед операцией. Он расскажет об оперативном вмешательстве, для чего его необходимо проводить, расскажет о возможных рисках и осложнениях процедуры. Старайтесь заранее подготовить интересующие Вас вопросы, чтобы врач смог ответить на них во время беседы. Также, накануне операции, анестезиолог проводит беседу с пациентом о предстоящей операции и о проведении анестезиологического пособия.
Диета перед операцией.

Как правило, соблюдать особый режим питания не требуется, если он заранее не был назначен врачом. Однако, по международным рекомендациям ERAS доказано: если пациент истощён и его индекс массы тела (росто-весовой коэффициент, соотношение роста и веса) составляет менее 18,5 баллов, то показано усиленное белково-углеводное питание в течение 7 дней перед операцией. Для сильно истощенных пациентов усиленное питание показано за 14 дней до предполагаемой даты операции.
Голод перед операцией.

По последним международным рекомендациям, не следует принимать пищу за 12 часов перед операцией. Пить не стоит за 6 часов до начала операции.
Приём препаратов перед операцией.

Если пациент получает регулярную терапию по поводу своего заболевания (заболеваний), стоит обсудить с врачом, какие препараты стоит пить или не пить до операции. Как правило, препараты, влияющие на вязкость крови, отменяются за 7 дней до планируемого оперативного вмешательства. Однако без согласования с врачом самостоятельно отменять назначенную терапию не стоит.
Подготовка кишечника перед операцией.

- Механическая (клизма);
- Пероральная (приём препаратов макрогола – слабительный препарат с осмотическими свойствами, применяемый для очищения кишечника).
По международным рекомендациям, при резекциях печени, проводить подготовку кишечника не обязательно. При операциях на желудке, кишечнике – обязательно проведение подготовки кишечника.
О необходимости механического или перорального очищения кишечника пациенту сообщает врач перед операцией. Процедуру механической подготовки кишечника проводит медсестра накануне перед операцией и в день операции до подачи в операционную.
Удаление волос с тела.

Волосы – источник инфекции. Они являются одним из источников послеоперационных инфекционных осложнений. Поэтому удалять волосы с тела перед операцией – обязательно. Волосы, при наличии, удаляют с шеи, груди, живота, паховой области, и верхней трети бедра. Возможны два варианта – бритьё или машинная стрижка.
По последним рекомендациям ВОЗ по предотвращению хирургических инфекцией – машинная стрижка предпочтительней, поскольку бритьё операционного поля вызывает микро порезы кожи, что может приводить к инфицированию. Рекомендуется также побрить лицо. Если во время операции проводится интубация (постановка дыхательной трубки в трахею для осуществления аппаратного дыхания), анестезиологу будет удобно фиксировать дыхательную трубку к бритому лицу.
Гигиенический душ.

Пациент обязан принять гигиенический душ (тщательное мытьё кожных покровов с мылом) вечером накануне оперативного вмешательства и утром перед подачей в операционную) для снижения риска инфекционных осложнений.
Бинтование ног перед операцией.

В некоторых случаях требуется бинтование ног перед оперативным пособием для профилактики тромбозов вен нижних конечностей. Об этом сообщает врач накануне операции. Можно использовать эластичный 5-метровый бинт, или индивидуальное компрессионное бельё (чулки) 1-й степени компрессии.
Бинтование ног проводит медицинская сестра. Пациент должен находиться в положении лёжа. Процедура проводится сразу же после ночного сна в положении лёжа, или после нахождения пациента лёжа с поднятыми вверх ногами в течение 5-10 минут. Компрессионное бельё надевается сразу же после ночного сна в положении лёжа, или после нахождения пациента лёжа с поднятыми вверх ногами в течение 5-10 минут.
Подача в операционную.

Пациент подаётся в операционную в голом виде. На теле не должно быть никаких предметов одежды, а также украшений, пирсинга и т.д. Если у пациента есть маникюр или педикюр – его необходимо обязательно снять (в некоторых случаях анестезиологи смотрят на цвет ногтевой пластинки для оценки насыщения тканей кислородом).
Компрессионный бандаж после операции.
О необходимости ношения послеоперационного бандажа для профилактики послеоперационных вентральных грыж врач сообщает дополнительно.
Итого.
Я максимально подробно описал как подготовиться к хирургической операции на органах брюшной полости. В зависимости от заболевания и от предполагаемого оперативного лечения, может быть дополнительная необходимая информация, которую врач доносит своим пациентам перед оперативным лечением.
Читайте также:


